ThS.BS. Nguyễn Thái Sơn
Mục tiêu học tập
- Giải thích cơ chế sinh lý bệnh của ho
- Tiếp cận chẩn đoán nguyên nhân ho ở trẻ em
Cơ chế sinh lý bệnh của ho
Ho là triệu chứng hô hấp phổ biến nhất khiến trẻ đi khám bệnh. Ho không chỉ gây khó chịu cho trẻ mà còn là nỗi than phiền thường gặp nhất của gia đình trẻ [1], [2].
Ho thuộc về cơ chế bảo vệ tự nhiên, là phản xạ nhằm tống xuất đàm và vật lạ ra khỏi đường thở, là kết quả của sự kích thích thụ thể ho. Các thụ thể này nằm trong lớp niêm mạc và lớp dưới niêm từ hầu đến các tiểu phế quản tận. Các thụ thể nhạy cảm cơ học thì phân bố chủ yếu ở hầu và khí quản, trong khi những thụ thể nhạy cảm hóa học thì phân bố chủ yếu ở đường dẫn khí xa [2]. Chúng phát tín hiệu hướng tâm qua thần kinh thiệt hầu (IX) và thần kinh lang thang (X) đến trung khu ho nằm ở vùng trên thân não và cầu não. Tín hiệu ly tâm từ trung khu ho qua dây X, thần kinh hoành, thần kinh vận động tủy sống đến thanh quản và cơ hoành cũng như cơ thành ngực, thành bụng và khung chậu. Vỏ não có thể khởi phát chủ động hay ức chế phản xạ ho [1], [2].
Ho gồm 3 pha: (1) hít sâu; (2) đóng nắp thanh môn, giãn cơ hoành, co cơ thở ra; và (3) mở đột ngột nắp thanh môn [1], [2]. Trong pha 2, áp lực trong lồng ngực có thể lên tới 300 mmHg và có thể truyền tới mạch máu và khoang não tủy. Vận tốc luồng khí trong pha 3 cao nhất ở đường dẫn khí trung tâm và có thể đạt ¾ tốc độ âm thanh. Vận tốc này phụ thuộc vào sự mở đột ngột của nắp thanh môn và ảnh hưởng đến hiệu quả tống xuất đàm. Vì vậy, bệnh nhân có bất thường chức năng nắp thanh môn hay mở khí quản có phản xạ ho kém hiệu quả [1].
Kích thích ho có thể từ trung ương, như ho tâm lý, hay từ phổi, từ đường thở lớn đến nhu mô phổi. Ho cũng có thể gây ra bởi nguyên nhân ngoài phổi, như màng phổi, cơ hoành, màng ngoài tim, hay kích thích thần kinh Arnold (nhánh thần kinh X) do có ráy tai hay dị vật ở tai ngoài [1].
Phân loại ho [2], [3]
- Theo thời gian: cấp tính (<2 tuần), bán cấp (2-4 tuần), mạn tính (>4 tuần)
- Tính chất ho: ho đàm, ho khan
Nguyên nhân ho ở trẻ em [1], [2]
Ho cấp tính
- Nhiễm trùng hô hấp cấp
- Hít sặc/ dị vật đường thở
- Hen
- Hít khí độc: khói thuốc, CO, …
Hen bán cấp
- Hậu nhiễm siêu vi, Mycoplasma, ho gà
- Viêm phế quản cấp
Ho mạn tính
- Hậu nhiễm siêu vi, Mycoplasma, Ho gà
- Nhiễm trùng hô hấp kéo dài hoặc tái đi tái lại
- Nhiễm lao
- Hội chứng chảy mũi sau
- Hội chứng hít
- Trào ngược dạ dày – thực quản, Dò khí quản – thực quản
- Hen
- Dãn phế quản, xơ nang, rối loạn vận động lông chuyển, bệnh phổi mô kẽ
- Bệnh lý tim mạch
- Bệnh lý ác tính vùng trung thất
- Dị tật bẩm sinh đường hô hấp
Bảng 3.1 Nguyên nhân ho mạn tính theo tuổi [1].
| Nhũ nhi | Tiền học đường | Học đường/Vị thành niên |
| Bất thường bẩm sinh | Dị vật đường thở | Phản ứng |
| Dò khí thực quản | Nhiễm trùng | Hen |
| Tổn thương thần kinh | Virus | Chảy mũi sau |
| Nhiễm trùng | Mycoplasma | Nhiễm trùng |
| Virus | Vi khuẩn | Mycoplasma |
| Chlamydia | Phản ứng | Kích thích |
| Vi khuẩn (ho gà) | Hen | Hút thuốc |
| Xơ nang | Xơ nang | Ô nhiễm không khí |
| Kích thích | Tâm lý | |
| Hút thuốc thụ động |
Tiếp cận trẻ ho
Bệnh sử
- Thời gian ho: cấp tính/bán cấp/mạn tính. Nếu ho mạn tính, lưu ý tuổi bắt đầu ho (gợi ý nguyên nhân bẩm sinh) hoặc tiến triển nặng dần của ho (gợi ý nhiễm lao hoặc bệnh lý ác tính chèn đường thở)
- Hoàn cảnh khởi phát ho: đột ngột (dị vật, sặc), sau gắng sức/tiếp xúc dị nguyên/thay đổi thời tiết (hen), trong lúc đang ăn/bú (liên quan hít sặc, dò khí quản – thực quản), sau ăn chất rắn (viêm thực quản tăng bạch cầu ái toan), …
- Thời điểm ho nặng hơn trong ngày: về đêm gần sáng (hen), sau khi nằm (hội chứng chảy mũi sau, trào ngược dạ dày-thực quản, suy tim sung huyết, …), ho đàm nhiều vào buổi sáng (dãn phế quản, xơ nang, rối loạn vận động lông chuyển).
- Yếu tố giảm ho: thay đổi tư thế, thuốc dãn phế quản, …
- Ho khan hay ho đàm (lượng đàm, màu sắc đàm). Lưu ý, màu vàng xanh của đàm là do bạch cầu chết và phóng thích men myeloperoxidase. Tính chất này chỉ nói lên đàm bị ứ đọng lại chứ không nói lên sự nhiễm trùng.
- Âm sắc ho: ho ông ổng như chó sủa “barking cough” (viêm thanh khí quản), ho ngắt quãng “staccato cough” (nhiễm siêu vi hô hấp hoặc nhiễm vi khuẩn không điển hình), ho kịch phát từng cơn dài đỏ mặt “whooping cough” (Ho gà), ho như tiếng ngỗng kêu “honking cough” (ho tâm lý), …
- Triệu chứng kèm theo: hít sặc, sốt, khó thở, đau ngực, nôn ói, ói máu, sụt cân, …
- Tiền sử sản khoa và sơ sinh
- Tiền căn gia đình: bệnh lý dị ứng, lao, hen, …
- Môi trường sống: ẩm mốc, khói bụi, khói thuốc lá, thú nuôi, cây trồng, …
Khám lâm sàng
- Đánh giá dấu hiệu cần cấp cứu
- Lấy sinh hiệu, SpO2, chỉ số dinh dưỡng
- Đánh giá mức độ gắng sức hô hấp
- Khám hô hấp, tim mạch
- Khám các cơ quan khác: tai mũi họng, chàm da, đầu chi dùi trống, phù, …
Chỉ định cận lâm sàng (nếu cần) [3]
- Công thức máu: lympho tăng cao (gợi ý Ho gà)
- X-quang phổi
- Chức năng hô hấp (chẩn đoán hen)
- Nội soi mũi họng (tìm polyp mũi, bất thường vùng thanh quản), nội soi đường thở (nghi dị vật đường thở)
- CT-scan ngực (nghi bất thường bẩm sinh đường thở)
- Siêu âm bụng (nghi trào ngược dạ dày – thực quản)
- IDR (nghi lao)
- Test lẩy da (chẩn đoán cơ địa dị ứng)
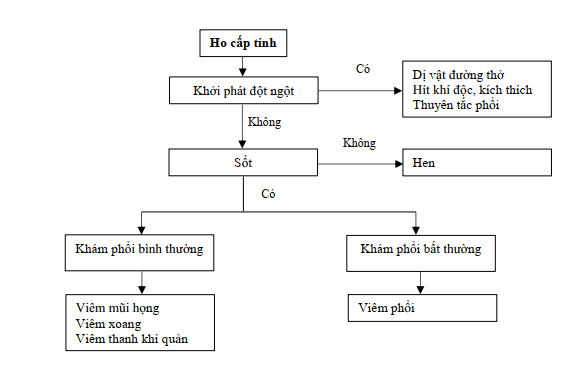
Sơ đồ . Tiếp cận ho cấp tính [4].
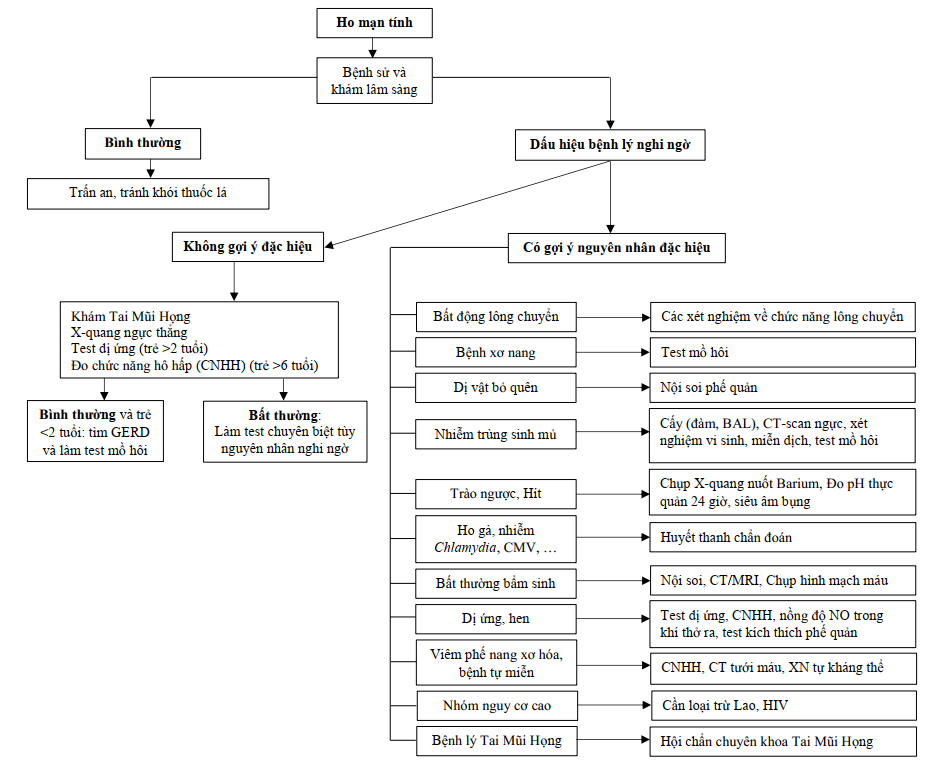
Sơ đồ . Tiếp cận ho mạn tính [5].
Tài liệu tham khảo
1. Hans P. and David Z. (2019), “The history and physical examination”, in Kendig’s disorders of the respiratory tract in children, Elsevier, Philadelphia, pp. 134-138.
2. Calvin K.W. Tong (2011), Approach to a child with a cough, Available from: http://learn.pediatrics.ubc.ca/body-systems/respiratory-system/approach-to-a-child-with-a-cough/, Accessed on 16/06/2019
3. Ramanuja S. and Kelkar P.S. (2010), “The approach to pediatric cough”, Ann Allergy Asthma Immunol, 105 (1), pp. 3-8; quiz 9-11, 42.
4. Louella B.Amos (2018), “Cough”, in Nelson’s pediatric symptom-based diagnosis, Elsevier, China, pp. 15-38.
5. de Jongste J.C. and Shields M.D. (2003), “Cough . 2: Chronic cough in children”, Thorax, 58 (11), pp. 998-1003.
Để lại một bình luận