VIÊM HÔ HẤP TRÊN
ThS. Cao Phạm Hà Giang
MỤC TIÊU HỌC TẬP
- Phân biệt được bệnh lý viêm hô hấp trên do siêu vi và vi trùng.
- Chẩn đoán được và lập kế hoạch điều trị cho bệnh nhân cảm lạnh, viêm xoang cấp do vi trùng, viêm họng cấp – viêm amidan cấp do Streptococcus nhóm A, viêm thanh khí phế quản cấp, viêm thanh thiệt.
- Trình bày được các tác nhân gây bệnh viêm xoang cấp do vi trùng, viêm họng cấp – viêm amidan cấp, viêm thanh khí phế quản cấp, viêm thanh thiệt.
- Biết được biến chứng của viêm họng do Streptococcus nhóm A
- Trình bày được các triệu chứng điển hình trong viêm họng do EBV, adenovirus, coxsackie virus, herpes simplex virus, bạch hầu.
- Phân biệt được viêm họng cấp do Streptococcus nhóm A và viêm họng cấp do siêu vi.
- Nhận ra được một trường hợp tắc nghẽn hô hấp trên
- Phân độ khó thở do tắc nghẽn hô hấp trên
- Trình bày được hướng xử trí một trường hợp tắc nghẽn đường hô hấp trên nặng – hoàn toàn
- Chẩn đoán được độ nặng của một trường hợp viêm thanh khí phế quản cấp.
- Phân biệt được viêm thanh khí phế quản cấp với các bệnh lý gây tắc nghẽn hô hấp trên khác.
NỘI DUNG
Đường hô hấp trên là đường thở nằm ngoài lồng ngực, bao gồm: mũi, hầu họng, thanh quản và đoạn khí quản nằm ngoài lồng ngực [1][2][3][4].
Viêm hô hấp trên là bệnh lý thường gặp nhất ở trẻ em và cũng là nguyên nhân hàng đầu đưa trẻ đến khám bệnh. Bệnh có thể thay đổi từ nhẹ, tự giới hạn đến tình trạng nguy kịch, diễn tiến nhanh, cần xử trí cấp cứu đặc hiệu.
1. CẢM LẠNH
Cảm lạnh là bệnh lý mắc phải do nhiễm siêu vi ở đường hô hấp trên gây ra tình trạng viêm ở mũi thường kèm theo viêm niêm mạc xoang (± viêm niêm mạc họng), bệnh tự giới hạn với các triệu chứng tại mũi (sổ mũi, nghẹt mũi) chiếm ưu thế [5][6][7].
1.1. Dịch tễ [5][6]
Đây là bệnh lý thường gặp nhất ở trẻ em. Trung bình, trẻ nhỏ mắc 6 – 8 đợt/năm, 10 – 15% mắc đến 12 đợt/năm. Tần suất bệnh giảm dần theo tuổi, chỉ còn 2 – 3 đợt/năm ở người trưởng thành. Đối với trẻ dưới 3 tuổi, đi nhà trẻ là yếu tố nguy cơ.
1.2. Triệu chứng lâm sàng [5][6][7]
Bệnh giới hạn trong vòng 1 tuần, 10% trường hợp kéo dài đến 2 tuần. Hình 1.1 mô tả diễn tiến điển hình của một trường hợp cảm lạnh thông thường chưa có biến chứng BỘI NHIỄM: [8] (Biểu đồ 1.1)
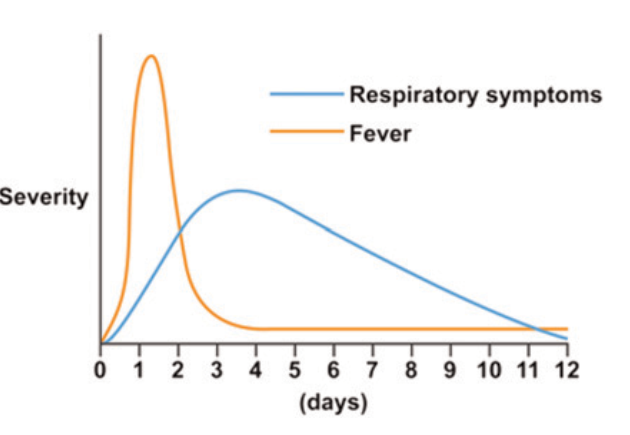
Độ nặng
Triệu chứng hô hấp
Sốt
Ngày
Biểu đồ 1.1: Diễn tiến sốt và triệu chứng hô hấp theo thời gian trong cảm lạnh
- Sốt: sốt nhẹ hoặc không sốt, xuất hiện sớm từ ngày đầu tiên kèm theo triệu chứng toàn thân (nhức đầu, mỏi cơ), đau ngứa họng và hết trong vòng 48 giờ, sau đó các triệu chứng hô hấp bắt đầu chiếm ưu thế.
- Triệu chứng tại mũi (sổ mũi, nghẹt mũi): xuất hiện từ ngày 2 – 3. Chất tiết mũi thay đổi trong quá trình bệnh. Sổ mũi vàng/xanh là do sự gia tăng số lượng bạch cầu đa nhân trong chất tiết mũi, không liên quan đến bội nhiễm vi khuẩn.
- Ho: thường xuất hiện sau triệu chứng mũi và hết sau cùng.
- Triệu chứng hô hấp rầm rộ nhất từ ngày 3 – 6, sau đó giảm dần và kết thúc trong vòng 10 – 14 ngày.
Triệu chứng thực thể: niêm mạc mũi phù nề, đỏ. Có thể có họng đỏ, tuy nhiên amidan không sưng và không có mủ, họng không loét. Triệu chứng chỉ giới hạn ở đường hô hấp trên, không có triệu chứng ở thanh quản, khí quản hay đường hô hấp dưới.
1.3. Chẩn đoán
Chẩn đoán cảm lạnh là chẩn đoán lâm sàng. Cận lâm sàng không cần thiết. Quan trọng nhất là phát hiện biến chứng và phân biệt với các bệnh lý viêm hô hấp trên do vi trùng để quyết định kháng sinh hợp lý. Diễn tiến của bệnh là yếu tố quan trọng giúp phân biệt giữa viêm hô hấp trên do siêu vi và vi trùng (biểu đồ 1.1).
1.4. Chẩn đoán phân biệt [5][6][9]
Các chẩn đoán phân biệt thường gặp:
- Viêm xoang do vi trùng, viêm họng/amidan do vi trùng, ho gà..
- Viêm mũi dị ứng: ngứa mũi là triệu chứng nổi bật kèm theo hắt hơi, không sốt, khởi phát sau tiếp xúc dị ứng nguyên, tiền căn dị ứng bản thân và gia đình.
1.5. Điều trị [5][10]
Điều trị nâng đỡ có vai trò chủ yếu:
- Cung cấp đủ dịch qua đường uống, cho trẻ ăn / uống thức ăn, đồ uống ấm …
- Nước muối sinh lý: nhỏ mũi (trẻ nhỏ), xịt, rửa mũi (trẻ lớn).
- Mật ong (2,5 – 10ml): giảm ho đêm khá hiệu quả, không nên dùng cho trẻ < 1 tuổi do nguy cơ ngộ độc.
Khi triệu chứng không giảm với điều trị nâng đỡ mới cân nhắc đến dùng thuốc. Không sử dụng các thuốc ho (bao gồm antihistamin, chống sung huyết, thuốc ức chế ho như codein hay dextromethorphan) ở trẻ < 6 tuổi do hiệu quả không rõ ràng mà còn có thể gây tác dụng phụ.
2. VIÊM XOANG CẤP
Viêm xoang cấp khi bệnh kéo dài < 30 ngày. Có 2 nguyên nhân gây viêm xoang cấp thường gặp là nhiễm siêu vi và nhiễm vi trùng. Trong đó, viêm mũi xoang do siêu vi gặp trong bệnh cảm lạnh (đã trình bày trong mục 1). Trong mục 2 này chỉ đề cập đến viêm xoang cấp do vi trùng. Bệnh thường gặp, có thể xảy ra bất cứ tuổi nào, kể cả nhũ nhi, nhưng phổ biến nhất từ 4 – 7 tuổi, ít gặp < 2 tuổi.
2.1. Tác nhân gây bệnh [11][12]
Siêu vi: gây viêm xoang kèm viêm mũi gặp trong bệnh cảm lạnh.
Vi trùng:
-
- Streptococcus pneumoniae: chiếm 30% viêm xoang do vi trùng. Trong đó, 25% kháng penicillin, cần điều trị với amoxicillin liều cao.
- Haemophilus influenzae không phân type: chiếm 20% viêm xoang do vi trùng. Trong đó, 50% trường hợp tiết ra men β-lactamase, không đáp ứng amoxicillin.
- Moraxella catarrhalis: chiếm 20% viêm xoang do vi trùng. 100% trường hợp tiết ra men β-lactamase, không đáp ứng amoxicillin.
2.2. Triệu chứng lâm sàng [8][11][12]
Diễn tiến lâm sàng là yếu tố quan trọng giúp chẩn đoán viêm xoang do vi khuẩn. Ba bệnh cảnh thường gặp là:
- Kéo dài: các triệu chứng nghẹt mũi/sổ mũi (bất kể màu sắc, tính chất) hoặc ho ban ngày hoặc cả hai kéo dài ≥ 10 ngày nhưng < 30 ngày mà không cải thiện.
- Triệu chứng nặng lúc khởi phát: ngay từ khi khởi phát bệnh đã có sốt ≥ 39oC kèm sổ mũi vàng/xanh ≥ 3 ngày liên tiếp.
- Bệnh nặng lên (biểu hiện 2 pha) sau giai đoạn cải thiện trước đó (thường vào ngày 6 – 7) với:
- Triệu chứng hô hấp nặng lên, hoặc
- Xuất hiện thêm triệu chứng: sốt lại hoặc ho ban ngày hoặc sổ mũi vàng/xanh hoặc nhức đầu dữ dội
Các triệu chứng ít gặp hơn: hơi thở hôi, giảm cảm nhận mùi, phù quanh hốc mắt. Ngoài ra, còn có thể có đau đầu, đau mặt, đau răng hàm trên tăng khi cúi về trước.
Khám thấy niêm mạc mũi sung huyết, phù nề. Ấn đau vùng hàm trên (viêm xoang hàm) và trán (viêm xoang trán) có thể gặp ở trẻ vị thành niên, hiếm gặp. Soi xoang thấy dấu hiệu mờ xoang.
2.3. Độ nặng
Bảng 2.1: Bảng điểm đánh giá độ nặng của viêm xoang do vi trùng ở trẻ em (theo Hiệp Hội Nhi Khoa Hoa Kỳ – AAP)
| Triệu chứng | Điểm |
Triệu chứng mũi
|
1
2 |
| Nghẹt mũi | 1 |
| Ho | 2 |
| Hơi thở hôi | 1 |
| Đau mặt khi sờ | 3 |
Sốt
|
1
2 |
Nhức đầu (sau hốc mắt) / kích thích
|
3
1 |
| < 8 điểm: bệnh nhẹ/trung bình ≥ 8 điểm: bệnh nặng | |
2.4. Cận lâm sàng [8][11][12][13]
Xquang xoang (tư thế Blondeau – Hirzt), CTscan xoang, MRI xoang có hình ảnh: mờ xoang, dày niêm mạc ≥ 4mm hoặc mức khí – dịch.
Xét nghiệm hình ảnh học chỉ cho thấy có hình ảnh viêm của xoang, không thể phân biệt nguyên nhân viêm xoang là do siêu vi, vi khuẩn hay dị ứng, nên không cần thiết trong chẩn đoán viêm xoang chưa biến chứng. Tuy nhiên, xét nghiệm hình ảnh học có giá trị tiên đoán âm cao trong chẩn đoán viêm xoang do vi khuẩn. Cần thiết trong chẩn đoán viêm xoang có biến chứng.
2.5. Biến chứng [11][12][13]
- Biến chứng nội sọ (nhiễm trùng hệ thần kinh trung ương): cần tầm soát ngay khi có phù nhãn cầu/quanh nhãn cầu, nhức đầu/ói kéo dài hoặc nặng nề, thay đổi tri giác, dấu thần kinh khu trú, cổ cứng, dấu màng não, phù gai thị.
- Biến chứng mắt thường liên quan đến viêm xoang sàng. Các dấu hiệu cần tầm soát ngay: phù nề và đỏ mi mắt và vùng quanh nhãn cầu, giảm thị lực, nhìn đôi, bất thường vận động nhãn cầu, lồi mắt và đau mắt.
2.6. Chẩn đoán
Chẩn đoán viêm xoang do vi khuẩn không biến chứng chủ yếu dựa vào lâm sàng, không dựa vào cận lâm sàng. Cần phân biệt viêm xoang do vi khuẩn với viêm xoang do siêu vi hoặc dị ứng. Diễn tiến của bệnh là yếu tố quan trọng giúp chẩn đoán.
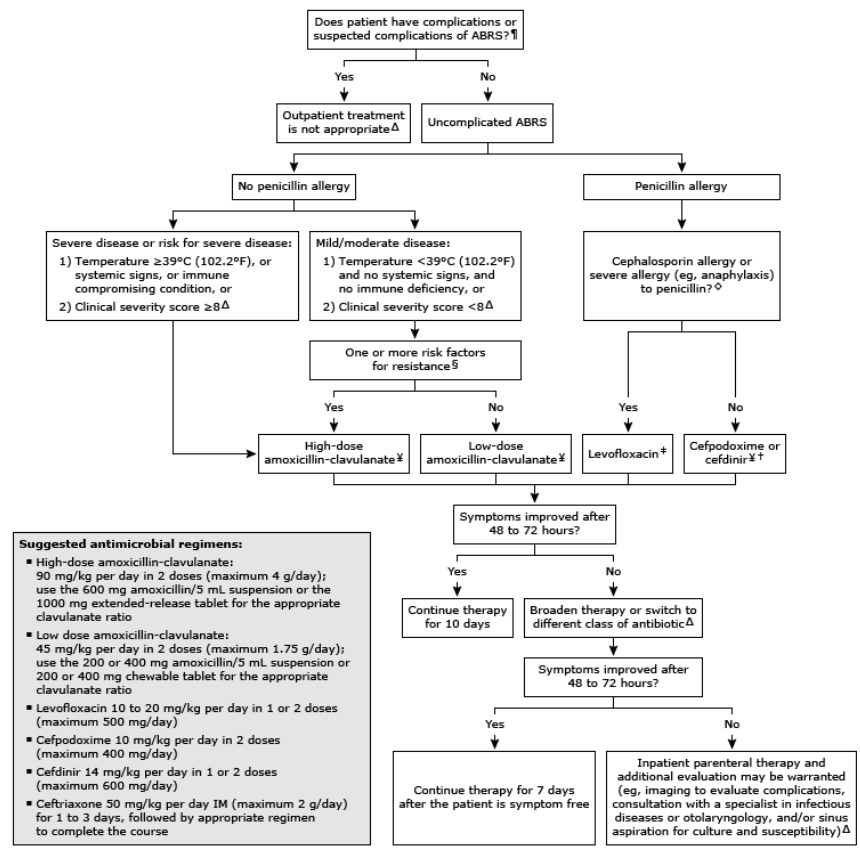
2.7. Điều trị [11][13][14][15][16]
 Lựa chọn kháng sinh cần bao phủ được 3 vi khuẩn thường gặp.
Lựa chọn kháng sinh cần bao phủ được 3 vi khuẩn thường gặp.
Tiếp cận điều trị theo lưu đồ 2.1.
Nguy cơ mắc các chủng kháng thuốc [11][12][13]:
- < 2 tuổi
- Đi nhà trẻ
- Đã điều trị kháng sinh trong vòng 1 tháng trước đó
- Đã nằm viện trong vòng 5 ngày trước đó
- Suy giảm miễn dịch
- Chưa chủng ngừa
Hình 3.1
 Vùng dịch tễ phế cầu kháng penicillin
Vùng dịch tễ phế cầu kháng penicillin
Chỉ định nhập viện [15]:
- Biểu hiện nhiễm độc: lừ đừ, tưới máu kém, suy tim phổi.
- Có biến chứng hoặc nghi ngờ biến chứng
- Thất bại điều trị ngoại trú
Điều trị triệu chứng:
Hình 3.2
- Nước muối sinh lý tại chỗ: nhỏ/xịt/rửa mũi với
nước muối sinh lý có thể làm loãng chất tiết giúp dẫn lưu xoang dễ dàng [chứng cứ 2C].
- Thuốc chống sung huyết, antihistamin và corticosteroid xịt mũi: không khuyến cáo, chỉ dùng trong trường hợp có dị ứng kèm theo [chứng cứ 2B].
3. VIÊM HỌNG CẤP – VIÊM AMIDAN CẤP
3.1. Tác nhân gây bệnh [18]
- Siêu vi: chiếm đa số
- Vi khuẩn: Streptococcus group A (liên cầu tiêu huyết nhóm A, Streptococcus pyogenes, GAS) là tác nhân quan trọng nhất và cũng chiếm tỷ lệ cao nhất trong tổng số trường hợp viêm họng do vi khuẩn, chiếm 15 – 30%, < 2 – 3 tuổi ít gặp, thường gặp ở trẻ 5 – 15 tuổi. Viêm họng tăng lên vào mùa lạnh, thường vào mùa đông và xuân. Ở vùng khí hậu nhiệt đới, viêm họng do GAS xảy ra quanh năm. Yếu tố dịch tễ khá quan trọng, trẻ thường bị lây từ anh chị em ruột hoặc bạn học chung.
3.2. Lâm sàng [17][18][19]
Triệu chứng chính bao gồm: ho, đau họng và sốt.
3.2.1. Viêm họng do siêu vi
Ngoại trừ bệnh cảnh tăng đơn nhân nhiễm trùng, viêm họng do siêu vi thường nhẹ, diễn tiến từ từ và tự giới hạn. Phần lớn gây bệnh cảnh viêm họng không đặc hiệu. Chỉ một số siêu vi gây bệnh cảnh đặc biệt, giúp gợi ý tác nhân, bao gồm:
3.2.1.1. Adenovirus: gây viêm họng kèm viêm kết mạc, thường liên quan đến hồ bơi.
3.2.1.2. Herpes simplex virus: gây viêm họng/amidan kèm viêm nướu, viêm niêm mạc miệng, mụn nước ở họng trước và môi làm cho trẻ khó ăn uống, sốt cao.
3.2.1.3. Enterovirus (thường gặp nhất là coxsackie A16): gây bệnh cảnh viêm loét miệng với sẩn mụn nước hoặc loét ở thành sau họng. Trẻ đau họng nhiều, thường sốt cao, nôn ói, nhức đầu, mệt mỏi, đau cơ, chảy nước miếng và khó nuốt. Ngoài ra, có thể gây bệnh tay chân miệng với mụn nước, loét miệng ở khắp họng kèm hồng ban, mụn nước ở lòng bàn tay, lòng bàn chân. Bệnh phổ biến vào mùa hè ở trẻ < 5 tuổi.
3.2.1.4. Epstein Barr virus: gây viêm họng, amidan sưng to, xuất tiết, hoặc có màng giả, kèm hội chứng tăng đơn nhân nhiễm khuẩn bao gồm hạch cổ sau to, gan lách to, ban toàn thân, mệt mỏi nhiều, tăng lympho không điển hình, gặp ở trẻ ≥10 tuổi.
3.2.2. Viêm họng do một số vi khuẩn không phải group A streptococcus
3.2.2.1. Bạch hầu: gặp ở trẻ không được chủng ngừa. Triệu chứng gồm cổ bạnh, màng giả màu xám bám dính ở họng hoặc mũi (khi cố bóc ra sẽ gây chảy máu).
3.2.2.2. F.tularensis: do sử dụng nguồn nước, sữa hoặc thịt chưa nấu chín bị nhiễm. Biểu hiện với đau họng nhiều, viêm amidan, viêm hạch cổ, loét miệng và màng giả.
 3.2.3. Viêm họng do group A streptococcus
3.2.3. Viêm họng do group A streptococcus
Lưu đồ 2.1: Lưu đồ tiếp cận điều trị viêm xoang cấp do vi khuẩn
Tiếp tục thêm 7 ngày kể từ khi bệnh nhân hết triệu chứng
Trẻ có biến chứng hoặc nghi ngờ biến chứng không?
Nhập viện
Không biến chứng
Không dị ứng penicillin
Dị ứng penicillin
Bệnh nặng hoặc có nguy cơ bệnh nặng:
1/ sốt ≥ 39oC, hoặc triệu chứng toàn thân hoặc SGMD
2/ Độ nặng lâm sàng ≥ 8 điểm
Bệnh nhẹ/trung bình:
1/ sốt < 39oC và không có triệu chứng toàn thân và không SGMD
2/ Độ nặng lâm sàng < 8 điểm
Có dị ứng cephalosporin hoặc dị ứng nặng với penicillin (phản ứng phản vệ) không ?
Có nguy cơ kháng thuốc không ?
Amox/clav liều cao
Amox/clav liều thấp
Levoflo–xacin
Cefpodoxime hoặc cefdinir
Triệu chứng có cải thiện sau 48-72 giờ?
Tiếp tục đủ 10 – 14 ngày
Thêm KS để tăng phổ kháng khuẩn hoặc đổi KS nhóm khác
Triệu chứng có cải thiện sau 48-72 giờ?
Nhập viện KS tĩnh mạch và làm thêm xét nghiệm hình ảnh học đề tìm biến chứng, hội chẩn chuyên khoa, cấy dịch hút xoang
Amoxicillin-clavulanate liều cao: 90mg/kg/ngày (tính theo liều amoxicillin) chia 2 lần (tối đa 4g/ngày)
Amoxicillin-clavulanate liều thấp: 45mg/kg/ngày (tính theo liều amoxicillin) chia 2 lần (tối đa 1,75g/ngày)
Levofloxacin: 10-20 mg/kg/ngày 1 lần/ngày hoặc chia 2 lần/ngày (tối đa 500 mg/ngày)
Cefpodoxime: 10 mg/kg/ngày chia 2 lần/ngày (tối đa 400 mg/ngày)
Cefdinir 14 mg/kg/ngày chia 1-2 lần/ngày (tối đa 600 mg/ngày)
Ceftriaxone 50 mg/kg/ngày TM (tối đa 2g/ngày) 1-3 ngày, sau đó đổi thành kháng sinh uống thích hợp
Có
Có
Có
Không
Không
Không
Không
Có
Có
Không
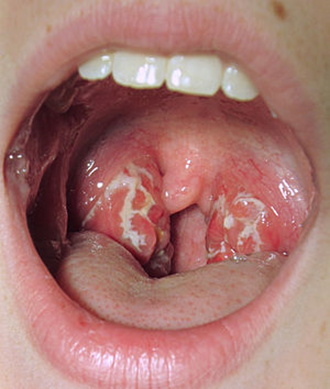
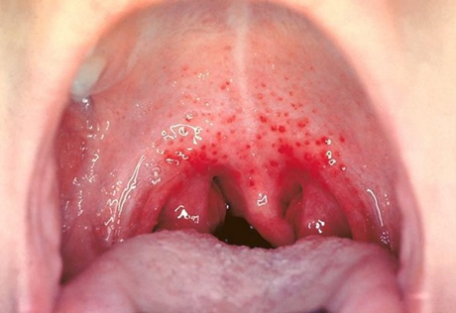
Bệnh khởi phát rất nhanh với đau họng rõ và sốt. Nhức đầu, đau bụng và ói rất thường gặp. Khám thấy: họng đỏ, amidan to bao phủ bởi chất tiết vàng hoặc xám hoặc trắng, có lẫn tia máu (hình 3.1), xuất huyết điểm trên khẩu cái mềm và thành sau họng (hình 3.2), lưỡi gà sưng đỏ, lưỡi dâu, hạch cổ trước to, đau, phát ban “dạng tinh hồng nhiệt” (scarlatiniform rash) có dạng sẩn mịn đỏ sờ vào như giấy nhám, ban đầu ở mặt sau đó lan rộng, có thể kèm triệu chứng “vòng tròn nhạt quanh môi” (circumoral pallor). Ban mất đi khi ấn, đậm màu hơn ở các nếp gấp gây ra dấu hiệu Pastia’s sign. Đỏ da nhạt dần sau vài ngày và khi hết bong vẩy như cháy nắng nhẹ [18].
Tiêu chảy, ho, chảy mũi, loét miệng, viêm kết mạc không gặp trong viêm họng do GAS.
Trẻ < 3 tuổi: triệu chứng không điển hình với sổ mũi chiếm ưu thế kèm sốt nhẹ và hạch cổ trước đau.
3.3. Cận lâm sàng [17][18][19][20]
- Test nhanh tìm kháng nguyên GAS (Rapid antigen – detection test – RADT): cho kết quả ngay với độ đặc hiệu ≥ 95%, độ nhạy thay đổi 59 – 96%. Độ đặc hiệu cao nên khi test dương tính, khả năng nhiễm GAS là chính xác, không cần làm thêm xét nghiệm cấy. Tuy nhiên, độ nhạy lại thấp hơn xét nghiệm cấy, cần kiểm tra bằng xét nghiệm cấy khi test nhanh âm tính.
- Cấy phết họng: là tiêu chuẩn vàng, độ nhạy 90 – 95%, nhưng kết quả chỉ có sau 48 giờ. Do GAS có thể gây biến chứng ở trẻ em nên cấy cần thực hiện khi RADT âm tính để tránh bỏ sót bệnh.
- Xét nghiệm phân tử (PCR): độ nhạy ≥ 97%, độ đặc hiệu > 93%, kết quả có trong thời gian ngắn, nhưng mắc tiền và cần nhiều trang bị kĩ thuật nên chưa được phổ biến.
- Xét nghiệm công thức máu, CRP, VS không giúp phân biệt viêm họng do GAS và các vi khuẩn khác. Lympho không điển hình tăng cao trong hội chứng tăng đơn nhân nhiễm khuẩn.
3.4. Biến chứng
3.4.1. Viêm họng do group A streptococcus
- Nhiễm trùng tại chỗ: áp-xe cạnh hầu họng, áp-xe thành sau họng
- Không nhiễm trùng: sốt thấp cấp, viêm cầu thận cấp hậu nhiễm liên cầu trùng
3.4.2. Viêm họng do siêu vi
- Viêm tai giữa do vi trùng
- Viêm xoang do vi trùng
3.5. Chẩn đoán
3.5.1. Phân biệt viêm họng do GAS với viêm họng do siêu vi
Bảng 3.1: Phân biệt viêm họng do GAS và viêm họng do siêu vi (theo IDSA) [20]
| Viêm họng do group A Streptococcus | Viêm họng do siêu vi |
| Khởi phát đau họng đột ngột | Viêm kết mạc |
| 5 – 15 tuổi | Sổ mũi |
| Sốt | Ho |
| Nhức đầu | Tiêu chảy |
| Buồn nôn, nôn | Khàn tiếng |
| Đau bụng | Loét miệng rải rác |
| Viêm họng – amidan | Phát ban do siêu vi |
| Amidan xuất tiết (thường dạng mảng) | |
| Xuất huyết điểm khẩu cái | |
| Viêm hạch cổ trước, đau | |
| Bệnh vào mùa xuân và đầu đông | |
| Tiếp xúc với người bị viêm họng do GAS | |
| Phát ban dạng tinh hồng nhiệt |
3.5.2. Tiêu chuẩn chẩn đoán
Chẩn đoán viêm họng do GAS khi có kết quả xét nghiệm vi sinh (RADT, cấy) dương tính ở bệnh nhân có triệu chứng viêm họng do GAS và không có triệu chứng nhiễm siêu vi. Cần phối hợp lâm sàng và xét nghiệm trong chẩn đoán viêm họng do GAS vì 5 – 21% trẻ 3 – 15 tuổi là người lành mang trùng [19].
Ở trẻ < 3 tuổi, bệnh cảnh viêm họng do GAS không điển hình, do đó chỉ định xét nghiệm vi sinh khi trẻ có sổ mũi, hạch cổ trước to đau, sốt nhẹ < 38.3oC và có tiếp xúc với người viêm họng do GAS.
Không làm xét nghiệm tìm GAS ở bệnh nhân sau [20]:
- Viêm họng cấp có triệu chứng và dịch tễ gợi ý nhiều đến tác nhân siêu vi (theo bảng 3.1).
- Trẻ < 3 tuổi, trừ trường hợp có yếu tố nguy cơ, ví dụ có anh chị em ruột bị nhiễm GAS hoặc có tiếp xúc thân mật với người nhiễm GAS.
- Điểm Centor < 2 điểm
Bảng 3.2: Bảng điểm Centor hiệu chỉnh (McIsaac) [17]
| Trẻ có đau họng | Kết quả | ||
| Dấu hiệu | Điểm | Tổng điểm | Tỷ lệ viêm họng do GAS |
| Sốt > 38oC | 1 | ≥ 4
3 2 1 0 |
67,8%
27,5% 20,5% 5 – 10% 1 – 2,5% |
| Hạch cổ trước to, đau | 1 | ||
| Amidan sưng to hoặc xuất tiết | 1 | ||
| Tuổi: 3 – 14 tuổi | 1 | ||
| Không ho | 1 | ||
3.6. Điều trị [16][17][18][20][21]
3.6.1. Kháng sinh trong viêm họng do GAS
Chỉ định kháng sinh khi viêm họng cấp có triệu chứng và có RADT hoặc cấy dương tính (chứng cứ 1A). Không khuyến cáo điều trị kháng sinh mà không có xét nghiệm vi sinh. Tuy nhiên, nếu xét nghiệm không sẵn có, có thể chỉ định kháng sinh trong các trường hợp nghi ngờ cao (theo bảng 3.1, có tiếp xúc với người nhiễm GAS, điểm Centor ≥ 4…).
- Kháng sinh ưu tiên: Penicillin có phổ kháng khuẩn hẹp nhất, rẻ và ít tác dụng phụ, nhưng amoxicillin lại được ưa dùng hơn ở trẻ em do mùi vị dễ uống, nhiều dạng sử dụng và chỉ cần uống 1 lần/ngày.
- Amoxicillin: 50 mg/kg/ngày 1 lần/ngày (tối đa 1000mg) hoặc 50 – 75 mg/kg/ngày chia 2 – 3 lần/ngày, uống 10 ngày [16][17][18].
- Penicillin V: 50 – 75 mg/kg/ngày chia 2 – 3 lần, uống 10 ngày [16][17].
- Benzathine penicillin G: 600.000 unit khi trẻ < 27 kg, 1.200.000 unit khi trẻ ≥ 27kg, tiêm bắp 1 liều duy nhất.
- Dị ứng với penicillin với phản ứng chậm, không nặng: cephalexin.
- Dị ứng với penicillin với phản ứng phản vệ tức thời: macrolide hoặc clindamycin.
3.6.2.Viêm họng do siêu vi
Chỉ điều trị triệu chứng, trừ trường hợp viêm họng do Herpes cần điều trị sớm với acyclovir.
3.6.3.Cắt amidan
Có thể giảm tần suất viêm họng trong 1 – 2 năm. Tần suất viêm họng giảm dần theo tuổi. Sau 2 năm cắt amidan, tần suất mắc viêm họng ở trẻ cắt amidan cũng tương đương trẻ không cắt. Do đó, chỉ định cắt amidan cần cân nhắc giữa lợi ích và nguy cơ của gây mê và phẫu thuật. Chỉ định khi: viêm họng tái phát ≥ 7 lần/năm hoặc ≥ 5 lần/năm trong 2 năm liên tiếp, ≥ 3 lần/năm trong 3 năm liên tiếp.
4. KHÓ THỞ DO TẮC NGHẼN HÔ HẤP TRÊN
4.1. Lâm sàng
Tắc nghẽn hô hấp trên là tắc nghẽn đường thở ngoài lồng ngực (từ mũi đến đoạn giữa khí quản), khó thở biểu hiện qua các đặc điểm sau [1][2][23]:
- Thở rít
- Thì hít vào kéo dài hơn thì thở ra.
- Co kéo các cơ hô hấp tham gia thì hít vào: phập phồng cánh mũi, co lõm hõm trên ức, hõm thượng đòn, đầu gật gù theo nhịp thở, co lõm ngực, co kéo gian sườn.
- Thở chậm, sâu hơn bình thường.
Tiếp cận một trường hợp có tắc nghẽn hô hấp trên cần nhanh chóng nhận định bệnh nhân có đang trong tình trạng tắc nghẽn nặng hay không, cũng như loại trừ các nguyên nhân tắc nghẽn hô hấp trên cần can thiệp đặc biệt (ví dụ: viêm thanh thiệt, dị vật đường thở…) nhằm có hướng xử trí kịp thời, tránh các can thiệp làm nặng hơn tình trạng tắc nghẽn của bệnh nhân. Việc hỏi kĩ bệnh sử, thăm khám chỉ thực hiện sau khi tình trạng hô hấp đảm bảo.
4.2. Phân độ tắc nghẽn [23]
4.2.1. Nhẹ: vẫn thông khí tốt
- Thở rít thì hít vào, chỉ nghe được khi gắng sức (vd: khóc, quấy), không nghe được khi nghỉ.
- Không co kéo cơ hô hấp phụ, không co lõm ngực hoặc nếu có chỉ ở mức độ nhẹ.
- Trẻ vẫn nói được, khóc được dù khàn tiếng.
- Tri giác: vẫn chơi, linh hoạt
4.2.2. Trung bình: giảm lưu lượng khí hít vào
- Thở rít nghe được ngay cả lúc nghỉ, trong thì hít vào và có thể cả ở thì thở ra.
- Kéo dài thời gian hít vào.
- Co kéo các cơ hô hấp tham gia hít, co lõm ngực vào mức độ trung bình.
- Tri giác: vẫn tỉnh táo
4.2.3. Nặng – hoàn toàn: giảm lưu lượng khí hít vào nặng hoặc hoàn toàn không có khí hít vào
- Thay đổi tri giác: hốt hoảng 🡪 bứt rứt 🡪 lơ mơ, hôn mê 🡪 ngưng tim ngưng thở.
- Trẻ có động tác nấc hoặc ho không ra tiếng do cố gắng loại bỏ tắc nghẽn.
- Trẻ không chịu nằm, ngồi tư thế “ngửi hoa” hoặc “kiềng 3 chân” (ngồi nghiêng người về phía trước, cằm ngửa, miệng thở, tay nâng đỡ thân mình).
- Co kéo nặng: co kéo hõm trên ức/hõm thượng đòn nặng, phập phồng cánh mũi, co lõm ngực nặng, thở rên 🡪 lồng ngực không di động
- Giảm oxy máu: SpO2 < 91%, môi tái/tím: giai đoạn trễ.
4.3. Xử trí tắc nghẽn đường hô hấp trên nặng – hoàn toàn [23]
Tắc nghẽn đường hô hấp trên nặng nếu không được xử trí kịp thời và thích hợp sẽ tiến triển rất nhanh đến tắc nghẽn hoàn toàn và ngưng thở.
Xử trí theo lưu đồ sau:
Có
Có
Không
Tắc nghẽn hô hấp trên nặng – hoàn toàn
Có nghi ngờ dị vật đường thở không ?
Xử trí theo phác đồ dị vật đường thở.
Thở oxy qua mask có túi dự trữ FiO2 100%
Chuẩn bị sẵn dụng cụ đặt nội khí quản
Hội chẩn ngay chuyên khoa Tai Mũi Họng
SpO2 > 85 – 90% VÀ ổn định
Chuẩn bị đặt nội khí quản trong phòng mổ bởi bác sĩ gây mê có kinh nghiệm và cần có bác sĩ Tai mũi họng để thực hiện nội soi phế quản hoặc mở khí quản nếu cần.
Tiến hành đặt nội khí quản ngay tại chỗ bởi bác sĩ lâm sàng có kinh nghiệm nhất có thể và phải có thêm một bác sĩ hỗ trợ.
Hội chẩn ngay với bác sĩ Tai Mũi Họng để chuẩn bị mở khí quản ngay nếu đặt nội khí quản thất bại.
Không
Sơ đồ 4.1: Lưu đồ xử trí tắc nghẽn đường hô hấp trên nặng – hoàn toàn
5. VIÊM THANH KHÍ PHẾ QUẢN CẤP
Viêm ở thanh quản ở trẻ em thường không chỉ giới hạn ở thanh quản mà ảnh hưởng đến cả đường dẫn khí bên dưới. Tùy vị trí viêm sẽ có chẩn đoán là viêm thanh quản cấp, viêm thanh khí quản cấp hay viêm thanh khí phế quản cấp [2][22][24][25].
5.1. Dịch tễ [2][22]
Viêm thanh khí phế quản cấp là bệnh gây tắc nghẽn đường hô hấp trên thường gặp nhất ở trẻ nhỏ. Bệnh phổ biến ở trẻ từ 6 tháng – 3 tuổi, đỉnh cao là 18 – 24 tháng, ít gặp ở trẻ > 6 tuổi. Bệnh phổ biến vào mùa lạnh thường nặng lên trong khoảng thời gian từ 22 giờ đến 4 giờ sáng.
5.2. Tác nhân gây bệnh [2][22]
Siêu vi là tác nhân gây bệnh chủ yếu. Trong đó, parainfluenza virus chiếm đến 75%.
5.3. Lâm sàng [2][22][24]
5.3.1. Triệu chứng cơ năng
Khởi phát bệnh với triệu chứng nhiễm siêu vi hô hấp trên bao gồm sổ mũi, ho ít và sốt nhẹ hoặc không sốt từ 1 – 3 ngày (thường từ 12 – 48 giờ) trước khi triệu chứng tắc nghẽn hô hấp rõ rệt.
Triệu chứng viêm thanh quản điển hình với: ho “ông ổng”, khàn tiếng, thở rít.
Phần lớn sốt nhẹ, đôi khi có sốt cao ≥ 39oC, một số trẻ không sốt. Chảy nước miếng và đau họng: < 10%. Triệu chứng thường nặng lên về đêm.
Bệnh kéo dài khoảng 5 – 7 ngày.
5.3.2. Triệu chứng thực thể
Trong lúc thăm khám, cần giữ cho trẻ dễ chịu nhất có thể, tránh làm cho trẻ khóc, sợ hãi càng làm tăng tình trạng tắc nghẽn.
Mục đích thăm khám cần nhanh chóng đánh giá mức độ khó thở của bệnh nhân. SpO2: nên được theo dõi trong những trường hợp nặng; cần chú ý rằng SpO2 không giảm cho đến giai đoạn trễ của bệnh.
Cần đánh giá tình trạng mất nước: viêm thanh quản cấp trung bình – nặng làm trẻ không uống được, sốt và thở nhanh cũng làm tăng mất nước. Khò khè: khi có ảnh hưởng đường hô hấp dưới trong bệnh cảnh viêm thanh khí phế quản cấp.
5.4. Cận lâm sàng [2][22]
Viêm thanh khí phế quản cấp là chẩn đoán lâm sàng. Cận lâm sàng không có vai trò trong tiếp cận bệnh lý tắc nghẽn hô hấp trên.
Xquang cổ thẳng: hình ảnh tháp chuông nhà thờ (steeple sign) hoặc hẹp vùng hạ thanh môn. Hình ảnh này có thể hiện diện ở cả bệnh nhân không bị viêm thanh quản cấp. Mức độ hẹp trên Xquang không phản ảnh độ hẹp trên lâm sàng. Bên cạnh đó, động tác ngửa cổ để chụp Xquang có thể gây tắc nghẽn đột ngột dẫn đến tử vong. Xquang chỉ cân nhắc trong những trường hợp hô hấp được đảm bảo và lâm sàng không điển hình cho viêm thanh khí phế quản cấp hoặc không đáp ứng với các can thiệp thông thường.
Bạch cầu thường không tăng.
5.5. Độ nặng [24]
Bảng 5.1: Thang điểm Westley đánh giá độ nặng viêm thanh khí phế quản
Hình 5.1: Xquang cổ thẳng với hình ảnh “tháp chuông nhà thờ” (Nguồn: http://gamuts. isradiology.org/data/images/ID3447.htm)
| Đặc điểm | Mức độ | Điểm |
| Tri giác | Bình thường | 0 |
| Rối loạn tri giác | 5 | |
| Tím | Không | 0 |
| Khi quấy | 4 | |
| Lúc nghỉ | 5 | |
| Thở rít | Không | 0 |
| Khi quấy | 1 | |
| Lúc nghỉ | 2 | |
| Thông khí | Bình thường | 0 |
| Giảm | 1 | |
| Giảm nặng | 2 | |
| Co kéo | Không | 0 |
| Nhẹ | 1 | |
| Trung bình | 2 | |
| Nặng | 3 | |
| điểm Westley ≤ 2: nhẹ
điểm Westley 3 – 7: trung bình điểm Westley 8 – 11: nặng điểm Westley ≥ 12: suy hô hấp tiến triển |
||
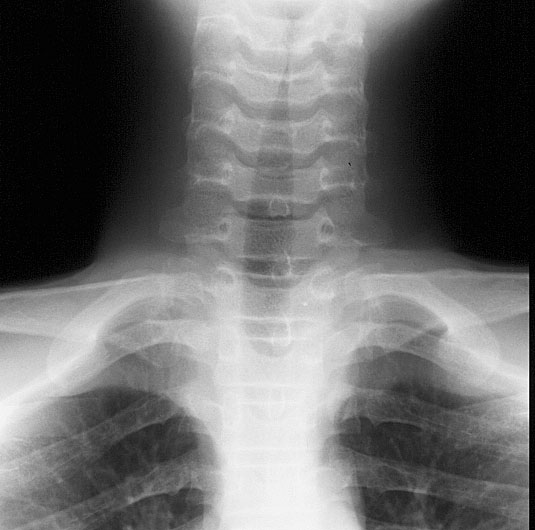 5.6. Biến chứng và tiên lượng [2][22][25]
5.6. Biến chứng và tiên lượng [2][22][25]
Hình 5.1: Xquang cổ thẳng với hình ảnh “tháp chuông nhà thở” (Nguồn:http://gamuts. isradiology.org/data/images/ID3447.htm)
Tiên lượng tốt, chỉ 5% cần nhập viện. 15% viêm thanh khí phế quản cấp có biến chứng: viêm phổi, viêm khí quản do vi trùng
5.7. Chẩn đoán xác định và chẩn đoán phân biệt [2][22][24]
5.7.1. Chẩn đoán
Chẩn đoán dựa trên lâm sàng, không dựa vào cận lâm sàng, Đồng thời loại trừ các nguyên nhân tắc nghẽn hô hấp trên cần điều trị và can thiệp đặc hiệu. Phải chẩn đoán được:
- Độ nặng của bệnh
- Biến chứng (nếu có)
- Các yếu tố nguy cơ diễn tiến nặng: bệnh nền (bệnh lý thần kinh cơ, loạn sản phồi, bất thường đường thở, bệnh lý tim mạch..)
5.7.2. Chẩn đoán phân biệt
5.7.2.1. Các nguyên nhân gây tắc nghẽn hô hấp trên cấp tính [2]
Bảng 5.1: Các nguyên nhân gây tắc nghẽn hô hấp trên cấp tính
| Nhiễm trùng | Không nhiễm trùng |
| Viêm thanh thiệt
Viêm khí quản do vi trùng Bạch hầu Áp xe thành sau họng Áp xe cạnh amidan Hội chứng tăng đơn nhân nhiễm trùng |
Dị vật đường thở
Chấn thương Bỏng chất ăn mòn Viêm thanh quản co thắt Phù mạch Hạ canxi máu (thường do suy cận giáp) |
5.7.2.2. Phân biệt viêm thanh khí phế quản cấp với các nguyên nhân gây tắc nghẽn hô hấp trên không do nhiễm trùng [2][22]
- Dị vật đường thở
- Viêm thanh quản co thắt: triệu chứng tương tự như viêm thanh quản cấp do siêu vi, nhưng tuổi mắc bệnh thường lớn hơn. Không khởi phát với triệu chứng nhiễm siêu vi và không sốt trong suốt quá trình bệnh. Có thể có tiền căn dị ứng bản thân và gia đình. Bệnh tái phát nhiều lần. Các đợt bệnh thường đột ngột, về đêm và cải thiện nhanh chóng. Điều trị cần dựa vào độ nặng, cũng gần tương tự như viêm thanh quản cấp do siêu vi.
- Bất thường cấu trúc đường hô hấp trên (màng chắn thanh quản, mềm sụn thanh quản, liệt dây thanh, hẹp hạ thanh môn, bướu máu hạ thanh môn, ú nhú thanh quản): gây bệnh cảnh mạn tính. Tuy nhiên, có những bất thường cấu trúc chỉ gây hẹp nhẹ không có biểu hiện triệu chứng trước đó, thở rít chỉ xuất hiện khi trẻ mắc thêm các bệnh lý viêm hô hấp trên khác (cảm lạnh, viêm họng, viêm xoang…) nên có thể gây chẩn đoán lầm với với các nguyên nhân thở rít cấp tính.
5.7.2.3. Phân biệt viêm thanh khí phế quản cấp với các nguyên nhân gây tắc nghẽn hô hấp trên do nhiễm trùng khác
Bảng 5.2: Phân biệt viêm thanh khí phế quản cấp với các nguyên nhân gây tắc nghẽn hô hấp trên do nhiễm trùng khác [2]
| Đặc điểm | VTKPQ | Viêm thanh thiệt | Viêm khí quản do vi trùng | Bạch hầu | Áp-xe thành sau họng |
| Tác nhân | Parainfluenza Adenovirus
RSV |
H.influenzae
Streptococcus |
S.aureus
M.catarrhalis H.influenzae |
Corynebacterim diptheria | S.aureus
M.catarrhalis H.influenzae Kị khí |
| Tuổi | 6 tháng – 4 tuổi (đỉnh 12–24 tháng) | 2 – 7 tuổi | 6 tháng – 8 tuổi | Mọi tuổi | < 6 tuổi |
| Tần suất | Thường gặp | Hiếm | Hiếm | Hiếm nếu được chủng ngừa | Không thường gặp |
| Khởi phát | Từ từ, thường sau nhiễm siêu vi hô hấp trên | Nhanh | Từ từ, nhưng nặng đột ngột | Nhẹ | Dần dần |
| Vị trí | Dưới dây thanh âm | Thượng thanh môn | Khí quản | Amidan, họng, thanh quản, mũi | Khoảng thành sau họng |
| Triệu chứng | Sốt nhẹ
Không nhiễm độc Ho ông ổng (++) Thở rít Khàn tiếng Kích thích |
Sốt cao
Đau họng nhiều Ho ít Nhiễm độc Thở rít nhẹ Chảy nước bọt (++) Khó nuốt Nghẹt tiếng Tư thế “kiềng 3 chân” |
Sốt cao
Nhiễm độc Ho lanh lảnh (++) Thở rít Khàn giọng Đau cổ Sặc |
Sốt
Nhiễm độc Thở rít Đau họng Hơi thở hôi Hạch cổ Cổ bạnh |
Sốt
Đau họng Đau cổ, cổ cứng Khó nuốt Chảy nước miếng Sưng thành sau họng |
| Nội soi thanh quản | Niêm mạc đỏ rực
Phù nề hạ thanh môn |
Thanh thiệt
phù nề, đỏ dâu/tái Phù nề nếp gấp thanh môn |
Niêm mạc đỏ rực, loét
Mủ đặc, nhiều Phù nề hạ thanh môn. Thanh thiệt bình thường |
Màng giả dính, xám ở họng |
5.8. Điều trị [2][22][25][26]
5.8.1. Điều trị nâng đỡ
Cung cấp đủ dịch đường uống. Trong trường hợp trẻ không uống được, cần thiết lập đường truyền tĩnh mạch. Giảm đau, hạ sốt.
Tránh kích thích: Cho thân nhân bế và trấn an trẻ, hạn chế thăm khám và can thiệp không cần thiết vì có thể làm tăng tình trạng tắc nghẽn, đặc biệt ở những trường hợp nặng.
5.8.2. Hít không khí ẩm: Hiệu quả không rõ ràng.
5.8.3. Corticosteroid
Điều trị đặc hiệu cho viêm thanh khí phế quản cấp. Hiệu quả đạt được trong vòng 6 giờ và kéo dài. Chỉ định trong mọi trường hợp viêm thanh khí phế quản cấp từ nhẹ 🡪 nặng.
Lựa chọn đầu tiên: Dexamethasone 0.15 – 0.6 mg/kg/liều (tối đa 16mg/ngày), 1 liều duy nhất. Liều thứ 2 có thể cân nhắc khi triệu chứng vẫn còn sau 24 giờ. Chống chỉ định: đang bị thủy đậu hoặc lao chưa điều trị. Thay thế: prednisolone 1mg/kg/liều [2] hoặc 2 mg/kg/ngày chia 2 – 3 lần [25].
5.8.4. Khí dung Epinephrine (Adrenaline)
Chỉ định trong viêm thanh quản cấp mức độ trung bình trở lên. Cải thiện triệu chứng nhanh sau 10 – 30 phút, tuy nhiên hiệu quả không kéo dài quá 2 giờ, vì vậy có thể gây ra hiện tượng rebound khi ngưng thuốc.
Lựa chọn:
- Racemic epinephrine 2,25%: 0,25 – 0,5 ml pha thêm nước muối sinh lý đủ 3ml.
- Adrenaline 1/1000: 0,4 – 0,5 ml/kg/lần (tối đa 5ml/lần), không pha loãng.
Có thể lặp lại nếu triệu chứng chưa cải thiện. Khi lặp lại thường xuyên > mỗi 1 – 2 giờ cần nhập ICU theo dõi [26]. Trong những trường hợp nặng, có thể lặp lại mỗi 20 phút, tuy nhiên không kéo dài quá 1 – 2 giờ [25].
5.8.5. Hỗ trợ hô hấp trong viêm thanh khí phế quản cấp nặng
5.8.5.1. Thở oxy: chỉ định thở oxy cho viêm thanh khí phế quản cấp nặng ngay cả khi chưa có giảm oxy máu vì giúp giảm công thở cho bệnh nhân (thường chỉ định khi SpO2 < 94%). Cần theo dõi sát tri giác và mức độ thở gắng sức trên những bệnh nhân thở oxy, vì SpO2 trên những bệnh nhân này vẫn bình thường cho đến khi tắc nghẽn hoàn toàn xảy ra, làm chậm trễ xử trí.
5.8.5.2. Thở heliox (70 – 80% helium với 20 – 30% oxy): hiệu quả chưa rõ ràng, có thể cân nhắc trong những trường hợp nặng.
5.8.5.3. Đặt nội khí quản: trong những trường hợp nặng không đáp ứng điều trị hoặc quá nặng ngay từ lúc nhập viện cần hỗ trợ hô hấp ngay. Cần được thực hiện bởi người có nhiều kinh nghiệm đặt nội khí quản. Ống nội khí quản cần nhỏ hơn 1 size so với bình thường. Cần chuẩn bị sẵn sàng cho mở khí quản tại thời điểm đặt nội khí quản để thực hiện ngay nếu đặt nội khí quản thất bại.
5.8.6. Chỉ định nhập viện [26]
- Viêm thanh khí phế quản cấp nặng
- Viêm thanh khí phế quản cấp trung bình không đáp ứng với phun khí dung adrenalin và corticoid (bệnh nhân cần được theo dõi trong 3 – 4 giờ tại phòng lưu để đánh giá đáp ứng).
- Cần thở oxy
- Vẻ mặt nhiễm độc hoặc lâm sàng nghi ngờ bội nhiễm
- Không uống được
- Mất nước nặng
- Người thân không biết hoặc không thể theo dõi
- Một số yếu tố cần cân nhắc: tuổi nhỏ < 6 tháng, tái phát trong vòng 24 giờ, các yếu tố ảnh hưởng đến việc tái khám (nhà xa, thời tiết …)
6. VIÊM THANH THIỆT [2][27]
Haemophilus influenzae type b (HiB) từng là nguyên nhân chủ yếu. Sau khi vắc xin được phổ cập rộng rãi, bệnh lan tỏa do HiB giảm đến 99%. Ở trẻ đã được tiêm chủng, tác nhân gây bệnh thường gặp bao gồm GAS, S. pneumoniae, H. influenzae không phân type và S. aureus… Viêm thanh thiệt do HiB thường gặp ở trẻ từ 2 – 7 tuổi.
6.1. Lâm sàng
Viêm thanh thiệt do HiB là bệnh tối cấp gây tử vong chỉ trong vài giờ. Đây là cấp cứu nội khoa. Ngày nay, viêm thanh thiệt giảm đáng kể nhưng vẫn chưa được loại trừ hoàn toàn, việc thiếu cảnh giác cũng như không có kinh nghiệm trong việc nhận ra bệnh cũng làm tăng nguy cơ tử vong ở bệnh nhân.
Bệnh cảnh cấp tính với sốt cao, đau họng dữ dội, thở rít. Ho “ông ổng” như trong viêm thanh quản ít gặp. Triệu chứng tiến triển rất nhanh. Trong vòng vài giờ, trẻ có biểu hiện nhiễm độc, tắc nghẽn hô hấp trên nặng. Tri giác: lo lắng, hốt hoảng. Không nuốt được, chảy nước miếng là triệu chứng phổ biến (gặp trong 80% viêm thanh thiệt trong khi chỉ 10% viêm thanh quản có triệu chứng này). Trẻ không chịu nằm. Ngồi với tư thế “kiềng 3 chân” (ngồi thẳng, cằm ngửa, cúi người ra trước, miệng thở, tay nâng đỡ thân mình) hoặc tư thế “ngửi hoa”. Nghẹt tiếng do đau và phù nề mô mềm. Thở rít tăng dần và khi nghe rõ (hoặc mất hoàn toàn) là biểu hiện tắc nghẽn gần như hoàn toàn.
Tắc nghẽn hoàn toàn gây tử vong có thể xảy ra đột ngột mà không có dấu hiệu báo trước. Nhiễm Hib lan toả đến cơ quan khác gặp trong 50% trường hợp, bao gồm viêm màng não, viêm tai giữa, viêm phổi và viêm mô tế bào.
6.2. Xử trí
Ưu tiên đầu tiên là giữ cho trẻ ở trạng thái thoải mái nhất, hạn chế tối đa mọi kích thích. Thăm khám, sử dụng que đè lưỡi và lấy vein cần trì hoãn cho đến khi thực hiện xong việc đặt nội khí quản. Cần chuyển đến theo dõi sát tại ICU hoặc phòng mổ và để thân nhân ở bên cạnh trấn an trẻ. Trẻ cần được thở oxy ngay cả khi mặt nạ được giữ cách xa mặt trẻ (để tránh làm trẻ khó chịu). Đặt nội khí quản chủ động được chỉ định ở tất cả bệnh nhân bất kể mức độ suy hô hấp. Cần được thực hiện bởi bác sĩ có kinh nghiệm và có chuẩn bị sẵn sàng để mở khí quản trong trường hợp đặt nội khí quản thất bại. Khi đường thở đã ổn định, có thể tiến hành lấy vein để điều trị kháng sinh tĩnh mạch và thực hiện xét nghiệm.
Xét nghiệm: bạch cầu máu tăng cao, cấy máu dương tính trong 70% trường hợp. Cần cấy chất tiết từ vùng thượng thanh môn. Xquang cổ nghiêng: có hình ảnh “ngón tay cái” (thumb sign). Tuy nhiên, không nên chỉ định để chẩn đoán viêm thanh thiệt vì tư thế ngửa cổ để chụp Xquang có thể gây ngưng thở hoàn toàn.
Kháng sinh cần bao phủ được HiB và Streptococcus. Thường sử dụng cephalosporin thế hệ 3 (cefotaxim hoặc ceftriaxone), thời gian điều trị 7 – 10 ngày.
Corticoid và adrenalin phun khí dung không có hiệu quả.
* Các hình ảnh minh họa được cung cấp trong powerpoint bài Viêm hô hấp trên.
CÂU HỎI TỰ LƯỢNG GIÁ
1/ Bệnh lý nào KHÔNG phải bệnh lý thuộc đường hô hấp trên?
- Viêm amidan
- Hẹp 1/3 dưới khí quản
- Mềm sụn thanh quản
- Phù mạch
2/ Bé gái 14 tháng tuổi. Bệnh 2 ngày với sốt 38,3oC, sổ mũi, ho ít, bú kém. Khám: bé tỉnh, môi hồng, nhiệt độ 37,4oC, nhịp thở 36 lần/phút. Thở không co lõm, không thở rít, phổi không ran. Họng hơi đỏ, amidan không to. Chẩn đoán nào là phù hợp nhất?
- Cảm lạnh
- Viêm họng cấp do Mycoplasma pneumonia
- Viêm xoang cấp do vi trùng
- Chưa thể kết luận được, cần làm thêm xét nghiệm
3/ Phát biểu nào sau đây là đúng về tác nhân gây viêm xoang cấp do vi trùng?
- Phế cầu chiếm 30%, trong đó 50% kháng penicillin
- H. influenzae không phân type chiếm 20%, trong đó 100% tiết men β-lactamase.
- Moraxella catarrhalis chiếm 20%, trong đó 100% tiết men β-lactamase.
- Streptococcus pneumoniae chiếm 20%, trong đó 50% kháng penicillin
4/ Trong bệnh viêm xoang cấp, yếu tố nào là yếu tố nguy cơ nhiễm vi trùng kháng thuốc?
- < 3 tuổi
- Có tiền căn viêm xoang trong vòng 1 tháng trước đây
- Đã nằm viện trong vòng 1 tuần trước đó
- Đi nhà trẻ
5/ Phát biểu nào sau đây là đúng về phân biệt viêm xoang do vi trùng và siêu vi?
- Sổ mũi xanh hoặc vàng là một trong những dấu hiệu có ích.
- Xét nghiệm máu là cần thiết trước khi chỉ định kháng sinh.
- Xquang xoang có hình ảnh mực khí dịch tuy không nhạy nhưng đặc hiệu trong phân biệt siêu vi và vi trùng.
- Diễn tiến lâm sàng rất quan trọng trong phân biệt siêu vi và vi trùng.
6/ Phát biểu nào sau đây là đúng với viêm xoang?
- Viêm xoang chủ yếu gặp ở trẻ lớn > 5 tuổi.
- Ấn đau vùng xoang là tiêu chuẩn vàng trong chẩn đoán viêm xoang.
- Viêm niêm mạc xoang thường gặp trong cảm lạnh.
- Soi xoang là một bước quan trọng trong thăm khám trẻ nghi ngờ viêm xoang.
7/ Bé trai 4 tuổi. Bệnh 4 ngày với sốt 39,3oC, sổ mũi xanh, ho từng cơn, ăn kém. Khám: bé tỉnh, môi hồng, nhiệt độ 38,4oC, nhịp thở 24 lần/phút. Thở không co lõm, không thở rít, phổi không ran. Họng đỏ nhẹ, không loét, amidan không to, niêm mạc mũi sung huyết. Chẩn đoán nào là phù hợp nhất?
- Cảm lạnh
- Viêm họng cấp do vi trùng
- Viêm xoang cấp do vi trùng
- Viêm phế quản do siêu vi
8/ Phát biểu nào sau đây là đúng về bệnh viêm họng cấp?
- Viêm họng thường gặp nhất ở trẻ >5 tuổi
- Siêu vi là tác nhân thường gặp nhất
- Viêm họng do GAS chiếm 40% viêm họng ở trẻ đi học
- Viêm họng do EBV có thể kèm loét miệng
9/ Đặc điểm nào sau đây không phải điển hình trong viêm họng cấp do GAS?
- Phát ban dạng tinh hồng nhiệt
- Gan lách to
- Xuất huyết điểm khẩu cái
- Không ho
10/ Phát biểu nào sau đây là đúng nhất về chỉ định xét nghiệm vi sinh trong viêm họng do GAS?
- Điểm Centor hiệu chỉnh ≥ 4 là đủ để chẩn đoán xác định viêm họng do GAS mà không cần xét nghiệm.
- Chỉ định test nhanh tìm kháng nguyên GAS khi amidan sưng to, đỏ.
- Cấy phết họng nên được thực hiện ở bệnh nhân có điểm Centor hiệu chỉnh > 2.
- Nên làm test nhanh tìm kháng nguyên GAS trong mọi trường hợp viêm họng cấp nghi ngờ do GAS.
11/ Bé gái 30 tháng. Bệnh 3 ngày với sốt 38,5oC, đau họng, ho, sổ mũi, không ói, tiêu lỏng 4 lần/ngày. Gia đình không ai bị ho, sổ mũi. Khám: bé tỉnh, môi hồng, nhiệt độ 38,3oC, nhịp thở 30 lần/phút. Thở không co lõm, không thở rít, không khàn tiếng, phổi không ran, không ban. Amidan to, đỏ, không xuất tiết, không loét miệng. Xử trí nào sau đây là hợp lý khi cơ sở y tế không có xét nghiệm RADT?
- Cho amoxicillin liều 100 mg/kg/ngày, hẹn tái khám sau 2 ngày.
- Cho amoxicillin liều 50 mg/kg/ngày, hẹn tái khám sau 3 ngày.
- Cho penicillin liều 75 mg/kg/ngày, hẹn tái khám sau 3 ngày.
- Làm xét nghiệm công thức máu, CRP.
12/ Phát biểu nào sau đây là đúng nhất về thở rít?
- Tiếng thở rít càng lớn chứng tỏ tắc nghẽn càng nặng.
- Thở rít là tiếng thở nghe được ở cả 2 thì
- Âm sắc không phải là yếu tố quan trọng để xác định thở rít.
- Thở rít có thể nghe được trong bệnh viêm xoang cấp nặng do vi trùng.
13/ Bé trai 2 tuổi. Bệnh 2 ngày. N1: sổ mũi, không sốt, không ho. N2: ho nhiều, khàn giọng, thở rít, vẫn uống được. Khám: bé tỉnh, môi hồng, nhiệt độ: 38,3oC, nhịp thở 46 lần/phút. Thở co lõm nhẹ, không co kéo cơ hô hấp phụ, thở rít khi nằm yên, phổi không ran. Chẩn đoán nào sau đây là đúng?
- Viêm thanh khí quản cấp nhẹ
- Viêm thanh khí quản cấp trung bình
- Viêm thanh khí quản cấp nặng
- Viêm thanh khí quản cấp – suy hô hấp tiến triển
14/ Bé gái 2 tuổi 12kg. N1 – N2: bé sổ mũi, sốt nhẹ, ho ít. N3: ho nhiều, khàn giọng, thở rít, vẫn uống được. Khám: bé tỉnh, môi hồng, nhiệt độ 38,5oC, nhịp thở 48 lần/phút. Thở co lõm nhẹ, không co kéo cơ hô hấp phụ, thở rít khi nằm yên, phổi không ran. Xử trí nào sau đây là đúng?
- Điều trị ngoại trú với Dexamethasone 0.5mg 4 viên, uống 1 lần duy nhất.
- Điều trị ngoại trú với Dexamethasone 0.5mg 7 viên x 2 lần/ngày, uống trong 1 ngày.
- Phun khí dung 5mL adrenalin 1/1000 rồi về uống Dexamethasone 0.5mg 4 viên, 1 lần duy nhất.
- Tất cả đều sai
15/ Anh/chị là bác sĩ trực tại khoa Cấp Cứu bệnh viện Nhi Đồng 2. Bé trai 3 tuổi. Bệnh 1 ngày với sốt 39,5oC, đau họng, bỏ ăn, nói nghẹt tiếng. Quan sát thấy bé hốt hoảng, môi hồng, chảy nước miếng. Bé ngồi đầu đưa về trước, miệng thở, cằm đẩy về trước. Nghe thấy tiếng thở rít nhỏ trong thì hít vào. Phập phồng cánh mũi, lõm hõm trên ức. Anh/chị làm gì tiếp theo cho bệnh nhân này?
- Cho thở oxy
- Cần khai thác thêm bệnh sử và tiền căn (chú ý tiền căn chủng ngừa) để xác định chẩn đoán.
- Phun khí dung Adrenalin
- Chụp Xquang cổ thẳng, nghiêng khẩn
16/ Anh/chị là bác sĩ trực cấp cứu. Bé trai 3 tuổi, được mẹ đưa đến vì sốt và thở mệt, bệnh 2 ngày. Quan sát thấy bé được mẹ bế, vẻ hốt hoảng, môi hồng. Thở nhanh, co lõm ngực nặng, phập phồng cánh mũi, lõm hõm ức, thở rít khi yên. Anh/chị làm gì ngay tiếp theo?
- Hỏi kĩ về diễn tiến bệnh và tiền căn thở rít trước đó.
- Khám thêm họng, đếm mạch và nhịp thở, nghe ran phổi.
- Chụp Xquang cổ thẳng khẩn.
- Thở oxy, chuẩn bị sẵn dụng cụ đặt nội khí quản.
Đáp án: 1/B 2/A 3/C 4/D 5/D 6/C 7/C 8/B 9/B 10/D 11/D 12/D 13/C 14/D 15/A 16/D
TÀI LIỆU THAM KHẢO
- Gabriel GH, Thomas PG, 2016. Diagnostic Approach to Respiratory Disease. In Nelson Textbook of Pediatrics 20th edition (Robert MK, Bonita FS, Joseph WSG, Nina FS). Elsevier, Philadelphia, pp.1993-1999.
- Ian MBL, Marie W, 2019. Acute Infections that produce Upper Airway Obstruction. In Kendig’s Disorders of the Respiratory Tract in Children 9th edition (Robert WW, Robin D, Albert L, Felix R, Peter S). Elsevier, Philadelphia, pp.1518-1566.
- Amanda S, Thida O, Susan GM, 2019. Upper Airway Obtruction. In Nelson Essentials of Pediatrics 8th edition. Elsevier, Philadelphia.
- Albert PJ, Svapna S, Sharon LB, Robert MK, 2015. Stridor. In Pediatric Decision – Making Strategies 2nd edition. Elsevie, Philadelphia, pp.36 – 37.
- Ronald BT, Gregory FH, 2016. The Common Cold. In Nelson Textbook of Pediatrics 20th edition (Robert MK, Bonita FS, Joseph WSG, Nina FS). Elsevier, Philadelphia, pp. 2011 – 2014.
- Diane EP, 2017. The Common Cold in Children: Clinical features and diagnosis. <https://www.uptodate.com/contents/the-common-cold-in-children-clinical-features-and-diagnosis>
- Amanda S, Thida O, Susan GM, 2019. Upper Airway Tract Infection. In Nelson Essentials of Pediatrics 8th edition. Elsevier, Philadelphia.
- American Academy of Pediatrics, 2013. Clinical Practice Guideline for the Diagnosis and Management of Acute Bacterial Sinusitis in Children Aged 1 to 18 years. Pediatrics 132: e262-e280.
- David P, 2018. An Overview of Rhinitis. <https://www.uptodate.com/contents/an-overview-of-rhinitis>
- Mary MT, 2019. The Common Cold in Children: Management and prevention, <https://www.uptodate.com/contents/the-common-cold-in-children-management-and-prevention>.
- Diane EP, J.Owen H, 2016. Sinusitis. In Nelson Textbook of Pediatrics 20th edition, (Robert MK, Bonita FS, Joseph WSG, Nina FS). Elsevier, Philadelphia, pp. 2014 – 2017.
- Ellen RW, 2018. Acute bacterial rhinosinusitis in children: Clinical features and diagnosis. <https://www.uptodate.com/contents/acute-bacterial-rhinosinusitis-in-children-clinical-features-and-diagnosis>.
- Amanda S, Thida O, Susan GM, 2019. Sinusitis. In Nelson Essentials of Pediatrics 8th edition . Elsevier, Philadelphia.
- Adam LH, Mary AJ Lauri, Committee on Infectiuos Disease, 2013. Principles of Judicious Antibiotic Prescribing for Upper Respiratory Tract Infections in Pediatrics, Pediatrics 132(6): 1146-1154.
- Ellen RW, 2018. Acute bacterial rhinosinusitis in children: Microbiology and treatment. <https://www.uptodate.com/contents/acute-bacterial-rhinosinusitis-in-children-microbiology-and-treatment>
- John SB, John DN, et al, 2019. Nelson’s Pediatric Antimicrobial Therapy. 25th edition, American Academy of Pediatrics, USA. pp. 78-79.
- Robert RT, 2016. Acute Pharyngitis. In Nelson Textbook of Pediatrics 20th edition, (Robert MK, Bonita FS, Joseph WSG, Nina FS). Elsevier, Philadelphia, pp. 2017-2021.
- Amanda S, Thida O, Susan GM, 2019. Pharyngitis. In Nelson Essentials of Pediatrics 8th edition. Elsevier, Philadelphia.
- Ellen RW, 2018. Group A streptococcal tonsillopharyngitis in children and adolescents: Clinical features and diagnosis <https://www.uptodate.com/contents/group-a-streptococcal-tonsillopharyngitis-in-children-and-adolescents-clinical-features-and-diagnosis>.
- Shulman ST, Bisno AL, Clegg HW, 2012. Clinical practice guideline for the diagnosis and management of group A streptococcal pharyngitis: 2012 Update by the Infectious Diseases Society of America. Clin Infect Dis. 55(10):e91.
- Michael EP, 2019. Treatment and prevention of streptococcal pharyngitis. <https://www.uptodate.com/contents/group-a-streptococcal-tonsillopharyngitis-in-children-and-adolescents-clinical-features-and-diagnosis>.
- Genie ER, 2016. Acute Inflammatory Upper Airway Obstruction (Croup, Epiglottitis, Laryngitis, and Bacterial Tracheitis). In Nelson Textbook of Pediatrics 20th edition (Robert MK, Bonita FS, Joseph WSG, Nina FS). Elsevier, Philadelphia, pp. 2031 – 2036.
- Laura LL, 2017. Emergency evaluation of acute upper airway obstruction in children. <https://www.uptodate.com/contents/group-a-streptococcal-tonsillopharyngitis-in-children-and-adolescents-clinical-features-and-diagnosis>.
- Charles RW, 2018. Croup: Clinical features, evalution, and diagnosis. <https://www.uptodate.com/contents/croup-clinical-features-evaluation-and-diagnosis>.
- Amanda S, Thida O, Susan GM, 2019. Croup (Laryngotracheobronchitis). In Nelson Essentials of Pediatrics 8th edition. Elsevier, Philadelphia.
- Charles RW, 2019. Croup: Aproach to management. <https://www.uptodate.com/contents/croup-approach-to-management>.
- Genie ER, 2016. Bacterial Tracheitis. In Nelson Textbook of Pediatrics 20th edition (Robert MK, Bonita FS, Joseph WSG, Nina FS). Elsevier, Philadelphia, pp. 2035 – 2036.
Để lại một bình luận