CASE NHIỄM TRÙNG TIỂU PHỨC TẠP Ở BÉ NAM GIẢNG VIÊN BS NGÔ THỊ MAI PHƯƠNG BỆNH VIỆN NHI ĐỒNG 2
Tu
ổ
i lúc nh
ậ
p vi
ệ
n:
4
tháng 12 ngày

LDNV: SỐT TIẾP CẬN SỐT 3 BƯỚC Có sốt hay không – Tính chất sốt thế nào – Do nguyên nhân gì
1. Đầu tiên xác định thực sự BN có sốt hay không ?
- Định nghĩa sốt:
+ Nách (nhiệt độ ngoại biên) > 37.5 độ C hoặc
+ Hậu môn (nhiệt độ trung tâm) > 38 độ C
- Hỏi người nhà có cặp nhiệt không hay chỉ sờ thấy nóng ?
- Nếu có cặp nhiệt thì hỏi: Dụng cụ gì, ở vị trí nào, đo bao nhiêu lần, nhiệt độ bao nhiêu. Lúc cặp có ủ ấm như đắp chăn không ?
- Nếu bn nói lúc đầu đắp chăn cặp 38 độ nách, lúc sau bn mở chăn ra cho thoáng cặp lại vẫn 38 độ thì nghĩ có sốt thật rồi đó.
- Tính chất sốt:
- Số ngày sốt: Cấp tính hay Kéo dài
- Nhiệt độ khi sốt: cao nhất, thấp nhất – Liên tục hay không
- Ngưỡng dao động như thế nào
- Có tính chu kỳ hay không
- Yếu tố tăng giảm: Có đáp ứng hạ sốt không
- Triệu chứng đi kèm: Lạnh run …
- Nguyên nhân:
- Cấp tính:
+ 90% do nhiễm trùng (vi trùng, siêu vi, ký sinh trùng):
+ 10% do các nguyên nhân khác như bệnh ác tính, bệnh tự miễn, bệnh chuyển hóa, rối loạn điều hòa nhiệt, sử dụng thuốc …
+ Mình sẽ tìm nhóm nhiễm trùng trước vì nó xác suất đúng tới 90%. Nếu không phù hợp mới đi tìm những nguyên nhân còn lại.
-
- Nhiễm trùng: Những tác nhân như vi trùng siêu vi nấm … khó phân biệt bằng lâm sàng. Nên lâm sàng mình sẽ tìm theo ổ nhiễm trùng để không sót.
+ Từ trên xuống tìm các lỗ tự nhiên: Tai mắt mũi miệng (họng, hầu, thanh quản), tiết niệu sinh dục, đường tiêu hóa dưới. Từng cơ quan sẽ có triệu chứng tương ứng như tai có chảy dịch tai, mắt có đỏ mắt chảy ghèn … + Từ ngoài vô trong có: Da, cơ xương khớp, máu, abces trong ổ bụng, nhiễm trùng các cơ quan sâu (VNTM, nhiễm trùng hệ thần kinh TW…)
-
- Ca này ghi nhận được rối loạn đi tiểu (tiểu lắt nhắt) và bất thường tính chất nước tiểu (tiểu đục) định hướng cho nhiễm trùng hệ tiết niệu. – Sốt kéo dài là sao ? (Chị hỏi đi thi trả lời)
+ Sốt kéo dài là sốt trên 7 ngày
+ Sốt chưa rõ nguyên nhân (sốt CRNN) là sốt kéo dài mà nguyên nhân không xác định đựợc sau 3 tuần điều trị ngoại trú hoặc sau 1 tuần điều trị nội trú.
+ Nguồn: Phác đồ Nhi Đồng 2 2016.
B
Ệ
NH S
Ử

LUÔN NHỚ TIẾP CẬN TỪ TỔNG QUÁT TỚI KHU TRÚ
TIỀN CĂN HỎI ĐIỀU GÌ CŨNG HỎI TỔNG QUÁT VÀ KHU TRÚ
- Cũng hỏi tổng quát như mọi bé khác (sản khoa, chủng ngừa, tâm vận, dinh dưỡng, bệnh lý, dị ứng …) sau đó tới tập trung yếu tố nguy cơ của NTT
- Tiền căn sản khoa: Hỏi rõ ra thận đa nang, thận đôi, thận ứ nước, thiểu ối … Trong đó thiểu ối và thận ứ nước là hai cái phổ biến nhất nên phải hỏi.
- Cơ chế thiểu ối do dị tật bẩm sinh ở trẻ em:
+ Hệ tiêu hóa không nuốt được nước ối thì đa ối. Nhất là đoạn đầu ống tiêu hóa
20cm đầu của tá tràng đi lên
+ Hệ tiết niệu không tiết được thì thiểu ối
- Còn rất nhiều yếu tố nguy cơ khác, như còn bao quy đầu, táo bón lâu ngày, trào ngược … các em về nhà tự coi thêm.



Handout Nhiễm trùng tiểu bộ môn. YTNC và Tiền Căn


Slide NTT Y4 của Bs Quỳnh. Mình thấy học theo cái này dễ nhớ hơn.
TIỀN CĂN BÉ NÀY


Bé nhập viện ngày 10/03 là trước lịch hẹn mổ 30/03.
KHÁM GÌ?
- Tổng quát: Khám toàn vẹn. Chưa chắc chỉ bất thường tại vị trí đó, có thể ảnh hưởng đến bất thường toàn cơ thể.
- Khám tập trung cơ quan nghi ngờ: Tập trung khám bao quy đầu, dương vật, lỗ tiểu…

ĐẶT VẤN ĐỀ
Nhiễm trùng tiểuHC Nhiễm trùng- HC niệu đạo cấp
- TC: Dị tật
- Đặt vấn đề là ghi tổng hợp những vấn đề bệnh nhân thực có. Không kèm theo lý luận của các bạn là đúng hay sai, biện luận này nọ.
+ Do đó không đặt vấn đề Nhiễm trùng tiểu. Vì với lâm sàng chỉ gợi ý NTT, chưa chắc chắn được có NTT. Nếu mình đặt vấn đề NTT luôn tức là khẳng định BN này có NTT rồi đó
- HC nhiễm trùng hay Sốt :
+ Sốt cấp 90% do nhiễm trùng 10% do những nguyên nhân còn lại. Ca này có định hướng do NTT rồi nên đặt luôn HC nhiễm trùng được.
+ Nếu chưa có nhiều kn, đặt sốt biện luận lâu hơn tránh bỏ sốt cũng được. – HC niệu đạo cấp
+ HC niệu cấp cũng được, kh đặt rõ ra rối loạn đi tiểu + thay đổi tính chất nước tiểu cũng được.
+ Điều còn chú ý là HC niệu đạo cấp không đồng nghĩa với NTT dưới nhé. Cái này có nhiều nguyên nhân chẳng hạn như sỏi niệt cũng gây rối loạn đi tiểu chứ.
CHẨN ĐOÁN SƠ BỘ CHẨN ĐOÁN ĐẦY ĐỦ NTT ĐỂ ĐIỀU TRỊ VÀ TIÊN LƯỢNG
| Chẩn đoán đầy đủ NTT:
1. Có NTT không ? 2. Trên / Dưới?
|
– Ca này có chẩn đoán sơ bộ là: Nhiễm trùng tiểu trên, lần đầu, phức tạp, chưa biến chứng, YTNC tắc nghẽn khúc nối bể thận niệu quản.
BIỆN LUẬN CHẨN ĐOÁN NHIỄM TRÙNG TIỂU
1. CÓ NTT HAY KHÔNG ?
- Lâm sàng – Bệnh nhân có các dấu hiệu của NTT:
-
- Rối loạn đi tiểu gồm: tiểu gắt buốt – dysuria, tiểu lắt nhắt – frequency, tiểu gấp – urgency, tiểu dầm – incontinence. Bn này có tiểu lắt nhắt
- Bất thường tính chất nước tiểu (màu, mùi …) gồm: tiểu đục, tiểu mủ, tiểu máu, tiểu nặng mùi – malodorous,… Bn này tiểu đục
- Triệu chứng toàn thân: BN này có sốt .
-
+ Mục 1 và 2 đủ để nghĩ có NTT rồi. Triệu chứng sốt này chưa cần cho câu 1 có NTT không, vì NTT dưới đâu có sốt. Sốt là biện luận cho vụ NTT trên.
- Cận lâm sàng
-
- Tiêu chuẩn vàng để CĐ NTT là CẤY NƯỚC TIỂU.
- Tuy nhiên thời gian có kết quả là 2-5 ngày. Khi này cần sử dụng 1 CLS khác nhanh có hơn mà cũng có thể gợi ý được chẩn đoán là TPTNT, giúp hỗ trợ làm tăng khả năng chẩn đoán NTT.
- KQ TPTNT: Đây là Xn bán định lượng, con số mang tính tượng trưng chứ không chính xác.
- Ca này có tiểu bạch cầu, tiểu HC, tiểu pro, Nitrite(+). BC và Nitrite đều tăng chứng tỏ khả năng cao là NTT.
-
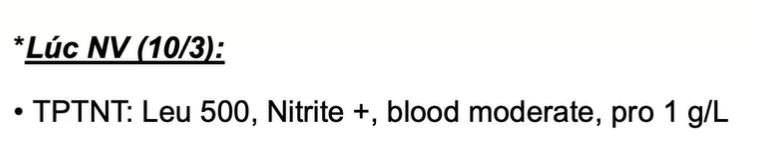
- Giá trị chẩn đoán của bạch cầu và nitrite – Mỗi xét nghiệm đều có độ nhạy và độ đặc hiệu. Độ nhạy cao dùng để loại trừ chẩn đoán, độ đặc hiệu cao dùng để xác định chẩn đoán.
- Chị nói đi học chị sẽ vẽ cái bảng 2×2 để giải thích khái niệm độ nhạy độ đặc hiệt tiên đoán dương tiên đoán âm (về coi lại)
- BC nhạy hơn Nitrite: Giá trị của BC là loại trừ chẩn đoán khi âm tính vì có độ nhạy cao. Khi đó khả năng NTT thấp. Nhưng nếu BC (+) thì chưa chắc có NTT hay không vì đặc hiệu thấp.
- Nitrite đặc hiệu hơn BC: Giá trị của Nitrite là để xác định chẩn đoán vì độ đặc hiệu cao, tuy nhiên nếu nitrit (-) thì ko loại trừ được NTT vì độ nhạy thấp.
- Nếu cả Bc và Nitrite dương tính thì đặc hiệu cho NTT. + BC dương Nitrite âm được.
+ Nhưng nếu Nitrite dương mà BC âm thì bất thường rồi, không phù hợp. Vì Nitrite dương là có NTT do độ đặc hiệu cao thì BC phải dương chứ. Bn là một thể thống nhất. Khi chuyện đó xảy ra coi lại XN chuẩn không.
-
- Trường hợp nào Nitrit âm tính giả?
+ Thiếu nguyên liệu (suy dinh dưỡng, ăn ít đạm…)
+ Không có men chuyển nitrate reductase (VT không tiết ra men này)
+ Nitrite tạo ra quá ít không đạt ngưỡng để que nhúng đổi màu (thời gian nước tiểu lưu lại trong BQ ngắn)

-
- Nước tiểu có máu và đạm trên BN này:
+ (1) NTT: có phản ứng viêm gây giãn mạch sung huyết, HC có thể thoát mạch. HC thoát mạch nên sẽ có tiểu máu và tiểu đạm mức độ nhẹ trong nước tiểu. + (2) Bệnh thận mạn: BN có bất thường thận cấu trúc từ trong bào thai, bết thường cấu trúc này kéo dài hơn 3 tháng nên đủ xác lập chẩn đoán BTM. Chưa kể tiền căn ghi xạ hình cũng cho thấy chức năng thận T giảm. Do đó, BTM có thể là nguyên nhân gây tiểu đạm và tiểu máu kèm thêm.
-
- Khi có tiểu máu
+ Đi tiếp cận tiểu máu cầu thận hay không hầu thận
+ Dựa trên ls và soi cặn lắng tìm HC biến dạng. HC biến dạng phải đạt tỷ lệ
>80% vì bình thường cũng có.
+ Ca này nghĩ nhiều do NTT và BTM (tiểu máu ngoài cầu thận) nên có thể chưa cần soi cặn lắng.
CHỊ NÓI VỀ ĐỌC BÀI TIỂU MÁU
ĐÂY LÀ MỘT BÀI CĂN BẢN PHẢI BIẾT
THI CHO CASE HCTH VCTC GÌ CŨNG CÓ TIỂU MÁU ĐÓ
Handout b
ộ
môn bài ti
ể
u máu

 |
 |
Handout NTT bộ môn.
2. NTT TRÊN HAY DƯỚI ?
- Tuổi 4 tháng rưỡi < 6 tháng
- Lâm sàng: Có sốt cao 39-40 độ C
- Đề nghị CTM, CRP: Để chứng minh phản ứng viêm tăng, đặc biệt khi CRP > 20 mg/L.
- Đề nghị Siêu âm thận: Để tìm dịch mủ (dịch lợn cợn phản âm)
+ Bình thường, nước tiểu vô trùng dạng dịch lỏng trong suốt nên siêu âm thận cho kết quả là hình ảnh echo trống (hình ảnh đồng nhất).
+ Nếu như kết quả về thấy dịch có echo lợn cợn, có phản âm chứng tỏ có thể là dịch mủ của dịch nhiễm trùng, dịch có máu …
+ Đứa này chút siêu âm lợn cợn mà lâm sàng không có chấn thương gì, nghĩ không phải là máu mà là do dịch mủ của NTT.

Handout bộ môn. Dấu chỉ điểm của NTT trên.
CÔNG THỨC MÁU VÀ SINH HÓA LÚC NHẬP VIỆN 10/03


- BC tăng, ưu thế Neu. học mốc 5 ngày 5 tháng 5 năm. Bé này vào khoảng mốc 5 tháng khi có lympho cực đỉnh 60-70%, XN ra neu 57% là tăng ưu thế neu rồi.
- CRP 118.7 tăng, đặc biệt đã tăng > 20 mg/L
- Ure, Cre, AST, ALT bình thường. Ion đồ bình thường
SIÊU ÂM B
Ụ
NG

- Siêu âm: Dịch trong bể thận có hồi âm, có thêm bằng chứng ủng hộ NTT trên. Nếu không có dấu hiệu này cũng không thể loại trừ.
Handout NTT bộ môn. Chỉ định thực hiện của siêu âm.
-
- LẦN ĐẦU / TÁI PHÁT ?
- Hỏi bệnh sử biết lần đầu rồi.
-
- ĐƠN GIẢN/PHỨC TẠP ?
- Phân loại để phục vụ điều trị: sử dụng kháng sinh gì, thời gian điều trị, đường dùng,…
- Ngày xưa học Y4 cô có chỉ NTT đơn giản là NTT dưới ở bé gái lần đầu không dị tật gì cả đáp ứng kháng sinh. NTT phức tạp là những TH còn lại. + Chị nói cái này để dễ nhớ, tuy nhiên phải học đúng tiểu chuẩn.
+ Ví dụ nam thường không bị NTT, giờ nam lần đầu bị NTT chưa nói liền được phức tạp được. Việc mình nhớ nam là “phức tạp” như quy luật đó để mình có thái độ tiếp cận đúng, đi tìm coi có yt nguy cơ gì không.
+ Nói cách khác quy luật này có độ nhạy cao nhưng độ đặc hiệu thấp
- Học đúng tiêu chuẩn đã ghi trong handout:
+ Có NTH
+ Bằng chứng tắc nghẽn đường tiểu + Tăng creatinin HT không đáp ứng với KS sau 48h điều trị
+ Nhiễm khuẩn không phải E.coli
→ BN này thỏa tiểu chuẩn Phức tạp (1) Nhiễm trùng huyết (2) Bằng chứng tắc nghẽn đường tiểu.
Handout b
ộ
môn.

6. BIẾN CHỨNG ?
- Các biến chứng có thể có trên BN NTT
- Cấp:
- Tại thận: áp xe thận, áp xe quanh thận, hoại thử nhú thận
- Toàn thân: NTH, suy thận cấp
- Mạn: Sẹo thận, THA, STM
- Cấp:
- Trên BN này có thể có BC:
- NTH: SIRS + Ổ nhiễm trùng.
- Tiêu chuẩn SIRS: >=2/4 triệu chứng nhiệt độ, nhịp tim, nhịp thở, BC.
- NTH: SIRS + Ổ nhiễm trùng.
+ Nhiệt độ thì có tiêu chuẩn rồi. Còn BC, nhịp tim, nhịp thở gọi là nhanh khi nó trên 2 độ lệch chuẩn (+2SD) với tuổi tương ứng. Chậm là dưới bách phân vị thứ 10.
+ BN này thỏa tiêu chuẩn SIRS (1) BC > +2SD và sốt. Kèm đó có (2) Ổ nhiễm trùng đường tiết niệu nên nghi ngờ NTH.
+ Tuy nhiên tiêu chuẩn SIRS này độ nhạy cao, độ đặc hiệu không cao lắm. Tức là nếu có SIRS và ổ nhiễm trùng thì nhiều khả năng có NTH và ít bỏ xót chẩn đoán, phải xác định bằng cấy máu. Còn nếu không có thì hầu như không phải NTH, giống như BC trogn TPTNT vậy (coi lại khúc này)
+ CĐXĐ bằng cấy máu: Cấy máu có VK và LS có triệu chứng gọi là NTH, cấy máu có vi khuẩn vì LS không triệu chứng gọi là du khuẩn huyết.
- Nếu có NTH thì bước tiếp theo là đánh giá NTH có ảnh hưởng chức năng các cơ quan hay không. Đề nghĩ thêm chức năng gan thận đông máu …
- Tra trong những tài liệu uy tín: Uptodate và Nelson
- Suy thận cấp: Xem CLS coi bệnh nhân này có hay không.
- Áp xe thận, hoại tử nhú thận: Thời gian tối thiểu để có hai biến chứng này là tầm 5-6 ngày, chứ không phải sau 4 tuần mới nghĩ còn 2-3 tuần thì không nghĩ. BN mới có một ngày nên chưa nghĩa là hợp lý.
- Câu hỏi: Giả sử bé này ngày 1, KQ siêu âm trả về là có một khối gì đó ở cực trên thận T nghi áp xe ở cực trên thận T thì ta sẽ làm gì?
- (1) Hỏi rõ lại về bệnh sử tiền căn:
+ Nhiều khi hỏi lại thì có sốt nhẹ từ tuần trước, hoặc có được đi khám từ tuần trước đã được chích/uống kháng sinh, dùng ko đủ liều, thời gian, loại thuốc không đúng … nên không kiểm soát được nhiễm trùng biến thành áp xe.
+ Nhiều bn có khi đi khám đầy đủ chẩn đoán XN rồi vô bệnh viện vẫn không nói gì, giấu để thử trình độ bs nữa, mình kêu giờ XN một mớ tốn thêm tiền mới mang ra giấy tờ cũ … Đi làm các em sẽ gặp rất nhiều trường hợp thú vị như vậy.
-
- Nếu lâm sàng chắc chắn là mới 1 ngày thì (2) Cho BN đi siêu âm lại và ghi rõ LS để BS siêu âm chú ý và tìm điểm nghi vấn cần tìm, nhiều khi mình phải tự đi coi như thế nào.
- (3) Nếu siêu âm lại vẫn nghi áp xe thận → Hội chẩn khoa, đi hỏi bác sĩ lớn hơn … (sâu xa không cần biết nhiều).
- Chị kể chuyện: Y4 trình ca NTT thấy chả giống gì.
+ Bệnh 1 ngày, TPTNT bình thường, siêu âm ra kết qủa nghi áp xe thận cái đánh kháng sinh người ta 3-6 tuần
+ Như vậy là tốn tiền, tốn thời gian, hại thêm cho bệnh nhân … + Chị thấy lạ thì mới lên coi hồ sơ, chị mới gặp BS bệnh phòng để chỉnh lại, cuối cùng ra bé chỉ nhiễm siêu vi.
- Có suy thận không ? – Không nói bằng xạ hình vì:
+ Xạ hình là đánh giá chức năng từng thận, còn suy thận này là đánh giá chức năng chung 2 thận. Do thận có khả năng bù trừ mà, thận này yếu thận kia tăng, chừng nào hai cái suy hết mới gọi là suy thện.
- KDIGO dùng cho người lớn.
- CĐ suy thận ở trẻ em dùng
+ pRIFLE nếu cho trẻ em ngoại trừ sơ sinh. P là pediatric. + nRIFLE nếu cho sơ sinh. N là neonatal.
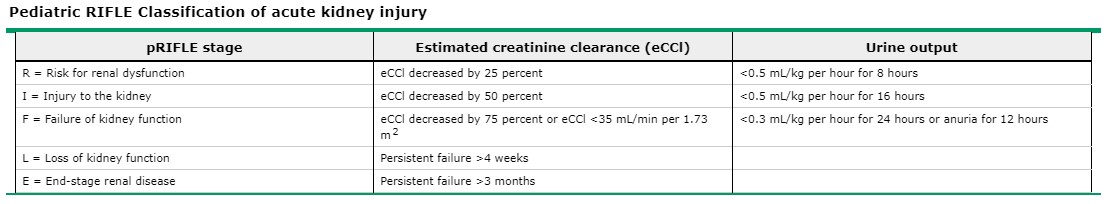
- Quay lại bé này Suy thận cấp:
+ Mới có 1 giá trị Cretinin nên cần lặp lại XN Cretinin tiếp
+ Cũng có thể dùng độ lọc cầu thận theo tuổi để có hướng tiên lượng.
- Cách tính ĐLCT ở trẻ em:
+ Coi bài VCTC Bs Hà có ghi rồi (Schwartz) = k.L(cm)/Cre(umol/L). Hệ số k tùy thuộc vào phương pháp định lượng Cre và lứa tuổi.
+ ĐLCT theo tuổi: (Btvn tự tìm hiểu – hình ảnh phía dưới). Sau khi tính độ lọc cầu thận thấy giảm hơn độ lọc bình thường là nghi ngờ rồi. Khi này biết có tổn thương rồi mà ở mức R-I-F-L-E thì chưa rõ. Lặp lại Cre để xác định.
- Làm sao theo dõi suy thận cấp ?
+ (1) Diễn tiến: Nếu bệnh nhân đang thiểu niệu rồi vào vô niệu nhanh thì thử lại ngay
+ (2) Nước tiểu: Theo dõi mỗi 8 giờ. Trẻ em thì dùng mốc 8 giờ – 16 giờ – 24 giờ theo cái pRIFLE nên lâu hơn người lớn chút, người lớn là mỗi 6h. + (3) Creatinin: Mỗi ngày
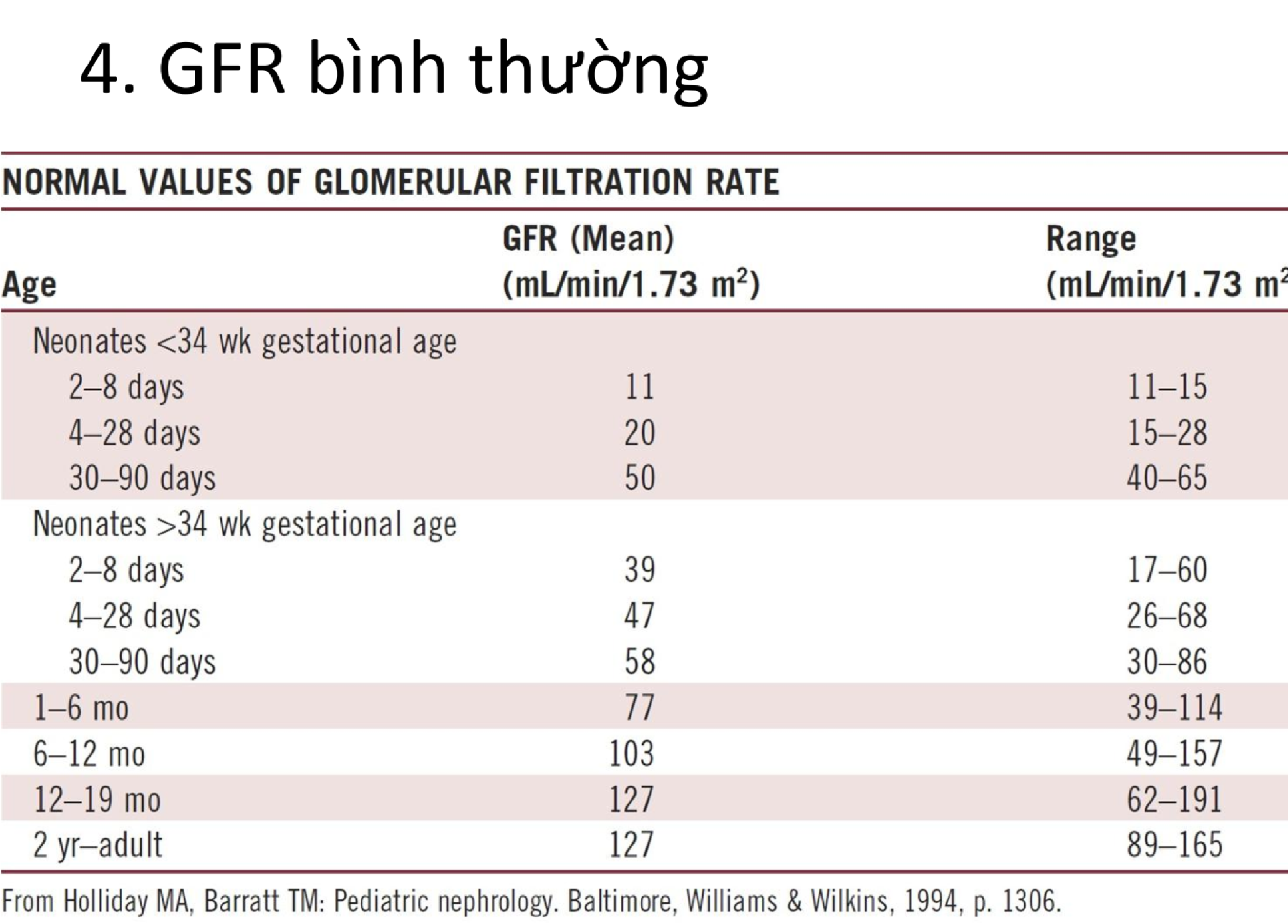
Bs Uyên gửi Sinh viên hồi học Y4. Giá trị GFR theo tuổi ở trẻ em.
CHẨN ĐOÁN XÁC ĐỊNH
Nhiễm trùng tiểu trên, lần đầu, phức tạp, theo dõi nhiễm trùng huyết, YTNC tắc nghẽn khúc nối bể thận niệu quản.
Y LỆNH ĐIỀU TRỊ


Đây là bản đầy đủ y lệnh chị sửa. Chị sẽ phân tích từng mực phía dưới.
THỨ TỰ GHI Y LỆNH CỤ THỂ
- Nằm đâu: phòng ngoài, phòng ICU, phòng cấp cứu …
- Tư thế nằm
- Oxy
- Truyền dịch
- Thuốc
+ Thuốc truyền
+ Thuốc tiêm tĩnh mạch
+ Thuốc tiêm bắp
+ Thuốc viên
+ Thuốc gói
+ Thuốc siro
+ Thuốc nhỏ mắt mũi tai.
- Chế độ dinh dưỡng
- Chế độ theo dõi
THUỐC ĐIỀU TRỊ CẦN GHI RÕ
- Số ngày dùng thuốc: Thuốc kháng sinh cần ghi rõ.
- Ghi tên hoạt chất
- Ghi tên thương mại trong ngoặc nếu khác tên hoạt chất
+ Ceftriaxone có tên thương mại trừng tên hoạt chết nên khỏi ghi
+ Amikacin có tên thương mại là vinphacin nên phải ghi Amikacin (vinphacin)
- Hàm lượng thuốc: quy cách đóng gói thuốc – Liều lượng thuốc, cách pha:
+ Nhi không ghi 1/2 hay 1/3 ống thuốc nha. Ghi rõ ra bao nhiêu mg, có thể làm trong lên xuống xíu. Như 127 thành 125 hoặc 130. Để 125 vì ống 250mg rút nửa ống cho bớt sai số.
- Đường dùng: TTM, TMC, uống
- Thời gian bao lâu, tốc độ truyền, số cử/ngày
1. NẰM ĐẦU ?
- Bệnh nhân này chưa cần vào ICU:
+ Chỉ định ICU: cần thở máy, dùng vận mạch, đang sốc …
+ Chỉ định nằm cấp cứu: cần thở oxy, truyền dịch nuôi ăn liên tục …
+ Do đó BN này không có chỉ định tuyệt đối nằm cấp cứu hay ICU
- Tuy nhiên nếu như người nhà BN chăm sóc không được tốt, khoa phòng trống nhiều giường, nhiều nhân viên có thể cho nằm cấp cứu để theo dõi tốt hơn vì BN này cũng trong tình trạng bệnh nặng. – Nhớ là chuyện người nhà theo dõi được, em dặn gì người ta hiểu là rất quan trọng. Người nhà kh theo dõi được sát là phải cho nằm cấp cứu mình tự theo dõi đó. Vì nếu kh nó nặng lên người nhà kh biết là rất nguy hiểm.
- Phòng ngoài theo chế độ chăm sóc cấp 3 mình chỉ khám 1 lần ngày. Nếu ca này nặng mà cấp cứu đông quá cho nằm phòng ngoài thì mình cần (1) dặn người nhà các dấu hiệu nặng để mang lên phòng trực khám liền và (2) ghi rõ yêu cầu 4-6 giờ lên khám lại.
TƯ TH
Ế
B
Ệ
NH NHÂN

- Tư thế nằm cũng là yếu tố quan trọng
- Nằm đầu bằng: sốc tim (pháp lý)
- Nằm nghiêng: co giật
- Nằm đầu cao: phù phổi, suy hô hấp
- Ca này bình thường nên không cần ghi
2. KHÁNG SINH
- Trong NTT, dùng kháng sinh ít độc thận
+ (1) CHUYỂN HÓA THUỐC: Cần tìm thuốc chuyển hóa 1 nơi ngoài thận
(không hại thận khi chuyển hóa qua thận) và thải ra tại thận để đạt nồng độ cao ở thận giúp tiêu diệt vi khuẩn. Đơn giản là chuyển hóa tại gan mà thải tại thận. + (2) THỜI GIAN DÙNG: Ngày dùng 1 lần, trong thời gian ngắn nhất có thể để giảm ảnh hưởng lên thận. Nhớ lại thời gian dùng thì tùy kháng sinh phụ thuộc nồng độ hay kháng sinh phụ thuộc thời gian, muốn thời gian ngắn nên dùng loại kháng sinh phụ thuộc nồng độ, đạt đủ nồng độ là được chứ không cần kéo dài.
- Kháng sinh tĩnh mạch
+ NTT trên có chỉ định nhập viện để dùng KS tĩnh mạch
- Phối hợp KS khi có chỉ định: Ca này Cepha 3 và Aminoglycoside.
+ Ca này cần phối hợp vì: (1) phức tạp (2) cơ địa có ytnc (3) đang theo dõi biến chứng NTH (4) tổng trạng nhìn chung là nặng
+ Chú ý không phải ca nào NTT trên nào vô cũng phối hợp KS. Không có 4 cái trên thì dùng mình Ceftriaxone là được.
- Aminoglycoside:
+ (1) CHỌN THUỐC Bản thân nhóm này độc thận rồi. Bảng dưới là thuốc nhóm này sắp theo thứ tự độc thận giảm dần: Neomycine > Gentamycine > Amikacin > Tobramycin.
+ Ít độc nhất là Tobranycin nhưng ND1 và ND2 Tobramycin hiện không có dạng TTM. Chỉ có ở dạng thuốc nhỏ mắt.
+ Do đó mình ưu tiên chọn Amikacin, nếu không có amikacin thì chọn tới gentamycine.
+ Ngoài chuyện chọn KS ít độc thận, mình còn chú ý dùng 1 lần trong ngày và truyền trong thời gian ngắn nhất có thể như đã nói. Anynoglycoside là kháng sinh phụ thuộc nồng độ nên liều cao bolus được rồi, không cần truyền kéo dài.
+ (2) CHỌN ĐƯỜNG DÙNG Dùng đường truyền tĩnh mạch
+ Không tiêm tĩnh mạch: Thuốc này đóng gói có nồng độ cao mà nồng độ cao sợ nguy cơ sốc phản vệ. Cái này 1 lọ có 250mg trong 2ml. Nếu tiêm trực tiếp là 125ml trong 1ml thì sẽ tổn thương tĩnh mạch vì nồng độ quá cao. Do đó phải pha ra để truyền. Nói thêm mỗi thuốc có một nồng độ tối đa như Vancomycin là 5mg/1ml. Cơ chế thế này: Nồng độ cao hút nước từ tb nội mô vào làm tổn thương viêm lan tỏa tb nội mô, sau đó có thể hoại tử xơ chai tĩnh mạch hư tĩnh mạch. + Không tiêm bắp: Do nó kích ứng rất đau.
+ (3) THỜI GIAN DÙNG: 30-60ph, ca này nặng đang theo dõi suy thận mình sợ độc thận thì mình truyền nhanh trong 30ph. Còn những ca có tiền căn dị ứng gì đó trước mình sợ có thể dị ứng cái này thì mình truyền chậm 60ph.
+ Tóm lại: Amikacin trên NTT dùng liều 15mg/kg/ngày, để tránh độc thận thì chỉ truyền 1 lần/ngày và thời gian truyền khoảng 30p. Không TMC vì chế phẩm nồng độ cao cần được pha ra để không gây tổn thương tĩnh mạch. Không tiêm bắp vì rất đau.

Ngoài ra còn Stretomycin, Candamycin … mà ít dùng ở trẻ em nên chị không ghi vô đây.
Streptomycin thì được để riêng để dùng cho lao. Sắp theo thứ tự độc thận giảm dần.
- Cepha 3 chọn Ceftriaxone hay Cefotaxime:
+ Cefa 3 có nhiều loại như Ceftriaxone, Cefotaxime, Cefoperazone, Ceftazidine … Mình cũng chọn theo những nguyên tắc đã nêu.
+ Cần tìm thuốc chuyển hóa 1 nơi khác (không hại thận khi chuyển hóa quan thận) và thải ra tại thận để đạt nồng độ cao ở thận. Ceftriaxone chuyển hóa hoàn toàn tại gan và thải trừ qua thận, thêm vào đó ceftri chỉ dùng 1 lần/ngày. Do đó ưu tiên ceftriaxone hơn cefotaxime.
+ Cefotaxime thì chỉ được gần gần như yêu cầu nên không phải chỉ định ưu tiên trừ khi trẻ ở lứa tuổi sơ sinh. SƠ SINH không dùng ceftriaxone vì nó cạnh tranh với albumin để gắn với bilirubin làm tăng bili gián tiếp tự do trong máu, tăng nguy cơ làm vàng da nhân.
- Ceftriaxone dùng liều 50-75mg/kg. Đánh giá ca này là ca nặng, có NTH, NTT trên, dị dạng đường tiểu, <6 tháng tuổi nên dùng liều cao nhất là 75mg/kg luôn. Tình trạng kháng thuốc trên LS khá cao nên mình cũng thường dùng liều 7580mg/kg.
- Tóm lại đa số trường hợp ưu tiên Ceftriaxone 75mg/kg/ngày TMC 1 lần. Trẻ sơ sinh thì ưu tiên Cefotaxime vì không làm tăng nguy cơ vàng da nhân như Ceftriaxone.
3
. H
Ạ
S
Ố
T

- Chú ý không phải cứ có sốt là cho hạ sốt vì sốt cũng là phản ứng bảo vệ cơ thể mà. Phải có chỉ định hạ sốt mới cho. Chứ siêu vi 39 độ tươi tỉnh thì không cần hạ sốt. Về đọc lại chỉ định hạ sốt.(trích phác đồ Nhi Đồng 2 phía dưới)
- Ca này có chỉ định hạ sốt vì có bệnh nền nặng đó là NTT phức tạp biến chứng …. kèm sốt >39 độ.

Chỉ định hạ sốt phác đồ Nhi Đồng 2bài Sốt năm 2016
- Các chế phẩm hạ sốt:
+ 80mg, 150mg, 250mg (dạng gói bột uống) – phổ biến nhất
+ 325mg, 500mg (dạng viên uống)
+ 80mg, 150mg (nhét hậu môn dạng viên)
- Bé này dưới 6 tháng, không ói co giật, dùng đường uống được, chọn gói bột cho dễ pha cho bé uống.
- Chọn gói hàm lượng bao nhiêu ?
+ Bé 8.5kg x 15mg/kg là 125mg
+ Gói 80mg thì phải tầm 1.5 gói. Nhiều người nhà sợ, khó pha …
+ Gói 250mg uống 1/2 gói dễ pha, dễ uống mà người nhà thấy ít ít đỡ sợ hơn. Do đó ưu tiên gói 250mg ở bé này.
4 CHẾ ĐỘ CHĂM SÓC
- Nằm phòng ngoài → CS cấp 3 Ng nhà chăm hoàn toàn
- Nằm phòng bệnh nặng/cấp cứu của khoa → CS cấp 2 Ng nhà + NVYT
- Nằm ICU → CS cấp 1 NVYT hoàn toàn
5. CHẾ ĐỘ DINH DƯỠNG
 |
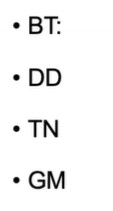
BT: Bình thường DD: Đái tháo đường GM: Xơ gan, bệnh gan TN: Thận niệu TT/BV: Tự túc/bệnh viện
|
- Chị cho 1BT Sữa (TT): Nghĩa là uống sữa tự túc (bú mẹ tự nhiên) như bình thường, theo nhu cầu của trẻ từ 0-6 tháng tuổi.
- Giải thích từng cái: 1 là số tuổi (cột trái bên trên). BT là ký hiệu chế độ ăn đặc biệt hay bình thường (cột phải bên trên). TT là tự tức. BV là bệnh viện – Chị nói mấy chữ này không cần thuộc, biết để sau này tự thế vô
5. THEO DÕI ĐIỀU TRỊ
- Đối với NTT trên ở trẻ em, ngoài theo dõi lâm sàng thì sau 24-28h bắt buộc phải kiểm tra lại CLS: CTM, CRP, TPTNT vì tỷ lệ kháng thuốc của vi trùng cao.
- Có những loại kháng trung gian hoặc kháng hoàn toàn.
- Đặc biệt là dạng kháng trung gian lâm sàng có thể giảm sốt nhưng CLS không cải thiện. Cứ để vậy vô biến chứng, rất nhiều nha 10 ca NTT trên thì có 8-9 ca vậy.
- Còn kháng hết thì ls cls kh cải thiện luôn.

Handout NTT bộ môn.
XN SAU ĐIỀU TRỊ 2 NGÀY ĐƠN THUẦN VỚI CEFTRIAXONE
- Thực tế: BN này chỉ được điều trị một mình Ceftriaxone, không có Amikacine. Sau 2 ngày sốt giảm, cấy nước tiểu chưa có, XN lại có KQ như sau:

- CRP tăng cao hơn.
- BC ca này neu vẫn ưu thế dù đã giảm so với ban đầu
+ (1) Nhiễm trùng nặng có thể làm tăng ức chế tủy làm BC giảm. Càng giảm thấp bệnh càng nặng, là cơ thể không đáp ứng lại nổi nữa. Nhưng chú ý là ca này mới có xu hướng giảm thôi chứ chưa đạt tiêu chuẩn giảm.
+ (2) BC giảm do đáp ứng điều trị.
KHÔNG ĐÁP ỨNG LÀM GÌ TIẾP ?
- (1) Kiểm tra lại y lệnh, điều dưỡng có thực hiện đúng hay không (hỏi người nhà), thuốc có đủ liều chưa, có tăng thêm không, đổi đường dùng hay không.
+ Đúng thuốc chưa
+ Đúng liều chưa
+ Đúng đường dùng chưa
- (2) Đi tìm coi có ổ nhiễm trùng nào khác hay không.
- (3) Nếu vẫn là bệnh ở thận: không đáp ứng hay có biến chứng khác (vd áp xe thận).
(4) Nếu đã đúng thuốc rồi, không có ổ khác, không có biến chứng thì có thể đổi thuốc hoặc xem xét thêm thuốc.
BN ĐÃ ĐƯỢC CHO THÊM AMIKACIN
- BN được thêm Aminoglycosides là Amikacin
- Sau 1 ngày bệnh nhân hết sốt, 3 ngày sau (ngày 15/03) CRP còn 20 mg/L.
- Vậy nếu KS đáp ứng thì LS cải thiện và CLS cũng vậy. Đó là lý do cần kiểm tra CLS sau 2 ngày điều trị.
KQ C
Ấ
Y NƯ
Ớ
C TI
Ể
U
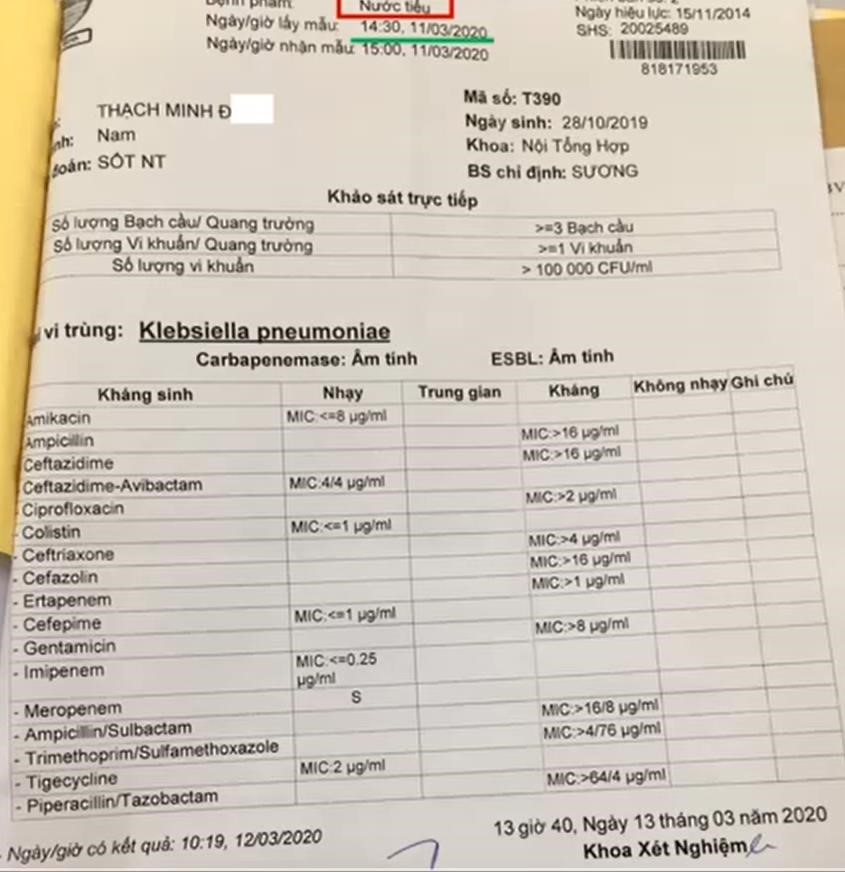
- Hành chính và kỹ thuật: Trên cùng hình cho thấy đây là mẫu nước tiểu. Ngày lấy mẫu 11/3. BN đã được dùng KS 1 ngày trước khi lấy nước tiểu.
(1) Nguyên tắc lấy không đúng rồi nè, đứa này quá khó lấy mẫu nên người ta không chờ cho kháng sinh luôn hôm sau nó đỡ quấy khóc mới lấy.
- (2) Bạch cầu / quang trường: Bình thường <5BC/QT, BN này chỉ có 3 BC/QT → BN đã được sử dụng kháng sinh trước đó nên BC có thể bị ảnh hưởng.
- (3) Vi trùng / quang trường: bình thường ko có, nếu có VT trong nước tiểu → là bất thường.
- (4) Dù đánh KS 1 ngày mà số lượng VK cấy ra là > 105 khúm (100.000) tức là kết quả dương bất kể cách lấy mẫu nước tiểu
- (5) Cấy ra con Kleb → KQ đáng tin cậy cho NTT phức tạp, và KS ban đầu đáp ứng kh tốt. Nếu cấy (-) cũng không loại trừ được chẩn đoán vì trước đó đã dùng KS..
- (6) KS Ceftri không đáp ứng phù hợp với tình trạng lâm sàng của bệnh nhân đã mô tả ở trên.
- (7) Nhạy Amikacin nên mình dùng Amikacin điều trị tiếp được.
- Chú ý phân tích đọc theo thứ tự, phân tích yếu tố hành chính và kỹ thuật đầu tiên, không đạt thì không cần đọc nữa. Ví dụ cấy chỉ ra có 10 khúm vi khuẩn thì sai rồi không cần đọc nữa
LÂM SÀNG VÀ CLS BẤT TƯƠNG HỢP

- Ls cải thiện, cấy kháng thì Ls quyết định: Vẫn dùng KS đó
- Ls xấu, cấy kháng thì đương nhiên đổi thuốc rồi.
- LS và CLS xấu hơn, nhưng cấy nhạy thì xử trí như thế nào?
+ Kiểm tra các yếu tố như đã nói ở trên: Coi có ổ NT nào khác, có biến chứng hay không, đường dùng, nồng độ thuốc ?
+ Còn một lý do nữa là nhạy trong tn nhưng kh nhạy trên cơ thể bệnh nhân. + Khi này mình sẽ đổi kháng sinh theo kháng sinh đồ hoặc lên bậc kháng sinh theo kinh nghiệm ghi trên y văn, dựa trên vị trí NT con gì thường gặp, con đó nhạy với KS gì … Ví dụ ở VP Ceftri → lên Vancomycin vì 40% VK gây VP là phế cầu. Còn NTT chủ yếu do Gram âm như E.coli thì Ceftri → Carbapenems
Nói thêm về sự khác biệt in vitro và in vivo
+ Invitro là trong thí nghiệm, in vivo là trên thực tế. Hai cái này khác nhau mà môi trường thực hiện. Một cái là môi trường nhân tạo, còn một cái là trong cơ thể, chắc chắn sẽ có khác nhau rồi.
+ Vậy nên có những trường nhạy in vitro mà không nhạy trên in vivo, hay nhạy in vitro mà không nhạy in vivo và ngược lại nên sau này điều trị phải lấy LS làm gốc.
+ Nói đơn giản XN và LS thực tế khác nhau vì môi trường thực hiện nó khác nhau. Từ cái concept này mới sanh ra mấy trường hợp trong bảng trên.
+ Ví dụ cấy ra nhạy Ceftrizxone vì cái muôi trường nuôi cấy giúp cho con vi khuẩn bị Ceftriaxone tiêu diệt. Nhưng trong cơ thể có thể có môi trường khác, con vi khuẩn kh bị tiêu diệt nữa nên trong cơ thể thực tế thì kháng Ceftriaxone.

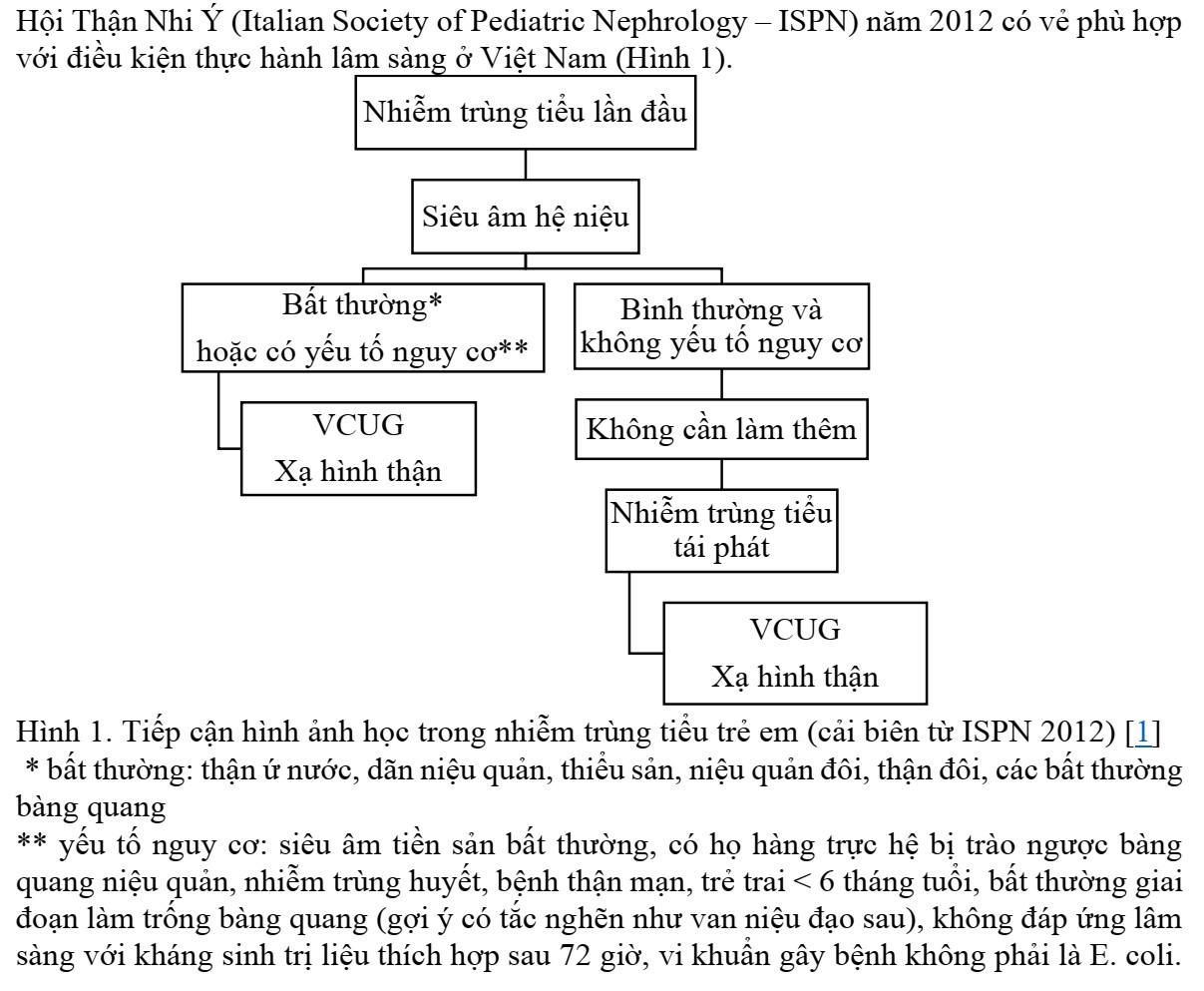
HÌNH ẢNH HỌC TRONG NTT TRẺ EM

KHI NÀO CẦN ĐI TÌM DỊ DẠNG HỆ NIỆU
- Có nhiều bệnh nhân vô đâu có dị dạng trước đó rõ ràng, chỉ có các yếu tố nguy cơ như thận ứ nước, nhiễm trùng tiểu nhiều lần, … – Mình phải xem xét có dị dạng hệ niệu không
- Ở trẻ em, khi có NTT phải hỏi ngay có dị dạng hệ niệu không vì tỷ lệ liên quan rất cao, đây kh phải YTNC duy nhất nhưng là YTNC phổ biến nhất
TẦM SOÁT NHƯ THẾ NÀO ?
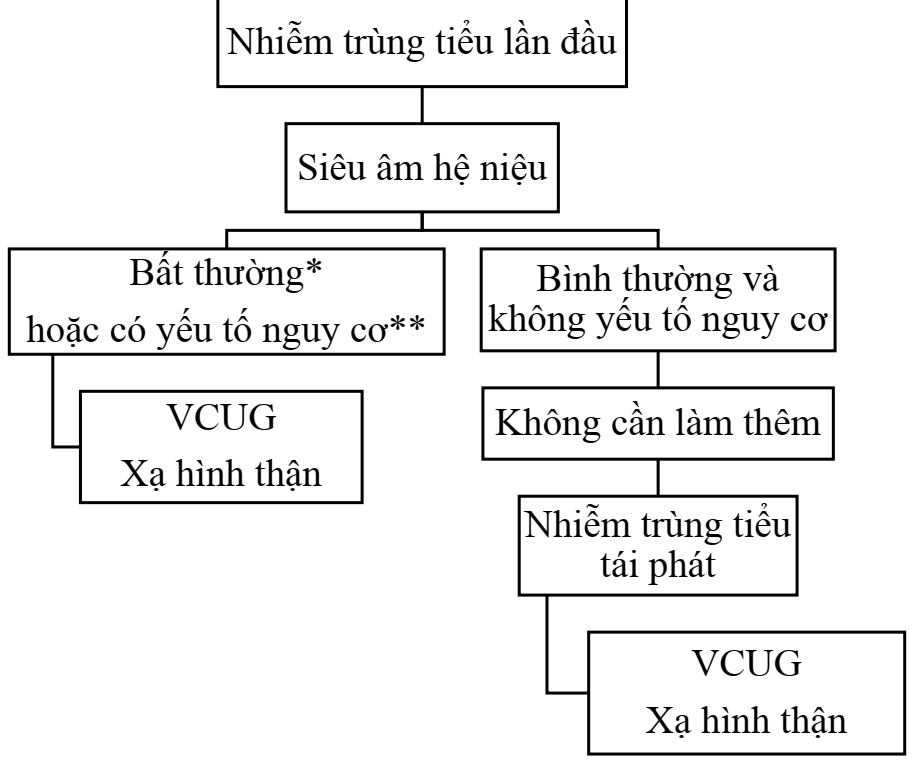
NTT LẦN ĐẦU SIÊU ÂM THƯỜNG QUY
- Học theo sơ đồ tiếp cận của Hội Thận Nhi Ý (hand out phía dưới) vì có nhiều điều tương đồng với điều kiện thực hành nước ta. Ở Anh và Châu Âu sẽ khác, không siêu âm thường quy vì tiếp cận siêu âm của họ khó hơn. – Siêu âm thường quy ở trẻ có NTT lần đầu vì:
+ Siêu âm kh xâm lấn, dễ làm, dễ tiếp cận, giúp gợi ý được các dị tật hệ niệu để thực hiện các xn chuyên sâu hơn.
+ Trong khi như đã nói dị tật hệ niệu là thứ phải đi tìm khi có NTT ở trẻ em. → BN NTT lần đầu vào sẽ cho siêu âm: Hộ trợ CĐXĐ (dịch mủ), biến chứng và tìm dị dạng hệ niệu.
- Siêu âm có thể thấy được
+ Hình ảnh dị dạng rõ ràng: Thận đa nang, thận đôi, tắc nghẽn khúc nối bể thận niệu quản … Nhưng thường ít khi thấy vậy
+ Cái bất thường mình thấy nhiều nhất là thận ứ nước. Thận ứ nước là triệu chứng kh phải bệnh vì nhiều cái gây ứ nước được như tắc nghẽn bể thận niệu quản, trào ngược bàng quang niệu quản, van niệu đạo sau …
→ Phải coi tiếp thận ứ nước tiếp theo là do cái gì: Tỷ lệ thận ứ nước cao nhất là do trào ngược bàng quang niệu quản nên VCUG là bước tiếp theo.
- Chụp niệu đạo BQ ngược dòng (VCUG).
+ Như giải thích ở trên, đây là CLS thường làm nhất sau siêu âm
+ Sẽ đặt sonde tiểu, lượng cản quang bơm vào BQ là 30x(n+2) (ml) với n là tuổi
Handout NTT bộ môn. Đã có ở trên, phóng to sơ đồ lên cho dễ theo dõi.
VCUG – SINH LÝ BÀNG QUANG
|
|
|
- Với cơ chế trên mình sẽ chụp nhiều film, film đầu là Xquang bụng không sửa soạn. Chụp nên thì hệ niệu là một màu đen vì hệ niệu kh có cản quang, kh thấy.
- Sau đó sonde tiểu vô, bơm nước tiểu vô bàng quang. Lượng cản quang bơm vào BQ là 30x(n+2) (ml) với n là tuổi . Áp lực bàng quang tăng lên làm bn muốn đi tiểu
- Nếu bình thường hết nước tiểu sẽ chỉ trong bàng quang và niệu đạo. Chụp lại xquang bụng chỉ thấy cản quang bàng quang và niệu đạo
- Nếu van bất thường hoặc có van niệu đạo sau sẽ trào ngược lên trên, càng trào ngược lên trên tức là mức độ trào ngược càng nặng.
PHÂN Đ
Ộ
TRÀO NGƯ
Ợ
C
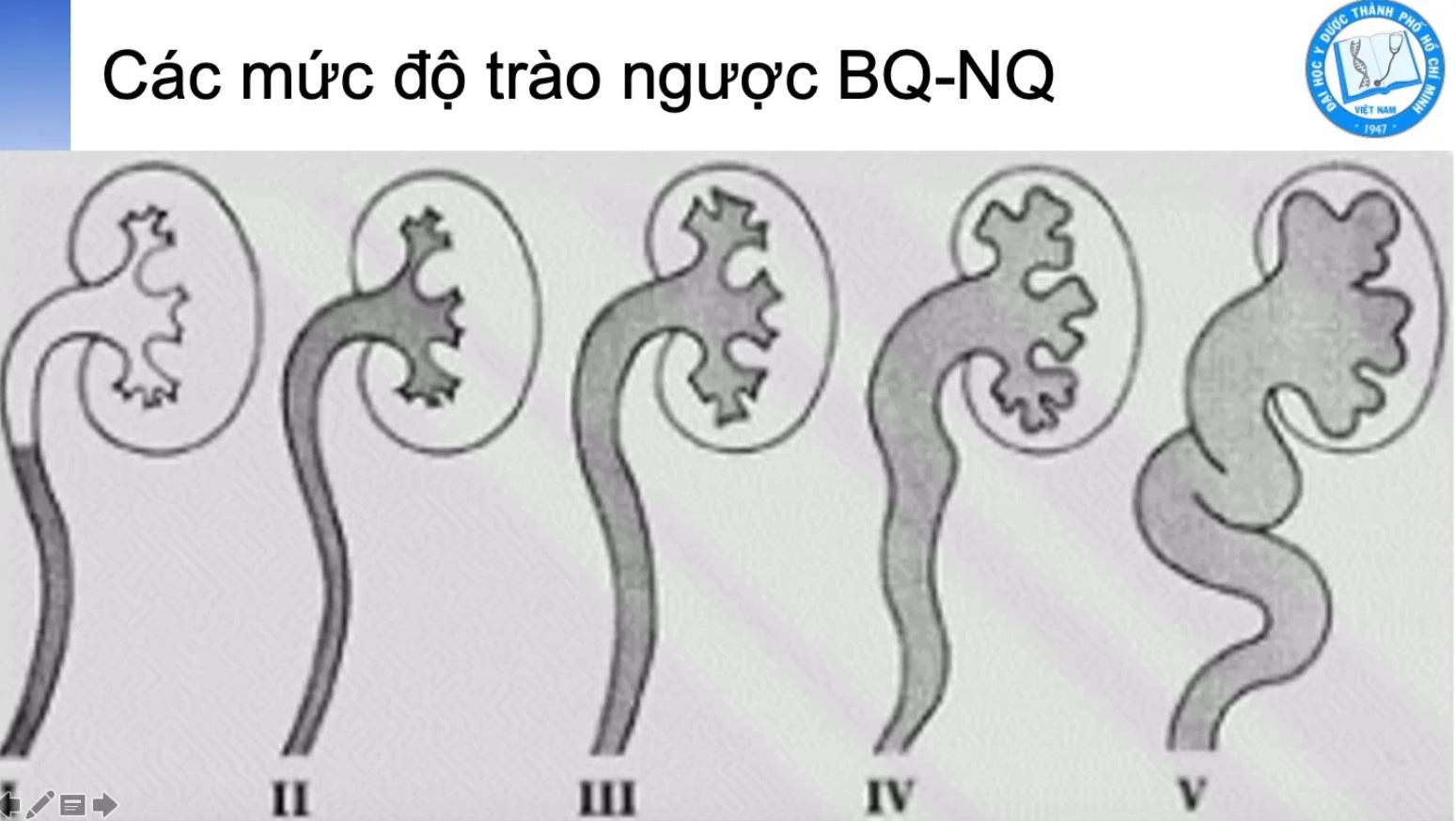
- Độ I: Cản quang lên tới niệu quản
- Độ II: Cản quang lên tới đài bể thận
- Độ III: Niệu quản và đài bể thận bắt đầu dãn
- Độ IV: Niệu quản và đài bể thện dãn nhiều – Độ V: Niệu quản ngoằn ngoèo.
- Ta thấy độ 1 độ 2 có trào ngược nhưng niệu quản đài bể thận chưa dãn (thận ứ nước là cái đài bể thận dãn đó) thì siêu âm không thấy được. Do đó có YTNC mà SA bình thường vẫn phải VCUG tầm soát
HÌNH ẢNH THỰC TẾ
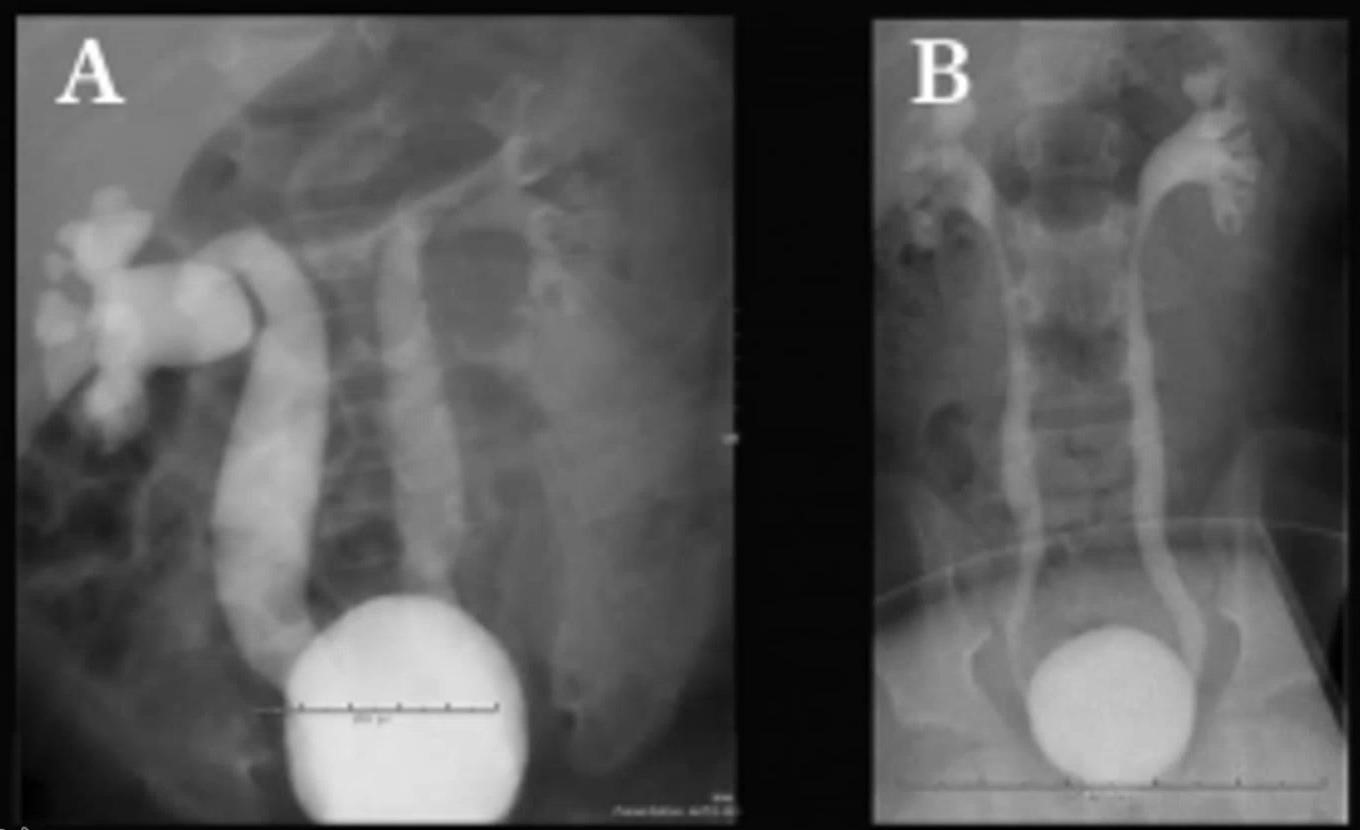
- Đọc thế này
+ Cản quang lên đài bể thận chưa: Rồi ít nhất độ 2
+ Dãn chưa: Rồi ít nhất độ 3
+ Mất đường cong chưa (mất đoạn hẹp sinh lý): Rồi ít nhất độ 4
+ Ngoằn ngèo chưa: Độ 5 – Hình A:
+ Bên P trào ngược độ IV-V: Cản quang lên tới đài bể thận, dãn rồi, dãn bự rồi nên ít nhất độ 4. Niệu quản chưa ngoằn ngèo rõ, nhưng cũng có xíu r. Nên là độ IV-V.
+ Bên T trào ngược độ III-IV: Cản quang lên tới đài bể thận, dãn rồi, nhưng dãn không nhiều. Giữa độ III-IV.
- Hình B:
+ Trào ngược 2 bên độ III. Cản quang lên tới đài bể thận, dãn rồi nhưng vẫn còn thuôn, có đoạn hẹp sinh lý nên là độ 3.
- Tùy mức độ mà mời Ngoại niệu, có cần can thiệp hay không, có cần dùng KS dự phòng hay không.
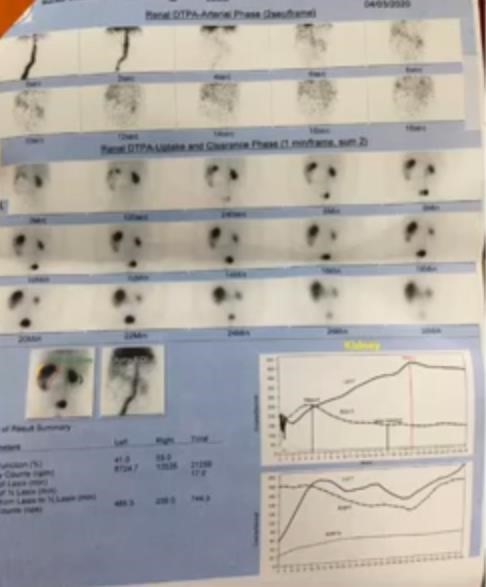
XẠ HÌNH THẬN
- Chỉ yếu cầu biết để đề nghị thôi, không cần biết kỹ thuật vì nó là y học hạt nhân.
- Có hai loại là DMSA và DTPA. Cả hai loại đều dùng chất cản xạ là TC99M.
+ DMSA thì TC99M gắn thêm DMSA
+ DTPA thì TC99M gắn thêm DTPA
- DMSA: Chất gắn gắn lâu ở vỏ thận → Khảo sát hình thể (Trong CĐ cấp là viêm cấp, GĐ mạn là sẹo thận).
- DTPA: Chất gắn được thải nhanh qua cầu thận → Khảo sát chức năng thận và sự tắc nghẽn.
- Xạ hình thường được làm sau VCUG
- Bé của mình đã có xạ hình trước đó, thấy rõ dị dạng hệ niệu rồi. Giờ vô NTT không cần làm lại xạ hình nữa vì chụp lại cũng ra vậy thôi. Chừng nào chưa biết có dị dạng gì, thì mình cứ đúng lưu đồ mà làm. Chị nói thêm cái này mở rộng để sau này các bạn biết làm cho đúng.

Hình ảnh DMSA
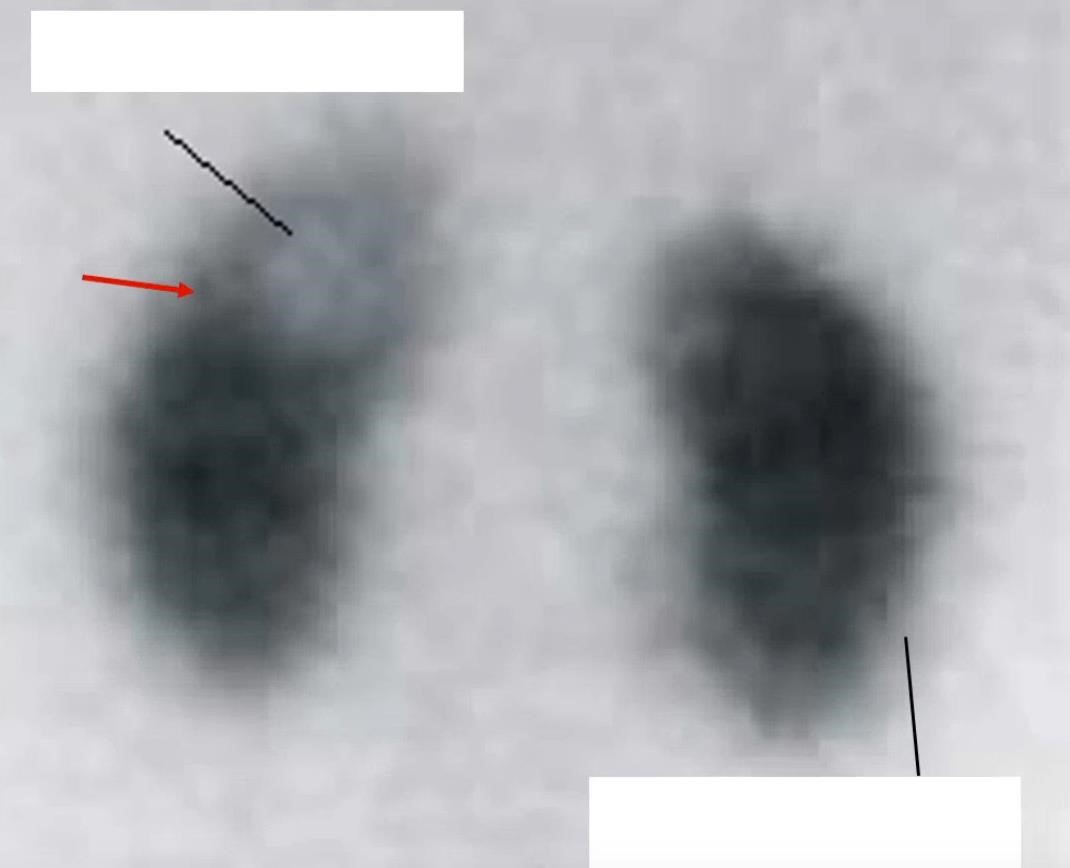
Hình DMSA coi (1) sẹo (2) viêm
- Thận có mũi tên đỏ là thận T vì thường thận T cao hơn thận P theo giải phẫu học.
- Tuy nhiên chưa chắc đúng (đôi khi lách to đẩy xuống, hay dị dạng thận, hay hai thận size bằng nhau … ) nên cần đọc rõ thế chụp trước sau hay sau trước để biết thận phải hay thận trái.
- Mũi tên màu đen chỉ vùng màu trắng là vùng giảm bắt xạ. Khi mô thận bất thường sẽ có giảm bắt xạ.
+ Nếu bé này chưa từng có NTT trước đó, trong gđ cấp chụp ra cái này thì nghĩ viêm + Nếu bé đã từng có NTT, trong gđ cấp chụp ra không biết được là sẹo thận hay viêm lần này → Muốn khảo sát sẹo thì để ra khỏi viêm cấp 3-5 tháng rồi chụp lại, nếu lúc đó hết NTT rồi chẳng còn viêm gì mà vẫn ra hình ảnh như vậy thì là sẹo thận.
Hình ảnh DTPA minh họa

Kết quả DTPA. Thường thì các bạn kh cần biết kỹ thuật đâu, chỉ cần đọc cái kết luận cuồi cùng là được. DTPA (1) chức năng (2) tắc nghẽn.
CT VÀ MRI TRONG NTT ?
- Trong lưu đồ tìm dị dạng bẩm sinh không có cái này. Như vậy vai trò của nó ra sao ? – Trên lâm sàng, khi nào cần những tác dụng của CT MRI (đặc biệt là về hình thái học) thì mình vẫn có thể chỉ định. Ví dụ như Abces thận: CT cản quang giúp phân biệt được khối đó là abces hay khối đó là u thận … Còn xạ hình kh cho những cái này.
- Riêng về chức năng: Xạ hình DTPA đánh giá chức năng tốt hơn CT, MRI – Coi lại khúc này, chưa rõ lắm.
Để lại một bình luận