BỆNH ÁN NỘI KHOA
I) HÀNH CHÍNH:
Họ tên bệnh nhân: Lê Thị Huệ. Giới: Nữ
Tuổi: 68
Nghề nghiệp: bán quán cơm
Địa chỉ: quận Gò Vấp, TPHCM.
Thời điểm nhập viện: 13h30 20/9/2019
Giường 39, khoa Nội Hô Hấp, bệnh viện Nhân Dân Gia Định
II) LÍ DO NHẬP VIỆN: Khó thở
- BỆNH SỬ: khi đang ngủ mà khó thở thì rất lạ đối với 1 bệnh hen, chỉ phù hợp bệnh lý tim mạch, phải tìm dấu tiền triệu buổi chiều, ăn j k, thay đổi thời tiết, tìm yếu tố khởi phát
Cách nhập viện 2 ngày, bệnh nhân bị đau họng, sổ mũi, ho đàm lượng ít, trắng trong, nên ra tiệm thuốc tây mua thuốc uống (không rõ loại), uống xong các triệu chứng giảm nhe.
Cách nhập viện 6 giờ, khi đang ngủ, bệnh nhân lên cơn khó thở, khó thở thì thở ra, liên tục, tăng dần, khó thở khiến bệnh nhân không đi lại được, phải ngồi để thở, bệnh nhân nói được cả câu, kèm theo đó bệnh nhân nặng ngực, khò khè, ho đàm tăng lên. Sau đó bệnh nhân xịt thuốc cắt cơn Ventolin 3 nhát thì khó thở có giảm nhưng vẫn còn nên bệnh nhân nhập viện bệnh viện quận Bình Thạnh, chẩn đoán hen phế quản – theo dõi HCVC, điều trị Solumedrol 40mg 1 ống TMC, Combivent, Pulmicort, sau đó được chuyển qua bệnh viện Nhân Dân Gia Định.
Khó thở phải ngồi => phải làm rõ có tiền căn tim mạch hay k. Sao tự nhiên suy tim mạn mà nó lên suy tim cấp, chỉ có thể là nhồi máu cơ tim => Tiền căn phải kể ra YTNC tim mạch, 13 cái.
Trong quá trình bệnh, bệnh nhân không sốt, không đau bụng, tiêu phân vàng đóng khuôn, tiểu vàng trong 1 l/ngày.
Tình trạng lúc nhập viện:
- Sinh hiệu (bv Bình Thạnh):
- Mạch: 112 l/phút.
-
- HA: 140/80 mmHg.
- Nhịp thở: 24 l/p
- Nhiệt độ: 370C.
- SpO2: 94%.
- Khám: bệnh nhân tỉnh, tiếp xúc được. Phổi rale rít, rale ngáy khắp 2 phế trường.
Diễn tiến sau nhập viện: sau 3 ngày nhập viện, bệnh nhân đã giảm khó thở, vẫn còn ho đàm, ngoài ra không xuất hiện thêm triệu chứng gì khác.
IV) TIỀN CĂN:
- Nội khoa:
- Cách nhập viện 30 năm, được chẩn đoán hen phế quản ở bệnh viện NDGĐ, điều trị với Ventolin, không tái khám thường xuyên. Phải làm rõ có tiền căn COPD hay k (ho đàm mạn kéo dài, tuổi lớn, HTL, HHK, còn tiền căn hen thì phải ghi rõ nữa: ho, khò khè, khó thở, nặng ngực hay k, ??? có đo HHK hay k, tiền căn gia đình có ai bệnh k?. Bị hen 30 năm thì phải lưu ý biến chứng, trong đó có biến chứng corticoid => phần khám phải kiếm ra triệu chứng: tay chân teo, bụng mỡ, gù trâu, tay bầm, ma bắn?, da mỏng.
- Chưa từng nhập viện vì khó thở.
- Bệnh nhân thường xuyên khó thở, khò khè mỗi khi trời mưa, hít khói bếp, khiêng đồ nặng. Sau đó xịt Ventolin thì giảm.
- Trong 4 tuần trở lại đây, bệnh nhân:
- Có sử dụng thuốc giảm triệu chứng >2 l/tuần. >2l là bao nhiêu lần o Có triệu chứng vào ban ngày >2 l/tuần.
o Không giới hạn hoạt động do hen.
o Không có triệu chứng ban đêm (trừ đợt bệnh này) bình thường BN làm việc j thì bây giờ có tiếp tục làm việc đó k, có giới hạn hoạt động hay k thì phải so sánh với chính người đó, chứ k phải chuẩn do mình tạo ra
-
- Cách nhập viện 6 tháng, được chẩn đoán THA tại bệnh viện Bình Thạnh, điều trị với Amlodipin 5mg, tuân thủ điều trị, HA bình thường 120-130, HA cao nhất
160.
-
- Không ghi nhận tiền căn chàm, viêm da dị ứng, viêm mũi dị ứng, viêm kết mạc dị ứng, ĐTĐ, lao phổi. ĐTĐ và lao phổi phải sắp xếp cho nó gọn gàng
- Ngoại khoa: chưa ghi nhận tiền căn ngoại khoa.
- Dị ứng:
-
- Chưa ghi nhận tiền căn dị ứng thức ăn, lông chó mèo.
- Chưa ghi nhận tiền căn dị ứng thuốc.
- Thói quen sinh hoạt: bệnh nhân không HTL, không uống rượu bia
- Gia đình: chưa ghi nhận bất thường.
- LƯỢC QUA CÁC CƠ QUAN: (7h 23/9/2019)
- Tim mạch: không đau ngực, không đánh trống ngực.
- Hô hấp: hết khó thở, còn ho đàm.
- Tiêu hóa: không đau bụng, không ợ chua, tiêu phân vàng đóng khuôn
- Tiết niệu: không tiểu gắt buốt, nước tiểu vàng trong, lượng bình thường
- Thần kinh – cơ xương khớp: không đau, không giới hạn vận động
VI) KHÁM: (7h 23/9/2019)
- Tổng trạng:
- Bệnh nhân tỉnh, tiếp xúc tốt
- Chi ấm, mạch rõ.
- Không co kéo cơ hô hấp phụ
- Sinh hiệu:
-
- Mạch: 90 l/p. o HA: 130/80.
-
o Nhịp thở: 20 l/p.
o Nhiệt độ: 370C o SpO2 95%.
-
-
- Chiều cao: 1.48m, CN 47kg -> BMI = 21.45 (thể trạng trung bình)
- Da niêm hồng, không xuất huyết dưới da.
- Không phù.
-
- Khám vùng:
- Đầu – mặt – cổ:
- Cân đối
- Họng sạch, môi không khô, lưỡi không dơ
- Khí quản không lệch
- Hạch ngoại vi không sờ chạm
- Đầu – mặt – cổ:
- Lồng ngực:
- Cân đối, di động đều theo nhịp thở.
- Không vết thương, không u, không sẹo.
- Khoang liên sườn không giãn.
- Tim:
- Mỏm tim ở KLS V x ĐTĐ (T), diện đập 1 x 2 cm2.
- Không ổ đập bất thường, Harzer (-)
- T1, T2 đều, tần số 90 lần/phút, không âm thổi
- Phổi:
- Rung thanh đều 2 bên.
- Gõ trong khắp phổi
- Ran ngáy, ran rít khắp 2 phế trường
- Bụng:
- Cân đối, di động theo nhịp thở, không u, không sẹo.
- Bụng mềm, không điểm đau, gõ trong
- Gan, lách, thận không sờ chạm
- Thần kinh – cơ xương khớp:
- Cổ mềm, không dấu thần kinh định vị.
- Không giới hạn vận động khớp.
VII) TÓM TẮT BỆNH ÁN:
Bệnh nhân nữ, 68 tuổi, nhập viện vì khó thở, bệnh 2 ngày, ghi nhận:
- TCCN:
- Đau họng, sổ mũi, ho khạc đàm trắng trong tăng dần.
- Khó thở thì thở ra, liên tục, đáp ứng kém với thuốc dãn phế quản.
- Khò khè.
- TCTT:
- Sinh hiệu lúc nhập viện:
- Mạch: 112 l/phút.
- HA: 140/80 mmHg.
- Nhịp thở: 24 l/p
- Nhiệt độ: 370C.
- SpO2: 94%.
- Sinh hiệu lúc nhập viện:
- Rale rít, rale ngáy khắp 2 phế trường.
- Tiền căn: hen, THA.
VIII) ĐẶT VẤN ĐỀ:
-
- Khó thở cấp.
- Tiền căn: hen, THA.
IX) CHẨN ĐOÁN:
CĐXĐ: Cơn hen cấp mức độ trung bình, YTTĐ nhiễm trùng hô hấp, chưa biến chứng/Hen không kiểm soát triệu chứng/ Tăng Huyết Áp/ Theo dõi hội chứng vành cấp.
CĐPB: Hội chứng vành cấp/ Tăng Huyết Áp
CĐPB: Thuyên tắc phổi/ Tăng Huyết Áp
- BIỆN LUẬN: cái j k nghĩ thì k cần bỏ vô, đi thi viết k kịp đâu.
- Khó thở cấp: các nguyên nhân gây khó thở cấp trên bệnh nhân này: Do phổi:
- Đợt cấp hen phế quản: bệnh nhân có tiền triệu như đau họng, sổ mũi, sau đó bệnh nhân khó thở thì thở ra, tăng dần, kèm nặng ngực, khò khè, ngoài cơn bệnh nhân bình thường, khám phổi có rale rít, rale ngáy khắp 2 phế trường, bệnh nhân có tiền căn hen 30 năm trước, nên nghĩ nhiều bệnh cảnh đợt cấp hen phế quản.
- Đợt cấp COPD: bệnh nhân không ho khạc đàm mạn vào buổi sáng, không khó thở trường diễn, chỉ khó thở khi gặp thời tiết lạnh, hoặc khi làm việc gắng sức, sau đó xịt Ventolin thì hết triệu chứng nên ít nghĩ COPD.
- Viêm phổi: bệnh nhân có ho đàm trắng trong, tăng dần, kèm khó thở, tuy không sốt nhưng không loại trừ, đề nghị X Quang ngực thẳng,
- Khó thở cấp: các nguyên nhân gây khó thở cấp trên bệnh nhân này: Do phổi:
CTM, CRP.
-
-
- Thuyên tắc phổi: bệnh nhân có khó thở kèm nặng ngực, thuyên tắc phổi cần được nghĩ đến ở bất kỳ bệnh nhân khó thở nào => đề nghị
-
D-Dimer.
-
-
- Tràn khí màng phổi: lúc nhập viện khám không có hội chứng TKMP nên không nghĩ, đề nghị X Quang ngực kiểm tra.
- Dị vật đường thở: không nghĩ do bệnh nhân không có hội chứng xâm nhập.
-
Do tim:
- Hội chứng vành cấp: bệnh nhân có khó thở kèm cảm giác nặng ngực, khám tim không ghi nhận bất thường, tuy nhiên ở người lớn tuổi, hội chứng vành cấp chỉ biểu hiện duy nhất bằng triệu chứng khó thở => đề nghị đo ECG, động học CKMB, troponin.
- Chèn ép tim cấp: bệnh nhân không có tụt huyết áp, không tĩnh mạch cổ nổi, tiếng tim không mờ nên không nghĩ.
Biện luận hen:
- Độ nặng cơn hen: mức độ trung bình, vì bệnh nhân khó thở phải ngồi, có
sinh hiệu lúc nhập viện là M: 112 l/p, SpO2 94%.
- Yếu tố thúc đẩy: nhiễm trùng hô hấp: trước đó bệnh nhân có tiền triệu như đau họng, ho đàm, sổ mũi nên nghĩ nhiều.
- Biến chứng:
- Cấp:
- Suy hô hấp cấp: SpO2 của BN lúc nhập viện là 94%, bệnh nhân không có dấu chứng của tăng CO2 máu như da đỏ, run rẩy, lơ mơ nên ít nghĩ suy hô hấp => đề nghị KMĐM.
- TKMP: khám không có hội chứng TKMP nên không nghĩ, đề
nghị X Quang phổi.
-
- Mạn:
- Xẹp phổi: khám phổi không có hội chứng đông đặc nên không nghĩ.
- Bệnh tâm phế: khám không có dấu Harzer, không có dấu nảy trước ngực, không TMCN, không phù chân nên ít nghĩ => đề nghị ECG.
- Đa hồng cầu: bệnh nhân không nhức đầu, không chóng mặt, da niêm không đỏ sậm nên không nghĩ.
- Mạn:
- Bệnh đồng mắc: hiện tại không ghi nhận các bệnh như viêm mũi dị ứng, GERD, ngưng thở khi ngủ, béo phì, lo âu, trầm cảm trên bệnh nhân này.
- Mức độ kiểm soát: hen không kiểm soát triệu chứng vì bệnh nhân có:
- Xài thuốc kiểm soát triệu chứng >2 lần/tuần.
- Có triệu chứng ban ngày >2 lần/tuần. o Có triệu chứng ban đêm.
- Yếu tố nguy cơ tử vong cao do hen khi vào đợt cấp: để sẵn đó, giám khảo hỏi thì trả lời, k cần viết vô B.A
- Không dùng ICS: có.
- Vấn đề tâm thần – kinh: không
- Tiền căn từng nhập ICU vì hen hoặc có 1 cơn hen nặng trong vòng
12 tháng qua: không.
- OCS: không dùng.
- Không tuân thủ kế hoạch điều trị: không.
- Thất bại với điều trị cấp cứu cắt cơn trước đó: không. => có 1 yếu tố nguy cơ tử vong khi vào đợt cấp.
- Yếu tố phức tạp:
- Sốc phản vệ: HA không tụt nên không nghĩ.
- Viêm phổi: đề nghị X Quang phổi.
- Xẹp phổi, TKMP: đề nghị X Quang phổi.
XI) ĐỀ NGHỊ CẬN LÂM SÀNG:
- CLS chẩn đoán: KMĐM, Hô hấp ký, X-quang ngực thẳng, ECG, D-Dimer,
CRP..
- CLS thường quy: CTM, ion đồ, đường huyết, AST, ALT, Ure, Creatinin HT,
TPTNT, Troponin T, CKMB.
XII) KẾT QUẢ CLS:
1)CTM:
| Kết quả | 20/09 | Khoảng tham khảo |
| WBC | 12.32 | 4-10K/μL |
| NEU% | 90.6 | 40-70% |
| LYM% | 4.8 | 16-44% |
| MONO% | 3.6 | 0-10% |
| EOS% | 0.0 | 0-7% |
| BASO% | 0.2 | 0-1% |
| IG% | 0.8 | 0-1% |
| NEU | 11.16 | 2-7.5K/μL |
| LYM | 0.59 | 1-3.5K/μL |
| MONO | 0.44 | 0-1 K/μL |
| EOS | 0.00 | 0-0.6K/μL |
| BASO | 0.03 | 0-0.1K/μL |
| IG# | 0.10 | 0-0.1K/μL |
| RBC | 5.24 | Nữ:3.9-5.4T/L |
| HGB | 102 | Nữ:125-145g/L |
| HCT | 0.327 | 0.35-0.47L/l |
| MCV | 62.4 | 80-100fL |
| MCH | 19.5 | 26-34pg |
| MCHC | 312 | 310-360g/L |
| RDW | 15.6 | 9-16%CV |
| NRBC% | 0 | 0.0-1.0/100WBC |
| NRBC# | 0 | 0.00-0.06K/μL |
| PLT | 495 | 150-400Giga/L |
| MPV | 9.2 | 6-12fL |
WBC tăng, Neu% tăng, chứng tỏ có tình trạng nhiễm trùng. Nhiễm trùng ở đâu ra, viêm phế quản hay viêm phổi?, phải ghi ra.
Không tăng Eos
HGB 102 g/L, MCV giảm, MCH giảm => thiếu máu hồng cầu nhỏ nhược sắt => đề nghị làm Fe huyết thanh, Ferritin huyết thanh, TPTNT, tìm máu ẩn trong phân để chẩn đoán nguyên nhân
2)TPTNT:
| Kết quả | 21/09 | Khoảng tham khảo |
| Ery | Negative | Negative,≤10Ery/ul |
| Urobilinogen | 3.2 | Normal,≤ 7μmol/L |
| Bilirubin | Negative | Negative,<3.4μmol/L |
| Nitrite | Negative | Negative |
| Ketones | Trace | Negative,<0.5mmol/L |
| Protein | 1.0 | Negative,<0.1g/L |
| Glucose | Negative | Normal,<1.7mmol/L |
| pH | 6.0 | 4.8-7.5 |
| S.G(tỷ trọng) | 1.025 | 1.000-1.025 |
| Leukocytes | Negative | Negative:<10Leu/μl |
| Color | Yellow | Pale yellow |
TPTNT có protein 1+, có thể dương tính giả do tiểu đạm tư thế hoặc khi BN gắng sức, đề nghị làm lại TPTNT, nếu vẫn còn tiểu đạm thì làm đạm niệu 24h hoặc tỉ số protein/creatinin.
3) Sinh hóa máu:
| Kết quả | 20/09 | 20/09 | 23/09 | Khoảng tham | |
| (8h30) | (16h47) | (13h35) | chiếu | ||
| Ure | 2.61 | 3.9 | 1.7-8.3 | ||
| mmol/L | |||||
| Creatinin | 60 | 84.8 | Nữ(NL):44-88 | ||
| μmol/ | |||||
| eGFR(MDRD | 86.34 | 61.56 | >=60ml/phút/1 | ||
| ) | .73m2 | ||||
| Natri | 136.4 | 137.2 | 137.7 | 135- | |
| 145mmol/L | |||||
| Kali | 3.23 | 2.94 | 4.91 | 3.5-5.0mmol/L | |
| Cloride | 99.2 | 98.8 | 105.4 | 97-111mmol/L | |
| TSH | 0.316 | NL:0.27- | |||
| 4.78μIU/mL | |||||
| T4 total | 8.73 | NL:4.5-12μg/d | |||
| AST(SGOT) | 26 | 21.6 | Nữ: ≤31U/L | ||
| ALT(SGPT) | 7.6 | 7.7 | Nữ:≤31 U/L | ||
| CRP | 43.58 | NL:0-5 mg/L | |||
| 8h30 20/9 | (làm ở | 11h06 20/9 (BVBT) | |||
| BVBT) | |||||
| CK-MB | 13 | 36 | 0-24U/L | ||
| Troponin I | 0.095 | 0.088 | 0-0.06ng/ml | ||
Creatinin tăng 0,28 mg/dL từ 8h30 đến 16h47 ngày 20/9 => đề nghị làm lại Creatinin sau 24-48h để theo dõi tình trạng suy thận cấp.
CK-MB có tăng, nhưng tăng không quá 3 lần giá trị bình thường => không có ý nghĩa. Nhưng Troponin I lúc 0h là 0,095 >0,052ng/ml, sau 1h có giảm => theo dõi thêm, làm lại men tim, ECG sau 1h.
CRP tăng => phù hợp tình trạng nhiễm trùng.
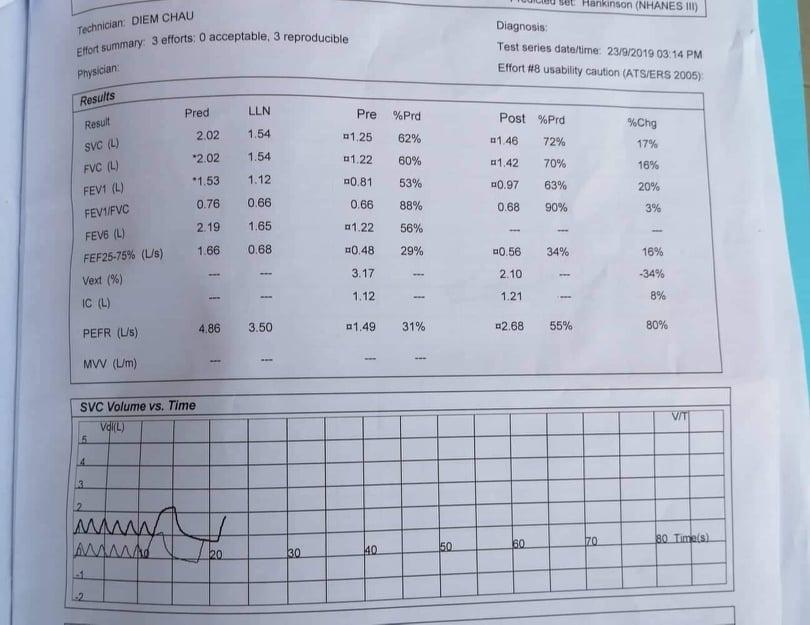
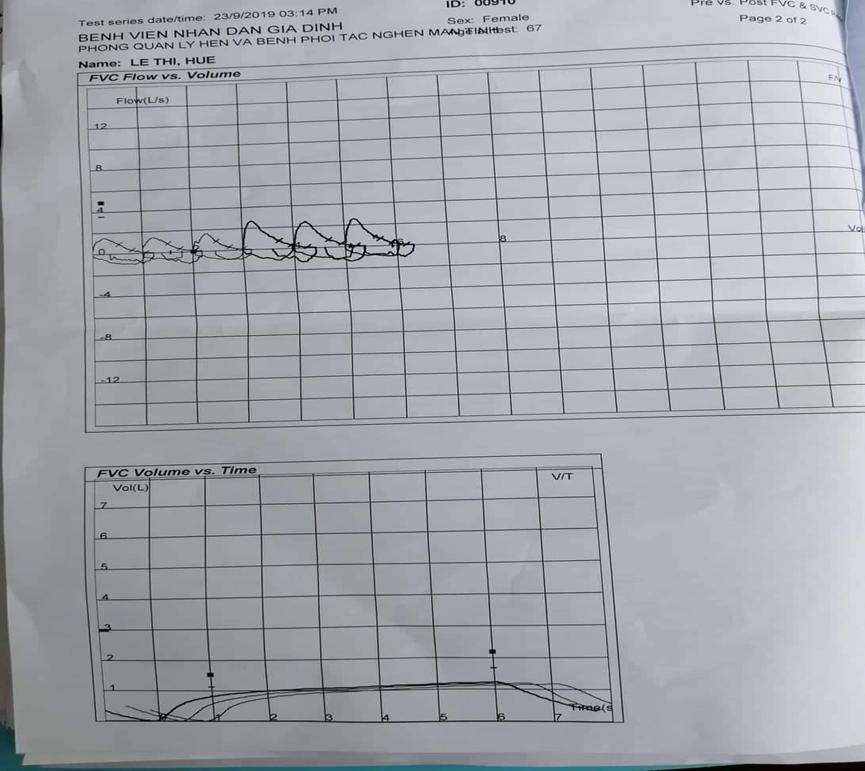
4)Hô hấp ký:
https://www.facebook.com/vuongyds
Đọc kết quả HHK: chỉ cần ghi là đạt đc tiêu chuẩn chấp nhận đc và lặp lại đc => đến lúc thi giám khảo hỏi thì mình bắn ra.
- Tiêu chuẩn chấp nhận được:
- Bất đầu tốt (thể tích ngoại suy < 150 ml FVC).
- Không nhiễu (không ho, không rò khí, không đóng nắp thanh môn,..)
- T/gian thở ra (biểu đồ dưới) ≥6s (6 ô)
- Tiêu chuẩn lặp lại: sai biệt giữa 2 FVC lớn nhất <150ml, sai biệt giữa 2 FEV1 lớn nhất <150ml => thỏa tiêu chuẩn lặp lại.
- Phân tích HHK:
- FEV1/FVC pre = 0.66 = LLN, FVC<LLN, SVC <LLN => bệnh
nhân vừa có HC tắc nghẽn, vừa có HC hạn chế.
- Phân độ mức độ tắc nghẽn: FEV1 post test = 63% => tắc nghẽn mức độ vừa.
Nguồn https://www.facebook.com/vuongyds
- FVC sau test DPQ tăng 16% và 200ml => không đáp ứng với test
DPQ
=> bệnh nhân có bệnh cảnh lâm sàng của hen, HHK có hội chứng tắc nghẽn, đáp ứng với test DPQ => chẩn đoán xác định là hen.
5)Siêu âm tim (23/09/2019):
Các buồng tim không lớn.
-
- Không dịch màng ngoài tim.
- Không rối loạn vận động vùng.
- Hở van 2 lá nhẹ,VC<3mm.
- Hở van 3 lá nhẹ VC<3mm.Áp lực ĐMP không tăng(PAPs=30mmHg)
- Các chức năng tâm thu thất (T) bảo tồn EF=76%,EF(SP4)=76%
- ECG:
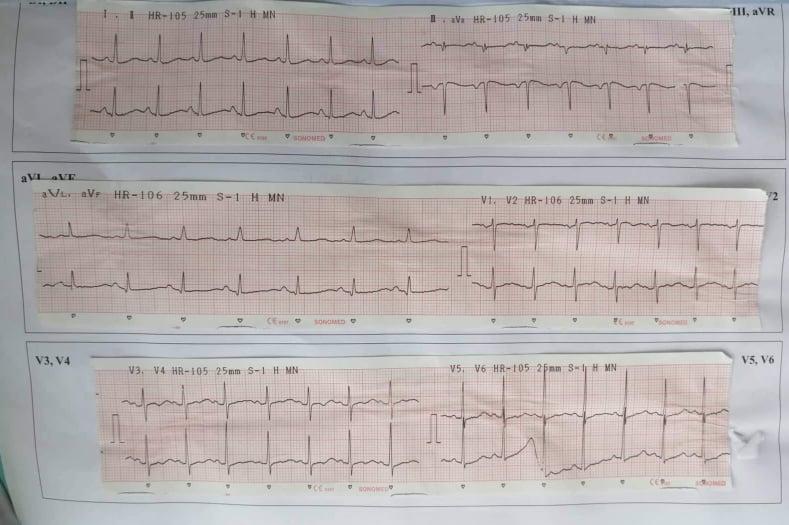
- Nhịp :
- DII có sóng P, sóng P (+) ở DII, aVF, (-) ở aVR, tỉ lệ giữa sóng P và QRS là 1:1 => nhịp xoang.
- Nhịp đều tần số 106 l/ph.
- Trục điện tim: trung gian
- Sóng P (DII) biên độ< 2,5mm, thời gian 0.12s -> không lớn nhĩ
- QRS (DII) thời gian: 0,08s (bình thường)
- Tiêu chẩn Sokolow- Lyon: SV1+RV5= 28 mm, RV1+ SV5= 5 mm -> không lớn thất
- Không có sóng Q hoại tử ở các chuyển đạo.
- Đoạn ST : Không ghi nhận ST chênh lên ở các chuyển đạo
- QTc (DII ) = QT/√RR = 0.44s.
=> ECG chưa ghi nhận bất thường.
7) X Quang phổi: 20/9/2019.
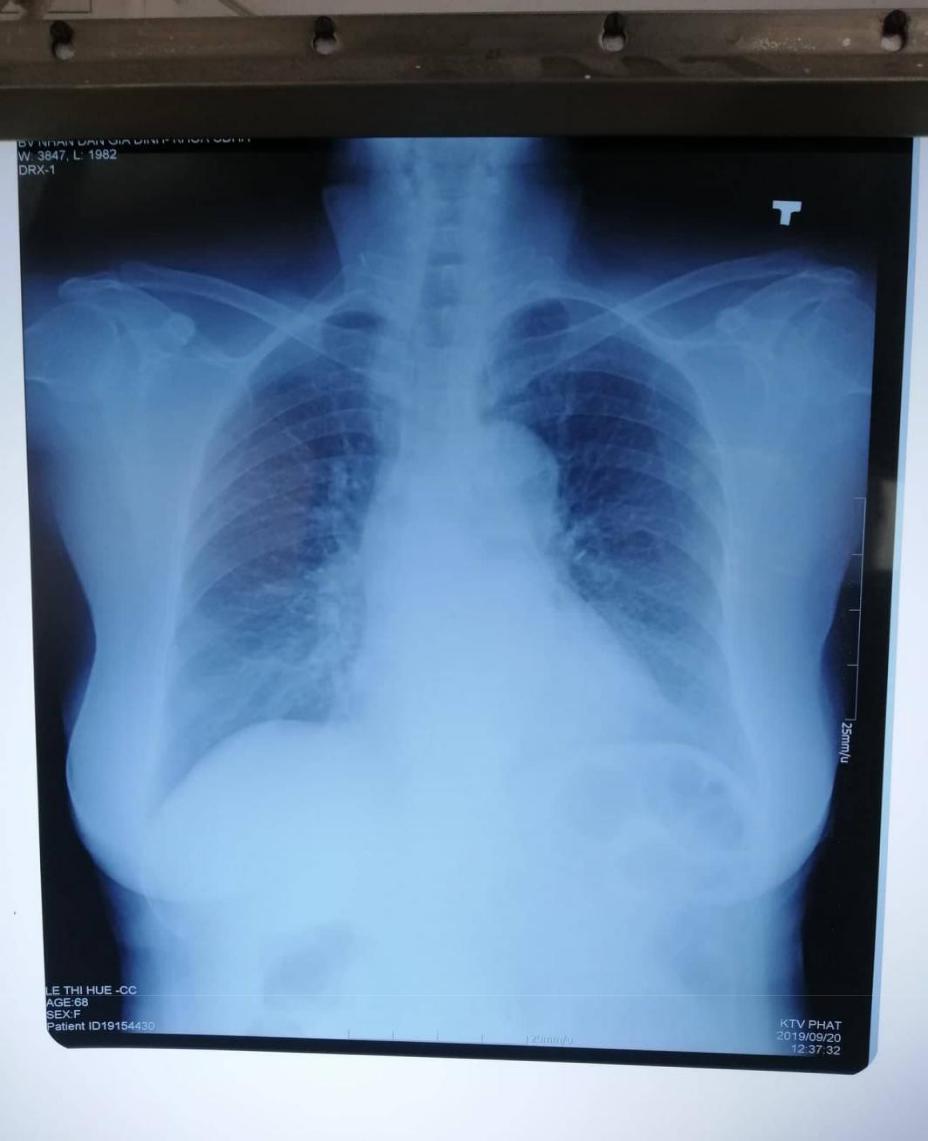
Tia cứng: thấy được đốt sống sau bóng tim
- Tư thế: đứng do góc hợp bởi thân đốt sống và gai đốt sống C7 có hình dấu ^, 2 xương bả vai không thấy rõ, có bóng hơi dạ dày
- Hít vào đủ sâu: 9 xương sườn sau nằm trên cơ hoành.
- Cân đối: do cột sống thẳng, chia lồng ngực thành 2 phần bằng nhau
- Mô mềm: không thấy tràn khí dưới da, không u, không abcess dưới da
- Xương: không gãy xương, không biến dạng xương: đòn, bả vai, cột sốt, sườn
- Vòm hoành: vòm hoành trái thấp hơn vòm hoành phải <1,5cm- 2cm, góc sườn hoành nhọn
- Trung thất
Bóng tim không to, chỉ số tim – lồng ngực : <0.5 Động mạch chủ: không có ảnh bất thường. e) Nhu mô phổi:
Phế trường: không có tổn thương tiến triển.
=>chưa phát hiện bất thường trên X Quang ngực thẳng.
XIII) CHẨN ĐOÁN XÁC ĐỊNH:
Cơn hen cấp mức độ trung bình, YTTĐ nhiễm trùng hô hấp, chưa biến chứng/ Hen không kiểm soát – có nguy cơ vào đợt cấp trong tương lai – có nguy cơ tắc nghẽn luồng khí cố định – không có nguy cơ tác dụng phụ của thuốc/ Tăng huyết áp.
XIV) Điều trị:
Điều trị cấp cứu:
- Có cần oxy hay k => ghi là: BN này vô, k có thiếu oxy nên e k cho thở oxy.
- Dùng dãn PQ thế nào, tại sao dùng combivent, có thể dùng ventolin đc k?
- Dùng corticoid toàn thân ra sao, nếu đang bị ĐTĐ, ĐH cao quá, HA lớn quá, thì chưa cần corticoid toàn thân, nên thay bằng corticoid PKD
- Điều trị yếu tố thúc đẩy thế nào, ca này có phải do NT hay k, phải nói rõ ra Điều trị hiện tại:
- Solumedrol 40mg 1 ống TMC.
- Combivent 2,5ml + NaCl 0.9% đủ 5ml, PKD mỗi 6h.
- Augmentin 625mg 1v x 2(u) S,C.
- Amlodipine 5mg 1v (u).
- Theo dõi sinh hiệu, SpO2 mỗi 12h.
Điều trị sau xuất viện: tại sao dùng symbicort , phải nói điều trị step mấy
- Symbicort Turbuhaler (xịt) 1 nhát x 2 (S, C), súc họng sau xịt.
- Kiểm tra, hướng dẫn bệnh nhân sử dụng bình xịt định liều đúng cách.
- Dặn dò, giải thích rõ để tăng khả năng tuân thủ điều trị.
- Tránh tiếp xúc với dị nguyên..
XV) Tiên lượng:
- Nguy cơ vào đợt cấp trong tương lai: o Hen không kiểm soát: có
o Không tuân thủ điều trị: không
o Tăng eosinophil máu: không
o FEV1 < 60% pred: không
o Có 1 cơn hen nặng trong 12 tháng qua: không
o Tiền căn NV ICU/NKQ vì cơn hen cấp: không
o Không dùng ICS: có
o Lạm dụng SABA >1 hộp 200 nhát/tháng: không
o Bệnh đồng mắc: tăng huyết áp
o Tâm thần kinh – thai kỳ: không
=> có nguy cơ vào đợt cấp trong tương lai.
- Nguy cơ tắc nghẽn dòng khí cố định: o Không dùng ICS: có
o HTL, hóa chất, ô nhiễm: có, hay tiếp xúc với bếp củi.
o FEV1 thấp từ đầu: không.
=> có nguy cơ tắc nghẽn luồng khí cố định.
● Nguy cơ tác dụng phụ của thuốc:
- Dùng ICS mạnh, kéo dài: không o Dùng OCS thường xuyên: không
o Dùng kèm thuốc ức chế P450 (Ritonavir, Ketoconazole,
Itraconazole): không.
=>không có nguy cơ mắc tác dụng phụ của thuốc.
Điều trị hen:
- Có cần dùng oxy hay k?
- Có cần dùng corticoid toàn thân hay k? Những trường hợp nào mình cần lưu ý khi dùng cor toàn thân: khi BN có nhiễm lao, THA, XHTH, loét dd-tt
- Dãn PQ: dùng cường beta2 giao cảm đc r, v khi nào dùng cường beta2 + anticholinergic? => khi nó khó thở nhiều, còn k thì dùng ventolin đc r, nhưng nếu dùng ventolin r mà k đáp ứng thì mới dùng combivent.
o Dùng bao nhiêu lần? => 3 lần, cách nhau 20p, sau đó đánh giá lại, nếu BN ổn rồi thì cứ mỗi 4-6h phun lại 1 lần cho đến khi BN ra hẳn cơn hen cấp. Khi nào gọi là ra hẳn cơn hen cấp? => khi nhu cầu dùng thuốc cắt cơn <1 lần/24h.
- BN này ở nhà chỉ dùng ventolin, v là điều trị k phù hợp => phải khởi động bằng step 3, step 3 là ICS và LABA, liều thấp => dùng symbicort 1 nhát x 2, 1 nhát khi khó thở nữa.
- Sử dụng dụng cụ thế nào?
- Nếu BN chưa có tiền căn hen, mà bây giờ cđxđ là đợt cấp hen mức độ nặng (vô bệnh viện) thì điều trị thế nào? => khởi đầu ở step 3. Còn nếu đã điều trị mà vẫn vô đợt cấp thì tăng thêm 1 step nữa. Còn nếu BN chỉ tái khám tại phòng khám (đợt cấp trung bình or nhẹ k cần nhập viện) thì dùng step 2 là đc r.
- Nếu 1 bệnh nhân vừa có hen vừa có COPD thì tiếp cận như hen, sau đó thêm thuốc tùy theo triệu chứng BN, khởi là ICS + LABA, nếu k hết thì thêm LAMA.
- Phân loại ACO: có kiểm soát chưa (theo hen), nhóm nào (theo COPD).
- Step 2 thường là ICS thôi. Formoterol thật ra là RABA: vừa nhanh vừa dài.
- 5 câu hỏi cần trả lời trước khi quyết định tăng liều điều trị: bàn tay 5 ngón:
o Chẩn đoán có đúng hay k?
o K tuân thủ điều trị, sử dụng sai cách?
o Xung quanh nhiều khói thuốc lá, nhà máy xí nghiệp, sử dụng NSAIDs, ăn thức ăn dị ứng
o Có bệnh đồng mắc, suy tim
o Hen qua trung gian BC đa nhân trung tính, hen qua vừa eos và neu (thế giới muôn màu?)
- Khi nào tăng bậc ngắn ngày? => khi hen đang ks trở thành hen không ks, thì khi đó tăng liều ICS lên gấp 4 lần, trong 7-14 ngày. Khi yếu tố thúc đẩy rõ ràng.
- Khi nào tăng bậc dài hạn? => khi nền tảng viêm k đc khống chế tốt, bệnh nền k đc khống chế tốt, k có YTTĐ nhưng cứ nhập viện liên tục, thì phải tăng dài hạn, 3 tháng, sau đó đánh giá lại, r hạ bậc
Để lại một bình luận