ĐẠI HỌC Y DƯỢC THÀNH PHỐ HỒ CHÍ MINH Giảng viên hướng dẫn Bác sĩ CKI Lê Quan Minh Thực hiện bệnh án Nguyễn Đức Vượng Y2014 Hỗ trợ thực hiện Phạm Thanh Duy Y2016
BỆNH ÁN
![]()
Bệnh án cũng như phần ghi chú bình luận được thực hiện bởi các bạn sinh viên nên không tránh khỏi sai sót. Mong người đọc tự đánh giá nội dung. Mục bình luận được ghi bằng chữ đỏ, gạch chân.
I. HÀNH CHÁNH
Họ và tên: Đỗ Đức H. Giới: Nam Nghề nghiệp: Bảo vệ, hiện còn làm Ngày giờ nhập viện: 22h40 06-10-2019 Giường 10 Khoa Tim mạch can thiệp
Tuổi: 51 (sinh năm 1968)
Địa chỉ: Bình Thạnh TpHCM
Số nhập viện: 58541
BV Nhân dân Gia Định
II. LÝ DO VÀO VIỆN
Đau ngực.
III. BỆNH SỬ:
Bệnh nhân là người khai bệnh. Bệnh 5 giờ.
- Cách nhập viện 5 giờ: Vào lúc 6h tối ngày 06/10, bệnh nhân đang ngồi nghỉ, đột ngột đau ngực sau xương ức không lan, kiểu đè nặng, cường độ liên tục tăng dần, kèm vã mồ hôi nên nhập cấp cứu BV Nhân dân Gia Định.
- Trong quá trình bệnh: Không chấn thương vùng ngực gần đây, không sốt, không ho, không ho ra máu, không khó thở, không hồi hộp, không đánh trống ngực, không buồn nôn, không ợ hơi ợ chua, không đau bụng, tiêu tiểu bình thường.
- Tình trạng lúc nhập viện:
- Bệnh nhân tỉnh tiếp xúc tốt
- Mạch 78 lần/phút Huyết áp 140/80 mmHg Nhiệt độ 37˚C Nhịp thở 18
lần/phút SpO2 94% với khí trời
-
- Tim đều, phổi trong, bụng mềm
- Diễn tiễn sau nhập viện 15 giờ:
- Chuyển tim mạch can thiệp, đặt stent mạch vành sau đó 90 phút (giờ thứ 6 sau cơn đau cuối cùng)
- Bệnh nhân hết đau ngực, không khó thở, không phù, không hồi hộp đánh trống ngực, tiêu tiểu bình thường.
IV. TIỀN SỬ
- Bản thân a) Nội khoa
- Đau ngực
- Cách nhập viện 4 ngày, sau khi bưng đồ nặng, bệnh nhân thấy đau ngực sau xương ức không lan, kiểu đè nặng, cường độ vừa, kéo dài khoảng 5 phút rồi giảm dần và hết sau khi ngồi nghỉ. Trong cơn đau bệnh nhân không vã mồ hôi, không khó thở, không buồn nôn. Đau 1 cơn duy nhất, tự giảm nên bệnh nhân không đi khám, không dùng thuốc gì thêm.
- Chưa từng ghi nhận đau ngực trước thời gian này.
- Chưa ghi nhận tiền căn BMV, THA, ĐTĐ, RLLM.
- Chưa ghi nhận bất động 3 ngày gần đây, chưa ghi nhận tiền căn suy van tĩnh mạch.
- Chưa ghi nhận sử dụng aspirin hay bất kỳ loại thuốc khác trong 7 ngày nay.
- Đau ngực
- Ngoại khoa
- Chưa ghi nhận tiền căn phẫu thuật.
- Thói quen
- Hút thuốc lá: 45 gói.năm ngày, hiện còn hút.
- Rượu bia ít: Khoảng 2 đơn vị cồn / tuần.
- Không ăn mặn.
- Dị ứng
- Chưa ghi nhận dị ứng thuốc thức ăn.
- Gia đình
- Chưa ghi nhận tiền căn bệnh tim mạch sớm, BMV, ĐTĐ, RLLM.
V. LƯỢC QUA CÁC CƠ QUAN
9h ngày 07/10/2019 – Giờ thứ 15. Chưa ghi nhận bất thường
- Tim mạch: Không hồi hộp đánh trống ngực.
- Hô hấp: Không khó thở, không ho, không ho ra máu.
- Tiêu hoá: Không buồn nôn, không nôn, tiêu ngày 1 lần phân vàng đóng khuôn.
- Tiết niệu: Không tiểu gắt buốt, nước tiểu vàng trong 1-1.5l/ngày.
- Thần kinh, cơ xương khớp: Không nhức đầu, không chóng mặt, không mờ mắt,
không đau khớp, không giới hạn vận động.
VI. KHÁM
9h ngày 07/10/2019 – Giờ thứ 15
- Tổng trạng
- Bệnh nhân tỉnh, tiếp xúc tốt, nằm 1 gối.
- Nặng 73kg Cao 1m63 BMI 27.5 kg/m2 (Béo phì độ 1 theo chuẩn Châu Á).
- Sinh hiệu: Mạch 82 l/phút Huyết áp 130/70mmHg Nhiệt độ 37 độ C Nhịp thở 20l/phút SpO2 98% với khí trời.
- Da niêm hồng, kết mạc mắt không vàng.
- Không phù, không xuất huyết dưới da.
- Không ghi nhận dấu xantheslasma, dấu xe điếu, dấu giật dây chuông.
- Hạch ngoại biên không sờ chạm.
- Khám vùng
- Đầu mặt cổ
- Cân đối, không biến dạng, không vết thương, không sẹo
- Tuyến giáp không to, khí quản không lệch.
- Họng sạch, amidan không sưng đỏ.
- Tĩnh mạch cổ không nổi tư thế 45 độ.
- Phản hồi bụng cảnh: âm tính.
- Ngực
- Lồng ngực: Cân đối, di động đều theo nhịp thở, không sao mạch, không xuất huyết dưới da, không tuần hoàn bàng hệ, không có khoảng liên sườn dãn rộng.
- Tim: Sờ mỏm tim đập ở liên sườn 5 trên đường trung đòn trái, diện đập 1x1cm2. Dấu nảy trước ngực (-), Hardzer(-). Sờ không thấy rung miêu không ổ đập bất thường trên thành ngực. T1, T2 nghe rõ, tần số 82 l/ph. Âm thổi tâm thu dạng tràn, cường
độ 3/6, khoang liên sườn IV-V bờ trái xương ức tăng khi hít vào. Không T3 T4.
-
- Phổi: Thở đều 20l/ ph, không co kéo cơ hô hấp phụ. Di động lồng ngực đều hai bên. Rung thanh đều 2 bên. Gõ trong, rì rào phế nang đều khắp 2 phổi, không ran.
- Bụng
- Bụng cân đối, di động đều theo nhịp thở, không tuần hoàn bàng hệ, không xuất
huyết, không vết rạn da.
-
- Nhu động ruột: nghe đều khắp bụng, 5l/ph. Không nghe âm thổi bất thường.
- Gõ trong khắp bụng.
- Sờ bụng mềm, không đau. Gan, lách không sờ chạm. Điểm đau niệu quản (-), chạm thận (-), rung thận (-).
- Thần kinh – Cơ xương khớp
- Cổ mềm, không dấu thần kinh định vị. Các khớp không sưng nóng đỏ đau, không biến dạng, không cử động bất thường, không yếu liệt.
VII. TÓM TẮT BỆNH ÁN (Lúc NV)
Bệnh nhân nam 51 tuổi, NV vì đau ngực, bệnh 5 giờ. Qua hỏi bệnh và thăm khám ghi nhận:
- TCCN
- Đau ngực xuất hiện đột ngột khi nghỉ, vùng sau xương ức không lan, kiểu đè nặng, cường độ liên tục tăng dần trong 5 giờ, kèm vã mồ hôi.
- TCTT
- Lúc nhập viện: Mạch 78 lần/phút Huyết áp 140/80 mmHg Nhiệt độ 37˚C Nhịp thở: 18 lần/phút SpO2: 94% với khí trời
- Nặng 73kg Cao 1m63 BMI 27.5 kg/m2 (Béo phì độ 1 theo chuẩn Châu Á).
- Âm thổi tâm thu dạng tràn, cường độ 3/6, khoang liên sườn IV-V bờ trái xương ức tăng khi hít vào
- TC
- Đau ngực sau xương ức 4 ngày trước sau bưng đồ nặng, tự hết sau khi nghỉ 5 phút.
- Chưa ghi nhận tiền căn BMV, THA, ĐTĐ, RLLM.
- Hút thuốc lá 45 gói.năm, hiện còn hút.
VIII. ĐẶT VẤN ĐỀ:
Hiện tại bệnh nhân có các vấn đề sau:
- 1) Hội chứng vành cấp
- 2) Hội chứng van tim
- 3) THA
- 4) TC: Hút thuốc lá 45 gói.năm
IX. CHẨN ĐOÁN
- Chẩn đoán sơ bộ
Nhồi máu cơ tim cấp giờ thứ 5 Killip I chưa biến chứng – Theo dõi THA.
- Chẩn đoán phân biệt
Cơn đau thắt ngực không ổn định – Theo dõi THA.
X. BIỆN LUẬN
- Hội chứng vành cấp
- Bệnh nhân nam 51 tuổi, hút thuốc lá 45 gói.năm, béo phì độ 1, từng có đau ngực vùng sau xương ức không lan cường độ vừa khi gắng sức, tự hết sau khi nghỉ vào 4
ngày trước. Nay đau ngực xuất hiện ngay khi nghỉ, cường liên tục tăng dần trong 5 giờ, kèm vã mồ hôi nên nghĩ bệnh nhân có hội chứng vành cấp giờ thứ 5.
- Hội chứng vành cấp gồm 3 thể STEMI/NSTEMI/UA. Trên lâm sàng khó phân biệt
3 thể này, đề nghị ECG 12 chuyển đạo và men tim.
- Nếu là STEMI phân độ Killip: Bệnh nhân không khó thở, không ran ẩm, không gallop T3 nên nghĩ nhiều Killip I.
- Nếu là NSTEMI/UA thì thang điểm TIMI 1 điểm (chưa tính men tim, ecg) thuộc nguy cơ thấp: Có hơn 3 yếu tố nguy cơ BMV (nam>45 tuổi, hút thuốc lá, béo phì)
- Biến chứng: Chưa ghi nhận biến chứng cơ học, rối loạn nhịp, suy bơm.
-
- Thủng vách liên thất: Không tụt huyết áp không tĩnh mạch cổ nổi không tiếng tim mờ xa xăm ➔ Không biến chứng thủng vách liên thất,
- Đứt cơ nhú: Không âm thổi mỏm tim lan nách → Không nghĩ
- Rối loạn nhịp: T1,T2 đều rõ 82l/p → Không có biến chứng rối loạn nhịp.
- Suy bơm: Khám chi ấm, mạch quay đều rõ, HA không tụt, phổi không ran → Không có biến chứng suy bơm.
-
- Hội chứng van tim
- Âm thổi tâm thu dạng tràn, cường độ 3/6, khoang liên sườn IV-V bờ trái xương ức tăng khi hít vào nên nghĩ có hở van 3 lá → Siêu âm tim xác định mức độ hở van
- Nghĩ nhiều thực thể vì khám lâm sàng không có dấu hiệu harzer,dấu nãy trước ngực.
- Biến chứng:
- Suy tim P: bệnh nhân không có phù,gan to,tĩnh mạch cổ nổi hay phản hồi bụng cảnh,harzer và dấu nãy trước ngực nên không nghĩ.
- Rối loạn nhịp: khám tim T1,T2 đều rõ nên không nghĩ có loạn nhịp.
- Nguyên nhân
- Thoái hóa: Nghĩ nhiều do bệnh nhân 51 tuổi
- Bẩm sinh: Ít nghĩ do hiện tại chưa ghi nhận biến chứng
- Hậu thấp: Ít nghĩ do chở hở van 3 lá đơn độc
3) Tăng huyết áp
- HA lúc nhập viện là 140/80 mmHG. Bệnh nhân đang trong stress cấp nên đề nghị đo lại sau khi bệnh nhân ổn định và ngưng những thuốc có tác dụng hạ áp.
XI. CẬN LÂM SÀNG
- CLS chẩn đoán: ECG, troponin hs, CKMB, siêu âm tim, Biland lipid máu
- CLS thường quy: CTM, BUN, Creatinin máu, AST, ALT, đường huyết, TPTNT, XQ ngực thẳng
- CLS điều trị: đông máu toàn bộ, nhóm máu
XII. KẾT QUẢ CẬN LÂM SÀNG
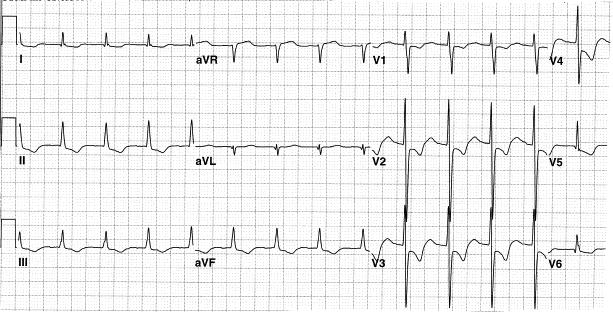
1. ECG
Đọc ECG 1 Giờ thứ 5 – 23:04 07/10/2019
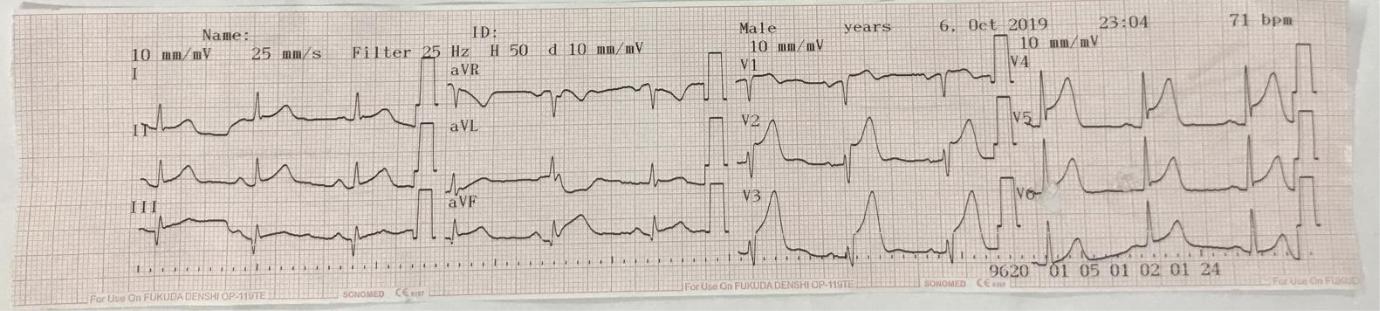
– Nhịp
+ Nhịp xoang: do có sóng P (+) ở DII,DIII,aVF; sóng P (-) ở aVR; sóng P
đồng dạng trên DII, theo sau mỗi sóng P là một phức bộ QRS,khoảng PR hằng định.
-
- Nhịp đều: do khoảng cách RR lớn nhất trừ RR nhỏ nhất là 0.08s < 0.16s.
- Tần số: 1500/21=71 lần/phút.
- Sóng P và khoảng PR
- Thời gian sóng P ở DII là 0.1 s < 0.12 s, không có hình ảnh 2 đỉnh; ở V1 không có pha âm ưu thế → Không có hình ảnh lớn nhĩ T.
- Ở DII biên độ sóng P nhỏ hơn 0.25 mV, V1 không có pha dương sóng P ưu thế nên không có hình ảnh lớn nhĩ P.
- Khoảng PR=0.16 s < 0.2 s → Bình thường.
- Phức bộ QRS và khoảng QT
- Thời gian phức bộ QRS=0.06 s < 0.11 s → Bình thường.
Hình ảnh R cắt cụt ở V1,V2,V3 do rV3 < 0.3 mV(1).Tại thời điểm này chưa nói được R cắt cụt, sóng R vẫn tăng theo chiều chuyển đạo từ V1 tới V3. Ở điện tâm đồ thứ 2 bên dưới thì đúng là có sóng R cắt cụt.- RV1+SV5/6=0 mV nên không có hình ảnh lớn thất P theo Solokow-Lyon.
- SV1+RV5/6=1.4 mV < 3.5 mV,SV3+RaVL=0.6 mV < 2.8 mV nên không có hình ảnh lớn thất T theo Solokow-Lyon và Cornell.
- QTc= 9×0.04/√21×0.04 = 0.39 < 0.4 ở nam là bình thường.
- Hình ảnh ST chênh lên ở V1 đến V5,
dạng lõm(2).- (1) Không cân đọc ST chênh lên dạng lõm: Trong NMCT thường ST chênh lên dạng vòm hay dạng lồi (convex). Nhưng ở đây chênh lên dạng lõm là không điển hình. Tuy nhiên cũng không cần đọc rõ ra là dạng lõm vì người ta hay dùng khái niệm ST chênh lên dạng lõm (concave) trong viêm màng ngoại tim. Chỉ cần đọc ST chênh lên là được rồi.
- (2) Cần phân giai đoạn, ở đây là giai đoạn tối cấp: St chênh lên hòa lẫn vào sóng T, T khổng lồ. Qua giai đoạn cấp, ST bớt chênh T giảm biên độ, Q xuất hiện. Giai đoạn bán cấp Q sâu hơn, ST bớt chênh, T âm ở những chuyển đạo có ST chênh lên. Cuối cùng vào giai đoạn cũ Q sâu, ST đẳng điện, T âm hoặc dương trở lại (check lại)
- Sóng T cao nhọn đối xứng từ V1 đến V5 (3).
- Không có hình ảnh soi gương ở DII, DIII, aVF.
- Có ST chênh lên vùng trước rộng rồi, cần đọc ngay có ST chênh lên ở chuyển đạo vùng bên cao là DI aVL không, có soi gương ở chuyển đạo thành dưới là DII DIII aVF không.
- Ca này không có soi gương ở DII, DIII, aVF do không có ST chênh lên ở DI aVl.
- Kết luận: Từ
(1),(2),(3) kết hợp lâm sàng chẩn đoán xác định nhồi máu cơ tim cấp ST chênh lên giai đoạn tối cấp, giờ thứ 5, vùng trước rộng nghĩ nhiều do tắc nhánh
động mạch xuống trái trước (LAD).
Đọc ECG 2 Giờ thứ 12 – 2:39 07/10/2019

- Ngoại tâm thu trên thất
- Sóng p’ âm, thời gian QRS bình thường không rộng → Nghĩ ngoại tâm thu trên thất
- Khi có NMCT cần đặc biệt chú ý đọc ngoại tâm thu. Nếu có ngoại tâm thu thất thì tiên lượng xấu hơn do dễ vào những dạng ngoại tâm thu nguy hiểm (những dạng NTT dễ dẫn vào rung thất) như ngoại tâm thu nhịp đôi … → Ca này ngoại tâm thu nhĩ thì tiên lượng tốt hơn, đỡ lo hơn ngoại tâm thu thất.
- Sóng p âm nghĩa là ổ phát nhịp nằm ở vùng thấp của nhĩ hoặc phần trên của nút nhĩ thất (vector khử cực nhĩ sẽ đi lên xa các điện cực cho sóng âm). Đọc ngoại tâm thu trên thất là được rồi, không cần phân biệt rõ hai dạng này. Chỉ cần nêu đây không phải ngoại tâm thu thất có tiên lượng nguy hiểm là được.
- Hình ảnh R cắt cụt rõ ở V1-V3. Xuất hiện sóng Q hoại tử ở V1 V2 V3. ST bớt chênh lên ở V1-V5. Sóng T bớt cao.
- Kết luận: Ngoại tâm thu trên thất – Nhồi máu cơ tim cấp ST chênh lên giai đoạn
cấp, giờ thứ 12, vùng trước rộng nghĩ nhiều do tắc nhánh động mạch xuống trái trước.
Đọc ECG 3 Giờ thứ 16 – 8:36 07/10/2019
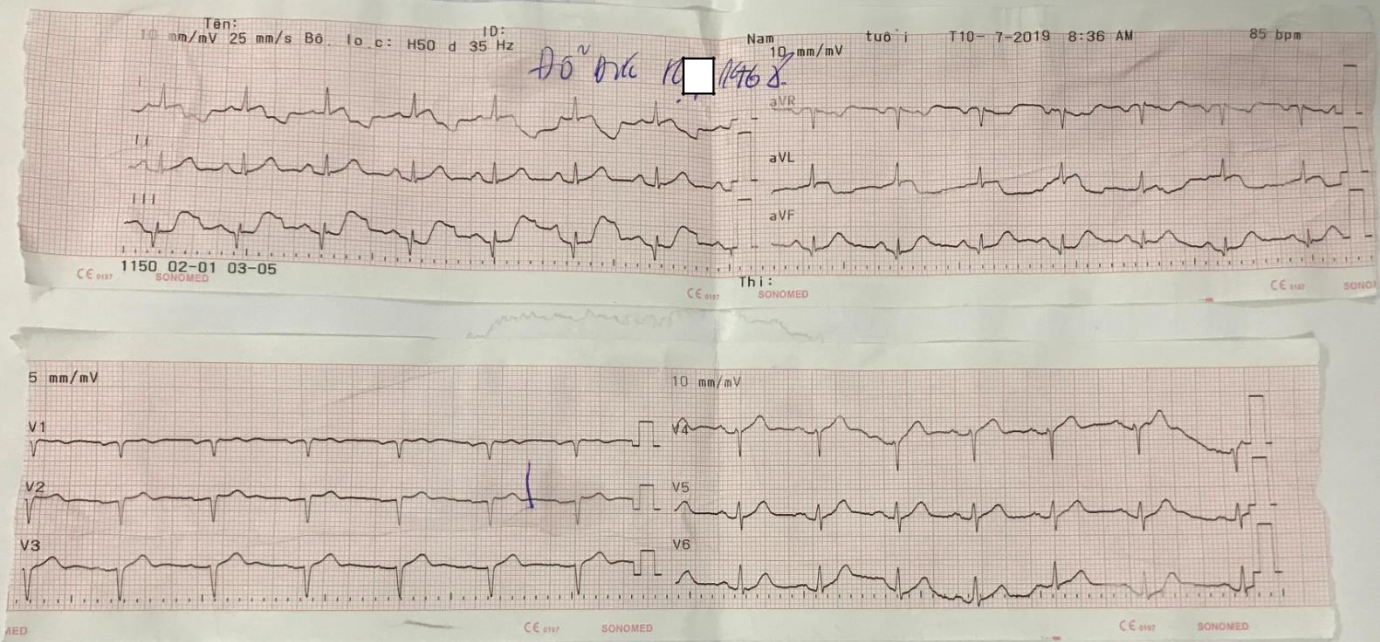
- Hình ảnh R cắt cụt rõ ở V1-V3.
- Xuất hiện sóng Q hoại tử ở V1 V2 V3 V4.
- Trong ECG trước ST chênh lên từ V1 tới V6 gợi ý tổn thương hoại tử vùng trước rộng, sau đó được PCI tái tưới máu, có những tổn thương thiếu máu được hồi phục lại nên sau 15 giờ thấy Q hoại tử vùng trước vách trước mỏm thôi. Chứng tỏ điều trị sớm có hiệu quả, giúp giới hạn vùng tổn thương.
- Nếu Q hoại tử xuất hiện từ V1 tới V6 hay vùng trước rộng thì tiên lượng xấu hơn, dễ có biến chứng suy bơm hơn tổn thương chỉ từ V1 tới V4 trước vách trước mỏm.
- ST bớt chênh lên ở V1-V5.
- Sóng T bớt cao.
- Kết luận: Nhồi máu cơ tim cấp ST chênh lên giai đoạn cấp, giờ thứ 15, vùng trước rộng nghĩ nhiều do tắc nhánh động mạch xuống trái trước.
Thầy nói thêm về ECG
-
- Đo V3R V4R khi có NMCT thành dưới
- Khi có ST chênh lên ở DII, DIII, aVF (STEMI thành dưới) cần đo ngay V3R V4R để tìm nhồi máu cơ tim thất phải kèm theo do 2 vùng này đều do động mạch vành phải nuôi. Nếu không có ST chênh lên ở DII, DIII, aVF thì không cần đo thêm V3R V4R như vậy.
- Sau khi thấy điện tâm đồ gợi ý STEMI thành dưới như trên cần đo V3R V4R. Chú ý V3R
V4R nằm bên phải trong khi các vector của tim hướng về bên trái nên chúng luôn có dạng QS (1 sóng âm) trên bản ghi. Để nói có NMCT thất phải khi này ta chỉ dựa vào ST chênh lên, chỉ cần chênh lên 0.5 là tính rồi.
- Lý do thực hiện: Nếu có nhồi máu thất phải kèm theo thành dưới thì không dùng các thuốc
đã nêu trong phác đồ được mà chỉ truyền dịch duy trì HA đợi PCI thôi (nhớ về coi lại)
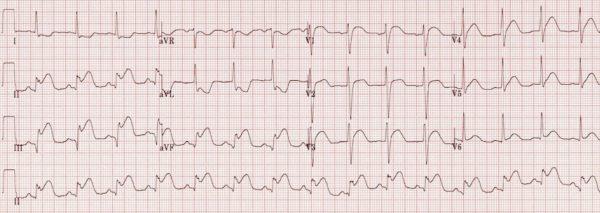
Litft.com: ST chênh lên ở DII, DIII, aVF nghĩ STEMI thành dưới. Đo V3R V4R.
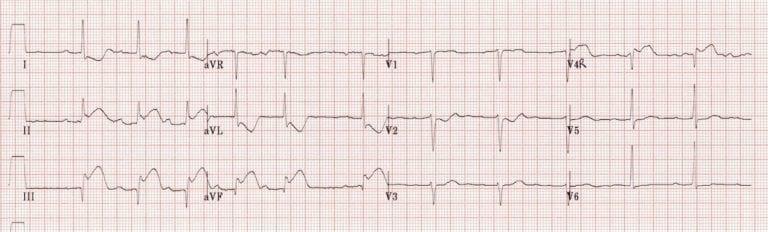
Litfl.com: ST chênh lên ở DII, DIII, aVF nghĩ STEMI thành dưới. V3 sóng Q là bình thường. V4 có ST chênh lên nghĩ STEMI thất phải kèm theo.
-
- Hình ảnh NSTEMI
- NTEMI là NMCT không có ST chênh lên, thường trong đa số trường hợp sẽ có ST chênh xuống và T đảo ngược. Chỉ có một số ít trường hợp là có ECG hoàn toàn bình thường.
- Tuy nhiên ST chênh xuống T đảo ngược cũng là những tiêu chuẩn của TMCT. Do đó khi thấy ST chênh xuống, đặc biệt ở những bệnh nhân lớn tuổi có nhiều yếu tố nguy cơ thì ngoài TMCT cần phải chẩn đoán phân biệt với NMCT. Cần làm men tim, ngay cả khi không có đau ngực. Lý do: nhiều BN lớn tuổi, ĐTĐ … NMCT không có đau ngực rõ ràng.
- Tóm lại: Khi ECG biểu hiện ST chênh xuống có thể là TMCT nhưng nếu LS rất nghi ngờ NMCT thì cần làm ngay men tim dù cho BN không có đau ngực, đặc biệt trên BN lớn tuổi, có ĐTĐ và nhiều YTNC tim mạch khác.
ECGwaves.com: NSTEMI thường có ST chênh xuống. Chỉ một số trường hợp nhỏ là có ECG bình thường.
Sciencedirect.com: ECG một bệnh nhân nữ 85 tuổi nhập viện vì phù phổi. NSTEMI được xác nhận bởi sự tăng men tim. Chú ý ST chênh xuống với T đảo ngược ở các chuyển đạo từ V1 tới V6. Siêu âm tim ghi nhận giảm động thành thất trái trung bình nặng với EF 40%.
-
- Nguồn hình ảnh
- Đoạn này, thầy chiếu slide ECG riêng để giảng bài. Mình không chụp lại kịp nên mình tìm trên mạng hình tương tự, các bạn tham khảo và tự đánh giá nội dung nhé.
- Nguồn hình ảnh trên mạng mình đã trích dẫn dưới mỗi hình.
2. Men tim 06/10 – 07/10
| 23h 6.10.2019 | 4h 7.10.2019 | Khoảng tham chiếu | |
| Troponin T-hs | 0.031 | 6.73 | <0.1 (ULN=0.4) ng/mL |
- Lúc nhập viện Troponin T-hs nhỏ hơn ULN (0.031< 0.4).
- Sau 5 tiếng, troponin T-hs tăng > 50% ULN, cụ thể là 16.75 lần so với ULN
- Kết luận: Phù hợp với chẩn đoán nhồi máu cơ tim cấp ST chênh lên giờ thứ 5 vùng trước rộng nghĩ nhiều do tắc động mạch vành xuống trái trước.
3. Chụp mạch vành 06/10
- Hệ động mạch vành phải: Hẹp 80% / mRCA, d=3.0 mm.
- Hệ động mạch vành trái: Ưu thế
- Thâm chung (LM) không hẹp
- Động mạch xuống trước trái: pLAD không đều, tắc hoàn toàn / mLAD: sang thương thủ phạm. Hẹp 50% /ost.Diagonal 1, d= 3.0 mm (MEDINA 0, 1, 1)
- Động mạch mũ (LCx): Mạch máu không đều, hẹp 30-50%/dLCx
- Kết luận: Tắc cấp/mLAD phù hợp với chẩn đoán động mạch vành thủ phạm từ ECG. Bệnh 2 nhánh mạch vành.
4. Siêu âm tim 07/10
- Không dịch màng ngoài tim
- Hở van 3 lá trung bình
- Giảm động thành trước, trước vách (đáy),vô động thành trước,trước vách (giữa),vô động thành trước,vách (mỏm).
- Rối loạn chức năng tâm thu thất trái độ I (Em sep = 9cm/s, Em lat = 9c,/s)
- Chức năng tâm thu thất T bảo tồn EF=47% (Sp4)
- Thất phải không lớn co bóp tốt. PAPs 50mmHg
- Kết luận:
- Dựa vào kết quả siêu âm tim loại trừ biến chứng hở van 2 lá cấp do đứt cơ nhú,thông liên thất, thủng vách và suy bơm.
- Phù hợp với chẩn đoán nhồi máu cơ tim cấp giờ thứ 5 vùng trước vách nghĩ nhiều do tắc động mạch vành xuống trái trước.
- Xác nhận hở van 3 lá mức độ trung bình. Theo dõi tăng áp phổi. Thầy chưa nhận xét chỗ này. Vô luôn điều trị.
3. CTM 06/10
| Xét nghiệm | Kết quả | Tham chiếu | Xét nghiệm | Kết quả | Tham chiếu |
| WBC | 11.64 | 4-10K/ul | IG# | 0.05 | 0.0-0.1 K/ul |
| Neu% | 41.8 | 40-77% | RBC | 4.42 | 3.9-5.4T/L |
| Lym% | 49.5 | 16.0-44.0% | Hgb | 130 | 125-145g/L |
| Eos% | 6.3 | 0.00-7.00% | Hct | 0.389 | 35-47% |
| Mono% | 1.3 | 0-10% | MCV | 88.0 | 80-100fL |
| Baso% | 0.7 | 0-1% | MCH | 29.4 | 26-34pg |
| Neu | 4.87 | 2.0-7.5 K/ul | MCHC | 334 | 310-360g/L |
| Lym | 5.76 | 1.0-3.5 K/ul | RDW | 13.2 | 9.0-16.0CV |
| Eos | 0.15 | 0.0-0.6 K/ul | PLT | 335 | 150-400Giga/L |
| Mono | 0.73 | 0.0-1.0 K/ul | MPV | 9.6 | 6-12fL |
| Baso | 0.08 | 0.0-0.1 K/ul |
- WBC 11.64 K/ul: Tăng bạch cầu lympho ưu thế nghĩ do tình trạng viêm mạn
- Hgb 130 g/L: Không có tình trạng thiếu máu.
- PLT 335 Giga/L: Không giảm tiểu cầu
4. Sinh hóa 06/10
| Glucose | 9.8 | NL: 3.9 – 6.1 mmol/L | |
| Urea | 5.0 | 1.7 | – 8.3 mmol/L |
| Creatinine | 76.3 | NL (Nam) 62 – 106 µmol/L | |
| eGFR (MDRD) | 99.36 | ||
| Na | 138.9 | 135 – 145 | |
| K | 3.49 | 3.5 – 5.0 | |
| Cl | 106.1 | 97 – 111 | |
| AST | 28.6 | Nam < 37 UI/L | |
| ALT | 37.2 | Nam < 41 UI/L | |
| Cholesterol | 6.27 | 3.9 | – 5.2 mmol/L |
| Triglyceride | 1.81 | 0.46 | – 1.88 mmol/L |
| HDL-Cholesterol | 1.00 | ≥ 0.9 mmol/L | |
| LDL-Cholesterol | 4.60 | ≤ 3.4 mmol/L | |
- Glucose: 9.8 mmol/L, HbA1c 07/10 6.1%: Chưa có đái tháo đường.
- Tăng cholesterol Tăng LDL-cholesterol: Rối loạn lipid máu
XIII. CHẨN ĐOÁN HIỆN TẠI
Nhồi máu cơ tim cấp ST chênh lên vùng trước rộng giờ thứ 15 Killip I chưa biến chứng do tắc hoàn toàn nhánh động mạch xuống trái trước, đã đặt 1 stent phủ thuốc DES – Hẹp động mạch vành phải 80% – Rối loạn lipid máu – Theo dõi THA, tăng áp phổi.
Nguồn https://www.facebook.com/vuongyds
XIV. ĐIỀU TRỊ
- Mục tiêu:
- Điều trị cơ bản chung
- Điều trị tái tưới máu
- Điều trị các biến chứng
- Nguyên tắc điều trị:
- Lập 2 đường truyền 18G
- Oxygen SpO2 >90%: Ca này không có chỉ định vì SpO2 lúc NV là 94%
- Kháng tiểu cầu kép: Aspirin Ticagrelor
- Giảm đau: Morphin
– Nitrate tác dụng ngắn
-
- Kháng đông Heparin không phân đọan
- Chuyển CCU: Chỉ định PCI do nhập viện <12h từ khi đau ngực
- Chẹn bêta trong 24 đầu và tiếp tục sau xuất viện
- Ức chế men chuyển
- Kháng Aldosterone: Ca này không có chỉ định. Kháng aldosterone được chỉ định khi bệnh nhân đã được dùng ACE mà EF < 40%, có dấu hiệu suy tim hoặc có Đái tháo đường. Bệnh nhân này không có những tình trạng trên nên không có chỉ định
- Statin sớm nhất có thể sau nhập viện
- Điều trị cụ thể:
- NaCl 9% 500ml 1 chai, XXX giọt / phút
- Aspirin 81mg 4v (u)
- Brilinta 90mg 1v x 2 (u)
- Hồi xưa kháng kết tập tiểu cầu kép dùng Clopidogrel (Plavix). Nhưng thấy có tình trạng kháng thuốc. Ngoài ra nếu dùng Clopidorel thì dùng liều 600mg, 1v 75mg nên phải dùng tới 8v trong khi đó Ticagrelor 1v 90mg liều nạp 180mg nên chỉ dùng 2v
- Do đó giờ dùng Ticagrelor (Brilinta) nhiều hơn.
- Morphin 10mg 1/3 ống pha loãng (TMC)
- Nyglyvid 10mg/10ml 5 ống BTTĐ 6-9 ml/h
- Đây là nitroglycerine trinitrate.
- Thầy nói thêm nitrate có mononitrate, dinitrate và trinitrate. Mononitrate không chuyển hóa tại gan nên được dùng trên Bn xơ gan để giảm nguy cơ vỡ giãn tĩnh mạch.
- Nhớ liều là 1mcg/ph tính ra là 6-9ml/h bằng Bơm tiêm tự động. Chú ý liều này được tính là mcg/ph (theo thời gian) chứ không phải tính theo cân nặng của bệnh nhân.
- Nếu bệnh nhân có biến chứng phù phổi (Killip III) thì phải dùng liều nitrate cho phù phổi. Dùng từ liều 10mcg tăng dần lên cho tới tối đa là 100mcg/ph. Liều của morphin bên trên cũng vậy, là liều giảm đau bình thường, còn phù
phổi thì dùng liều khác.
- Heparin 7000 UI (TTM) Chọn theo phương pháp PCI hay tiêu sợi huyết
- Chuyển CCU: PCI
- Betaloc zok 50mg 1/2v x 2 (u)
- Giảm sức co bóp / công cơ tim, giảm nhu cầu oxy, giảm đau, giảm size vùng nhồi máu. Ngoài ra còn giúp giảm sự xuất hiện của NTT thất nguy hiểm.
- Đúng là nên dùng sớm trong 24h nhưng có một số trường hợp nên dùng sau 24h mới an toàn: Thứ nhất là NMCT vùng trước rộng: Sợ biến chứng suy bơm
(suy tim cấp). Thứ hai là NMCT thành dưới, có hoặc không kèm NMCt thất phải: Sợ biến chứng block nhĩ thất.
-
- Thầy nói thêm, suy tim cũng có điều trị bằng betablock nhưng chỉ có 3 loại
được chứng minh là Metoprolol, Bisoprolol và Carvedilol.
- Captopril 25mg 1v (u) x 3
- Dãn mạch giảm áp giảm suy tim cấp, giảm tái cấu trúc vùng nhồi máu, giảm xơ vữa mạch vành
- Captopril là thế hệ 1, có tác dụng nhanh trong thời gian ngắn nên một ngày phải dùng ít nhất 3 lần. Thế hệ 2: Enalapril (Renitec) thì dùng 2 lần trong ngày. Thế hệ 3 mới nhất có thể dùng 1v 1 ngày như Coversyl (Perindopril) và Imidapril (Tanatril) → Ngày uống 1v dễ hơn, tăng tuân thủ điều trị +Imidapril là loại hiện nay ít gây ho nhất.
- Lipitor 40mg 1v (u) x 2
- Giúp ổn định mảng xơ vữa
- Đây là Atorvastatin dùng liều 80mg nên ngày 2v
- Dùng Rosu tốt hơn vì ít tăng men gan và lâu dài ít gây đau / teo cơ.
Thầy nói thêm về tiêu sợi huyết
- Ca này nhập BV Gia Định sau đau ngực 5 giờ, ECG xác định ST chênh lên, được chuyển ngay đi can thiệp mạch vành tiên phát (PCI). Quy trình được mô tả trong mục 2 bên dưới.
- Tuy nhiên hiện tại chỉ những bệnh viện lớn có PCI, những bệnh viện nhỏ hơn thì chưa có, nên vẫn cần học tiêu sợi huyết để điều trị khẩn cho bệnh nhân. CR thường dùng Alteplase. GĐ thường dùng Steptokinase.
- Steptokinase là một loại tiêu sợi huyết không chọn lọc. Có 3 điều cần chú ý khi dùng
Steptokinase như sau
-
- (1) Truyền chậm bằng BTTĐ: Truyền nhanh gây tụt huyết áp, rung thất nên truyền tĩnh mạch qua bơm tiêm tự động pha với nước muối sinh lý. Truyền 1 triệu 500 đơn vị trong 90 phút.
- (2) Ngưng truyền steptokinase 6 giờ thì mới được truyền kháng đông và kháng kết tập tiểu cầu: Tiêu sợi huyết tan máu đông, kháng kết tập tiểu cầu kháng đông giúp ngừa tạo huyết khối. Nếu truyền cùng lúc có nguy cơ xuất huyết nặng nề, xuất huyết não nên bắt buộc phải truyền sau khi ngưng steptokinse 6 giờ. Kháng đông sau tiêu sợi huyết thường dùng Heparin trọng lượng phân tử thấp như Lovenox hay Enoxaparin. Giờ có một số loại tiêu sợi huyết chọn lọc (rtPA) thì có thể truyền đồng thời với kháng đông kháng kết tập tiểu cầu nhưng rất mắc, thường áp dụng để cứu bệnh nhân nhồi máu não nếu còn trong giờ vàng.
- (3) Trong 1 năm chỉ truyền steptokinase 1 lần: Sau khi truyền có tạo kháng thể chống Steptokinase và kháng thể này tồn tại tầm 1 năm. Do đó nếu bệnh nhân có tái nhồi máu trong vòng 1 năm nhập viện thì không được dùng lại steptokinase để tiêu sợi huyết mà phải dùng thuốc khác hoặc PCI nếu có chỉ định.
2.2 Can thiệp
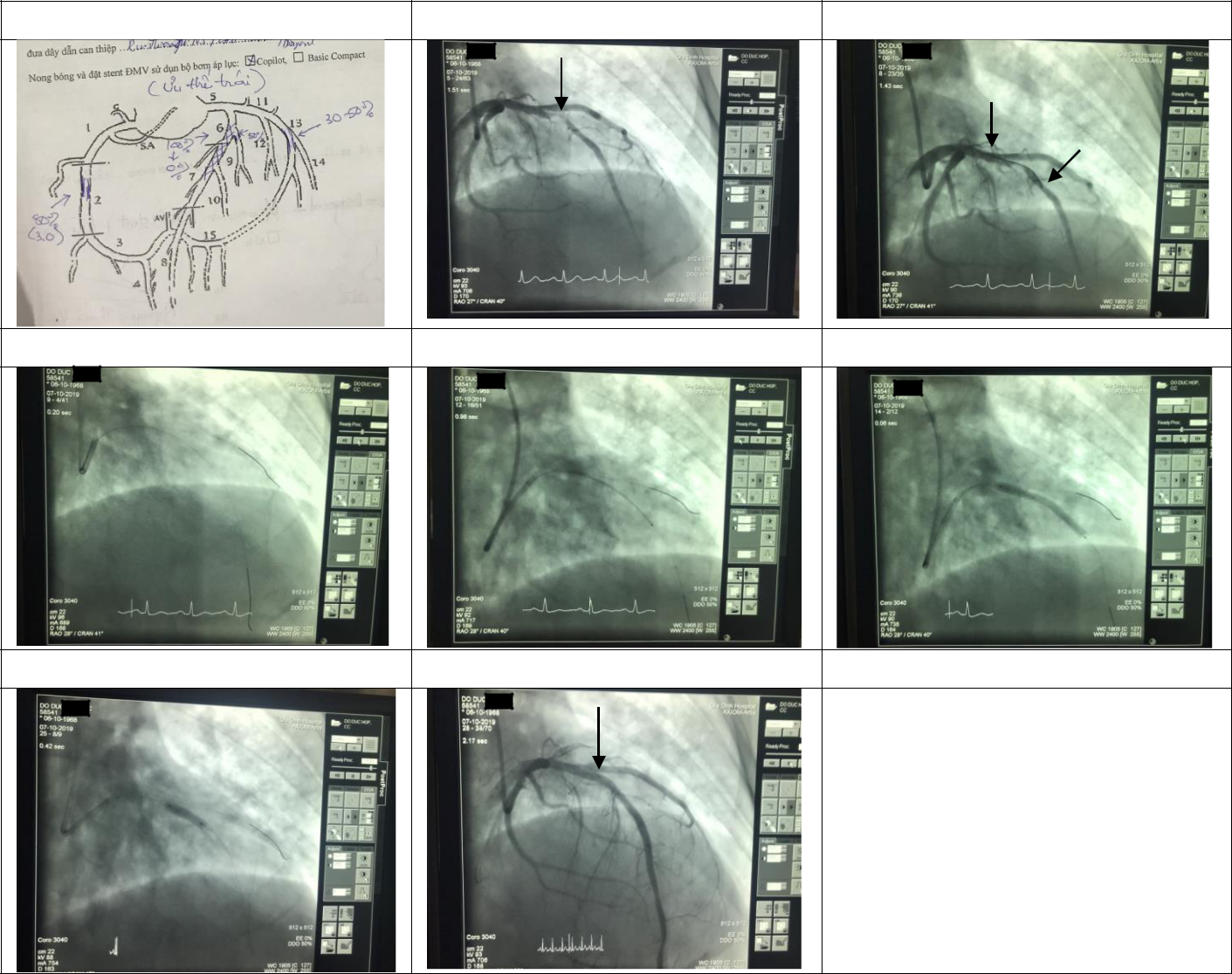
Tường trình thủ thuật
Vị trí tắc
Đi wire đo stent
Đi 2 wire
Đưa stent vào
Bung stent
Bơm bóng
Kết quả
- Hình 1: Hẹp RCA 80%. Thầy nói nếu mức độ hẹp <70% thì có chỉ định nong mạch vành tiếp.
- Hình 2: Xác định vị trí tắc
- Hình 3: Đưa wire qua vị trí tắc một đoạn để xác định độ dài vùng tắc nhằm chọn stent cho phù hợp
- Đi 02 Wire vào LAD và Diagonal 1
- Đặt trực tiếp 01 stent phủ thuốc (DES) COROFLEX ISAR 3.5 x 38mm/p-mLAD, 10atm(d=3.5mm)
- Nong bóng PANTERA LEO 3.75×15 mm/stent, 14, 16, 18, 20 atm (d=3.84mm)
- Chụp thấy stent bung tốt, không bóc tách, không hẹp tồn lưu, dòng chảy TIMI III
- Thời gian cửa bóng 91 phút, thời gian chẩn đoán wire 80 phút
2.2 Hiện tại – Giờ 15
- Aspirin 81mg 1v (u) S, sau ăn
- Brilinta 90mg 1v x 2 (u) S-C
- Betaloc zok 50mg 1/2v x 2 (u) S-C
- Captopril 25mg 1v (u) S
- Lipitor 40mg 1v (u) C
- Như đã sửa ở trên.
XV. TIÊN LƯỢNG
- Tiên lượng gần tốt: Bệnh nhân đã được chẩn đoán và điều trị đặc hiệu sớm. Lâm sàng ổn định. Chưa ghi nhận biến chứng.
- Tiên lượng xa trung bình: Nam giới có nhiều yếu tố nguy cơ tim mạch, NMCT đã đặt stent, bệnh 2 nhánh động mạch vành, rối loạn lipid máu, hở van 3 lá trung bình, theo dõi tăng áp phổi.
Thành phố Hồ Chí Minh 11/10/19
Tổng hợp và hoàn thành ghi chú
Nguyễn Đức Vượng Y2014

Để lại một bình luận