TIÊU CHẢY CẤP
ĐỊNH NGHĨA:
- TCC là đi ngoài phân lỏng hoặc toé nước trên 3 lần/ngày và kéo dài không quá 14 ngày.
- Đợt tiêu chảy là thời gian kể từ ngày đầu tiên bị tiêu chảy tới ngày mà sau đó 2 ngày phân trẻ bình thường. Nếu sau 2 ngày trẻ tiêu chảy lại là trẻ bắt đầu một đợt tiêu chảy mới.
- Tiêu chảy là nguyên nhân hàng đầu gây bệnh tật và tử vong, suy dinh dưỡng, ảnh hưởng tới sự tăng trưởng của trẻ.
- Các tác nhân gây bệnh TC thường gây bệnh bằng đường phân – miệng.
- Phân trẻ bị bệnh tiêu chảy làm nhiễm bẩn thức ăn, nước uống.
- Trẻ khi ăn uống phải ăn thức ăn, nước uống này hoặc tiếp xúc trực tiếp với nguồn lây sẽ bị nhiễm bệnh.
- Hầu hết các đợt tiêu chảy xảy ra trong hai năm đầu của cuộc sống.
- Chỉ số mắc bệnh cao nhất là ở nhóm trẻ 6 – 11 tháng tuổi.
- Khi mới tập ăn sam (phối hợp với ↓ kháng thể thụ động từ sữa mẹ trong khi chưa có miễn dịch chủ động với sự ô nhiễm thức ăn khi trẻ bắt đầu ăn sam hoặc tiếp xúc trực tiếp với mầm bệnh khi trẻ tập bò).
- Trẻ bị SDD dễ mắc tiêu chảy, các đợt tiêu chảy thường kéo dài hơn.
- Đặc biệt, ở những trẻ SDD nặng thì tỉ lệ tử vong cũng cao hơn.
- Trẻ bị suy giảm miễn dịch tạm thời như sau khi bị sởi, hoặc kéo dài như bị AIDS làm tăng tính thụ cảm với tiêu chảy.
- Ở vùng ôn đới:
- Tiêu chảy do VK hay xảy ra cao nhất vào mùa nóng.
- Tiêu chảy do virus hay xảy ra vào mùa đông.
- Ở vùng nhiệt đới:
- Tiêu chảy do VK hay xảy ra nhất vào muà mưa và nóng.
- Tiêu chảy do Rotavirus lại xảy ra nhiều nhất vào mùa khô lạnh.
- Cho trẻ bú chai:
- Chai và bình sữa dễ bị ô nhiễm bởi các VK đường ruột. Khó đánh rửa.
- Thói quen để lại sữa thừa từ bữa trước 🡪 VK phát triển gây TCC cho trẻ.
- Ăn sam: cho trẻ ăn thức ăn đặc nấu chín để lâu ở nhiệt độ phòng 🡪 VK phát triển nhanh hoặc lên men làm ô nhiễm thức ăn.
- Nước uống bị nhiễm bẩn do :
- Nguồn cung cấp nước bị ô nhiễm.
- Các dụng cụ trữ nước bị nhiễm bẩn.
- Không rửa tay :
- Sau khi đi vệ sinh, dọn phân, giặt rửa cho trẻ.
- Trước khi chế biến thức ăn cho trẻ.
- Trẻ không rửa tay trước khi ăn.
- Không xử lí phân (đặc biệt là phân trẻ nhỏ) một cách hợp vệ sinh, phân trẻ bị tiêu chảy hay phân súc vật cũng chứa nhiều vi sinh vật gây bệnh cho người.
Hai tác nhân gây bệnh đường ruột: phẩy khuẩn tả (Vibrio-Cholerae 01) và lị (Shigella dysenteria typ I) có thể gây nên những vụ đại dịch với tỉ lệ mắc bệnh và tử vong cao ở ∀ lứa tuổi.
Tác nhân gây bệnh được phân lập từ 75% các trường hợp tiêu chảy và 50% các trường hợp tiêu chảy tại cộng đồng. Bao gồm :
- Tác nhân chính gây tiêu chảy nặng và đe doạ tính mạng ở trẻ < 2 tuổi.
- 1/3 số trẻ dưới 2 tuổi ít nhất bị một đợt tiêu chảy do Rotavirus.
- Rotavirus có 4 typ huyết thanh gây bệnh.
- Khi bị nhiễm 1 typ, cơ thể chỉ đáp ứng tiêu chảy với typ đó, trẻ vẫn có thể mắc các typ khác.
- Hay gặp vào mùa khô lạnh.
- Cơ chế:
- Virus nhân lên trong liên bào ruột non, phá huỷ cấu trúc liên bào, làm cùn nhung mao, gây tổn thương men tiêu hoá các đường đôi 🡪 ↓ hấp thu đường đôi (lactose) trong sữa.
- Khi liên bào và nhung mao ruột tái sinh, men được phục hồi trở lại.
- Có 5 typ gây bệnh :
- ETEC: E.Coli sinh độc tố ruột (Toxigenic)
- EAEC: E.Coli bám dính (Adherent)
- EPEC: E.Coli gây bệnh (Pathogenic)
- EIEC: E.Coli xâm nhập (Invasive)
- EHEC: E.Coli gây chảy máu ruột (Hemorhagia)
- ETEC là NN chủ yếu gây tiêu chảy phân toé nước ở người lớn và trẻ em các nước đang ↑.
- ETEC không xâm nhập vào niêm mạc ruột mà gây tiêu chảy do các độc tố: độc tố không chịu nhiệt (LT) và độc tố chịu nhiệt (ST). Độc tố LT gần giống độc tố của tả.
- Tác nhân gây lị trong 60% các đợt lị. Trong các đợt lị nặng có thể xuất hiện phân toé nước.
- Phổ biến ở các nước đang phát triển.
- Có 4 typ huyết thanh:
- S.Plexneri
- S.Dysenteriae.
- S.Boydi.
- S.Sonei.
- Trong đó, S.Dysenteriae typ 1 thường gây bệnh nặng nhất và gây các vụ dịch. Độc tố của Shigella typ 1 gây huỷ hoại tổ chức và gây tiêu chảy
- Kháng sinh điều trị có hiệu quả là Cotrimoxazol và Acid nalidixic.
- Gây bệnh chủ yếu ở trẻ nhỏ.
- Lây qua tiếp xúc phân, uống nước bẩn, ăn sữa và thực phẩm bị ô nhiễm.
- C. Jejuni gây 2/3 trường hợp phân toé nước, 1/3 gây hội chứng lị và sốt.
- Thường diễn biến nhẹ, kéo dài 2-5 ngày.
- Khó phân biệt với tiêu chảy và với các nguyên nhân khác.
- Lây từ: súc vật nhiễm bệnh, thịt ô nhiễm.
- Thường gây tiêu chảy phân toé nước, đôi khi cũng biểu hiện như hội chứng lị.
- Kháng sinh không có hiệu quả mà còn làm Salmonella chậm đào thải qua ruột.
- Có 2 typ sinh vật (cổ điển và Eltor) và 2 typ huyết thanh (Ogawa và Inaba).
- Gây tiêu chảy xuất tiết qua trung gian độc tố 🡪xuất tiết ồ ạt nước và điện giải ở ruột non.
- Có thể gây mất nước – điện giải nặng trong vài giờ.
- Trong vùng lưu hành dịch người lớn đã có miễn dịch, tả chủ yếu xảy ra ở trẻ em. Tại những vùng không lưu hành dịch trẻ em cũng bị tả như ở người lớn.
- Kháng sinh có thể làm ngắn thời gian kéo dài của bệnh. Thường dùng trong trường hợp tả nặng: Tetracyclin, Doxycyclin, hoặc Co-trimoxazol.
- Gây bệnh qua xâm nhập vào liên bào đại tràng hoặc hồi tràng 🡪 tạo các ổ apxe nhỏ và loét.
- Biểu hiện hội chứng lị.
- Chỉ điều trị khi thấy amip thể hoạt động (vì có tới 90% số người bị nhiễm amip nhưng không mắc bệnh và không có triệu chứng).
- Là một kí sinh trùng đơn bào.
- Bám lên liên bào ruột non 🡪 teo các nhung mao ruột 🡪 kém hấp thu, tiêu chảy.
- Là một kí sinh trùng thuộc họ Coccidian.
- Gây tiêu chảy ở trẻ nhỏ, người suy giảm miễn dịch và ở nhiều loại gia súc.
- Tiêu chảy thường nặng và kéo dài ở trẻ SDD nặng, HIV.
- Cơ chế: giống Giardia lamblia.
- Chưa có thuốc điều trị đặc hiệu.
Ví dụ ở người lớn khoẻ mạnh:
- Nước vào hàng ngày qua ăn uống < 2 l.
- Dịch tiêu hoá (nước bọt, dịch vị, dịch ruột, mật, tụy) bài tiết khoảng 9 l vào hỗng tràng.
- Tại ruột non: nước và điện giải đồng thời được hấp thu ở các TB, hấp thu ở nhung mao ruột và bài tiết ở các hẽm tuyến 🡪 tạo nên sự trao đổi 2 chiều giữa lòng ruột và máu.
- Bình thường 90% lượng dịch được hấp thu ở ruột non 🡪 chỉ còn 1 lít đi xuống đại tràng.
- Đại tràng tiếp tục tái hấp thu qua các tế bào liên bào, chỉ còn khoảng 100 – 200 ml bài tiết bình thường ra ngoài theo phân.
- Quá trình hấp thu nước – điện giải xảy ra chủ yếu ở ruột non nên khi rối loạn 🡪 Một lượng nước lớn ùa vào đại tràng, vượt quá khả năng hấp thu của đại tràng 🡪 ỉa chảy.
- Ruột non đóng vai trò quan trọng trong quá trình điều hoà thăng bằng nước và điện giải giữa huyết tương và các chất dịch trong lòng ruột.
- Quá trình trao đổi nước qua liên bào ruột được điều hoà chủ yếu bởi sự chênh lệch áp lực thẩm thấu gây nên bởi sự vận chuyển các chất hoà tan, trong đó Na+ đóng vai trò quan trọng.
- Na+ được vận chuyển từ lòng ruột vào TB bởi:
- Trao đổi với 1 ion H+.
- Gắn với Clorid.
- Gắn với Glucose hoặc peptid trên các vật tải.
- Khi Glucose vào làm tăng sự hấp thu Na từ lòng ruột vào máu gấp 3 lần. Cơ chế hấp thu từng cặp của Na+ và Glucose là nguyên lí cơ bản của việc sử dụng glucose trong dung dịch ORS.
- Na+ từ TB được vận chuyển vào máu qua bơm Na+ K+ ATPase.
- Na+ vào được khoảng gian bào 🡪 tăng ALTT khu vực này 🡪 chênh lệch ALTT giữa máu và lòng ruột 🡪 kéo nước từ lòng ruột vào khoảng gian bào vào máu.
- Cl– được hấp thu ở hồi tràng và đại tràng bằng cách trao đổi với ion HCO3–.
- Quá trình bài tiết ngược lại với quá trình hấp thu. Na+ cùng với Cl– đi vào màng bên của TB hấp thu làm cho nồng độ Cl– trong tế bào hấp thu ở hẽm tuyến cao tới mức hơn cả sự cân bằng hoá – điện học.
- Cùng lúc đó Na+ đi vào trong TB sẽ được bơm khỏi TB bởi men Na+ K+ ATPase.
- Nhiều chất trong TB kích thích quá trình bài tiết (như AMP vòng hoặc GMT vòng) làm tăng tính thấm của màng TB hẽm tuyến đối với Cl– 🡪 Cl– đạt đến ngưỡng nào đó 🡪 mở kênh phía lòng ruột 🡪 đi vào lòng ruột kéo nước thụ động từ máu vào lòng ruột.
Yếu tố độc hại: các yếu tố liên quan tới các vi khuẩn đường ruột có liên quan tới khả năng gây ỉa chảy. Gồm có:
- Độc tố tả: bài tiết bởi phẩy khuẩn tả nhóm 01 hoặc nhóm Non 01.
- Độc tố kháng nhiệt, chịu nhiệt (LT-ST) bài tiết bởi E.coli.
- Những độc tố này tác động lên niêm mạc ruột, gây nên sự bài tiết bất thường vào lòng ruột.
- Những độc tố ruột tương tự cũng được phát hiện: độc tố do Clostridium perfinger, Bacillus cereus, Salmonella tiphy tiết ra.
- Tác dụng của độc tố cũng được tìm thấy ở một số chủng VK khác như (Klebsiella, Aeromonas) nhưng vai trò gây bệnh chưa được rõ ràng.
- Giúp VK cư trú trên bề mặt niêm mạc ruột như CF1 và CF2 ở các chủng ETEC.
- Làm vi khuẩn dính được vào bề mặt niêm mạc ruột để gây bệnh.
- Được tìm thấy ở nhiều chủng Coli như EPEC.
- Phá huỷ các tế bào ruột, xâm nhập vào tế bào, niêm mạc, niêm mạc ruột bài tiết.
- Tìm thấy ở các chủng:
- Shigella – Shigella dysenteriae
- Coli xâm nhập và không xâm nhập
- Chủng Coli 0157: H7.
- Gây hội chứng lị, gây viêm đại tràng chảy máu. HC tăng ure huyết và huyết tán.
- Ngoài ra, nhiều VK còn có khả năng bài tiết các Cytotoxin nhưng cơ chế gây bệnh còn chưa được rõ ràng.
- Cần thiết cho VK xâm nhập vào trong tế bào.
- Những VK bị tách những yếu tố này không thể xâm nhập vào bên trong tế bào ở các tổ chức nuôi cấy.
- Các yếu tố gây bệnh xâm nhập vào trong tế bào liên bào ruột non, ruột già, nhân lên trong đó và phá huỷ TB, làm bong các TB và gây phản ứng viêm. Hậu quả là:
- TB bị tổn thương 🡪 không hấp thu được hoặc kém hấp thu.
- Sản phẩm quá trình viêm và phá huỷ TB được bài tiết vào lòng ruột gây nên tiêu chảy.
- VK gây xâm nhập gồm có
- E.coli xâm nhập (EIEC), E.coli xuất huyết (EHEC).
- Shigella, C.Jejuni, Salmonella.
- Entamoeba histolitica.
- Mức độ lan tràn của tổn thương tổ chức thay đổi tuỳ nguyên nhân, sức đề kháng của vật chủ.
- Người ta biết ít về vai trò của độc tố làm vi khuẩn xâm nhập, nhân lên trong TB trước khi phá huỷ TB.
- Đối với Shigella, màng Protein Lipopolysaccharid bên ngoài ở thành TB dường như là yếu tố cần thiết.
- Nhiều bệnh nguyên khác gây ỉa chảy do cơ chế xâm nhập có khả năng tạo độc tố tế bào. VD: EPEC.
- Đặc biệt, thương hàn và phó thương hàn không những xâm nhập gây viêm ở ruột, mà còn vào máu đi khắp cơ thể gây sốt thương hàn.
- Đối với các nguyên nhân khác như: Rotavirus, EPEC, EAEC, Cryptosporidium, Giardia lambia: không xâm nhập TB mà bám chặt vào niêm mạc ruột, làm tổn thương diềm bàn chải của các TB hấp thu ruột non hay sinh độc tố TB 🡪 rối loạn hấp thu nước và các chất trong lòng ruột 🡪 tiêu chảy.
- Đã được hiểu biết rõ hơn cơ chế xâm nhập.
- Điển hình cho cơ chế này là VK tả 01, ETEC…
- Cơ chế gây tiêu chảy xuất tiết ở VK tả 01
- Sau khi qua dạ dày, VK cư trú ở phần dưới hồi tràng, bài tiết độc tố ruột CT (cholera toxin):
- Đơn vị B của độc tố gắn vào bộ phận tiếp nhận đặc hiệu của tế bào giải phóng ra đơn vị A của độc tố.
- Đơn vị A này đi vào TB ruột hoạt hoá Adenylcyclase 🡪 làm ATP thành AMP vòng.
- Sự tăng AMP vòng gây ức chế hoặc ngăn cản sự hấp thu Na+ theo cơ chế gắn với Cl– ở ruột (nhưng không ức chế đối với cơ chế hấp thu Na+ gắn với Glucose và các chất vận chuyển trung gian khác). Đồng thời làm tăng bài tiết Cl ở các tế bào hẽm tuyến vào trong lòng ruột do làm tăng tính thấm của màng tế bào phía lòng ruột.
- Sự tăng AMP vòng còn có tác dụng hoạt hoá một số enzym làm một số ion Na+, K+, Cl– được đưa vào lòng ruột, kéo theo cả nước.
- Hai quá trình trên làm ỉa chảy trầm trọng mà không có sự tổn thương hình thái tế bào ruột.
- VK tả nhóm không phải 01:
- Những độc tố tương tự như độc tố tả, nhưng chỉ có một vài chủng sinh độc tố với số lượng ít
- ETEC:
- Độc tố chịu nhiệt ‘‘LT’’ tác dụng như độc tố tả.
- Độc tố kháng nhiệt ‘‘ST’’ tác dụng trên ruột giống tả nhưng tác dụng thông qua GMP vòng.
- Chỉ có một vài chủng sinh độc tố ở số lượng nhỏ.
- Yếu tố cư trú được tìm thấy ở một vài chủng ETEC giúp E.coli cư trú ở ruột (CF1, CF2).
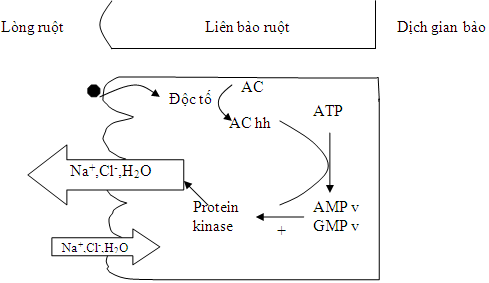
- Do phân tiêu chảy chứa 1 số lượng lớn Na+, K+, Cl–, HCO3– nên hậu quả cấp tính của tiêu chảy phân nước là:
- Dựa theo tương quan giữa lượng nước và muối mất, người ta chia 3 loại mất nước:
- Nguyên nhân: hay gặp do tiêu chảy, nôn quá nhiều.
- Xét nghiệm:
- Nồng độ Na+ máu bình thường: 130 – 150 mmol/L
- Áp lực thẩm thấu huyết tương bình thường: 275 – 295 mosmol/L.
- Biểu hiện: tuỳ theo lượng dịch mất mà biểu hiện khác nhau:
- Mất 5% trọng lượng cơ thể: bắt đầu có biểu hiện lâm sàng mất nước (trẻ khát nước, mắt trũng, lưỡi khô….).
- Mất 10%: shock do giảm khối lượng tuần hoàn.
- > 10%: tử vong do suy tuần hoàn.
- Nguyên nhân: uống nhiều dịch ưu trương (VD pha ORS đậm đặc, nước đường đậm đặc…) kéo nước từ trong TB ra ngoài 🡪 mất nước trong TB 🡪 nồng độ Na+ dịch ngoại bào ↑.
- Xét nghiệm:
- Nồng độ Na+ máu tăng >150 mmol/L.
- Áp lực thẩm thấu huyết tương tăng > 295 mosmol/L
- Biểu hiện: trẻ rất khát, kích thích, co giật xảy ra khi Na+ máu tăng trên 165 mmol/L.
- Nguyên nhân: uống quá nhiều nước hoặc các dịch nhược trương (VD pha ORS loãng, nước đun sôi để nguội…) 🡪 kéo nước từ trong dịch ngoại bào vào trong TB 🡪 ứ nước trong TB.
- Xét nghiệm:
- Nồng độ Na+ máu giảm < 130 mmol/L.
- Áp lực thẩm thấu huyết tương giảm < 275 mosmol/L.
- Biểu hiện: trẻ li bì, đôi khi co giật nhanh chóng dẫn đến shock do giảm khối lượng tuần hoàn.
- Do mất nhiều bicarbonat trong phân, nếu chức năng thận bình thường thận sẽ điều chỉnh và bù trừ, nhưng khi giảm khối lượng tuần hoàn gây suy giảm chức năng thận sẽ nhanh chóng dẫn tới nhiễm toan.
- Bicarbonat trong máu giảm < 10 mmol/L.
- pH máu ĐM giảm < 7,1.
- Thở mạnh và sâu, môi đỏ.
- Do mất K+ trong phân khi bị tiêu chảy đặc biệt là ở trẻ SDD.
- Kali máu giảm < 3,5 mmol/ L.
- Biểu hiện:
- Chướng bụng, liệt ruột cơ năng (cơ trơn).
- Nhược cơ toàn thân (cơ vân).
- Loạn nhịp tim (cơ tim).
- Xảy ra đột ngột.
- Phân lỏng nhiều nước, nhiều lần trong ngày (> 3 lần/ngày), có thể tới 10-15 lần.
- Có thể phân có mùi chua.
- Phân có thể lầy nhầy, trường hợp do lị phân có nước lẫn máu hoặc máu mũi.
- Thường xuất hiện đầu tiên trong các trường hợp do Rotavirus hoặc tiêu chảy do tụ cầu.
- Nôn liên tục vài lần/ngày làm trẻ mệt, mất nước và điện giải.
- Có thể xuất hiện sớm hoặc khi trẻ tiêu chảy nhiều ngày.
- Trẻ thường từ chối ăn thức ăn thông thường, chỉ thích uống nước.
- Phát hiện các triệu chứng nôn, tiêu chảy trên 6 lần, tính chất phân lỏng toàn nước.
- Bù ít hoặc không được bù nước bằng đường uống làm nguy cơ mất nước càng tăng thêm. Ngược lại, nếu trẻ vẫn được uống nước, được tiếp tục bú mẹ hay uống ORS tại nhà thì nguy cơ mất nước sẽ giảm bớt.
- Trẻ tỉnh táo bình thường khi chưa mất nước.
- Vật vã, kích thích quấy khóc khi có biểu hiện mất nước.
- Trẻ mệt lả, li bì hay hôn mê khi mất nước nặng hoặc shock do giảm khối lượng tuần hoàn.
Cho trẻ uống nước bằng cốc hoặc thìa và quan sát trẻ:
- Trẻ uống bình thường hoặc trẻ uống nhưng không thích uống lắm hoặc từ chối uống khi chưa có biểu hiện mất nước trên lâm sàng.
- Trẻ khát nước: khi uống một cách háo hức, vồ lấy thìa hoặc cốc nước hoặc khóc ngay khi thôi cho trẻ uống nước
- Trẻ không uống được hoặc uống kém do trẻ li bì hoặc bán mê khi bị mất nước nặng.
- Mắt:
- Mắt trẻ có thể bình thường, trũng hoặc rất trũng và khô so với bình thường của trẻ.
- Cần chú ý hỏi lúc bình thường mắt trẻ có trũng không ?
- Quan sát khi trẻ khóc to có nước mắt không ?
- Trẻ khóc to thấy không có nước mắt là trẻ mất nước trung bình
- Dùng ngón tay khô và sạch sờ vào lưỡi và trong miệng trẻ để khám.
- Nếu trẻ mất nước thì khi rút tay thường khô không có nước bọt.
- Khi véo da thành nếp ở vùng bụng và đùi rồi bỏ ra, nếp véo da thường mất nhanh.
- Khi nếp véo da mất chậm ( hoặc rất chậm > 2 giây) là biểu hiện của mất nước nặng.
- Ở trẻ bụ bẫm, lớp mỡ dưới da dầy nên khó phát hiện độ chun giãn giảm, ngay cả khi trẻ mất nước nếp véo da vẫn mất nhanh.
- Ngược lại, ở trẻ suy dinh dưỡng teo đét thì nếp véo da vẫn mất chậm khi trẻ không có dấu hiệu mất nước.
- Trẻ mất nước nhẹ và trung bình: thóp trước lõm hơn bình thường.
- Trẻ mất nước nặng: thóp trước rất lõm.
- Bình thường, bàn chân, tay trẻ ấm, và khô, móng tay có màu hồng.
- Khi mất nước nặng và shock, bàn tay, chân trẻ lạnh, ẩm, móng tay nhợt, da nổi vân tím.
- Khi mất nước nặng: mạch quay nhanh và yếu.
- Khi shock do giảm khối lượng tuần hoàn: mạch quay không bắt được (nhưng vẫn có thể còn bắt được mạch bẹn).
- Trẻ thở nhanh khi mất nước nặng và toan chuyển hoá
- Cần phân biệt trẻ thở nhanh khi viêm phổi: có ho và co kéo lồng ngực, nghe phổi có ran.
- Ban đầu rất quan trọng để xác định số lượng dịch uống và truyền tĩnh mạch, cần cân lại sau khi đã hoàn toàn hồi phục nước và theo dõi quá trình bù nước.
- Nuôi dưỡng trẻ trước khi bị ốm: bú mẹ, ăn sữa công nghiệp, ăn nhân tạo, nuôi dưỡng trẻ trong khi bị tiêu chảy.
- Trẻ bình thường.
- Trẻ suy dinh dưỡng protein năng lượng, Marasmus hoặc Kwashiorkor.
- Biểu hiện thiếu vitamin A: quáng gà, vệt bitot, khô và loét giác mạc.
- Trẻ tiêu chảy có thể bị nhiễm khuẩn phối hợp hoặc bị sốt rét nếu ở các vùng có dịch sốt rét lưu hành tại địa phương.
- Hoặc ở trẻ nhỏ mất nước có thể gây sốt.
- Điện giải đồ: Xác định tình trạng rối loạn điện giải.
- Công thức bạch cầu: BC đa nhân trung tính tăng cao trong bệnh nhiễm khuẩn.
- Soi phân:
- Tìm hồng cầu, bạch cầu trong trường hợp tiêu chảy xâm nhập hoặc lị.
- Tìm kí sinh khuẩn.
- Cấy phân: Thường ít giá trị chẩn đoán và điều trị vì kết quả muộn.
- CHẨN ĐOÁN CÁC MỨC ĐỘ MẤT NƯỚC TRONG TCC:
- Chẩn đoán mức độ mất nước rất quan trọng vì nó liên quan đến thái độ xử trí và chọn các phác đồ điều trị phù hợp với từng mức độ mất nước.
- Đối với BN nhi tiêu chảy cấp, đánh giá mức độ mất nước hoàn toàn dựa trên thăm khám lâm sàng là một bước đầu tiên quan trọng để quyết định tiến hành bù nước.
- Mất nước độ A: BN tiêu chảy cấp nhưng chưa có biểu hiện rõ mất nước trên lâm sàng.
- Lượng nước mất < 5% trọng lượng cơ thể.
- Những trẻ này cần được đề phòng mất nước xuất hiện, bằng cách điều trị tại nhà theo phác đồ A.
- Mất nước độ B: mất nước nhẹ và trung bình, mất nước có biểu hiện trên lâm sàng.
- Lượng dịch mất bằng 5-10% trọng lượng cơ thể.
- Khi mất nước nhẹ (5 – 6% trọng lượng cơ thể) trẻ chỉ khát nước.
- Khi mất nước trung bình (7 – 10% trọng lượng cơ thể) trẻ vật vã, kích thích, khát nhiều và có đầy đủ các dấu hiệu mất nước trên lâm sàng.
- Trẻ mất nước B cần được điều trị theo phác đồ B.
- Mất nước độ C: mất nước nặng, có thể mau chóng dẫn tới shock.
- Lượng dịch bị mất > 10% trọng lượng cơ thể.
- Nếu không được truyền tĩnh mạch kịp thời trẻ sẽ bị sốc do giảm khối lượng tuần hoàn. Cần được điều trị cấp cứu tại cơ sở y tế.
- Trẻ mất nước C cần được điều trị theo phác đồ C.
Đánh giá tình trạng mất nước của bệnh nhân tiêu chảy cấp (theo WHO)
| Dấu hiệu | Mất nước mức độ A | Mất nước mức độ B | Mất nước mức độ C |
| Nhìn | |||
| 1.Toàn trạng* | Tốt, tỉnh táo * | Vật vã, kích thích * | Li bì, hôn mê * |
| 2.Mắt | Bình thường | Trũng | Rất trũng và khô |
| 3.Nước mắt | Có | Không | Không |
| 4.Miệng, lưỡi | Ướt | Khô | Rất khô |
| 5.Khát* | Không khát, uống bình thường * | Khát, uống háo hức* | Uống kém hoặc
kô thể uống được * |
| Sờ*
6.Véo da |
Nếp véo da
mất nhanh * |
Nếp véo da
mất chậm < 2’’ * |
Nếp véo da
mất rất chậm>2’’ * |
| Chẩn đoán | Không có dấu hiệu mất nước | Nếu có 2 dấu hiệu trở lên, trong đó có ít nhất 1 dấu hiệu * là mất nước nhẹ hoặc trung bình | Nếu có 2 dấu hiệu trở lên, trong đó ít nhất 1 dấu hiệu * là mất nước nặng |
| Điều trị | Phác đồ A | Phác đồ B | Phác đồ C |
3 dấu hiệu* là những dấu hiệu quan trọng: toàn trạng, khát, nếp véo da.
- Mục đích: giải quyết 2 hậu quả chính: mất nước và mất dinh dưỡng.
- Dựa trên 3 nguyên tắc:
- Bù nước và điện giải.
- Hồi phục dinh dưỡng.
- Điều trị nguyên nhân.
- Điều trị tại nhà.
- Cho trẻ uống nước và điện giải nhiều hơn bình thường.
- Tốt nhất là sử dụng Oresol, nếu không có thể thay bằng nước cháo muối, nước gạo rang.
- 1 gói ORS pha với 1 lít nước sôi để nguội, có thể để được trong 24 giờ.
- 1 gói ORS có : 20g glucose, 3,5g natri clorua, 1,5g kali clorua, 2,5 g natri bicarbonat).
- Số lượng dịch:
- Trẻ < 2 tuổi: 50 ml sau mỗi lần tiêu chảy.
- Trẻ 2 – 10 tuổi: 100-200 ml sau mỗi lần tiêu chảy.
- Trẻ > 10 tuổi: uống tới lúc trẻ hết khát.
- Tiêu chảy cấp mất nước mức độ B là trường hợp tiêu chảy mất nước vừa và nhẹ, trẻ cần được uống ORS để điều trị tình trạng mất nước.
- Cần được theo dõi tại cơ sở y tế.
Bồi phụ nước điện giải bằng uống ORS
- Lượng ORS cho uống trong 4 giờ đầu (ml):
| Tuổi | < 4 th | 4-11 th | 12-23 th | 2-4 tuổi | 5-14 tuổi | 15 tuổi |
| Cân | < 5 kg | 5-7,9 kg | 8-10,9 kg | 11-15,9 kg | 16-29,9 kg | 30 kg |
| Dịch uống trong 4h | 200-400 | 400-600 | 600-800 | 800-1200 | 1200-2200 | 2200-4000 |
- Hoặc tính như sau:
| Số lượng nước (ml) uống trong 4 giờ = Cân nặng bệnh nhi (Kg) x 75 ml |
- Cách cho uống:
- Trẻ < 2 tuổi cho uống từng thìa, cứ 1-2 phút 1 thìa, trẻ lớn cho uống từng ngụm bằng cốc.
- Nếu trẻ nôn cho ngừng uống 10 phút sau đó cho uống chậm hơn: uống từng thìa cách nhau 2 – 3 phút.
- Nếu mi mắt trẻ nề: ngừng cho uống ORS, cho uống nước hoặc bú mẹ. Khi hết dấu hiệu này tiếp tục dùng ORS theo phác đồ A.
- Sau 4 giờ đánh giá lại tình trạng mất nước
- Nếu hết triệu chứng mất nước chuyển sang phác đồ A.
- Nếu còn dấu hiệu mất nước vừa và nhẹ thì tiếp tục theo phác đồ B.
- Nếu nặng thì chuyển sang phác đồ C.
- Tiêu chảy cấp mức độ C là tình trạng mất nước nặng cần được truyền dịch nhanh, kịp thời và chăm sóc đặc biệt.
- Nếu chậm sẽ có dấu hiệu shock do giảm khối lượng tuần hoàn dẫn tới tử vong. Biểu hiện: li bì, hôn mê, chân tay lạnh, vã mồ hôi, mạch quay không bắt được.
Bồi phụ nước điện giải:
- Sử dụng dung dịch Ringer Lactat hoặc muối sinh lý (NaCl 0,9%), Darron hoặc dung dịch pha 1/2 dung dịch dextrose + 1/2 Glucose 5%.
- Tuyệt đối không được dùng dung dịch Dextrose và Glucose đơn thuần.
- Số lượng: truyền tĩnh mạch ngay 100 ml/kg dung dịch Ringer Lactat (hoặc muối sinh lý) chia số lượng và thời gian như sau:
| Tuổi | 1. Lúc đầu 30 ml/kg trong | 2. Sau đó 70 mg/kg trong |
| < 12 tháng | 1 giờ | 5 giờ |
| Bệnh nhân lớn hơn | 30 phút | 2 giờ 30 phút |
- Sau 30 phút truyền đầu tiên, đánh giá lại BN: M, huyết áp, nhịp thở, các dấu hiệu mất nước.
- Nếu mạch còn yếu thì truyền lần thứ hai tiếp 30 ml trong 1 giờ (với trẻ < 12 tháng) hoặc trong 30 phút đối với trẻ lớn hơn với tốc độ như lần đầu.
- Nếu mạch bắt được dễ dàng thì truyền sang giai đoạn hai (70 ml/kg).
- Nếu không thể truyền TM được:
- Đặt ống sonde dạ dày, cho ORS với số lượng 20ml/kg/giờ (tổng số 120 mg/kg) và chuyển BN đến nơi có thể truyền TM được.
- Nếu cũng không đặt được sonde dạ dày: cho trẻ uống ORS 20 ml/kg/giờ – 1 thìa ORS/phút (nếu trẻ có thể uống được)
- Nếu trẻ bị chướng bụng thì không nên cho trẻ dùng hai cách trên.
- Ngay khi BN có thể uống được hãy cho uống ORS.
- Đánh giá lại BN :
- Hàng giờ phải theo dõi, đánh giá lại các triệu chứng mất nước.
- Nếu dấu hiệu mất nước không cải thiện hoặc xấu đi, đi ngoài nhiều, phân nhiều nước 🡪 tăng thể tích và tốc độ truyền.
- Cuối giai đoạn bù nước, đánh giá lại:
- Nếu còn mất nước nặng 🡪 theo phác đồ C
- Nếu hết mất nước nặng 🡪 sang phác đồ B hoặc A.
- Trước khi thôi truyền cần cho trẻ uống ORS để đảm bảo trẻ có thể uống được.
- Nếu có rối loạn điện giải (tăng, giảm Na+, tăng giảm K+ ) và rối loạn toan kiềm 🡪 chẩn đoán và điều trị phù hợp.
- Note: Bù nước không hiệu quả do
- Mất nước quá nặng.
- Tiêu chảy nặng
- Nôn tái phát nặng.
- Chướng bụng, liệt ruột do chống nôn, cầm ỉa.
- Kém hấp thu Glucose (càng uống nhiều càng mất nước).
- Khi tình trạng mất nước đã được cải thiện, trẻ có nhu cầu ăn hãy cho trẻ ăn trở lại:
- Nếu trẻ bú mẹ thì tiếp tục cho bú.
- Trẻ trên 6 tháng hoặc đã ăn thức ăn đặc: cho ăn thức ăn chế biến từ ngũ cốc, thêm đậu rau, thịt cá, dầu thực vật.
- Không cho trẻ kiêng khem, nhịn ăn, phải đảm bảo cung cấp đủ dinh dưỡng.
- Khi các dấu hiệu mất nước ↓: cho trẻ dần trở lại chế độ ăn bình thường càng sớm càng tốt.
- Sau khi khỏi, cần cho ăn thêm mỗi ngày 1 bữa (ngoài các bữa ăn bình thường) trong thời gian 2 tuần để trẻ lấy lại cân nhanh chóng.
- Chỉ định trong một số trường hợp: tả nặng, phân nhày máu mũi, hoặc thấy ký sinh trùng như amip, giardia.
- Kháng sinh không được chỉ định đứng còn làm tiêu chảy kéo dài.
- Thường dùng kháng sinh theo kháng sinh đồ.
- Lỵ trực khuẩn (phân có máu mũi):
- Trimethoprim 10 mg/kg/ngày + Sulphamethoxazole 50 mg/kg/ngày chia 2 lần/ngày × 5 ngày.
- Sau 3 ngày không đỡ có thể thay bằng A.Nalidixic 60mg/kg/ngày chia 4 lần/ngày × 5 ngày.
- Lỵ amip (phân có máu mũi, soi tươi thấy amip thể hoạt động) :
- Metronidazole (Flagyl, Klion): 30mg/kg/ngày x 5 ngày. Hoặc
- Hydroemetin 1mg/kg/ ngày x 5 – 10 ngày.
- Tả nặng:
- Tetracyclin 50 mg/kg/24h chia 4 lần x 5 ngày (Doxycyline). Hoặc
- Furazolidone 5 mg/kg/24h x 3 ngày.
- Đơn bào Giardia:
- Metronidazole 30 mg/kg/ ngày x 5 – 10 ngày. Hoặc
- Quinacrin 7 mg/kg/ ngày x 5 – 10 ngày.
- Thuốc phiện, Imodium: làm giảm nhu động ruột, tăng liệt ruột, rối loạn sự chuyển hoá hấp thu nước-điện giải của liên bào ruột.
- Các loại Kaolin, Pectin, Tanin: bọc hút, hấp phụ làm giảm chuyển hoá và hấp thu của niêm mạc ruột.
- Co giật:
- Cần tìm và điều trị theo nguyên nhân: hạ nhiệt khi sốt cao, chống rối loạn điện giải, hạ đường huyết…
- Dùng thuốc Diazepam 5mg hoặc Gardenal 0,04-0,06 g (tiêm bắp).
- Chướng bụng: đặt sonde hậu môn, cho uống siro KCl 1-2mg/kg/ngày.
- Bốn chiến lược phòng bệnh tiêu chảy cấp đã được chương trình phòng chống tiêu chảy cấp khuyến cáo và áp dụng trên toàn cầu là:
- Nuôi con bằng sữa mẹ hoàn toàn đến 4 – 6 tháng tuổi (vì sữa mẹ vệ sinh, có kháng thể, không dị ứng cho trẻ, rẻ tiền mà lại đầy đủ các chất dinh dưỡng).
- Chỉ ăn sam sau 4-6 tháng tuổi nếu mẹ đủ sữa.
- Thành phần thức ăn được chia theo ô vuông thức ăn: glucid, protid, lipid, vitamin và muối khoáng.
- Ăn thức ăn giàu chất dinh dưỡng.
- Bảo quản và chế biến thức ăn hợp lý, hợp với khẩu vị của trẻ.
- Đảm bảo vệ sinh.
- Dùng nước sạch, đủ nước.
- Bảo quản nước tốt, có nắp đậy .
- Nước sinh hoạt phải xa chuồng gia súc, hố xí, cống thoát, rãnh thải; tránh dùng nước bị ô nhiễm.
- Nước uống phải được đun sôi; bình đựng có nắp; cốc, chén, thìa rửa sạch khô ráo.
- Tất cả thành viên gia đình phải thực hiện rửa tay trước khi ăn, rửa tay bằng xà phòng sau khi đi đi tiêu, hoặc dọn, rửa phân cho trẻ…
- Rửa tay trước khi làm thức ăn cho trẻ.
- Sử dụng hố xí hợp vệ sinh.
- Xử lý phân, nước, rác an toàn; xa nguồn nước sử dụng.
- Theo khuyến cáo của chương trình tiêm chủng mở rộng .
- Đặc biệt là tiêm phòng sởi. Trẻ mắc sởi hoặc sau khi mắc sởi khỏi dễ mắc bệnh tiêu chảy, lỵ nặng gây tử vong.
- Khi tiêm phòng sởi đầy đủ trẻ có thể phòng ngừa được 25% tử vong có liên quan đến tiêu chảy ở trẻ dưới 5 tuổi .
Để lại một bình luận