Nhóm 2 – Đợt 1 – Lâm sàng Nội BV Chợ Rẫy
Giảng viên hướng dẫn: BS Trần Thanh Tuấn
BỆNH ÁN NỘI KHOA
I.HÀNH CHÍNH
– Họ và tên: Nguyễn Thị B. – Năm sinh: 1953 (65 tuổi) – Giới tính: Nữ
– Địa chỉ: Lâm Đồng
– Nghề nghiệp: nông dân
– Ngày nhập viện: 3h sáng ngày 24/10/2018
-Phòng 6 Khoa Nội Tim mạch – BVCR
II.LÝ DO NHẬP VIỆN: tê cẳng – bàn chân (T)
III. BỆNH SỬ:
– Bệnh nhân tự khai bệnh
– Tiền căn Tăng huyết áp 3 năm nay, điều trị không thường xuyên.
– Cách nhập viện 6h (lúc 8h tối), BN đang nghỉ sau ăn tối, thấy đau đầu vùng chẩm, âm ỉ, liên tục, kiểu mạch đập, không lan, không yếu tố giảm đau. BN không đi khám hay điều trị
– Cách nhập viện 1h, (lúc 2h sáng), BN đang ngủ thấy tê cẳng chân và bàn chân (T), không lan, kèm đau kiểu kim chích ở đầu ngón chân và lòng bàn chân (T), chân T lạnh, không tím, không sưng, còn cảm giác, không yếu chân. BN đau đầu tăng dần, liên tục, tê chân nhiều hơn khiến BN giảm cử động các ngón chân, bàn chân -> nhập BV Chợ Rẫy
– Trong quá trình bệnh, BN tỉnh, mệt mỏi, không sốt, không yếu liệt tay chân, không tê tay, không tê chân (P), không co giật, không mờ mắt, không nhìn lóa, không đau ngực, không hoa mắt, không chóng mặt, không nôn, chưa đi tiểu, không ho, không khó thở
* Tình trạng lúc nhập viện
– Bệnh nhân tỉnh, tự khai bệnh
– Da niêm hồng
-Còn tê bàn, cẳng chân (T)
– Sinh hiệu: M: 72 lần/phút T0C : 37 độ C
HA: 220/100 mmHg Thở: 20 l/phút
– Cổ mềm, không sdấu thần kinh định vị
* Diễn tiến từ lúc nhập viện -> khám:
– Đau đầu không đổi, tê chân (T) giảm nhẹ, HA 3h sau NV: 180/100 mmHg, sau NV 5h: 170/100 mmHg
IV. TIỀN CĂN
1. Bản thân
* Nội khoa:
– Cách 3 năm, BN đau đầu -> khám tại Trạm Y tế xã, được chẩn đoán Tăng huyết áp, phát hiện HATThu = 170 mmHg, không đo HA hằng ngày, BN nhiều lần đau đầu, tái khám tại Trạm Y tế xã, HA những lần khám dao động 140-160 mmHg, HA cao nhất 180 mmHg, hết đau đầu khi uống thuốc, BN không tuân thủ điều trị, ngưng điêu trị khi hết toa thuốc, không tái khám thường xuyên.
– Cách 2 tháng, BN đau đầu liên tục kèm chóng mặt -> khám tại BV tỉnh Lâm Đồng, HATThu ghi nhận 180 mmHg, được chẩn đoán Tăng huyết áp, điều trị không rõ, BN xuất viện sau 4 ngày, toa thuốc về 30 ngày, BN hết đau đầu, chóng mặt, không tái khám khi hết thuốc, BN hết thuốc 2 tuần nay (không ghi nhận được toa thuốc)
– Chưa ghi nhận tiền căn tai biến mạch máu não
– Chưa ghi nhận tiền căn Đái tháo đường, Rối loạn lipid máu
– Chưa ghi nhận tiền căn viêm khớp, thoái hóa khớp
– Chưa ghi nhận tiền căn tê chân, tay
– Chưa ghi nhận tiền căn bệnh lí tuyến giáp, không sợ nóng, lạnh, không đổ mồ hôi
– Chưa ghi nhận tiền căn đau chân cách hồi
– Chưa ghi nhận tiền căn sỏi thận
– Chưa ghi nhận tiền căn mắt mờ
* Ngoại khoa:
– Chưa ghi nhận tiền căn phẫu thuật trước đây
* Sản khoa
– PARA 7007
* Thói quen
– Không hút thuốc lá, không uống rượu
– Thường xuyên dùng nhiều nước chấm trong bữa ăn
-BN hoạt động thể lực thường xuyên, ít stress, lo lắng
* Thuốc:
– Chưa ghi nhận tiền căn sử dụng thuốc gần đây
* Dị ứng:
– Chưa ghi nhận tiền căn dị ứng thuốc, thức ăn
2. Gia đình
– Hiện đang sống cùng chồng và con trai
– Chưa ghi nhận tiền căn Tăng huyết áp, Bệnh mạch vành, Đái tháo đường
V. LƯỢC QUA CÁC CƠ QUAN (8h ngày 24/10/2018, 6h sau nhập viện)
– Còn đau đầu, cường độ giảm còn 7/10 so với lúc NV
– Cẳng- bàn chân (T) tê giảm nhiều, chân ấm hơn, cử động các ngón chân bình thường
– Không sốt, không phù
– Không đau ngực, không hồi hộp đánh trống ngực
– Không ho, không khó thở
– Không đau bụng, chưa đi tiêu
– Tiểu vàng trong, không gắt buốt, 500ml/12h
VI. KHÁM LÂM SÀNG (8h ngày 24/10/2018, 6h sau nhập viện)
1.Tổng quát
– Bệnh tỉnh, tiếp xúc tốt
– Da niêm hồng
– Sinh hiệu
+ Mạch: 76 lần/phút Nhiệt độ: 37 độ C
+ Huyết áp: 160/100 mmHg Tần số thở: 20 lần/phút
+ SpO2: 95% khí trời
+ Cân nặng: 56 kg Chiều cao: 158 cm
=> BMI = 22.41 kg/m2
– Không co kéo cơ hô hấp phụ
– Không phù
– Môi không khô, lưỡi không dơ
– Củng mạc mắt, niêm mạc dưới lưỡi không vàng
2. Khám các cơ quan
a.Đầu mặt cổ
- Tuyến giáp không to
- Hạch ngoại biên không sờ chạm
- Không có tĩnh mạch cổ nổi 45°
b.Ngực
- Lồng ngực cân đối, di động khi thở, không có bất thường thành ngực
* Tim
- Mỏm tim ở khoang liên sườn V đường trung đòn trái, diện đập mỏm tim 1x1cm2
- Không dấu Hazer, không dấu nảy trước ngực
- T1, T2, đều rõ, tần số 76l/phút, không âm thổi
* Phổi
- Rung thanh đều 2 bên
- Gõ trong
- RRPN êm dịu 2 phế trường trong, không ran
c. Bụng
- Bụng cân đối, di động khi thở, không bất thường thành bụng
- Nhu động ruột: 5l/phút, không âm thổi
- Bụng mềm, không điểm đau khu trú
- Gan, lách, thận không sờ chạm
d. Tứ chi
- Tứ chi mạch đều rõ
+ HA tay trái =160/96 mmHg
+ HA chân trái = 160/100 mmHg
=> ABI (T) = 1
+ HA tay phải = 158/96 mmHg
+ HA chân phải = 156/98 mmHg
=> ABI (P) ~ 1
- Sức cơ 5/5
- Không giới hạn vận động
e. Thần kinh
- Cổ mềm
- Không dấu thần kinh định vị
- Không rối loạn cảm giác
VII. TÓM TẮT BỆNH ÁN
– BN nữ, 65 tuổi, nhập viện vì tê cẳng, bàn chân T, bệnh 6h, có các bất thường sau:
– TCCN:
- Đau đầu vùng chẩm âm ỉ liên tục, theo mạch đập
- Chân T: tê cẳng bàn chân, đau kiểu kim chích ở đầu ngón, lòng bàn chân, lạnh, giảm cử động ngón chân, bàn chân
- HATThu lần đầu ở TYT xã = 170 mmHg
– TCTT:
- HA = 220/100 mmHg
– Tiền căn:
- Tăng huyết áp 3 năm, không tuân thủ điều trị
- Ăn mặn
VIII. ĐẶT VẤN ĐỀ
- Cơn tăng huyết áp
- Tê cẳng, bàn chân T
- Tăng huyết áp độ 2, không tuân thủ điều trị
IX. CHẨN ĐOÁN
- CHẨN ĐOÁN SƠ BỘ
Tăng huyết áp cấp cứu theo dõi biến chứng thần kinh – Tăng huyết áp nguyên phát, độ 2 theo ESC 2018, chưa biến chứng
Cơn THA theo dõi biến chứng Nhồi máu não – Tăng huyết áp nguyên phát độ 2 theo JNC VIII/ ESC 2018, chưa biến chứng
- CHẨN ĐOÁN PHÂN BIỆT
Tăng huyết áp khẩn cấp – Bệnh động mạch chi dưới (T) cấp – Tăng huyết áp nguyên phát,
độ 2 theo ESC 2018, chưa biến chứng
- Cơn THA theo dõi biến chứng Xuất huyết não – Tăng huyết áp nguyên phát độ 2 theo JNC VIII/ ESC 2018, chưa biến chứng
- Cơn THA theo dõi biến chứng Nhồi máu não/xuất huyết não – Tăng huyết áp thứ phát do hẹp ĐM thận mức độ trung bình, chưa biến chứng
- Cơn THA theo dõi biến chứng Nhồi máu não/xuất huyết não – Tăng huyết áp thứ phát do bệnh thận mạn mức độ trung bình, chưa biến chứng
X. BIỆN LUẬN
- Cơn tăng huyết áp
– BN có HA lúc nhập viện = 220/100 mmHg -> cơn THA, không rõ HA hằng ngày, HATThu lúc tái khám ở TYT xã dao động 140-160mmHg, lần này HA lúc NV là 220/100mmHg kèm mới xuất hiện triệu chứng đau đầu, tê cẳng bàn chân T => cơn THA
– Cơn THA nghĩ nhiều là THA cấp cứu do triệu chứng đau đầu diễn tiến tăng dần, tê cẳng bàn chân T nghi ngờ biến chứng Nhồi máu não/xuất huyết não
– Biến chứng của cơn THA:
* Thần kinh:
+ Bệnh não THA không nghĩ do BN (không lơ mơ, hôn mê), BN tỉnh, tiếp xúc tốt, không nhìn mờ, không co giật cục bộ theo nhịp (tonic-clonic seizures)
+ Tai biến mạch máu não: ít nghĩ do mặc dù BN đau đầu âm ỉ liên tục, tăng dần nhưng không dữ dội, không mắt mờ, khám cổ mềm, không dấu thần kinh định vị, không yếu liệt tuy nhiên BN đột ngột tê cẳng, bàn chân T, chân P lạnh, giảm cử động ngón bàn chân T sau khởi phát đau đầu 30 phút nên không thể loại trừ
+ Nhồi máu não: ít nghĩ do BN đau đầu ẩm ỉ, liên tục, không đau đầu dữ dội, khám cổ mềm, không dấu thần kinh định vị nhưng BN có tê cẳng bàn chân T đột ngột nên không thể loại trừ Nhồi máu não nhỏ
=> đề nghị CT-scan sọ não không cản quang
+ Xuất huyết não: ít nghĩ do xuất huyết não thường đau đầu dữ dội, kèm nôn ói, cổ khám có dấu thần kinh định vị, BN này không có các dấu hiệu trên tuy nhiên mới xuất hiện tê cẳng bàn chân T -> không thể loại trừ Xuất huyết não nhỏ
=> đề nghị CT-scan không cản quang
(cần phân biệt NMN và XHN để điều trị cho BN: ở BN XHN cần hạ huyết áp < 130mmHg, còn NHM thì HA mục tiêu khoảng 150-160 mmHg)
* Mắt: bệnh võng mạc THA: không nghĩ do không mắt mờ đột ngột, không nhìn lóa
* Tim:
+ Suy tim cấp: không nghĩ do BN không khó thở, khám phổi không ran, không gallop T3
+ NMCT cấp: không nghĩ do BN không đau ngực, không hồi hộp đánh trống ngực
* Thận:
+ Tổn thương thận cấp: BN tiểu 500ml/12h, không thể loại trừ không loại trừ STC thể không thiểu niệu
=> đề nghị BUN, Creatinin máu
+ Viêm cầu thận cấp: BN có cơn THA, không phù, không tiểu máu đại thể tuy nhiên không loại trừ tiểu máu vi thể
=> đề nghị TPTNT
* Mạch máu: phình bóc tách ĐM chủ : không nghĩ d Bn không đau ngực
=> BN này có Cơn THA theo dõi biến chứng Nhồi máu não/xuất huyết não
- Tê cẳng bàn chân (T)
– BN có tê cẳng bàn chân T, đau như kim chích ở đầu ngón và lòng bàn chân T, các nguyên nhân có thể nghĩ đến ở BN là
+ Bệnh thần kinh ngoại biên : không nghĩ do BN chỉ có tê cẳng bàn chân T, không đối xứng, không kèm tê chân P, không tê tay, tiểu tự chủ
+ Bệnh động mạch ngoại biên : (bệnh động mạch chi dưới) nghĩ nhiều do BN có tê cẳng bàn chân T kèm đau kiểu kim chích ở đầu ngón và da lòng bàn chân, chân T lạnh hơn chân P, giảm cử động ngón chân và bàn chân, ABI tại thời điểm khám bình thường tuy nhiên lúc này BN tê chân đã giảm nhiều, chân T giảm lạnh, không có ABI lúc NV, BN có tiền căn THA 3 năm nay
=> đề nghị SA Doppler mạch máu 2 chi dưới
+ Biến chứng thần kinh của cơn THA: đã biện luận
Nếu biện luận tê cẳng, bàn chân T trước : Tê cẳng, bàn chân T ở BN có những nguyên nhân nghĩ đến là
– Mạch máu : tắc mạch : không nghĩ do BN này có tê chân, than chi lạnh tuy nhiên lúc khám chi ấm, mạch đều rõ
– Thần kinh :
+ Nhồi máu não :như trên
+ Xuất huyết não : như trên
- Tăng huyết áp độ 2 không tuân thủ điều trị
– BN phát hiện THA cách đây 3 năm, nhiều lần tái khám đo HATThu ở TYT xã dao động 140-160 mmHg => BN có THA
– Nguyên nhân THA: BN này 65 tuổi, có cơn THA, HA lần nhập viện này rất cao 220/100mmHg => cần tìm nguyên nhân ở BN
* Nhóm nguyên nhân thứ phát :
+ Thuốc: không nghĩ do BN không sử dụng thuốc corticoid, cam thảo trước đây
+ Hẹp eo ĐMC: không nghĩ do BN HA chi trên bằng HA chi dưới, HA hai tay bằng nhau, không âm thổi ở sau lưng, thể trạng cân đối không yếu chân
+ Bệnh lí thận
- Bệnh nhu mô thận: ít nghĩ do không có các triệu chứng gợi ý bệnh thận như tiểu máu, tiểu đêm, phù tái đi tái lại, khám thận không sờ chạm, tuy nhiên không loại trừ => dề nghị SA bụng, BUN, creatinin máu, TPTNT
- Bệnh mạch máu thận: ít nghĩ do không âm thổi vùng bụng tuy nhiên không thể loại trừ => đề nghị SA Doppler ĐM thận kiểm tra
- Bệnh đường tiết niệu: không nghĩ do không tiểu gắt buốt, không tiểu máu, không tiền căn sỏi thận, khám không ghi nhận các điểm đau
+ Bệnh nội tiết
- Cường giáp: không nghĩ do BN không sợ nóng, không đổ mồ hôi, không sụt cân, khám tuyến giáp không to, nhịp tim không nhanh không lồi mắt
- Nhược giáp: không nghĩ do BN không sợ lạnh, không táo bón, khám nhịp tim không chậm, vẻ mặt BN tỉnh, tiếp xúc tốt
- U tủy thượng thận: u tủy thượng thận thường gặp ở người trẻ, có THA từng cơn, xuất hiện đột ngột và biến mất từ từ, trong cơn BN đau đầu dữ dội => BN này không có các dấu hiệu trên nên ko nghĩ
- U vỏ thượng thận: BN không yếu liệt tay chân, tê chân T mới xuất hiện nên ko nghĩ
- HC Cushing: không nghĩ do BN không có vẻ mặt ửng đỏ, to tròn, không có tiền căn sử dụng thuốc corticoid
* Nhóm nguyên nhân nguyên phát: BN có các YTNC của THA nguyên phát: tuổi cao, phụ nữ mãn kinh, thói quen ăn mặn
=> Nguyên nhân THA ở BN này nghĩ đến là
– THA nguyên phát
– THA thứ phát do hẹp ĐM thận hoặc do Bệnh thận mạn
– Nếu BN là THA nguyên phát thì THA độ 2: BN không đo HA hằng ngày, HATThu lần đầu phát hiện = 170mmHg, HA lúc tái khám TYT xã dao động 140-160 mmHg -> độ 2 theo ESC 2018
– Nếu BN là THA thứ phát => mức độ trung bình
– Biến chứng mạn của THA:
* Thần kinh
– Tai biến mạch máu não: đã biện luận. không nghĩ do BN không yếu liệt tay chân, không nhìn mờ, không ghi nhận tiền căn TBMMN trước đây
* Mắt: không nghĩ do BN không tiền căn nhìn mờ => tuy nhiên BN THA 3 năm nay, không kiểm soát huyêt áp => cần Soi đáy mắt
* Tim mạch: Phì đại thất T, suy tim: không nghĩ do BN không khó thở, khám mỏm tim không lệch ngoài, không đập mạnh, nghe phổi không ran
– Phì đại thất T: không nghĩ do khám mỏm tim ở KLS V đường trung đòn T, diện đập mỏm tim 1x1cm2
– Suy tim: không nghĩ do BN không khó thở, không phù, khám không tĩnh mạch cổ nổi, mỏm tim không lệch ngoài
* Thận: BN chưa ghi nhân tiền căn tiểu ít, tiểu đêm, không phù tuy nhiên không loại trừ
=> đề nghị BUN, Creatinin máu, SA bụng, TPTNT
* Mạch máu:
+ Bệnh động mạch chi dưới mạn: ít nghĩ do chưa ghi nhận tiền căn đau cách hồi, các dấu hiệu tê chân (T), chân (T), đau kim chích ở đầu ngón, giảm cử động các ngón, mới xuất hiện gần đây, khám mạch máu đều rõ , không thể loại trừ diễn tiến cấp trùng hợp với đợt bệnh lần này
=> SA Doppler mạch máu chi dưới
+ Phình bóc tách động mạch chủ: BN không đau ngực không nghĩ
XI. ĐỀ NGHỊ CẬN LÂM SÀNG
- CLS chẩn đoán
– CT-scan sọ não không cản quang, BUN,creatinin máu, TPTNT,Siêu âm Doppler mạch máu chi dưới, SA bụng, SA Doppler động mạch thận,
- CLS thường quy
– Công thức máu, Ion đồ, đường huyết, Soi đáy mắt, SA bụng, bilan lipid (cholesterol toàn phần, LDL, HDL), XQ ngực thẳng
XII. KẾT QUẢ CẬN LÂM SÀNG
- Công thức máu
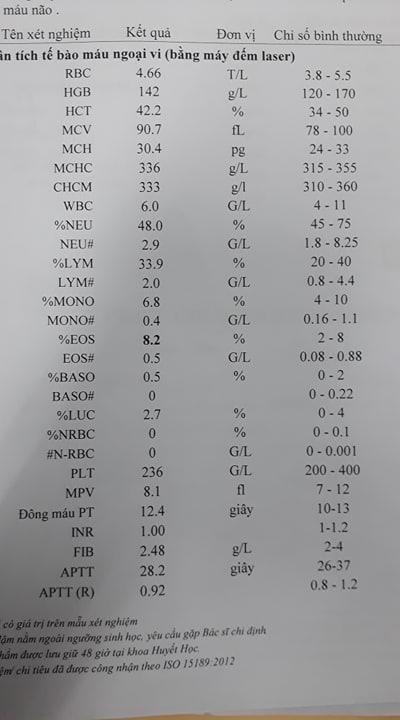
=> Dòng hồng cầu, bạch cầu trong giới hạn bình thường
=> Đông máu toàn bộ: trong giới hạn bình thường
- Sinh hóa máu
| Tên xét nghiệm | Kết quả | Giá trị bình thường | Đơn vị |
| Đường huyết | 80 | 70 – 110 | Mg/dl |
| AST | 26 | 9 – 48 | U/L |
| ALT | 19 | 5 – 49 | U/L |
| Bilirubin TP | 0.44 | 0.2 – 1 | Mg/dl |
| Bilirubin TT | 0.14 | 0.0 – 0.2 | Mg/dl |
| Bilirubin GT | 0.3 | 0.2 – 0.8 | Mg/dl |
| BUN | 14 | 7 – 20 | Mg/dl |
| Creatinin | 0.58 | 0.7 – 1.5 | Mg/dl |
| eGFR(MDRD) | 96.72 | > 60 | ml/phút/1.73m2 |
=> Đường huyết, AST, ALT, Bilirubin trong giới hạn bình thường
=> Chức năng thận trong giới hạn bình thường
=> Loại trừ nguyên nhân THA thứ phát do bệnh thận mạn
- Ion đồ
| Na+ | 139 | 135- 150 | Mmol/l |
| K+ | 3.2 | 3.5 – 5.5 | Mmol/l |
| Cl- | 103 | 98 – 106 | Mmol/l |
=> Kali máu giảm nhẹ có thể nghĩ do BN ăn uống kém, điều kiện gia đình khó khăn
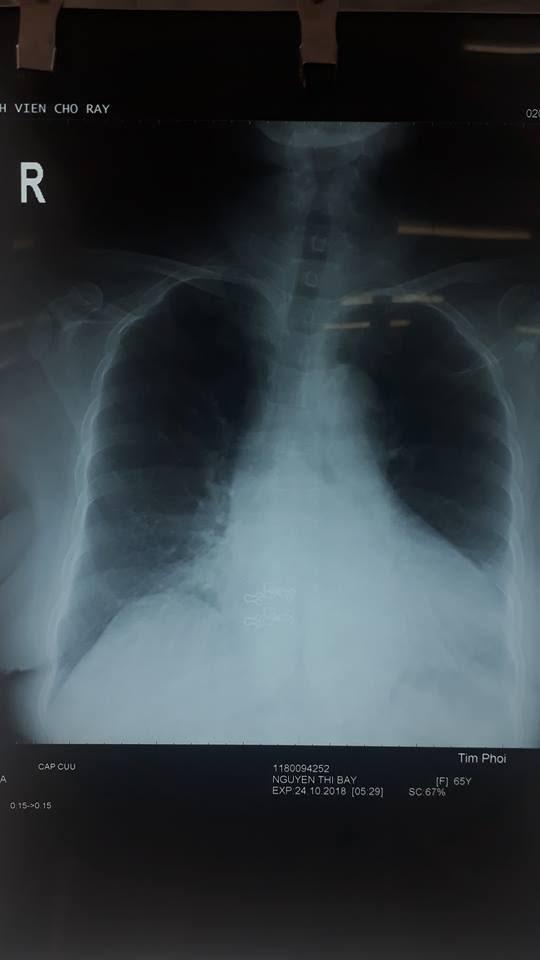
- XQ ngực thẳng
– Tiêu chuẩn phim:
+ Phim đứng (PA): bóng hơi dạ dày, 2 xương bả vai ngoài phế trường,
+ Hít vào đủ sâu: thấy được 8 cung sườn trước
+ Thấy rõ đươc đốt sống D4 trở lên
– Không bất thường xương, mô mềm, màng phổi
– Mờ góc sườn hoành (T) : nghĩ do bóng tim lớn và ảnh giả
– Tim: bóng tim to, chỉ số tim- lồng ngực = 0,7 > 0,55, bóng tim không chếch lên , bờ tim lệch ra ngoài, góc tâm hoành nhọn
=> gợi ý hình ảnh lớn thất T
=> đề nghị ECG, SA tim
– Cung động mạch chủ phồng
– Phổi: rốn phổi P đậm
=> Kết luận: lớn thất (T)
=> nghĩ nhiều BN có THA mạn biến chứng lớn thất T, phình động mach chủ
- CT-scan sọ não không cản quang
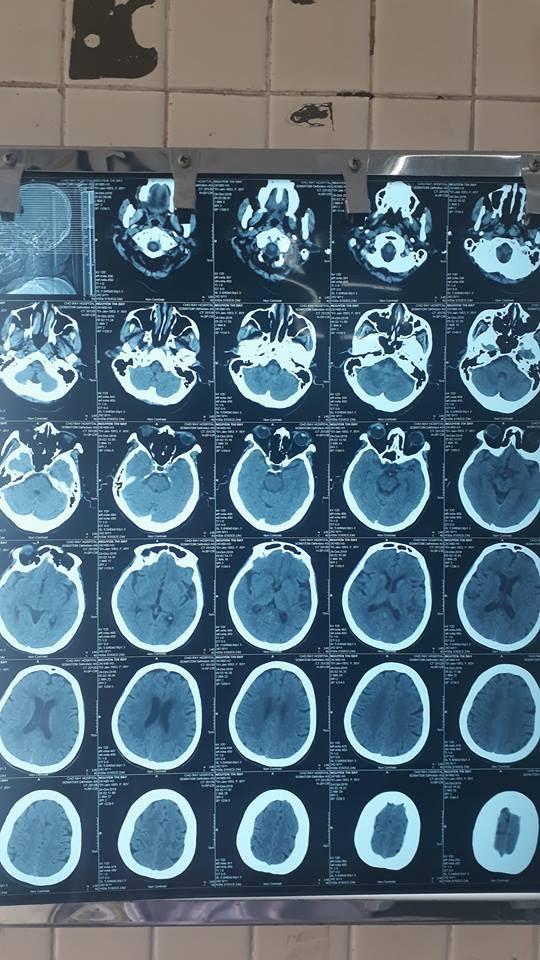
=> Kết luận: không thấy tổn thương nội sọ trên phim
=> Loại trừ được chẩn đoán biến chứng Xuất huyết não, tuy nhiên chưa loại trừ biến chứng NHồi máu não
=> Chụp CT-scan CÓ cản quang sau 48h (do BN này TC nhẹ), (BN khác nghi ngờ nhiều => chụp ngay, không chờ 48h)
- ECG
7h36ph ngày 24/10/2018
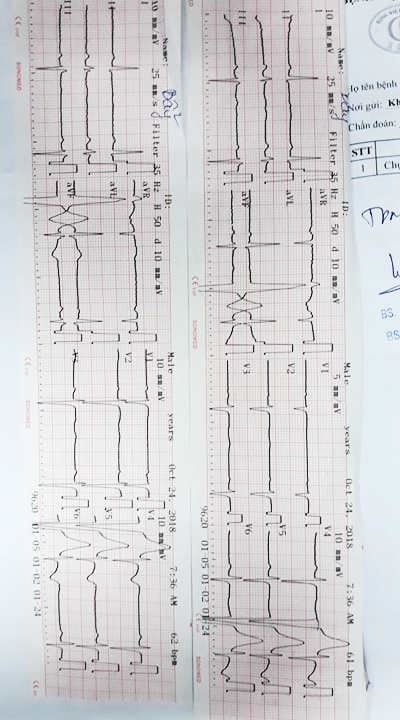
– Nhịp xoang, tần số 60 lần/phút
– Trục điện tim lệch T
– PR = 0,2s
– Phức bộ QRS :
- Theo Sokolow-Lyon
+ SV1 + RV5 = 9mm
+ RV1 + SV5 = 10mm
- Theo Cornell
+ R/avL + SV3 = 18 mm
=> Không lớn thất T, không lớn thất P
– V4-V5-V6, avL, avF: QRS đến sớm, đoạn ST chênh lên, sóng T cao
QRS dãn rộng, sóng T âm sau đó -> nhịp từ thất
Phức bộ QRS hẹp đến ngay sau QRS dãn rộng, không có khoảng nghỉ bú
=> Ngoại tâm thu thất dẫn truyền ngược sớm (dẫn truyền lên nhĩ)
KẾT LUẬN:
=> XQ có hình ảnh gợi ý lớn thất T, ECG không ghi nhận lớn thất T, tuy nhiên chẩn đoán lớn thất T theo tiêu chuẩn Sokolow-Lyon, Cornerll có độ nhạy <50%, bệnh sử và khám lâm sàng không ghi nhận triệu chứng gợi ý
=> đề nghị SA tim
20h00 ngày 24/10/2018 CHƯA SỬA
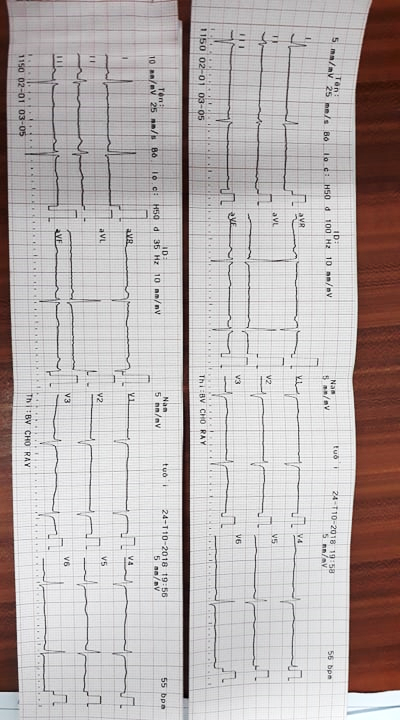
– Nhịp chậm xoang tần số 56 lần/phút
– Trục điện tim lệch trái
– Phức bộ QRS: giảm điện thể ở chuyển đạo thành trước
+ Theo Sokolow Lyon
SV1 + RV5 = 28 < 35 => không có lớn thất trái
RV1 + SV5 = 8 < 11 = > không có lớn thất P
+ Theo Cornell
+ RaVL + SV3 = 23> 20 => lớn thất T
+ R/avL > 11mm => lớn thất T
– Phức bộ QRS giảm điện thế ở chuyển đạo thành trước
– V4-V6; đoạn ST không chênh, sóng T không cao
=> Kết luận:
– Nhịp tim ở giới hạn dưới bình thường => nghĩ do BN đang dùng ức chế beta
– Điện thế QRS giảm ở chuyển đạo thành trước => nghĩ do thành ngực BN dày
– Lớn thất trái theo Cornell + truc điện tim lệch trái => BN có lớn thất trái phù hợp với ECG lúc 7h36ph => đề nghị SA tim.
XIII. CHẨN ĐOÁN XÁC ĐỊNH
Tăng huyết áp khẩn cấp – theo dõi bệnh động mạch chi dưới (T) cấp – Hạ kali máu mức độ nhẹ – Tăng huyết áp nguyên phát độ 1 theo ESC 2018, chưa biến chứng
Cơn THA có triệu chứng thần kinh – Tăng huyết áp nguyên phát độ 2 theo JNCVIII/ESC2018 biến chứng phì đại thất T – Hạ kali máu mức độ trung bình
XIV. ĐIỀU TRỊ
1. Nguyên tắc điều trị
– Kiểm soát cơn THA
– Duy trì HA mục tiêu
– Điều trị bệnh động mạch chi dưới T cấp
– Điều trị hạ K+ máu
2. Điều trị cụ thế
2.1 Kiểm soát cơn THA
* Mục tiêu điều trị
– BN nhập viện vì đau đầu -> giảm đau Paracetamol đường TM/uống
– Trong 1h đầu NV: giảm HA khoảng 20-25%
=> HA lúc nhập viện 220/100 mmHg -> giảm 45mmHg => HATThu mục tiêu 175 mmHg
– Trong 6 tiếp theo: tiếp tục giảm HA -> mục tiêu 160/100 mmHg
Theo lý thuyết HA cần hạ là HA trung bình tuy nhiên thực tế đo chỉ số này cần HA xâm lấn nên khó thực hiện do đó cần quan tậm hạ HATThu
* Điều trị cụ thể
= > Trong 1 giờ đầu:
Nitroglycerin 5mg/10ml * 2A 30microgam/phút mới đủ tác động dãn động mạch,tăng liều mỗi 10 microgam ttrong 10 phút đến khi đat HA mục tiêu
NaCl 0.9% đủ 50ml
Perfalgan 1g/1000ml TTM xxgiot/phút
=> Trong 6h tiếp theo :tiếp tục duy trì liều Nitroglycerin trong 6h tiếp theo, theo dõi chỉ số M, HA để điều chỉnh liều
Nếu HA chưa hạ đến HA mục tiêu -> có thể dùng thêm Furosemide 20-40 mg TTM
– Enalapril 5mg 1v (uống)
– Amlodipin 5mg 1v (u)
– Spironolactone 25mg 1v (uống)
2.2 Duy trì huyết áp mục tiêu:
* Mục tiêu: theo ESC 2018, mục tiêu HA < 140/90 mmHg, nếu dung nạp tốt và BN 65 tuổi => kiểm soát huyết áp đạt 130-139 mmHg
- Thay đổi lối sống
– Giảm ăn mặn, hạn chế dùng nước chấm thêm ,lượng muối ăn hàng ngày < 6g/ngày
– Thêm khẩu phần rau và hoa quả, ít nhất 5 khẩu phần/ngày
– BN không uống rượu, không hút thuốc lá, làm việc > 30 phút/ngày
– Hiện tại BMI BN 22.41 => theo dõi cân nặng tránh béo phì
- Dùng thuốc
* BN 65 tuổi THA độ 2, yếu tố nguy cơ BN: nguy cơ thấp
=> cần thay đổi lối sống + phác đồ dùng thuốc ngay
* Điều trị cụ thể:
– Coveram 10/10 mg/mg 5/5 mg/mgv (uống): Peridogril + Amlodipin
( BN này là THA có biến chứng dày thất T => tối ưu là ACEi và betablocker, tuy nhiên BN có mạch ở giới hạn dưới -> đổi sang ACEi và CCB
– Trong đó Amlodipin và Peridogril được chọn do tác dụng kéo dài)
– Tư vấn BN tuân thủ điều trị
2.3 Điều trị hạ kai máu
– Kali cloride 0.6g 2v x 3 (u)
2.4 Điều trị tê chân (T) tê chân của BN xuất hiện trong cơn THA, khi HA hạ thì triệu chứng giảm dần và biến mất => nghĩ là tê chân do triệu chứng thần kinh
– Hiện tại tê chân T giảm nhiều, chân T ấm => không điều trị và theo dõi
– Nếu các triệu chứng không thoái lui -> Asipirin 81 mg 1 v (u)
Để lại một bình luận