BỆNH VIỆN CHỢ RẪY – KHOA NỘI TIM MẠCH
Giảng viên hướng dẫn: BS. Nguyễn Xuân Tuấn Anh
Nhóm 1
BỆNH ÁN NỘI KHOA
I. HÀNH CHÍNH:
Họ tên BN: NGUYỄN VĂN THO Giới: Nam Năm sinh: 1983 (35 tuổi)
Nghề nghiệp: Làm ruộng (nghỉ làm 2 năm nay)
Địa chỉ: Kiên Giang
Ngày giờ nhập viện : 8 giờ ngày 26/09/2018
Phòng 2 khoa Nội Tim Mạch BV Chợ Rẫy
II. LÝ DO NHẬP VIỆN: Khó thở
III. BỆNH SỬ:
Cách nhập viện 2 năm, bệnh nhân bắt đầu thấy khó thở kèm cảm giác hồi hộp, đánh trống ngực. Khám tại BV đa khoa Kiên Giang được chẩn đoán hở van động mạch chủ không rõ mức độ, điều trị và tái khám hàng tháng tại BV Kiên Giang
Tình trạng khó thở tăng dần khiến BN không thể tiếp tục làm ruộng được, chỉ còn làm được việc nhà. BN bắt đầu có những cơn khó thở đột ngột về đêm, kèm vã mồ hôi phải ngồi dậy để thở. 1 năm nay, BN nằm hai gối khi ngủ mới thấy dễ chịu, đi bộ khoảng 50m đã cảm thấy mệt, khó thở phải dừng lại để nghỉ.
Cách nhập viện 2 tháng, BN sốt cao kèm lạnh run, ho khạc đàm xanh, khó thở nhiều → BV đa khoa Kiên Giang, không rõ chẩn đoán lúc này, được tư vấn phẫu thuật thay van nhưng BN từ chối vì chưa có điều kiện.
Cách nhập viện 1 tuần, bệnh nhân thấy khó thở tăng lên, khó thở cả khi sinh hoạt cá nhân, khó thở 2 thì, kèm ho khan, sốt 380C, không lạnh run, không đau ngực, không phù. BN đến khám tại BV đa khoa Kiên Giang.
Chẩn đoán: Suy tim độ III-IV- hở van 2 lá nặng- hở van động mạch chủ nặng
Điều trị: Furosemid 20mg (TM)/12h
Spironolactone 50mg (u)/ ngày
Sintrom 4mg 1/4v (u)/ ngày
CoDiovan 80/12.5mg (u)/12h
Bệnh nhân hết sốt nhưng vẫn còn mệt nhiều, khó thở→ chuyển bv Chợ Rẫy chuẩn bị thay van
Tình trạng lúc NV:
BN tỉnh, tiếp xúc tốt, khó thở nhẹ
Sinh hiệu: Mạch 100l/ phút HA:110/70 mmHg,
Nhiệt độ: 370C Nhịp thở: 20 l/phút
Cân nặng: 60 kg, chiều cao 1m7
→ BMI= 20.7 Kg/m2: thể trạng trung bình
Diễn tiến sau nhập viện: BN bớt mệt, hết khó thở
IV. TIỀN CĂN:
- Bản thân:
- Cách 2 năm, BN được chẩn đoán hở van động mạch chủ ở BV Kiên Giang (không rõ có kèm bệnh lý van tim nào khác)
- 1 năm nay, BN thường xuyên có những đợt mệt, khó thở nhiều phải nhập BV Kiên Giang với chẩn đoán suy tim, điều trị 1 tuần.
- Bệnh nhân có những đợt mệt mỏi, sốt nhẹ không đi khám hay điều trị.
- Chưa ghi nhận viêm khớp, đau khớp, NMCT, THA, ĐTĐ, rối loạn lipid máu
- Chưa ghi nhận tiền căn sốt kéo dài trước đây
- Chưa ghi nhận tiền căn dị ứng thuốc, thức ăn
- Chưa ghi nhận tiền căn phẫu thuật
- Thói quen: Không hút thuốc lá, uống rượu không thường xuyên (250ml rượu mạnh/ 2 tháng)
- Gia đình: Chưa ghi nhận các bệnh tim mạch
V. LƯỢC QUA CÁC CƠ QUAN:
- Không hồi hộp, không đánh trống ngực, không đau ngực, không khó thở
- Không đau bụng, không chán ăn, tiêu phân vàng đóng khuôn
- Tiểu bình thường, nước tiểu vàng trong không gắt buốt
- Không phù, không sốt, không vàng da
- Không yếu liệt chi, không giới hạn vận động, không đau khớp.
VI. KHÁM:
- Tổng trạng:
BN tỉnh, tiếp xúc tốt, nằm đầu cao 600
Sinh hiệu:
Mạch 88 lần/ phút HA= 90/30 mmHg
Nhịp thở: 22 lần/ phút Nhiệt độ: 370C
Da niêm hồng, chi ấm, mạch rõ
Không phù
Mạch Corrigan (+), Dấu mao quản Quincke (-)
- Khám vùng:
a. Đầu mặt cổ:
Kết mạc mắt không vàng
Lưỡi sạch, dấu Muller (-)
TM cổ nổi 450: âm tính
Không nghe âm thổi động mạch cảnh
Hạch cổ, hạch thượng đòn: không sờ chạm
b. Lồng ngực:
Cân đối, di động đều theo nhịp thở, không sao mạch, không tuần hoàn bàng hệ
*Tim:
- Nhìn: Mỏm tim ở KLS 6 đường nách trước, diện đập 2*2 cm2, nảy mạnh
- Nghe: Nhịp tim đều, tần số 88 lần/phút. T1, T2 rõ
Âm thổi tâm thu ở mỏm lan ra nách, cường độ 3/6.
Âm thổi tâm trường, vị trí KLS 3 bờ trái xương ức và KLS 2 bờ phải xương ức, lan dọc bờ trái xương ức, cường độ 5/6.
- Sờ: Ổ đập bất thường KLS 2 bờ phải xương ức. Rung miêu tâm trương ở KLS 2 bờ (P) xương ức. Harzer (-)
*Phổi:
Rung thanh đều 2 bên, gõ trong khắp phổi, rì rào phế nang êm dịụ 2 phế trường.
c. Bụng:
- Bụng mềm, cân đối, không sao mạch, không xuất huyết dưới da, không sẹo mỗ cũ, không tuần hoàn bàng hệ, di động đều theo nhịp thở, không điểm đau.
- Gan: bờ trên gan ở KLS 5 bờ dưới không sờ chạm
- Lách: không sờ chạm
- Chạm thận(-)
d. TK- Cơ xương khớp:
Cổ mềm, không có dấu TK định vị
Sức cơ 5/5
VI. TÓM TẮT BỆNH ÁN:
BN nam, 35 tuổi, nhập viện vì khó thở, bệnh 1 tuần, qua thăm khám ghi nhận:
TCCN:
- Ho khan, sốt
- Khó thở khi gắng sức, khó thở khi nằm, khó thở kịch phát về đêm
TCTT:
- HA= 90/30 mmHg. Mạch Corrigan (+)
- Mỏm tim lệch, diện đập rộng, nảy mạnh
- ATTTh ở mỏm, cường độ 3/6, không lan
- ATTTr, vị trí KLS 3 bờ trái xương ức và KLS 2 bờ phải xương ức, lan dọc bờ trái xương ức, cường độ 5/6
- Rung miêu tâm trương ở KLS 2 bờ (P) xương ức
Tiền căn:
- Hở van động mạch chủ- suy tim đang điều trị
- Những đợt mệt mỏi, sốt nhẹ không rõ nguyên nhân.
VII. VẤN ĐỀ:
1. Hội chứng suy tim
2. Hội chứng van tim
3. Sốt
VIII. Chẩn đoán sơ bộ:
Suy tim trái độ III theo NYHA, giai đoạn C theo ACC/AHA, do hở van động mạch chủ hậu thấp- yếu tố thúc đẩy nhiễm trùng hô hấp trên
IX. Chẩn đoán phân biệt:
Suy tim trái độ III theo NYHA, giai đoạn C theo ACC/AHA, do hở van hai lá, hở van động mạch chủ hậu thấp, viêm nội tâm mạc nhiễm trùng, yếu tố thúc đẩy nhiễm nhiễm trùng hô hấp trên
X .BIỆN LUẬN:
- Hội chứng suy tim:
- Nghĩ nhiều BN có suy tim vì:
- TCCN: khó thở khi gắng sức, khó thở khi nằm, khó thở kịch phát về đêm, diễn tiến theo thời gian
- TCTT: mỏm tim dày (diện đập nảy mạnh), dãn (vị trí ở KLS 6 đường nách trước)
- Suy tim này là suy tim trái vì không có các dấu hiệu của suy tim phải như phù, gan to, tĩnh mạch cổ nổi
- Bệnh giới hạn đáng kể các hoạt động của bệnh nhân, BN không thể tiếp tục làm các công việc trước đây, chỉ ở nhà làm những việc nhẹ nhàng→ độ III theo NYHA
- BN có tổn thương thực thể, có triệu chứng của suy tim → giai đoạn C theo ACC/AHA
- Nguyên nhân:
- THA: không nghĩ vì BN không có tiền căn THA, khám không ghi nhận huyết áp cao.
- Bệnh mạch vành: không nghĩ vì BN chưa từng có tiền căn đau ngực trước đây, không có yếu tố nguy cơ của bệnh mạch vành, khám dấu giật dây chuông (-), dấu se điếu (-)
- Bệnh lý van tim: khám ghi nhận âm thổi điển hình của hở van động mạch chủ, đã được từng được siêu âm tim chẩn đoán nên nghĩ nhiều là nguyên nhân gây ra suy tim trên BN này -> Siêu âm tim
- Yếu tố thúc đẩy:
- Nhiễm trùng: BN có sốt, ho khan, khám phổi không ghi nhận rale nên nghĩ nhiều do nhiễm trùng hô hấp trên.
- Tuân thủ điều trị: ít nghĩ do BN tái khám và uống thuốc đều đặn nhưng vẫn còn sử dụng rượu
- Hội chứng van tim:
- Hở van 2 lá: nghĩ nhiều hở cơ năng vì khám tim thấy lớn thất trái, âm thổi cường độ 3/6 không lan→ Siêu âm tim, XQ ngực thẳng
- Hở van ĐMC: Nghĩ nhiều vì khám tim ghi nhận mỏm tim dày, dãn; ATTTr, vị trí KLS 3 bờ trái xương ức và KLS 2 bờ phải xương ức, lan dọc bờ trái xương ức, cường độ 5/6. Rung miêu tâm trương ở KLS 2 bờ (P) xương ức → Siêu âm tim, ECG, Xquang ngực thẳng
Nguyên nhân của bệnh van tim: hở van ĐMC
- Hậu thấp nghĩ nhiều vì chiếm 2/3 các trường hợp hở van ĐMC
- Viêm nội tâm mạc nhiễm trùng: chưa ghi nhận tiền căn sốt kéo dài nhưng BN có những đợt mệt mỏi, sốt nhẹ không rõ nguyên nhân kèm bệnh lý van tim nguy cơ (hở van động mạch chủ) nên không loại trừ được VNTM thể bán cấp. Lâm sàng, bệnh nhân có tình trạng suy tim kèm hở van động mạch chủ tiến triển có thể do bệnh cảnh VNTMNT làm nặng thêm tình trạng hở van sẵn có, suy tim tiến triển. Đề nghị siêu âm tim
- Bẩm sinh: ít nghĩ do không ghi nhận các triệu chứng khởi phát từ lúc nhỏ.
- Dãn ĐMC lên không thể loại trừ
→ đề nghị siêu âm tim để chẩn đoán xác định và gợi ý nguyên nhân
Biến chứng hở van ĐMC:
- Suy tim (T): đã biện luận
- Thiếu máu cơ tim: ít nghĩ nhưng không loại trừ → đề nghị ECG
- Thấp tim tái phát: không nghĩ
3. Sốt:
- Bệnh nhân có sốt, ho khan kèm sổ mũi, nhức đầu nghĩ nhiều là triệu chứng của nhiễm siêu vi. Bệnh viện Kiên Giang không điều trị đặc hiệu gì cho tình trạng này nhưng BN tự hết sốt, sinh hiệu ổn.
XI. ĐỀ NGHỊ CLS:
- Chẩn đoán : Siêu âm tim, Cấy máu 3 mẫu mỗi mẫu cách nhau 1 giờ.
- Thường quy: CTM, ion đồ, đường huyết, TPTNT, BUN, Creatinin, AST, ALT, ECG, siêu âm bụng, XQ ngực thẳng.
XII. BIỆN LUẬN CLS:
- Siêu âm Doppler tim qua thành ngực (28/9/2018)
Mô tả kết quả:
– Dãn lớn thất trái và nhĩ trái (LA=46mm, LV=89mm, Ann=44mm, AML=43mm).Đường kính vòng van ĐM chủ d#36mm, xoang valsalva d#44mm, chỗ nối xoang ống d#40mm, ĐM chủ lên d#50mm, quai ĐM chủ d#27mm, DDM chủ xuống d#24mm.
– Van ĐM chủ 2 mảnh, sùi osler cũ trên van động mạch chủ d#4-5mm gây rách lá van, hở van động mạch chủ 4/4, AR PHT=223ms, EDTD=46cm/s, VTI EDTD=29.3cm.
– Hở van 2 lá 2/4-2.5/4 do dãn vòng van
– Chưa tăng áp động mạch phổi
– Vách liên thất-liên nhĩ nguyên vẹn
– Giảm động toàn bộ thất trái
– Co bóp cơ tim giảm.Chức năng tâm thu thất (T) giảm.EF=36%
– Không thấy tràn dịch màng ngoài tim
– E > A
=> Kết luận:
– Hở van động mạch chủ rất nặng 4/4 do rách lá van giai đoạn D (theo AHA 2014)/Sùi OSLER cũ trên van động mạch chủ 2 mảnh-Dãn gốc động mạch chủ và dãn động mạch chủ ngực lên đoạn đầu)
-Hở van 2 lá 2/4-2.5/4 do dãn vòng van
-Dãn lớn thất trái và nhĩ trái
– Bệnh tim thiếu máu cục bộ
-Chúc năng tâm thu thất trái giảm.EF=36%
-TAPSE=19mmHg.
→ Phù hợp chẩn đoán: Suy tim chức năng tâm thu thất (T) giảm, EF = 36%, do hở van ĐMC bẩm sinh nặng 4/4, hở van 2 lá 2/4 cơ năng do dãn vòng van, biến chứng dãn thất (T) dãn nhĩ (T), bệnh tim thiếu máu cục bộ, sùi Osler cũ trên van ĐMC 2 mảnh kèm rách lá van dẫn đến hở van động mạch chủ, suy tim tiến triển, dãn gốc ĐMC và dãn ĐMC ngực lên đoạn đầu, chưa tăng áp ĐMP.
Áp lực ĐMP chưa tăng → chưa ảnh hưởng tim (P)
- ECG:
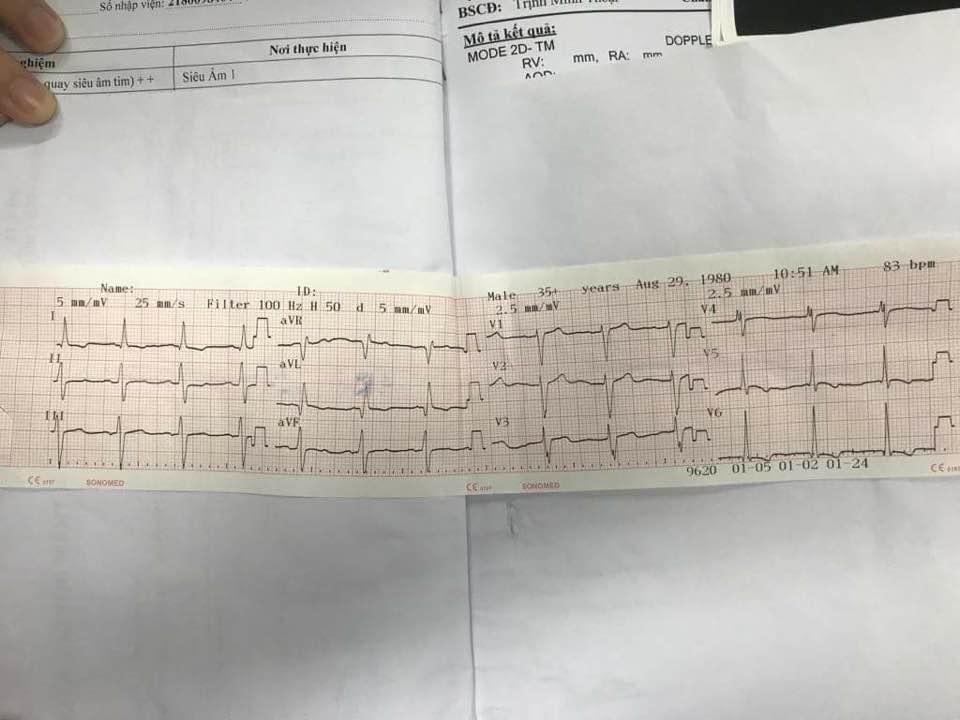
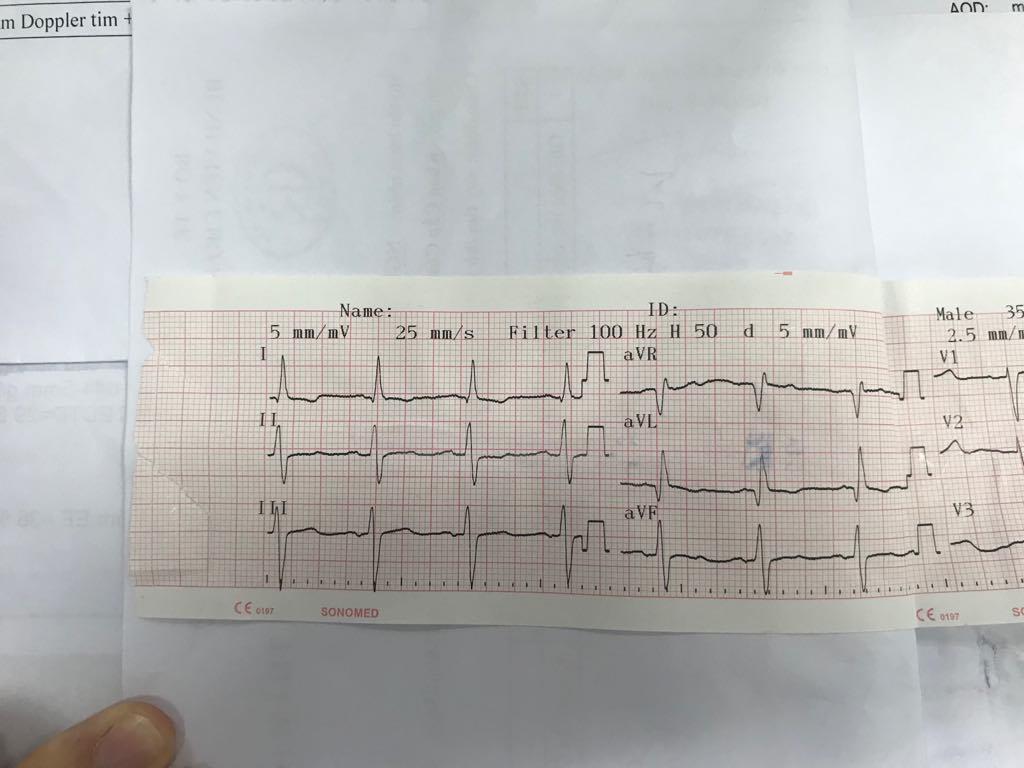
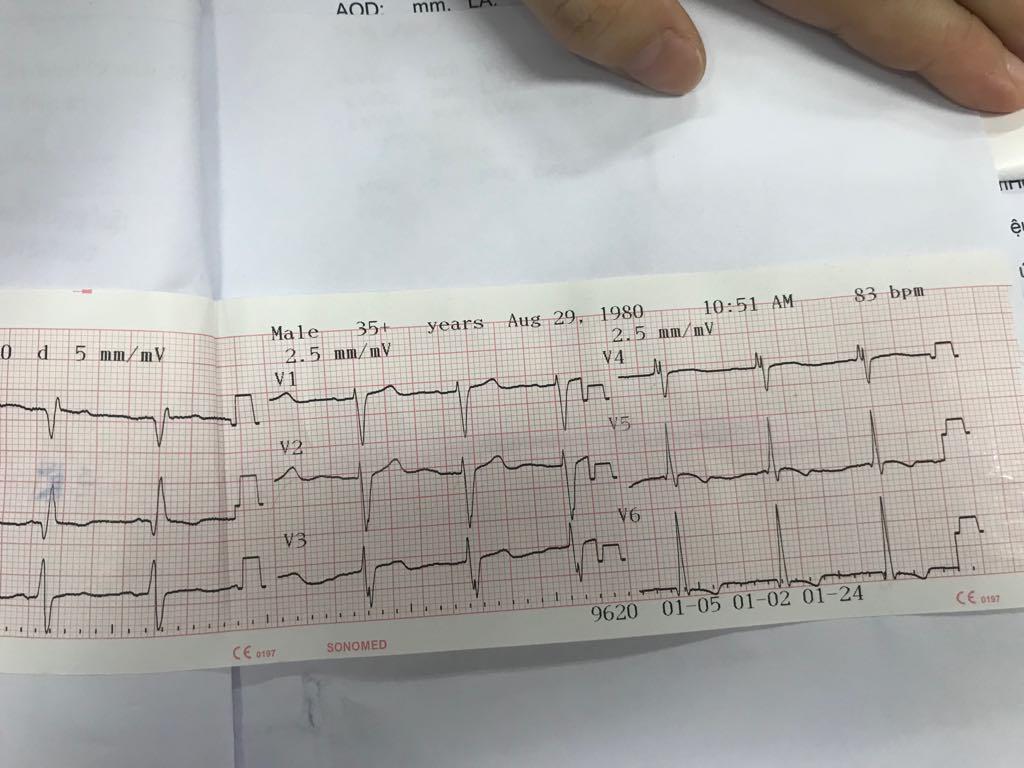
- Nhịp xoang, tần số 83 lần/phút
- Trục điện tim lệch (T) (DI dương, aVF âm)
- Sóng P dẹt ở hầu hết các chuyển đạo → khó khảo sát tâm nhĩ
- Tiêu chuẩn Sokolow – Lyon trong dày thất (P): R V1 + S V5 = 12mm → có dày thất (P)
- Sokolow – Lyon trong dày thất (T): S V1 + R V5 = 88mm →có dày thất (T)
- R cắt cụt ở V3, V4 → nghĩ do lớn thất (T) vì nếu là NMCT cũ thì phải kèm QS sâu ở V3, V4.
- Không ST chênh lên
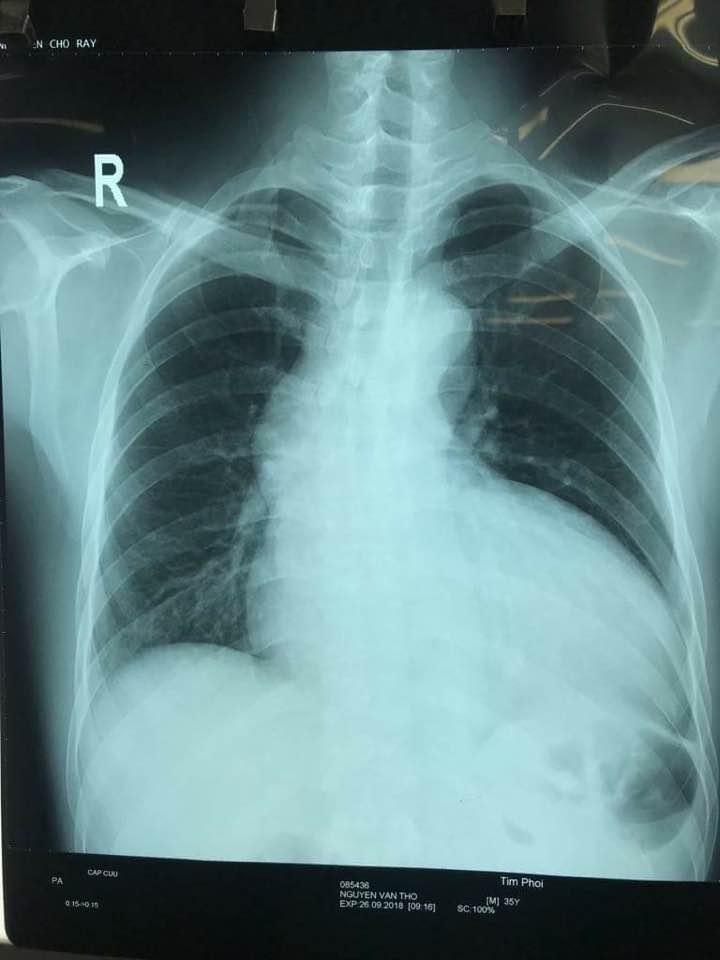
- X-quang ngực thẳng (26/9/2018)
- Phân bố tuần hoàn phổi: mạch máu phân bố ở 1/3 dưới và 1/3 trong phế trường. Không thấy đường Kerley
- Cung động mạch chủ phồng
- Chỉ số tim lồng ngực = 0.73 (BN hít không đủ sâu)
- Góc carnia mở rộng → lớn nhĩ (T)
- Bóng tim to, mỏm tim chóc xuống → lớn thất (T)
- Công thức máu (26/9/2018)
| Tên xét nghiệm | Kết quả | Đơn vị | Chỉ số bình thường |
| RBC | 4.49 | T/L | 3.8-5.5 |
| HGB | 130 | g/L | 120-170 |
| HCT | 36.8 | % | 34-35 |
| MCV | 82.0 | fL | 78-100 |
| MCH | 29.0 | pg | 24-33 |
| MCHC | 353 | g/L | 315-355 |
| WBC | 6.27 | G/L | 4-11 |
| %NEU | 63.0 | % | 45-75 |
| NEU# | 3.95 | G/L | 1.8-8.25 |
| %LYM | 29.2 | % | 20-40 |
| LYM# | 1.83 | G/L | 0.8-4.4 |
| %MONO | 4.9 | % | 4-10 |
| MONO# | 0.31 | G/L | 0.16-1.1 |
| %EOS | 2.6 | % | 2-8 |
| EOS# | 0.16 | G/L | 0.08-0.88 |
| %BASO | 0.3 | % | 0-2 |
| BASO# | 0.02 | 0-0.22 | |
| PLT | 246 | G/L | 200-400 |
| MPV | 9.0 | fl | 7-12 |
- Các chỉ số Hgb, bạch cầu, tiểu cầu trong giới hạn bình thường.
- Sinh hóa máu (26/9/2018)
| Tên xét nghiệm | Kết quả | Đơn vị | Chỉ số bình thường |
| Đường huyết | 93 | mg/dL | 70-110 |
| ALT(SGPT) | 50 | U/L | 5-49 |
| AST(SGOT) | 140 | U/L | 9-48 |
| Bilirubin-Total | 0.64 | mg/dL | 0.2-1.0 |
| BUN | 15 | mg/dL | 7-20 |
| Creatinin | 0.67 | mg/dL | 0.7-1.5 |
| eGFR(CKD-EPI) | 124.49 | mL/min/1.73m2 | >=90 |
| Ion đồ máu | Kết quả | Đơm vị | Chỉ số bình thường |
| Na+ | 139 | mmol/L | 135-150 |
| K+ | 4.2 | mmol/L | 3.5-5.5 |
| CL+ | 100 | mmol/L | 98-106 |
XIII. CHẨN ĐOÁN XÁC ĐỊNH:
Suy tim chức năng tâm thu giảm, độ III theo NYHA, giai đoạn C theo ACC/AHA, do hở van động mạch chủ nặng 4/4, hở van 2 lá 2/4, yếu tố thúc đẩy nhiễm trùng hô hấp trên- Viêm nội tâm mạc nhiễm trùng thể bán cấp
XIV. ĐIỀU TRỊ:
- Giai đoạn cấp: BN nhập viện vì khó thở, EF = 35%, HA = 110/70 mmHg, mạch = 100 lần/phút. Creatinin = 0.67 mg/dL, K+ = 4.2 mmol/L
- Giảm tiền tải: Nitroglycerin 5mg/mL
- Giảm hậu tải: Furosemide 20mg 1 ống (TMC)
Enalapril 1.25mg (TMC)
- Suy tim EF = 35%, giai đoạn ổn định, hết khó thở, HA = 90/30 mmHg, nhịp tim = 88 lần/phút
BN không có triệu chứng quá tải dịch nên không dùng lợi tiểu. Vẫn nên cho lợi tiểu liều thấp để giảm nhập viện cho BN.HATTh < 90mmHg nên CCĐ dùng ức chế beta- ACEi: Enalapril 5mg ½ viên x 2 (u)
- Theo dõi mạch, huyết áp mỗi 12h
- Hở van ĐMC 4/4, hở van 2 lá 2/4
- Điều trị nội khoa: Enalapril 5mg ½ viên x 2 (u)
- Điều trị ngoại khoa: hở van do nguyên nhân tại van nên chọn phương pháp thay van cơ học.
- Chiến lược kháng đông sau thay van: INR = 2.5 – 3.5
Aspirin 81mg 1 viên (u)
Sintrom 4mg ¼ viên (u)
XV. TIÊN LƯỢNG:
Hở van ĐMC diễn tiến suy tim: nếu không được phẫu thuật thay van sẽ tử vong trong 2 năm
THẦY TUẤN ANH DẠY
- Suy tim do nguyên nhân cơ học → điều trị triệt để là thay/sửa van, còn nội khoa chỉ là điều trị triệu chứng:
- Lợi tiểu: giảm phù (phù phổi hoặc phù ngoại biên)
- Nitrate: giảm tiền tải
- Ức chế beta: để giảm nhịp tim, đặc biệt trong rung nhĩ đáp ứng thất nhanh
- ACEi/ARB: để hạn chế thể tích phụt ngược trong hở chủ, hở 2 lá
- Digoxin
Hẹp van 2 lá, hẹp van động mạch chủ thì cung lượng tim rất thấp → không dùng dãn mạch (CCĐ ACEi/ARB) vì hồi sức BN bệnh van tim cực kì khó ra.
- Suy tim do tái cấu trúc (bệnh tim thiếu máu cục bộ, bệnh cơ tim dãn nở, suy tim do THA): có 3 thuốc cơ bản
- ACEi/ARB: không dùng khi huyết áp thấp. Nếu huyết áp cao 160 – 180mmHg thì khởi đầu liều 10mg luôn (nếu nhát tay thì khởi đầu liều thấp vừa rồi tăng dần cũng được).
- MRA: không dùng cho BN tăng Kali, suy thận
- β – blocker: suy tim cần inotropic (+), nhưng thuốc này làm inotropic (-) nên thuốc này là khó xài nhất.
Phải chuẩn bị BN thật kỹ với lợi tiểu và ACEi/ARB → HF ổn mới xài ức chế beta.
Thế nào là suy tim ổn định: NƯỚC cân bằng:
- Ngưng hoàn toàn thuốc tiêm TM: nitrate, furosemide, dopamine, dobutamine.
- Hết phù → cân nặng ổn định
- Liều lợi tiểu là cố định (vd Furosemide 20mg)
- Đi được 1 đoạn
- Hết khó thở, nằm đầu thấp vừa, phổi không ran.
Tổng hợp thuốc:
- Spiromide 20/50
- Enalapril 10mg → nếu không dung nạp ACEi/ARB thì đổi thành hydralasine + isosorbid dinitrate.
- Bisoprolol 2.5mg 1/2viên (u)
- Ivabradine (dùng cho nhịp nhanh xoang)
- Digoxin: cứu cánh cho rung nhĩ đáp ứng thất nhanh khi HF chưa ổn định. Hoặc dùng như thuốc cuối cùng làm giảm tỉ lệ nhập viện cho BN (dùng ở nồng độ rất thấp ½ viên)
BÀI TẬP VỀ NHÀ
- Hiệu quả ACEi trong điều trị hạn chế thể tích trào ngược của hở van động mạch chủ, hở van 2 lá?
- Nitrate có nằm trong danh sách chính thức điều trị suy tim chức năng tâm thu giảm (HfrEF) không?
Để lại một bình luận