TIỀN SẢN GIẬT
- Các tiêu chẩn CĐ TSG nặng
- Khi nào cho 1 TH TSG NV. Hướng dẩn BN ngoại trú ntn?
- Mô tả HC HELLP
- Nội dung bảng theo dõi 1 BN đang được điều trị TSG nặng
- BC cho mẹ và con của TSG. Cách dự phòng
- Chọn hạ áp trong TSG: hydralazin, α-methyl dopa, chẹn kênh calcium
- BC, theo dõi và xử trí BC của điều trị MgSO4.
- XT cấp cứu 1 cơn sản giật
- Bàn về thời điểm và PP chấm dứt thai ký trong TSG
- Theo dõi và hướng dẫn chăm sóc hậu sản 1 TH TSG
- Giá trị của khảo sát velocimetry doppler trong thai kì với HA cao
- TSG nặng đã ổn định với điều trị bước đầu: kéo dài thai kì hay chấm dứt
- MgSO4 có phải là 1 điều trị bắt buộc? Quan điểm của cá nhân
- Chấm dứt thai kì cho TSG: KPCD vs mổ sanh
- Có thể dự báo sớm TSG khi chưa xảy ra được ko? Bằng cách nào?
- Chiến lược thực hiện kiểm soát HA trong TSG: mục tiêu? Phương thức.
- Liều MgSO4 và Nicardipine?
Câu 1:
Theo ACOG 2013, TSG có 1 trong những dấu hiệu sau gọi là nặng:
– HA trên 160 110 qua 2 lần đo cách nhau 4h (trừ khi đã được dùng thuốc trước đó)
– Suy tế bào gan : Men gan tăng gấp đôi, đau hsp, thượng vị ko đáp ứng thước
– Suy thận : Cre tăng gấp đôi hoặc > 1,1 ko do nguyên nhân bl thận
– Phù phổi
– Triệu chứng não và thị giác
Câu 2: Nhập viện khi:
– Có dấu hiện nặng
– Sức khỏe con không đảm bảo
– Cấp cứu sản khoa
– Dấu chuyển dạ
Hướng dẫn bệnh nhân ngoại trú:
– Tái khám 3 ngày
– Ở nhà:
+ Nghỉ ngơi nhiều, ăn nhiều đạm và rau quả, ko dùng lợi tiểu và an thần
+ Theo dõi HA 2 lần/ngày, theo dõi xuất nhập
+ Theo dõi cử động thai hằng ngày
+ Theo dõi dấu hiệu nặng, dấu chuyển dạ
Câu 3: Hội chứng HELLP
– Là bộ 3 triệu chứng…, hiện diện trong bối cảnh của TSG
– Lâm sàng gồm: Đau thượng vị (90%), buồn nôn, nôn, vàng da và tiểu xá xị
– CLS thường thấy:
+ Bilirubin toàn phần ≥ 1,2 mg%
+ LDH > 600
+ SGOT > 70UI/L
+ Giảm tiểu cầu < 100 000
– Hậu quả: biến chứng và kết cục xấu thấy trong khoảng 40% trường hợp, tử vong mẹ lên đến 24%
Câu 4: Theo dõi BN TSG nặng
– Lâm sàng (bảng theo dõi ở sản A): giờ – sinh hiệu: HA, mạch, nhiệt độ, NT – V nước tiểu – PXGX – Dấu chuyển dạ: TT, cơn gỏ. Ít nhất mỗi 8h
– CLS: Tiểu cầu, men gan, Creatinin mỗi ngày
Câu 5: Biến chứng cho mẹ và con trong TSG
– Mẹ: Sản giật, HELLP, nhau bong non, DIC, OAP, xuất huyết não, suy gan, suy thận, suy đa cơ quan, BHSS
– Con: IUGR, thai lưu (do suy thai), sanh non.
Dự phòng: ????
Câu 6: Chọn hạ áp trong TSG
| Thuốc | Tác dụng | CCĐ | Cách sử dụng | ||
| Cơ chế | Bắt đầu | Kéo dài | |||
| Alpha methyldopa
(Aldomet) |
ƯC thụ thể alpha trung ương 🡪phong tỏa tổng hợp dopamin 🡪 ƯC dẫn truyền thần kinh giao cảm ngoại vi | ADH: anemia, Depression, Hepatitis
|
AN TOÀN nhất trong suốt thai kỳ
Dùng đơn độc hoặc kết hợp |
||
| Hydralazine (Nepressol) | Giãn tiểu ĐM ngoại vi, trực tiếp | 10-30p | 2-4h | Quá mẫn với hydralazin CALM: coronary, aorta, lupus, mitral
|
ĐẦU TAY
đánh trực tiếp vào bệnh sinh là co thắt tiểu ĐM ngoại vi kết hợp labetalol |
| Labetalol (Trandate) | ƯC beta (1, 2), alpha (1) | 5p | Mất 1-2h để đạt định | Beta BlockeRS | Kết hợp hydralazin
để bù trừ tác dụng giãn mạch nhanh mạnh của hydra và giảm tác dụng phụ nhịp nhanh |
| Nifedipine (Adalat), Nicardipine (Loxen) | Tác động trên cả các mạch máu trung bình
Nifedipin có thể tương tác với MgSO4. Ion Mg++ cạnh tranh với ion Ca++ 🡪 gây tụt huyết áp So với Nife, nicardipin tác dụng chọn lọc lên mạch máu hơn, ít tác dụng lên sự co bóp tim, ít làm tăng nhịp tim phản xạ hơn |
10p | 8h | CST: coronary, stenosis of aorta valve, trimester
|
Dùng trong THA nặng, thất bại thuốc khác |
Câu 7: Biến chứng, theo dõi và xử trí biến chứng MgSO4:
– Nồng độ bình thường của Mg++ là 1,5 – 3.
4 – 6 : Liều điều trị
8 – 12 : Mất PX gân xương
10 – 12 : lơ mơ nói sảng
15 – 17 : Liệt cơ, khó thở
30 : Ngưng tim
– Theo dõi khi dùng MgSO4:
+ Xuất nhập: đạt yêu cầu để tiếp tục dùng MgSO4 ko. Thiểu niệu (<25ml/h hay <100ml/4 giờ) thì phải ngưng
+ Dấu ngộ độc MgSO4: mất PXGX là dấu hiệu sớm nhất
+ Ngoài ra: Sinh hiệu mẹ (NT < 12)
– Xử trí biến chứng MgSO4:
– Ngưng ngay khi: có dấu hiệu ngộ độc (mất PXGX, suy HH), hoặc thiểu niệu
– Dấu ngộ độc: Calcium gluconate 10% 10ml bolus 10p, đặt NKQ nếu ngưng thở
Câu 8: Xử trí cấp cứu BN sản giật
– Que ngáng lưỡi, thông thoáng đường thở
– Lập đường truyền.
– MgSO4 ngừa co giật thứ phát, nếu đang dùng MgSO4 nên tiêm thêm 2g rồi đo lại Mg++ trong máu
– Hạ áp
– Ổn định tình trạng mẹ, cho sanh trong vòng 12h sau khi ổn định tình trạng mẹ
– Xử trí suy thận sau sản giật
Câu 9: Quyết định chấm dứt thai kì trong tiền sản giật:
– Phụ thuộc vào:
+ Tuổi thai khi chẩn đoán
+ Tình trạng sức khỏe mẹ
+ Tình trạng sức khỏe con
+ Có các cấp cứu sản khoa, hay dấu chuyển dạ chưa
– Con <28w (ko thể sống được): Nên CDTK, ưu tiên sk mẹ, vì con ko có cơ may sống được
– 28 – 34w: corticoid hỗ trợ phổi, nếu ko có chỉ định cdtk ngay, thì có thể tiếp tục (tsg nặng và không nặng)
TSG nặng: cdtk lúc thai 34w
– > 34w: TSG ko nặng : dưỡng thai tới 37w
– 37w: cdtk
Phương thức CDTK:
– Xét có chỉ định MLT ko
– Nếu ko có: CDTK bằng KPCD (LS: Sonde Foley)
Câu 10. Theo dõi và chăm sóc hậu sản TSG:
– Vì 1/3 sản giật và HELLP có thể xuất hiện sau sanh, nên các biện pháp chống THA và MgSO4 cần được duy trì
– MgSO4 cần được duy trì sau sanh 24h
– Theo dõi HA thường xuyên trong giai đoạn hậu sản. (72h theo ACOG)
– Đa số BN khi xuất viện HA trở về bình thường, tuy nhiên nếu HA còn cao thì cần duy trì thuốc chống THA – tk sau 1 tuần.
– Khi về: dặn dò các triệu chứng TSG, có bất thường nên được NV ngay
Câu 11: Giá trị khảo sát Dopple trong thai kì nguy cơ cao
– Doppler thường dùng trong sản khoa là siêu âm Doppler động mạch tử cung, động mạch rốn và não giữa.
– Doppler Đm tử cung đánh giá trở kháng bánh nhau 🡪 khi RI cao thể hiện sự xâm nhập ko hoàn toàn của nguyên bào nuôi vào hệ thống mm màng rụng (THA, IUGR) 🡪 Giá trị dự báo cao những biến chứng liên quan đến suy yếu bánh nhau. Lâm sàng: dùng để tầm soát dân số nguy cơ cao xuất hiện bệnh lí bánh nhau (dựa trên tiền sử, bệnh sử), cập nhật mới nhất: trên tầm soát tiền sản giật, cùng với triple test và MAP
– ĐM rốn và ĐM não giữa: Chỉ báo quan trọng đánh giá sức khỏe thai.
+ ĐM rốn: đánh giá chức năng tuần hoàn nhau thai, khi trở kháng đm rốn tăng cao, hậu quả là mất hay đảo ngược dòng chảy cuối tâm trương 🡪 suy tuần hoàn nhau thai rất nặng.
+ ĐM não giữa: thể hiện mức độ thiếu oxy trường diễn, dãn mạch não 🡪 Giảm RI ĐM não giữa. Khi RI não giữa < RI rốn 🡪 Thiếu oxy nặng.
Câu 12: TSG nặng đã ổn định với những điều trị bước đầu: Kéo dài hay chấm dứt?
– Phụ thuộc vào:
+ Tuổi thai: 34w
+ Tình trạng sức khỏe thai: sinh trắc, dopple và NST
+ Có dấu chuyển dạ hay chưa
– Nếu ổn, <34w, có thể dưỡng thai tiếp.
Câu 13: MgSO4 có phải là điều trị bắt buộc? Quan điểm cá nhân:
– MgSO4 không phải vô hại, theo dõi khó khăn, có thể gây ngộ độc. Tuy nhiên, là thuốc ngừa co giật hiệu quả trong TSG, ko ảnh hưởng sức khỏe thai nhi.
– Tỉ lệ co giật ở TSG nặng là < 2%, TSG ko nặng < 0.5%. Tuy nhiên một khi sản giật đã xảy ra thì rất nguy hiểm
🡪 Ko phải điều trị bắt buộc. Nên dùng đối với:
– TSG có dấu hiệu nặng
– TSG đi vào chuyển dạ và sau sanh: vì vào chuyển dạ có những thay đổi, stress, có thể làm bệnh nghiêm trọng hơn, gây xuất hiện sản giật.
Câu 14: Chấm dứt thai kì cho TSG: mổ sanh hay KPCD
– TSG đơn độc không phải chỉ định của MLT
– Vì các rối loạn đông máu, huyết động, việc dùng thuốc chống THA và MgSO4 ảnh hưởng nhiều đến cuộc mổ, nên TSG đơn độc ko là chỉ định của MLT
– Xem xét các chỉ định của MLT
– Nếu ko có: KPCD
Câu 15: Có thể dự báo sớm TSG khi chưa xảy ra được không? Bằng cách nào?
– Hiện nay có nhiều giải thuyết ủng hộ việc có thể dự báo được
– ACOG 2013 và MFM dự báo dựa trên những chỉ báo LS:
– FMF dự báo dựa trên chỉ báo LS và CLS: 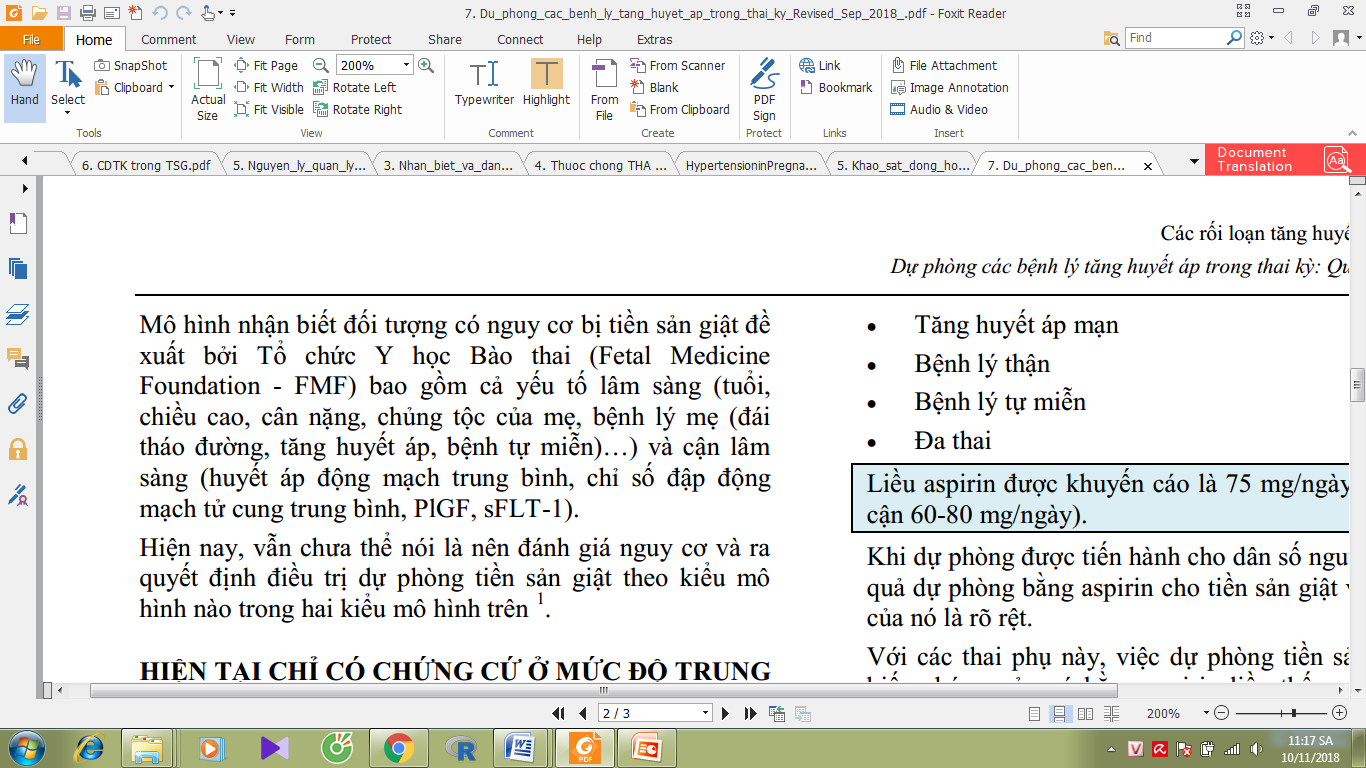
– ĐHYD đang thực hiện TS theo mô hình FMF, với ngưỡng cut-off là 1/100
Câu 16: Chiến lược kiểm soát HA trong tiền sản giật? Mục tiêu, phương thức.
– Mục tiêu:
1. Mức HA mục tiêu
2. Sự ổn định của HA: khó đạt được hơn
– Phương thức:
+ Trong trường hợp nặng, cần hạ áp nhanh: thuốc đường TM, tác dụng nhanh. Nicardipin đường TM là 1 lựa chọn. Khi ổn định thì chuyển dần sang đường uống
+ Trong các trường hợp nhẹ: nên bắt đầu bằng đường uống, 1 loại, liều thấp, tăng liều dần. Ko đạt được thì dùng 2 nhóm thuốc.
Câu 17: Y lệnh MgSO4
Tấn công: MgSO4 15% 10ml x 2 ống pha 30ml nước cất – tiêm TM trong 15p
Duy trì: MgSO4 15% 10ml x 4 ống pha trong 2ml nước cất – BTĐ 7ml/h
Y lệnh Nicardipine
Ống 10ml/10ml pha với 40 ml nước cất
– Tấn công: 5ml TMC
– Duy trì: 10ml/h. Chỉnh liều mỗi 15p, tối đa 15ml/h
BỆNH ÁN
BỆNH ÁN SẢN KHOA
- Hành chính:
- Họ và tên: Hà Thị Cẩm N. Tuổi: 34 PARA: 1011
- Nghề nghiệp: nội trợ
- Địa chỉ: Huyện Nhà Bè, TP.HCM
- Ngày giờ nhập viện: 11h15, ngày 03/03/2018
- Lý do đến khám: Huyết áp cao – Thai
- Lý do nhập viện: Con lần 2, thai 30w1d, ngôi ngang, chưa chuyển dạ – Tiền sản giật – Vết mổ cũ
- Tiền căn:
- Gia đình:
- Mẹ bị ĐTĐ type 2
- Chị ruột: tiền sản giật, sanh non lúc thai ≈ 7 tháng
- Ngoài ra không ghi nhận tiền căn bệnh lý di truyền về máu, hẹp động mạch thận, tăng huyết áp, bệnh lý phụ khoa
- Bản thân:
- Nội khoa: không ghi nhận tiền căn THA, ĐTĐ, cường giáp, suy tim, hen.
- Ngoại khoa: chưa ghi nhận bất thường.
- Chưa ghi nhận tiền căn dị ứng
- Sản phụ khoa:
- Kinh nguyệt: Có kinh lần đầu năm 14 tuổi, kinh không đều, chu kì kinh 35-45 ngày, hành kinh 3 ngày, lượng trung bình, ≈ 3-4 BVS/ngày, máu kinh đỏ sẫm, không máu cục, không thống kinh
- Tuổi lập gia đình: 23 tuổi (2007)
- PARA: 1011
- 2008: con lần đầu, sanh mổ tại BV huyện Củ Chi vì thai suy, thai ≈ 38w, CNLS: 2.6kg, sau sinh bé khỏe, hậu sản 7 ngày, không ghi nhận bất thường trong thời gian hậu sản, vết thương lành tốt
- 2017: thai lưu lúc thai lúc 5w, ɵ bằng hút thai tại BV Từ Dũ
- Biện pháp tránh thai: 2009, đặt vòng tránh thai, đặt 3 năm thì BN lấy ra, sau đó tránh thai bằng bao cao su và xuất tinh ngoài
- Chưa ghi nhận tiền căn bệnh lý phụ khoa (u xơ, u nang, TNTC), viêm nhiễm phụ khoa.
- Chưa làm PAP’s test
- Bệnh sử:
Tính ngày dự sinh:
- Kinh cuối: không nhớ (do kinh không đều )
- SÂ1: (22/09/2017) 1 phôi thai sống trong long tử cung #7 tuần 6 ngày (CRL = 13 mm) == > DS: 05/05/2018
- Tam cá nguyệt 1:
- Sản phụ nghén ít, sụt 2 kg.
- HA 120/80 mmHg, ĐH bất kỳ 89 mg/dl, TPTNT bình thường
- Combined test nguy cơ thấp với hội chứng Down, hội chứng Edwards, hội chứng Patau ( NT 1.20mm, PAPP – A mUI/ml, hCGfb 69.3 ng/ml)
- CTM, Rh, XN tầm soát HIV, VGB, giang mai, rubella ko bất thường
- Tam cá nguyệt 2:
- HA 120/80
- TPTNT (-), không phù
- Siêu âm sinh trắc ở bách phân vị 20.
- VAT 2 mũi, siêu âm hình thái chưa phát hiện bất thường
- Tam cá nguyệt 3: 12/2/18 (28w3d)
- Tam cá nguyệt 2:
- HA 130/80 mmHg, Protein niệu vết, Phù (+)
- Siêu âm ( 12/02/2018):
- BPD: 68 mm, AC: 209 mm, FL: 49 mm, CN: 893g 🡪 Sinh trắc chạm đường 3th tuổi thai 28w
- nhau bám mặt sau, nhóm 2, trưởng thành độ 2,
- ĐM rốn: S/D 2.60, RI 0.61
- Lúc này BN không được điều trị. Hẹn tái khám sau 2 tuần
- 3/3/18 (31w0) – Ngày NV: Sản phụ thấy nhức đầu nhiều, đi khám tại BV TD – HA 150/80 mmHg, phù (++), TPTNT Pro 2+, NST (+) ==> nhập viện Từ Dũ
- Tình trạng lúc nhập viện:
- Sản phụ tỉnh, tiếp xúc tốt
- Sinh hiệu: M 114 lần/phút HA: 180/100 mmHg
NT: 20 lần/phút Nhiệt độ: 37ºC
- Chiều cao: 1m50 CN trước mang thai: 49 kg, CN hiện tại 58 kg
- Tim đều rõ, vết mổ cũ không đau, PXGX (++), phù chân đến gối
- Bề cao tử cung 23 cm
- Tim thai (+), ngôi ngang, ối còn
- CTC đóng, âm đạo sạch
- ∆ lúc nhập viện: Thai 30w1d, ngôi ngang, chưa chuyển dạ – VMC – Tiền sản giật nặng
- Xử trí tại CC:
MgSO4 + Nicardipine
- Diễn tiến từ lúc nhập viện đến lúc khám:
- Bệnh nhân nghỉ ngơi tại giường bệnh, không chóng mặt đau đầu, không hồi hộp đánh trống ngực. không đau bụng, không ra huyết âm đạo, thai máy (+)
- Tỉnh, tiếp xúc tốt, VMC không đau
- Sinh hiệu ổn, HA 140-130/90-80 mmHg.
- TT 140 – 150 l/ph
- Khám lâm sàng: lúc 8h00 ngày 05/03/2018
- Tổng quát:
- Sản phụ tỉnh, tiếp xúc tốt, không hoa mắt, chóng mặt, VMC không đau
- Sinh hiệu: M: 100 lần/phút HA: 160/80 mmHg
NT: 20 lần/phút T0 = 370C
-
- Da niêm hồng
- Phù đến đầu gối, đối xứng, mềm, trắng, ấn lõm, không đau
- Nước tiểu ≈ 2L/24h, vàng, đục
- Khám cơ quan:
- Đầu mặt cổ cân đối, không u, sẹo, khí quản không lệch
- Tuyến giáp không to
- Hạch ngoại vi không sờ chạm
- Lồng ngực: cân đối, di động theo nhịp thở, không sẹo, không co kéo cơ hô hấp.
- Tim : đều, tần số 100 lần/phút, T1, T2 đều rõ, không âm thổi, không tiếng tim thêm vào
- Phổi : phổi trong, không rale
- PXGX (++)
- Khám sản khoa:
٭Khám bụng:
-
- Bụng không có vết rạn, sẹo mổ đường ngang trên vệ, lành tốt, không dính xung quanh VMC không đau ngoài cơn gò
- Bụng mềm, sẹo mổ đường ngang trên vệ
- Tử cung hình trứng, trục dọc
- Chiều cao tử cung 23cm
- Cơn co tử cung: không có lúc thăm khám
- Tim thai (+) 132 l/ph, ngôi ngang
٭Khám âm đạo và khám trong: không khám
- Tóm tắt bệnh án:
Sản phụ 34tuổi, PARA 1011, nhập viện vì Con lần 2, thai 30w1d, ngôi ngang, chưa chuyển dạ – Tiền sản giật có dấu hiệu nặng – Vết mổ cũ
TCCN:
TCTT: HA cao, cao nhất là 180/100 mmHg
Phù
Protein niệu 2++
NST (+)
Tiền căn: mổ lấy thai cách 10 năm
Mẹ ĐTĐ, chị ruột tiền sản giật, sanh non
- Đặt vấn đề:
-
-
- THA + Protein niệu 2++
- Vết mổ lấy thai cũ
- Thai nhỏ
-
-
- Biện luận:
THA mới xuất hiện sau tuần 20 + TPTNT Protein 2++ == > Tiền sản giật
== >Đề nghị XN: CTM, chức năng gan , thận: AST, ALT, BUN, creatinin máu.
đạm niệu 24 giờ
HA cao nhất là 180/100 == > tiền sản giật có dấu hiệu nặng.
ULCN gần 3rd, AC giảm, BPD bình thường, nhưng SK thai ổn định == > TD IUGR bất đối xứng
- Đề nghị cận lâm sàng:
Xét nghiệm chẩn đoán: CTM, CN gan, thận, đạm niệu 24h, Bilirunin TP, GT, LDH, siêu âm
Xét nghiệm khác: Protein máu, Albumin máu, ĐH, ECG, Ion đồ, Ca, Mg, Test OGTT
- Kết quả CLS:
- Đạm niệu 24h(04/03/2018) 0.99 g/24g
- TPTNT(03/03/2018): Kết quả trong giới hạn bình thường
- Sinh hóa (03/03/2018)
| Đường huyết | 4.7 | 3.6-5.6 | mmol/l |
| Ure | 3.3 | 1.7-8.3 | mmol/l |
| Creatinin/ | 67 | 44-80 | mmol/l |
| Uricn Acid | 335 | 143-399 | Umol/l |
| Protein toàn phần | 64.7 | 66-87 | g/l |
| Albumin | 34.23 | 34.48 | g/l |
| AST | 21 | <31 | UI/l |
| ALT | 18 | <31 | UI/l |
| Bil toàn phần | 5.53 | 3.4-7.1 | mmol/l |
| Bil TT | 0.63 | 0-7 | mmol/l |
| LDH-P | 197 | 240-480 | UI/l |
| Na | 131 | 136-145 | mmol/l |
| K | 3.91 | 3.4-4.5 | mmol/l |
| Cl | 99.4 | 98-107 | mmol/l |
| Ca | 2.44 | 2.15-2.55 | mmol/l |
| Mg | 1.57 | 0.8-1 | mmol |
== > Sinh hóa máu trong giới hạn bình thường
- Đông máu(03/03/2018)
| PT | 105 | 70-120 | % |
| INR | 0.95 | 0.9-1.3 | |
| TQ | 11.9 | 12-17.5 | Giây |
| TCK | 29.0 | 25-43 | Giây |
| Fibrinogen | 372 | 154.3-397.9 | mg/dl |
| Co cục máu | Co hoàn toàn | Co hoàn toàn |
== > Đông máu trong giới hạn bình thường
- Công thức máu(3/3/2018)
| WBC | 9.59 | 4.5-10.5 | 109/l |
| Neu | 66.2 | 43-72 | % |
| Lym | 23.4 | 18-43 | % |
| Mono | 9.4 | 4-12 | % |
| Eso | 0.8 | 0-8 | % |
| Baso | 0.2 | 0-2 | % |
| RBC | 4.45 | 4.2-5.4 | 1012/l |
| Hb | 14.5 | 12-16 | g/dl |
| Hct | 43.3 | 37-48 | % |
| MCV | 97.3 | 86-93 | Fl |
| MCH | 32.6 | 28-33 | Pg |
| MCHC | 33.5 | 32-36 | g/dl |
| RDW | 12.7 | 12.1-14 | % |
| PLT | 174 | 150-400 | 109/l |
| MPV | 10.5 | 6.3-10.1 | Fl |
| IG% | 0.6 | % |
== > CTM trong giới hạn bình thường
- Miễn dịch(03/03/2018)
| f-T3 | 2.16 | 1.45-3.48 | pg/ml |
| f-T4 | 0.58 | 0.71-1.85 | ng/dl |
| TSH | 0.93 | 0.49-4.67 | uIU/ml |
HIV Ag/Ab Âm tính HbsAg Âm tính
- Test dung nạp đường 75g: Âm tính
- Siêu âm thai (03/03/2018)
Số lượng thai: 01 Tim thai: 145 nhịp/phút
Cử động thai: (+) Ngôi thai: đầu ở hạ sườn phải
Các số đo: BPD: 73mm, CVD: 266 mm, CDXD: 50mm, ĐKNB: 70mm, CVB: 228mm, ULCN: 1000g,
Doppler màu:
ĐM não giữa: S/D: 4.60 RI: 0.78
ĐM rốn: S/D: 5.58 RI: 0.83 => tăng kháng trở ĐM rốn
Tình trạng ối: 9cm
Tính chất ối: bình thường
Nhau bám mặt sau, nhóm II, độ trưởng thành II
== > ULCN <3rd , AC giảm, BPD bình thường
== > kết hợp với SÂ lúc thai # 28w + tăng trở kháng ĐM rốn == > thai IUGR
- Chẩn đoán: Con lần 2, thai 31w3d, ngôi ngang, chưa chuyển dạ – Tiền sản giật có dấu hiệu nặng – IUGR – Vết mổ cũ
- Xử trí:
Thai < 34w, tình trạng mẹ ổn định, thai NST (+), hiện không có dấu hiệu đe dọa thai
== > Điều trị theo dõi :
- Mẹ:
- Tri giác, sinh hiệu, các dấu hiệu nặng khác của TSG
- Bilan dịch vào ra mỗi 8h/lần
- Dấu hiệu chuyển dạ
- Xét nghiệm bilan tiền sản giật mối 1 – 2 ngày
- Thai:
- Đếm cử động thai, NST mối ngày
- TD CN thai và Doppler ĐM rốn mỗi tuần
Ổn định huyết áp: Nicardipine 20mg 1vx2, (u)
Trưởng thành phổi
MgSO4
Nghỉ ngơi tại giường
- Tiên lượng:
Mẹ: dè dặt, nguy cơ vào sản giật, hội chứng Hellp
Con: dè dặt, nguy cơ phải chấm dứt thai kỳ sớm
Câu hỏi
- Chỉ định chấm dứt thai kì ở thai này?
- Tại sao mổ lấy thai. Nguy cơ cuộc mổ này là gì?
- Bilan TSG có gì em?
- Doppler ĐM rốn bất thường gì?
- Tiền căn chị gái TSG có ý nghĩa gì?
- Duy trì hạ áp bằng gì?
- Tại sao em cho MgSO4?
Trả lời
Câu 1:
– TSG có dấu hiệu nặng
– IUGR nặng (<3th) + tăng trở kháng ĐM rốn, giảm trở kháng ĐM não giữa
🡪 Chấm dứt thai kì khi có hiệu lực của corticoid (sau 48h)
Câu 2:
MLT vì ngôi ngang.
Nguy cơ cuộc mổ này:
– Các rối loạn huyết động của mẹ (hạ áp, giảm tiểu cầu)
– Việc dùng MgSO4
– BHSS
– Con: Suy hô hấp, xuất huyết não sau sanh
Câu 3: Bilan TSG
– Sinh hóa: Creatinin, acid uric, AST, ALT, LDH, Bilirubin
– CTM: xem tiểu cầu
– Đạm niệu 24h
Câu 4: Doppler ĐM rốn bất thường:
– Tăng S/D, tăng RI, PI trên 95th
– RI não giữa < RI rốn
Câu 5: Tiền căn chị gái TSG có ý nghĩa gì em?
– Theo ACOG, tầm soát TSG trên đối tượng nguy cơ, có mẹ hay chị gái có TSG là 1 yếu tố nguy cơ trung bình.
🡪 Đáng lẽ ra mình có thể làm tốt hơn vào những tháng đầu thai kì bằng cách tầm soát và dự phòng TSG cho cô này.
Câu 6: Duy trì hạ áp bằng gì?
– Nifedipine uống. Vì:
+ Cô này sau khi hạ áp bằng nicardipine đường TM, HA đạt được 140-150/90-100, đạt được HA mục tiêu
+ Mục tiêu của mình bây giờ là duy trì ổn định HA mục tiêu này 🡪 Chọn thuốc có thể td dài, ổn định 🡪 Dùng thuốc uống
+ Nifedipine 20mg 1v x 3 lần (u). Đề phòng TD phụ là nhịp tim nhanh, nhức đầu.
Câu 7: Tại sao cho MgSO4
Vì:
– TSG có dấu hiệu nặng
– Đủ điều kiện tiếp tục MgSO4: không thiểu niệu, không dấu ngộ đọc MgSO4
Duy trì: MgSO4 15% 10ml x 4 ống pha 500 ml Glucose 5% truyền TM 30 giọt/p
Để lại một bình luận