
ESC 2023 HƯỚNG DẪN ĐIỀU TRỊ BỆNH LÝ TIM MẠCH TRÊN BỆNH NHÂN CÓ ĐÁI THÁO ĐƯỜNG


Bằng chứng và/hoặc sự đồng thuận rằng việc điều trị hay thủ thuật sẽ KHÔNG có lợi ích, hoặc gây hại.
Cán cân bằng chứng/ ý kiến chuyên gia nghiêng về ÍT có lợi
Cán cân bằng chứng/ ý kiến chuyên gia nghiêng về có lợi
Có sự mâu thuẩn giữa các bằng chứng hoặc sự không nhất quán đồng thuận
Bằng chứng và/hoặc sự đồng thuận rằng việc điều trị hay thủ thuật sẽ có lợi ích

Dữ liệu bắt nguồn từ sự đồng thuận của các chuyên gian và/hoặc các nghiên cứu nhỏ, nghiên cứu hồi cứu.
Dữ liệu bắt nguồn từ MỘT nghiên cứu ngẫu nhiên đơn lẻ hoặc các nghiên cứu lớn nhưng không có tính ngẫu nhiên.
Dữ liệu bắt nguồn từ nhiều nghiên cứu ngẫu nhiên hoặc các nghiên cứu tổng hợp.
Giới Thiệu
Bệnh nhân đái tháo đường sẽ đi kèm việc tnawg nguy cơ phát triển các bệnh lý tim mạch với hình diện bệnh cảnh của bệnh lý mạch vành, suy tim, rung nhĩ, và đột quị cũng như các bệnh lý động mạch ngoại biên. Thêm nữa, đái tháo đường là yếu tố nguy cơ chính của bệnh thận mạn, mà có thể quay lại ảnh hưởng và gây ra bệnh tim mạch. Sự kết hợp của đái tháo đường và các bệnh tim-thận đồng mắc này không chỉ làm tăng nguy cơ các biến cố tim mạch mà còn có thể gây tăng nguy cơ tử vong do tất cả cá nguyên nhân khác. Hướng dẫn dưới đây sắp được nêu ra được dựa trên các nghiên cứu cập nhật mới nhất đến thời điểm cuối tháng 1 năm 2023. Trải qua 1 thập kỷ, kết quả từ các nghiên cứu lâm sàng lớn trên bệnh nhân đái tháo đường kèm nguy cơ cao tim mạch với các thuốc SGLT-2 và GLP-1 cũng như các thuốc MRA như finerenone đã mở rộng cơ hội và các lựa chọn điều trị cho nhóm bệnh nhân này.
Các hướng dẫn hiện tại – trái với hướng dẫn ra mắt năm 2019 ESC, trên bệnh nhân ĐTĐ, tiền ĐTĐ và bệnh lý tim mạch, chỉ tập trung vào bệnh lý tim mạch và đái tháo đường, thiếu bằng chứng rõ ràng.
Điểm mạnh của hướng dẫn lần này, ESC bổ sung thêm chiến lược phân loại nguy cơ tim mạch, cũng như cách tầ soát, chẩn đoán và điều trị bệnh lý tim mạch trên bệnh nhân có ĐTĐ. Với các mô thức vấn đền khác chúng tôi khuyến cáo các bạn tham khảo thêm hứng dẫn của ADA và hội EASD.
Hướng dẫn này giúp định hướng việc quản lý bệnh nhân có yếu tố nguy cơ tim mạch mà có kèm bệnh ĐTĐ, cũng như hướng dẫn điều trị bệnh lý tim mạch do xơ vữa trên bệnh nhân có ĐTĐ. Để các nhân hoá chiến lược điều trị, hướng dẫn cũng công bố thang điểm nguy cơ tim mạch 10 năm cho riêng các cá nhân có ĐTĐ kèm theo (SCORE2-Diabetes) . Thang điểm này như một công cụ giúp quyết định phân loại bệnh nhân vào các mức độ: thấp – trung bình – cao – rất cao, nhưng sẽ không áp dụng trên các bệnh nhân có bệnh lý tim mạch do xơ vữa hoặc đã có tổn thương cơ quan địch nặng.
Dựa trên các nghiên cứu lớn, hướng dẫn lần này cũng đưa ra cách điều trị bệnh nhân có ĐTĐ kèm theo bệnh tim-thận đồng mắc. Ví dụ như trên bệnh nhân ĐTĐ kèm theo có ASCVD (bệnh tim mạch do xơ vữa) điều trị bằng các thuốc như GLP-1 RAs and/or SGLT2 inhibitors đều được khuyến cáo để làm giảm nguy cơ tim mạch, và độc lập không phụ thuộc với việc kiểm soát đường huyết cũng như độc lập
với các chiến lược điều trị khác như: kháng kết tập tiểu cầu, thuốc hạ huyết áp hay thuốc hạ lipid máu…Cuối cùng, trên các bệnh nhân có ĐTĐ kèm bệnh thận mạn, hướng dẫn khuyến cáo hãy điều tri với SGLT2 inhibitor và/hoặc finerenone, do các thuốc này làm giảm nguy cơ tim mạch và suy thận.
Bệnh tim mạch
Đái tháo đường type 2
Đái tháo đường type 2? (class I)
Bệnh tim mạch (Class I)
Bệnh thận mạn? (Class I)
Bệnh tim mạch và ĐTĐ2
ĐTĐ2 và ASCVD
ĐTĐ2 và Suy tim
ĐTĐ2 và Bệnh thận mạn
Để giảm nguy cơ tim mạch độc lập kiểm soát đường huyết
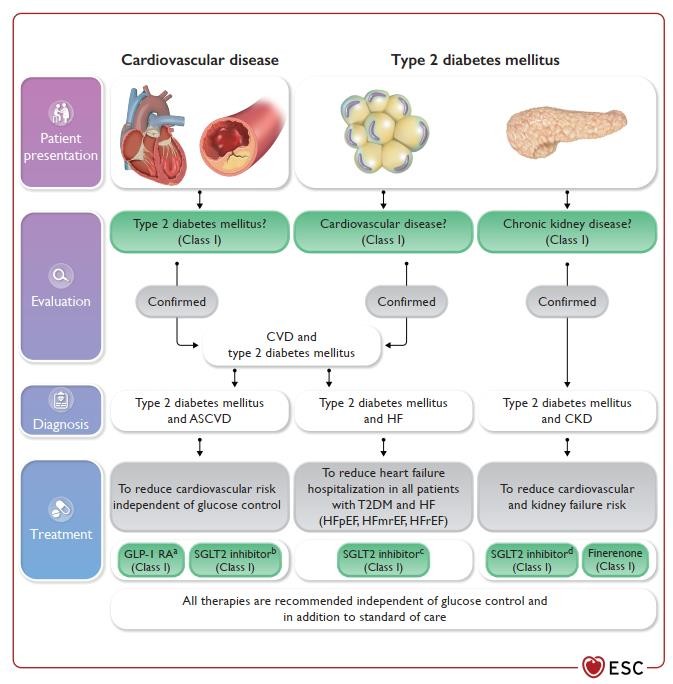

Để giảm nguy cơ tim mạch và nguy cơ suy thận
Để giảm suy tim mạch nhập viện trên tất cả bệnh nhân
ĐTĐ2 có kèm suy tim (EF giảm, giảm nhẹ, bảo tồn)
Tất cả các điều trị được khuyến cáo sử dụng độc lập với kiểm soát đường huyết và các điều trị chuẩn khác.
- Các điểm mới của guidelines 2023
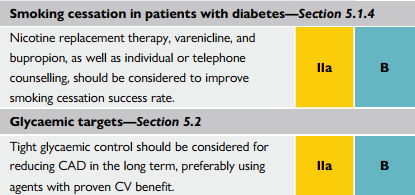
Kiểm soát đường huyết chặt chẽ, nhằm giảm bệnh tim mạch về lâu về dài, ưu tiên sử dụng các thuốc đã được chứng minh có lợi ích.
Liệu pháp Nicotine thay thế, varenicline và bupropion cũng như các biện pháp tư vấn, nên được xem xét để hỗ trợ bỏ thuốc lá thành công.
Đo huyết áp thường xuyên được khuyến cáo trên các bệnh nhân ĐTĐ để phát hiện sớm và điều trị THA
Đánh giá nguy cơ tim mạch trên bệnh nhân có đái tháo đường
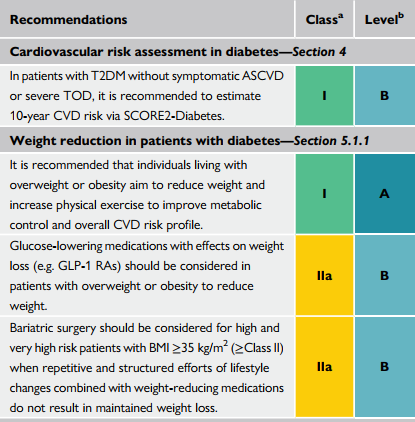
Trên bệnh nhân ĐTĐ-2 không có ASCVD hoặc tổn thương tạng nặng, khuyến cáo sử dụng thang điểm SCORE2- Diabetes để đánh giá nguy cơ tim mạch 10 năm
Phẫu thuật giảm béo nên được xem xét trên các bệnh nhân nguy cơ rất cao kèm BMI ≥ 35 kg/m2 (≥Class II) khi các thuốc và thay đổi lối sống nhằm giảm cân không thể duy trì kết quả mong muốn.
Các thuốc hạ thấp đường huyết kèm hiệu quả giảm cân (như GLP-1 RAs) nên được xem xét trên bệnh nhân có béo phì hoặc thừa cân.
Khuyến cáo bệnh nhân tăng cân, béo phì tăng cường giảm cân và tăng hoạt động thể lực để cải thiện chuyển hoá và nguy cơ tim mạch chung.
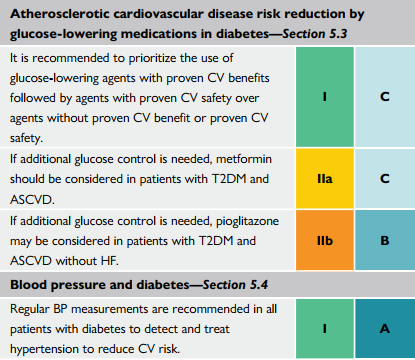
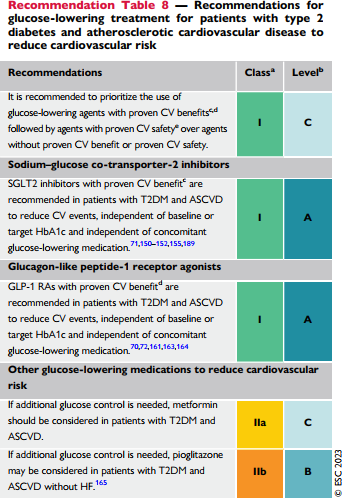
| Khuyến cáo ưu tiên sử dụng các thuốc hạ ĐH có chứng minh lợi ích trên tim mạch |
| Nếu kiểm soát đường huyết cần thêm thuốc, Metformin nên được xem xét trên các bệnh nhân ĐTĐ-2 và ASCVD |
| Nếu kiểm soát đường huyết cần thêm thuốc, Pioglitazone nên được xem xét trên các bệnh nhân ĐTĐ-2 và ASCVD nhưng không có suy tim kèm theo |
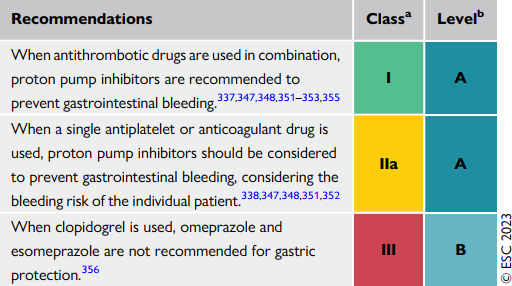
Khi Clopidogrel được sử dụng ,omeprazole và esomeprazole không được khuyến cáo để bảo vệ dạ dày.
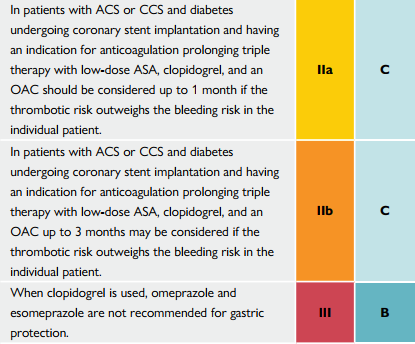
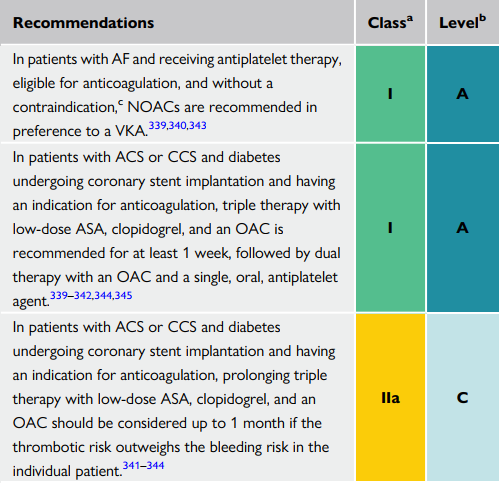
Trên các bệnh nhân ACS hoặc CCS kèm theo ĐTĐ đang đặt stent mạch vành và có chỉ định 3 thuốc kháng đông sử dụng lâu dài (ASA liều thấp, clopidogrel, và một OAC) nên được cân nhắc sử dụng lên đến 3 tháng nếu nguy cơ huyết khối cao hơn nguy cơ chảy máu trên từng cá thể bệnh nhân
Trên các bệnh nhân ACS hoặc CCS kèm theo ĐTĐ đang đặt stent mạch vành và có chỉ định 3 thuốc kháng đông sử dụng lâu dài (ASA liều thấp, clopidogrel, và một OAC) nên được cân nhắc sử dụng lên đến 1 tháng nếu nguy cơ huyết khối cao hơn nguy cơ chảy máu trên từng cá thể bệnh nhân
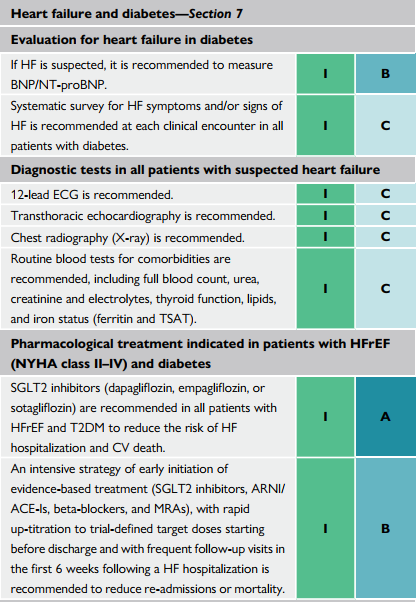
Chiến lược điều trị tích cực, sớm các thuốc (SGLT-2, ARNI/ACEi, chẹn beta, và MRA), chỉnh nhanh đến liều mục tiêu trước khi xuất viện và theo dõi thường xuyên trong 6 tuần được khuyến cáo để giảm tái nhập viện hoặc tử vong.
SGLT-2 (dapagliflozin, empagliflozin, sotagliflozin) được khuyến cáo trên tất cả các bệnh nhân HFrEF kèm ĐTĐ-2, để giảm nguy cơ nhập viện và tử vong tim mạch
Xét nghiệm máu thường qui các bệnh đồng mắc khuyến cáo nên làm, gồm công thức máu, ure,creatinine và điện giải đồ, chức năng tuyến giáp, bilan mỡ, sắt (ferritin và TSAT)
X quang ngực được khuyến cáo Siêu âm tim được khuyến cáo
Đo điện tim 12 chuyển đạo được khuyến cáo
Tìm kiếm các triệu chứng/dấu hiệu suy tim được khuyến cáo trên tất cả các bệnh nhân có ĐTĐ
Nếu nghi ngờ suy tim, xét nghiệm BNP/NT- proBNP được khuyến cáo.
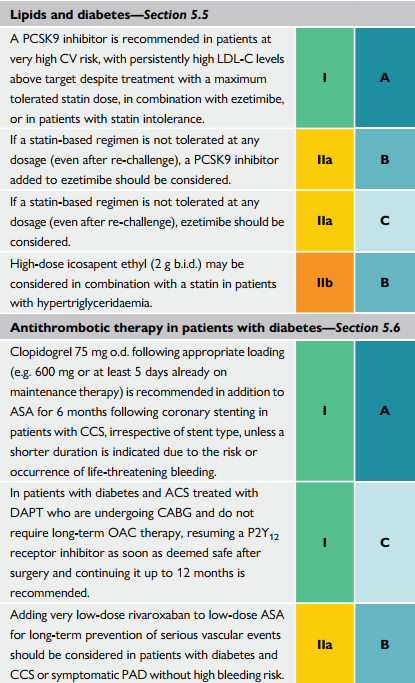
| Thuốc ức chế PCSK9 được khuyến cáo sử dụng cho các bệnh nhân có nguy cơ tim mạch rất cao, với LDL cao trường kỳ dù đã tối đa liều Statin dung nạp, kết hợp thêm ezetimibe hoặc trên các bệnh nhân không dung nạp được statin. |
| Nếu một phác đồ có statin không thể dung nạp trên bệnh nhân, ức chế PCSK9 kết hợp ezetimibe được khuyến cáo dùng |
| Nếu một phác đồ có statin không thể dung nạp trên bệnh nhân, ezetimibe được khuyến cáo xem xét dùng |
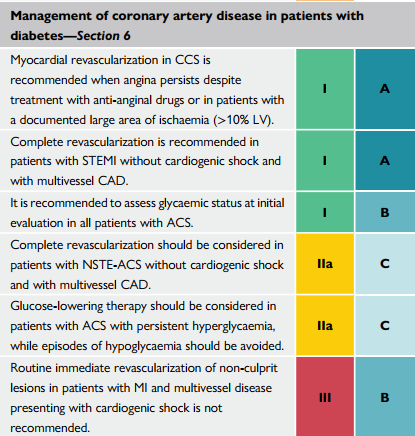
| Tái thông mạch vành với CCS được khuyến cáo khi đau thắt ngực dai dẳng mặc dù đã điều trị với các thuốc đau thắt ngực hoặc trên các bệnh nhân ghi nhận thiếu máu diện rộng (10% LV) |
| Tái thông mạch vành hoàn toàn được khuyến cáo với STEMI không có sốc tim và CAD đa mạch máu |
| Đánh giá đường huyết ban đầu được khuyến cáo trên tất cả bệnh nhân với ACS |
| Tái thông mạch vành hoàn toàn cân nhắc với NSTE-ACS không sốc tim và CAD đa mạch máu |
| Điều chỉnh ĐH nên cân nhắc trên bệnh nhân có ACS kèm tăng ĐH dai dẳng, và tránh hạ ĐH |
| Điều trị tái thông thường qui khẩn của các sang thương non-culprit trên bệnh nhân NMCT và bệnh đa mạch máu với sốc tim không được khuyến cáo |
| Liều cao Icosapent ethyl (2g – 2 lần/ngày) có thể xem xét kết hợp cùng statin trên các bệnh nhân tăng Triglyceride. |
| Clopidogrel 75mg uống sau liều tải (vd 600mg hoặc ít nhất 5 ngày cùng liều duy trì) được khuyến cáo dùng chung ASA thời gian 6 tháng sau đặt stent mạch vành trên bệnh nhân CCS, nếu như không xảy ra các biến cố xuất huyết đe doạ tính mạng để phải rút ngắn thời gian liệu trình. |
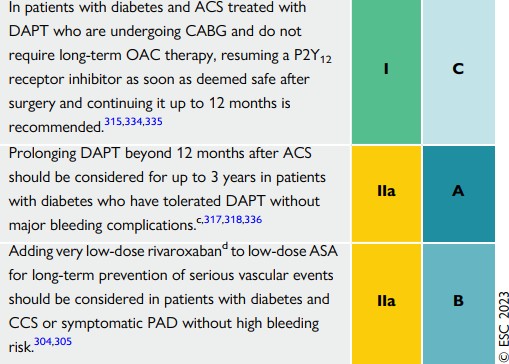
| Trên bệnh nhân ĐTĐ kèm ACS được điều trị bằng DAPT mà đang có CABG và không cần điều trị OAC lâu dài, khuyến cáo tiếp tục dùng P2Y12 sớm sau phẫu thuật khi cho rằng đã an toàn và tiếp tục sử dụng lên đến 12 tháng. |
| Việc thêm liều rất thấp thuốc Rivaroxaban cùng liều thấp ASA dùng lâu dài để ngăn các biến cố mạch máu nặng nên được xem xét trên các bệnh nhân ĐTĐ và CCS hoặc PAD có triệu chứng nếu họ không có nguy cơ xuất huyết cao. |

| Hạ tích cực LDL-C bằng statin hoặc kết hợp statin/ezetimibe được khuyến cáo |
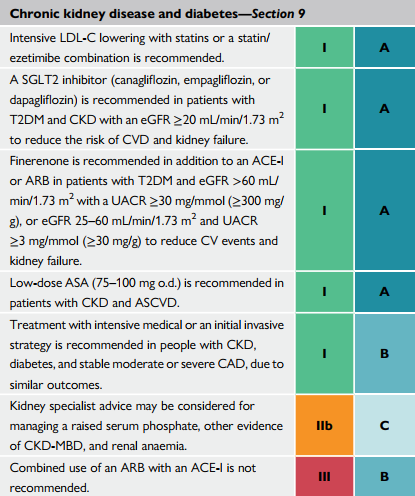
| SGLT-2 (dapagliflozin, empagliflozin, canagliflozin) được khuyến cáo sử dụng trên bệnh nhân ĐTĐ2 kèm BTM với eGFR ≥20 mL/min/1.73 m2 để giảm nguy cơ tim mạch và suy thận |
| Finerenone được khuyến cáo bổ sung thêm vào với ACEi/ARB trên bệnh nhân ĐTĐ2 kèm eGFR ≥60 mL/min/1.73 m2 với một UACR≥30 mg/mmol (≥300mg/g), hoặc eGFR 25-60 mL/min/1.73 m2 với một UACR ≥3mg/mmol (≥30mg/g) để giảm các biến cố tim mạch và suy thận. |
| Liều thấp ASA (75-100mg/ngày) được khuyến cáo trên các bệnh nhân với BTM kèm ASCVD |
| Điều trị nội khoa tích cực so với điều trị xâm lấn ban đầu được khuyến cáo trên bệnh nhân với BTM, ĐTĐ, và bệnh động mạch vành, cho ra kết quả như nhau |
| Các nhà thận học khuyên có thể cân nhắc điều trị tăng phosphate máu, bằng chứng khác của rối loạn chuyển hoá xương trên BTM, và thiếu máu do thận. |
| Sử dụng kết hợp thuốc ARB với một ACEi không được khuyến cáo |
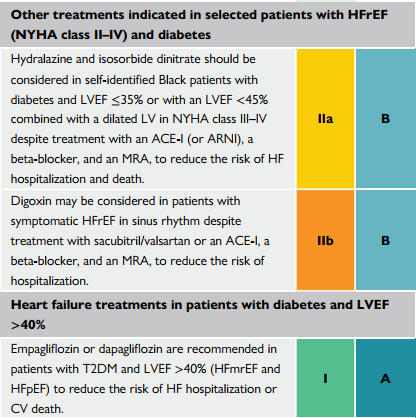
| Hydralazine và isosorbide dinitrate nên xem xét trên bệnh nhân dan đen có ĐTĐ kèm LVEF≤35% hoặc với LVEF<45% kèm thất trái giãn trên NYHA III-IV dù đã điều trị với ACEi(hoặc ARNI), chẹn beta, và 1 thuốc MRA, để giảm nguy cơ suy tim nhập viện và tử vong |
| Digoxin có thể cân nhắc trên các bệnh nhân có nhịp xoang với HFrEF có triệu chứng, dù đã điều trị với sacubitril/valsartan hoặc 1 ACEi, 1 chẹn beta, và 1 MRA, để giảm nguy cơ nhập viện |
| Empagliflozin hoặc Dapagliflozin được khuyến cáo trên các bệnh nhân ĐTĐ2 kèm LVEF>40% (HFmrEF và HFpEF) để giảm nguy cơ suy tim nhập viện hoặc tử vong do tim mạch. |
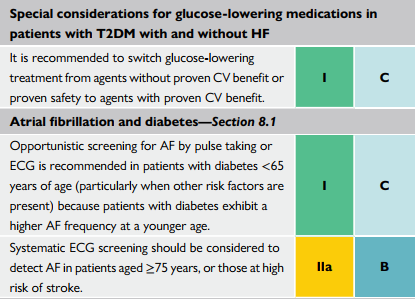
| Khuyến cáo chuyểnt ừ các thuốc hạ ĐH chưa
được chứng minh sang các thuốc đã được chứng minh là có lợi cho tim mạch. |
| Tầm soát rung nhĩ bằng bắt mạch/ECG cho bệnh nhân <65 tuổi bởi vì bệnh nhân với ĐTĐ có nguy cơ cao rung nhĩ dù chưa già |
| Tầm soát rung nhĩ bằng ECG nên được cân nhắc trên các bệnh nhân ≥75 tuổi, hoặc những bệnh nhân có nguy cơ cao đột quị |
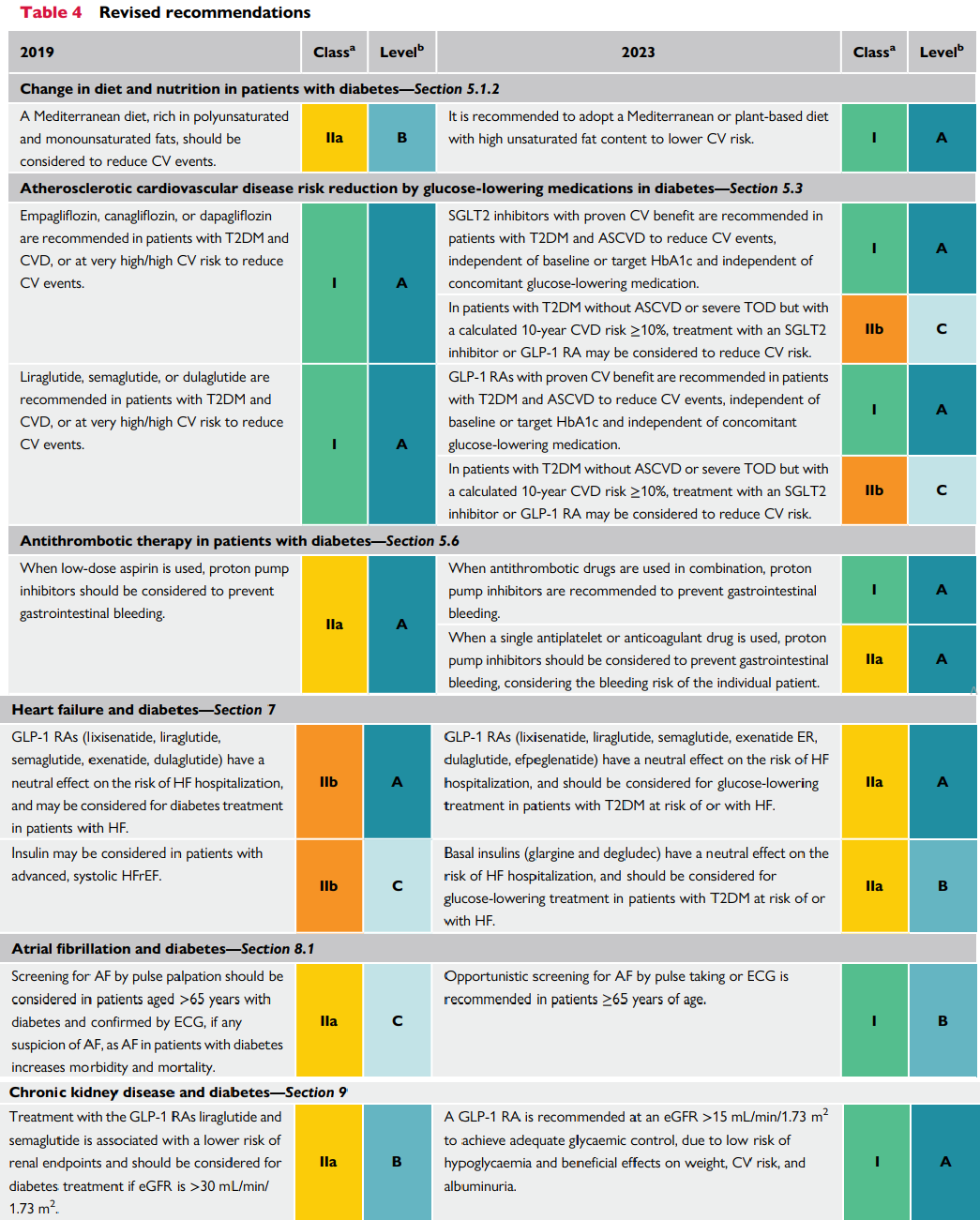
Insulin nền (glargine và degludec) có hiệu quả trung lập trên nguy cơ suy tim nhập viện, và nên được xem xét cho điều trị ĐTĐ2 kèm suy tim hoặc nguy cơ suy tim
GLP-1 RA (lixisenatide,liraglutide,semaglutide,exenatide ER,dulaglutide,efpeglenatide) có hiệu quả trung lập trên nguy cơ suy tim nhập viện, và có thể xem xét để điều trị bn ĐTĐ2 kèm suy tim
Insulin có thể xem xét trên các bệnh nhân với suy tim tâm thu EF giảm tiến triển.
GLP-1 RA
(lixisenatide,liraglutide,semaglutide,exenatid e,dulaglutide) có hiệu quả trung lập trên nguy cơ suy tim nhập viện, và có thể xem xét để điều trị bn ĐTĐ kèm suy tim
Khi một thuốc kháng kết tập tiểu cầu hoặc một kháng đông đơn lẻ được sử dụng, ức chế bơm proton nên được xem xét dùng để phòng ngừa xuất huyết dạ dày ruột, cân nhắc nguy cơ xuất huyết dựa vào từng bn.
Khi các thuốc chống huyết khối được sử dụng kết hợp, ức chế bơm proton được khuyến cáo sử dụng để phòng ngừa xuất huyết dạ dày ruột
Liraglutide,semaglutide,dulaglutide được khuyến cáo trên ĐTĐ2 kèm CVD hoặc trên các bệnh nhân có nguy cơ tim mạch cao/rất cao để giảm biến có tim mạch.
Empagliflozin, canagliflozin, or dapagliflozin được khuyến cáo cho ĐTĐ2 kèm CVD, hoặc trên các bệnh
nhân có nguy cơ tim mạch cao/rất cao để giảm biến có tim mạch.
Khi điều trị liều thấp ASA, ức chế bơm proton nên được xem xét dùng để phòng ngừa xuất huyết dạ dày ruột
Bảng: Đánh giá sự thay đổi giữa guideline 2019 >< 2023
| SGLT-2 được chứng minh lợi ích tim mạch được khuyến cáo trên ĐTĐ2 kèm ASCVD để giảm biến cố tim mạch, không phụ thuộc HbA1C nền/mục tiêu và không phụ thuộc thuốc điều trị ĐTĐ đang dùng |
| Trên bệnh nhân ĐTĐ2 không có ASCVD hoặc tổn thương tạng nặng, nhưng thang điểm CVD-10 năm ≥10%, việc điều trị bằng SGLT2 hoặc GLP-1 có thể xem xét đển giảm nguy cơ tim mạch |
| Thuốc GLP-1 được khuyến cáo cho ĐTĐ2 và ASCVD để giảm biến cố tim mạch, độc lập HbA1c nền/mục tiêu và cũng độc lập với thuốc ĐH đang sử dụng |
| Trên bn có ĐTĐ2 không kèm ASCVD hoặc tổn thương tạng nặng nhưng có thang điểm CVD-10 năm ≥10%, việc điều trị bằng SGLT2 hoặc GLP-1 có thể xem xét đển giảm nguy cơ tim mạch |
Tầm soát rung nhĩ bằng cách bắt mạch nên được làm trên bn>65 tuổi với ĐTĐ và xác định bằng ECG, nếu bất kỳ nghi ngờ rung nhĩ, vì rung nhĩ tăng tử vong và tàn phế trên ĐTĐ
Tầm soát khi có cơ hội , rung nhĩ bằng cách bắt mạch hoặc ECG được khuyến cáo cho các bệnh nhân ≥ 65 tuổi
Điều trị bằng GLP-1 liraglutide và semaglutide cho thấy giảm nguy cơ điểm cắt bệnh thận và nên cân nhắc để sử dụng điều trị ĐTĐ nếu eGFR >30 mL/min/1.73 m2
GLP-1 RA được khuyến cáo sử dụng tại mức eGFR >15 mL/min/1.73 m2 để đạt được hiệu quả kiểm soát đường huyết, vì nó có nguy cơ gây hạ đường thấp và lợi ích trên cân nặng, trên nguy cơ tim mạch và albumin niệu.
Chẩn đoán Đái tháo đường
Đái tháo đường bị nghi ngờ trong các tình huống đặc hiệu, bao gồm ăn nhiều, uống nhiều, mệt mỏi, mờ mắt, tụt cân, vết thương lâu lành và nhiễm khuẩn tái đi tái lại. Tuy nhiên, có tới 40% không triệu chứng và bị bỏ sót. Chuyển hoá đường bất thường được chia vào 2 mô thức: Đái
tháo đường và Tiền đái tháo đường.
a. Tiêu chuẩn về xét nghiệm để chẩn đoán ĐTĐ và tiền ĐTĐ
-
- Đường huyết đói:
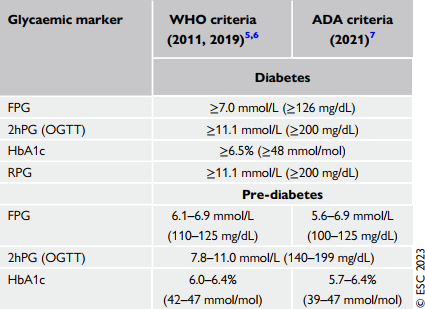
Đường huyết đói ≥7.0 mmol/L (≥126 mg/dL) là kết quả chẩn để chẩn đoán ĐTĐ, mặc dù nên làm 2 lần trên các bệnh nhân không triệu chứng được khuyến cáo để chẩn đoán xác định. Còn với các bệnh nhân có triệu chứng điển hình thì 1 lần test là đủ, và nên lưu ý đường đói là đường nhịn ăn ít nhất 8 giờ.
Trong khi các guideline quốc tế đồng thuận cho điểm cắt để chẩn đoán ĐTĐ, nó lại tiếp tục được chia nhỏ ra để chẩn đoán tiền ĐTĐ, theo WHO, tiền ĐTĐ đưuojc định nghĩa khi mức đường huyết đói từ 6.1–6.9 mmol/L (110–125 mg/dL). Tuy nhiên, hiệp hội ADA lại nghiêm ngặt hơn, 5.6–6.9 mmol/L (100–125 mg/dL) là đã chẩn đoán tiền ĐTĐ, và chỉ những người có mức đường huyết đói <5.6 mmol/L (<100 mg/dL) mới được họ xem là bình thường.
-
- Xét nghiệm dung nạp glucose 2h và đường ngẫu nhiên:
Sau 2h uống 75g đường, mức đường huyết ≥11.1 mmol/L (≥200 mg/dL) được xem là chẩn đoán ĐTĐ, 7.8–11.0 mmol/L (140–199 mg/dL) được xem là tình trạng suy giảm dung nạp đường hay tiền đái tháo đường. Tuy nhiên nghiệm pháp này ít dùng do nó bất tiện nên nó chỉ được làm trên những ca không rõ chẩn đoán. Tiếp theo, là đường huyết ngẫu nhiên, trên các bệnh nhân có triệu chứng kèm mức ĐH ngẫu nhiên ≥11.1 mmol/L (≥200 mg/dL) sẽ được chẩn đoán ĐTĐ. Nếu bệnh nhân không có triệu chứng thì cần 2 lần test đường ngẫu nhiên ≥11.1 mmol/L (≥200 mg/dL) mới có thể chẩn đoán ĐTĐ.
-
- Glycated haemoglobin
Sau khi qua nhiều nghiên cứu dịch tễ chất lượng, đề nghị rằng HbA1c có thể được sử dụng để chẩn đoán ĐTĐ và đã được đưa vào các guideline quốc tế. HbA1c co các điểm thuận lợi là dễ đo lường, ít biến thiên giữa các cá thể, và có thể test bất kỳ thời điểm nào. Tuy nhiên, nó sẽ không chính xác trên vài nhóm người đặc biệt. chẳng hạn như trên bệnh nhân đái tháo đường type 1 giai đoạn sớm, hoặc tổn
thương tuỵ cấp, có thể dẫn đến HbA1c cho ra kết quả sai.
Các guidelines đều đồng thuận lấy HbA1c ≥48 mmol/mol (≥6.5%) làm điểm cắt để chẩn đoán ĐTĐ, trong khi đó, để chẩn đoán tiền đái tháo đường, chúng ta có 2 điểm cắt khác nhau (theo WHO là HbA1c 42–47 mmol/mol (6.0–6.4%); theo ADA 39-47 mmol/mol (5.7–6.4%))
Bảng: Tiêu chuẩn chẩn đoán đái tháo đường và tiền đái tháo đường theo WHO và ADA (2021)
Theo WHO
Theo ADA
Tiền đái tháo đường
Đái tháo đường
Xét nghiệm
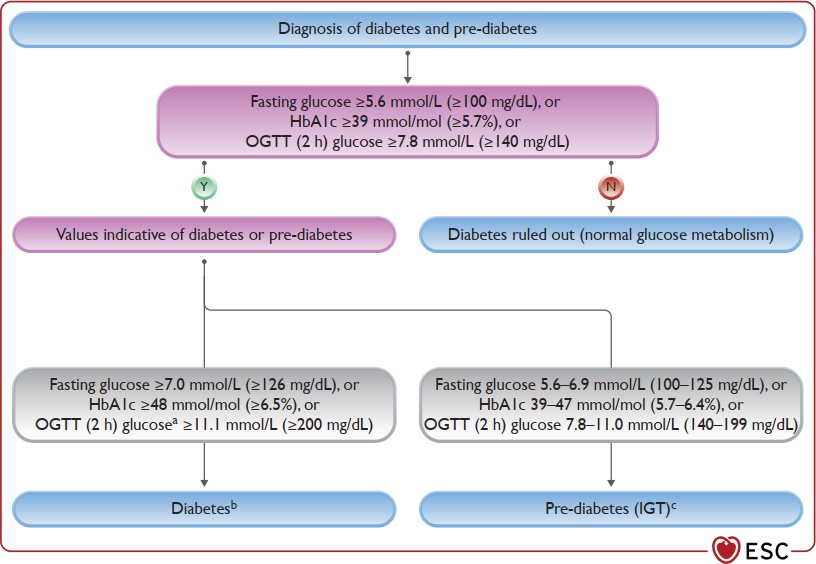
Chẩn đoán ĐTĐ và tiền ĐTĐ
Lưu đồ: chẩn đoán đái tháo đường và tiền đái tháo đường theo tiêu chuẩn của ADA.
Phân loại đái tháo đường
-
- Đái tháo đường type 1
Chiếm 5-10% số người bị đái tháo đường, nguyên nhân là do sự phá huỷ cấu trúc tế bào beta tuỵ do tự miễn, dẫn đến thiếu hụt insulin. Nhiều guideline đã công bố tiêu chuẩn chẩn đoán
Phần lớn, khi bệnh nhân <35 tuổi mà mắc đái tháo đường thì nên nghi ngờ type 1, mặc dù nó có thể xảy ra ở bất kỳ lứa tuổi nào. Hỏi bệnh sử nếu có triệu chứng của tăng áp lực thẩm thấu và mất cân trên bệnh nhân trẻ thì nên nghi ngờ là ĐTĐ 1. Xét nghiệm máu tìm kháng thể sẽ giúp chẩn đoán xác định, mặc dù nó có thể âm tính giả ở 5-10% bệnh nhân, xét nghiệm C-peptide giúp đánh giá sản xuất insulin nội sinh trên các ca không rõ ràng.
-
- Đái tháo đường type 2
Chiếm 90% bệnh nhân đái tháo đường, và thường do tình trạng đề kháng insulin, kết hợp với giảm sản xuất insulin tương đối, hậu quả là tăng đường huyết. ĐTĐ2 có thể không triệu chứng cho đến khi biến chứng xuất hiện. Do vậy, tất cả các bệnh nhân có bệnh lý tim mạch đều bắt buộc phải tầm soát đái tháo đường.
-
- Đái tháo đường thứ phát và tăng đường huyết do stress
Đái tháo đường có thể thứ phát do bất kỳ nguyên nhân nào. Đái tháo đường do stress thường sẽ hay gặp trên các bệnh nhân nội viện, và có thể gặp trên các bệnh nhân hội chứng vành cấp, hoặc suy tim. Tăng đường huyết do stress nên nghi ngờ trên các bệnh nhân nội viện có tăng glucose máu, mà HbA1c vẫn bình thường. Các bệnh nhân này nên làm xét nghiệm OGTT sau vài tuần ổn định trước khi xuất viện để loại trừ đái tháo đường hoặc suy dung nap đường, nhưng dữ liệu hỗ trợ cho cách tiếp cận này còn hạn chế.
-
- Đái tháo đường thai kỳ
Được định nghĩa là đái tháo đường xuất hiện trong tam cá nguyệt 2 và 3 mà trước đó không bị đái tháo đường. Trong khi hiện tại chưa có 1 đồng thuận nào về chiến lược tiếp cận tốt nhất cho đái tháo đường thai kỳ, Chiến lược tiếp cận 1 bước “one step” của WHO bằng uống 75g đường,hiện nay được nhiều nước áp dụng. Xét nghiệm đường huyết lại sau thai kỳ, để loại trừ tăng đường huyết kéo dài và cũng nên xét nghiệm lại hằng năm vì đây các đối tượng nguy cơ dễ bị đái tháo đường. Cũng vậy, các bằng chứng chỉ ra rằng các bệnh nhân đái tháo đường thai kỳ, tăng nguy cơ tim mạch dù sau thai kỳ đường huyết trở lại bình thường. Chính vì vậy ngoài tầm soát nguy cơ đái tháo đường cũng cần nên tầm soát sức khoẻ tim mạch.
- Tầm soát đái tháo đường
Tiêu chuẩn xét nghiệm đái tháo đường thay đổi tuỳ nơi, và việc thống nhất tiêu chuẩn tốt nhất vẫn chưa được đồng thuận. Nhìn chung, đa số đồng thuận, trên các bệnh nhân nguy cơ cao (như những người béo phì hay người có đề kháng insulin như gan nhiễm mỡ) nên được tầm soát thường xuyên, đặc biệt khi họ trên 45 tuổi. Hội ADA xây dưnhj một bảng tầm soát gồm 7 tiêu chí bao gồm: tuổi, giới, cân nặng, vận động thể lực, tiền sử đái tháo đường thai kỳ, tình trạng huyết áp, và bệnh sử đái tháo đường gia đình, khi tháng điểm này cho ra kết quả ≥5đ, thì ADA khuyến cáo nên thực hiện tầm soát đái tháo đường cho bệnh nhân.
Tần suất mắc đái tháo đường tăng theo bệnh lý tim mạch, tỷ lệ là 23-37%, và có 10-47% suy tim được chẩn đoán có mắc kèm đái tháo đường. Kết cục sẽ tệ hơn trên các bệnh nhân này so với nhóm bệnh nhân tim mạch nhưng không rối loạn chuyển hoá đường. Do đó, các bệnh nhân có
bệnh mạch vành xơ vữa và/hoặc suy tim và/hoặc rung nhĩ, đặc biệt là các bệnh nhân đã từng nhập viện với các đợt cấp của bệnh tim mạch ấy, càng cần phải tầm soát đái tháo đường; đối với các bệnh nhân tăng đường huyết do stress (tức là tăng đường huyết lúc nhập viện nhưng Hâ1c bình thường) nên được theo dõi và test lại đường sau khi xuất viện, ưu tiên phương pháp OGTT, để loại trừ các chuyển hoá bất thường đường huyết kéo dài.
Mặc dù trước đây, phương pháp OGTT được ửng hộ để tầm soát đái tháo đường, nhưng test này hiện vẫn đang được sủ dụng với số lượng ít. Quan trọng cần nhấn mạnh là HbA1c hoặc đường đói, là các thông số mạnh hơn trong tiên lượng các biến cố mạch máu khi so sánh với phương pháp OGTT sau 2h, và nó cũng tiện lợi hơn nhiều.

Tầm soát đái tháo đường được khuyến cáo trên tất cả bệnh nhân có bệnh tim mạch, sử dụng test đường đói và/hoặc HbA1c
Khuyến cáo chẩn đoán đái tháo đường dựa trên HbA1c và/hoặc mức đường đói, hoặc dựa trên OGTT nếu vȁn còn nghi ngờ mắc đái tháo đường
- Đánh giá nguy cơ tim mạch trên bệnh nhân có đái tháo đường type 2
Các bệnh nhân có đái tháo đường tăng nguy cơ từ 2-4 lần việc mắc các bệnh tim mạch, mà có thể biểu hiện bằng bệnh mạch vành, đột quị, suy tim và rung nhĩ cũng như bệnh lý mạch máu ngoại biên. Cần bổ sung thêm, có nhiều bệnh nhân có bệnh tim mạch nhưng không làm xét nghiệm chẩn đoán đái tháo đường mặc dù họ đã mắc.
-
- Đánh giá nguy cơ tim mạch trên bệnh nhân đái tháo đường type 2
Khi đánh giá nguy cơ tim mạch, quạn trong cần lưu ý tiền sử bệnh nhân và gia đình, triệu chứng, xét nghiệm, tìm các dấu hiệu của bệnh tim mạch do xơ vữa và triệu chứng của tổn thương cơ quan đích nặng. Tổn thương cơ quan đích mức độ nặng được định nghĩa như sau:
-
-
- eGFR <45 mL/min/1.73 m cho dù có albumin niệu hay không HOẶC
- eGFR 45–59 mL/min/1.73 m2 kèm theo tiểu albumin vi thể (UACR 30-300 mg/g; giai đoạn A2), HOẶC
- Tiểu đạm đại thể (UACR >300 mg/g; giai đoạn A3) HOẶC
- Hoặc sử hiện diện của bệnh lý vi mạch máu ở ít nhất 3 vị trí khác nhau (ví dụ tiểu đạm vi thể kèm bệnh lý võng mạc kèm với bệnh lý thần kinh).
-
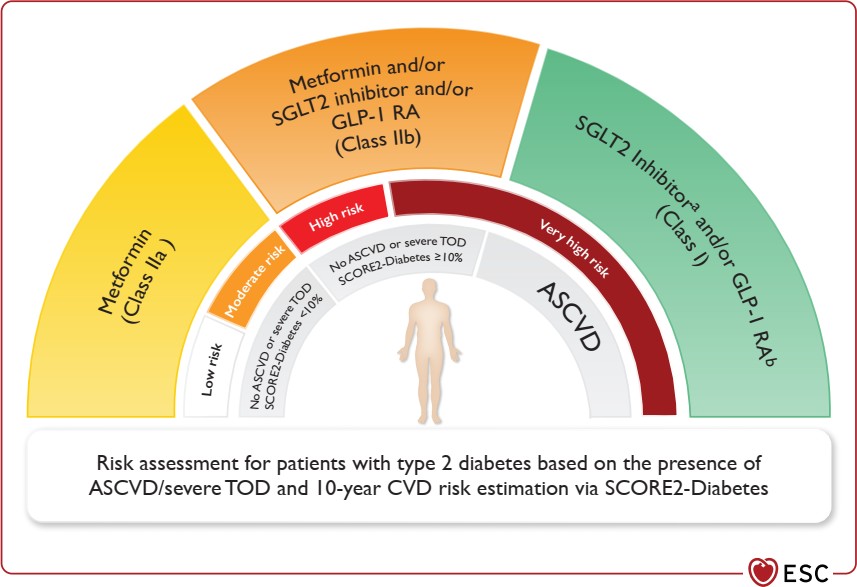
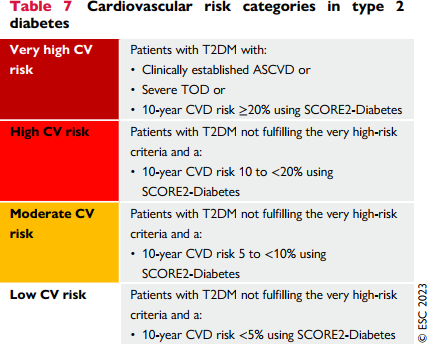 Phân loại nguy cơ tim mạch trên bệnh nhân có đái tháo đường type 2
Phân loại nguy cơ tim mạch trên bệnh nhân có đái tháo đường type 2
Bệnh nhân với đái tháo đường type 2 kèm:
|
| Bệnh nhân với đái tháo đường type 2, không đáp ứng đủ tiêu chuẩn nguy cơ rất cao kèm theo
– Điểm nguy cơ CVD-10 năm 10-20 % (thang điểm SCORE2- diabetes) |
| Bệnh nhân với đái tháo đường type 2, không đáp ứng đủ tiêu chuẩn nguy cơ rất cao kèm theo
– Điểm nguy cơ CVD-10 năm 5-10 % (thang điểm SCORE2- diabetes) |
| Bệnh nhân với đái tháo đường type 2, không đáp ứng đủ tiêu chuẩn nguy cơ rất cao kèm theo
– Điểm nguy cơ CVD-10 năm < 5% (thang điểm SCORE2-diabetes) |
-
- Nói về thang điểm SCORE2-Diabetes: ước tính nguy cơ tim mạch trong 10 năm
Trên các bệnh nhân ≥ 40 tuổi không kèm theo bệnh tim mạch xơ vữa hay tổn thương tạng nặng, khuyến cáo nên ước tinh nguy cơ tim mạch 10 năm bằng thang điểm SCORE2- diabetes (lưu đồ). Vào năm 2021, các hướng dẫn của ESC về việc phòng ngừa các bệnh lý tim mạch, trong thực hành lâm sàng, hai nghiên cứu lớn là ADVANCE (Action in Diabetes and Vascular disease: preterAx and diamicroN MR Controlled Evaluation) hoặc DIAL (Diabetes lifetimeperspective prediction) đều đề nghị nên ước tính nguy cơ tim mạch trên bệnh nhân có đái tháo đường, tuy nhiên vì vài lý do, nó đã bị hạn chế sử dụng tại Châu Âu (vì các tiêu chuẩn nên chúng ước tính không phù hợp với dân cư Châu Âu). Chính vì điều đó các khuyến cáo hiện hành khuyên dùng thang điểm SCORE2-Diabetes.
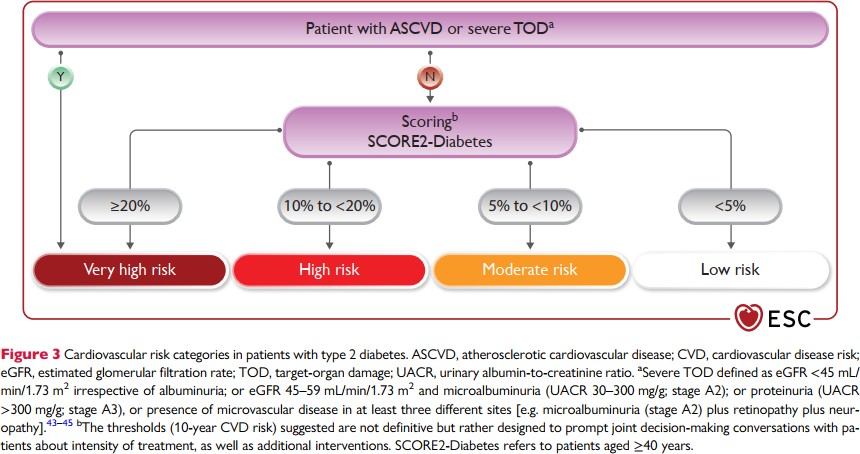
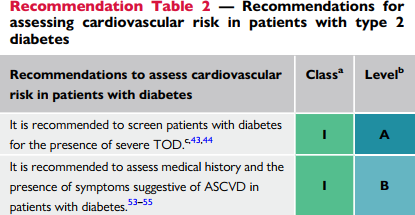
| Khuyến cáo nên tầm soát tổn thương tạng nặng trên các bệnh nhân đái tháo đường |
| Khuyến cáo nên đánh giá tiền sử và triệu chứng gợi ý bệnh tim mạch xơ vữa trên bệnh nhân đái tháo đường |
| Trên các bệnh nhân ĐTĐ2 không có bệnh tim mạch xơ vữa có triệu chứng hoặc tổn thương tạng nặng, khuyến cáo nên đánh giá nguy cơ tim mạch bằng |
 Giảm nguy cơ tim mạch trên bệnh nhân đái tháo đường: mục tiêu và cách điều trị
Giảm nguy cơ tim mạch trên bệnh nhân đái tháo đường: mục tiêu và cách điều trị
- Lối sống
Một nghiên cứu mang tên Action for Health in Diabetes trial (Look AHEAD; 5145 T2DM patients, 59% female, mean age 58 years, mean body mass index
[BMI] 36 kg/m2), đã chỉ ra rằng, việc giảm trung bình 8.6% cân nặng, sẽ tạo ra việc giảm đáng kể HbA1c và huyết áp. Viêc giảm khối lượng mỡ trong cơ thể cũng làm giảm đáng kể nguy cơ mắc suy tim
-
- Giảm cân
Trên các bệnh nhân đái tháo đường kèm theo béo phì, giảm cân chính là nền tảng cốt yếu của điều trị. Chỉ cần giảm >5% cân nặng là đã cải thiện được đường huyết, huyết áp, mỡ máu. Hiệu quả này có thể đạt được bằng chỉnh lại lối sống và/hoặc sử dụng các thuốc đã được chứng minh. Orlistat, naltrexone/bupropion, và phentermine/topiramate là các thuốc đã được chứng minh giảm >5% cân nặng ở tuần thứ 52 khi so sánh với giả dược.
Tuy nhiên, thuốc GLP-1 Ras, cũng có hiệu quả giảm cân rõ rệt và cũng giúp hạ đường
huyết. Khi kèm theo tập luyện mà dùng thuốc GLP-1 (Liraglutide), sẽ tạo ra hiệu quả giảm cân và duy trì cân nặng đáng kể.
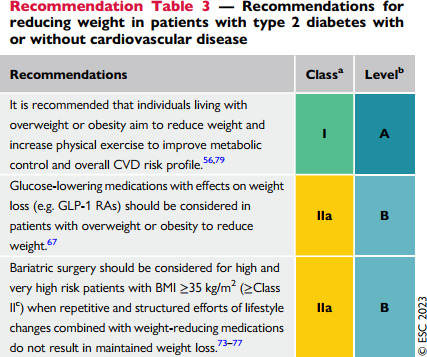
Phȁu thuật dạ dày ruột cho các bệnh nhân
BMI≥35 kèm nguy cơ cao hay rất cao, khi thay đổi lối sống kết hợp thuốc giảm cân không đạt kết quả.
Thuốc kiểm soát đường huyết kèm tác động lên cân nặng (vd GLP-1) nên được cân nhắc dùng cho các bệnh nhân béo phì hay quá cân
Khuyến cáo tập luyện để giảm cân, cải thiện kiểm soát chuyển hoá và nguy cơ tim mạch
 Mục tiêu đường huyết
Mục tiêu đường huyết
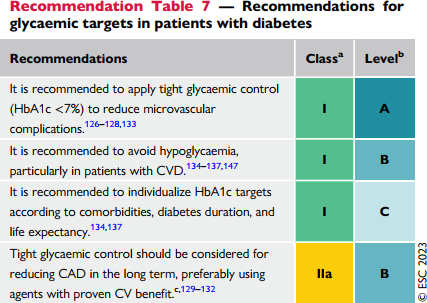
| Khuyến cáo nên kiểm soát đường huyết chặt (HbA1c<7%) để giảm các biến chứng vi mạch máu |
| Khuyến cáo nên tránh tụt đường huyết, đặc biệt trên bệnh nhân có bệnh tim mạch |
| Khuyến cáo nên các nhân hoá HbA1c, dựa vào bệnh đồng mắc, thời gian mắc đái tháo đường, và dự hậu thời gian sống |
| Kiểm soát đường huyết chặt chẽ nên xem xét để giảm bệnh lý tim mạch, sử dụng các thuốc có lợi
tim mạch đã được chứng minh |
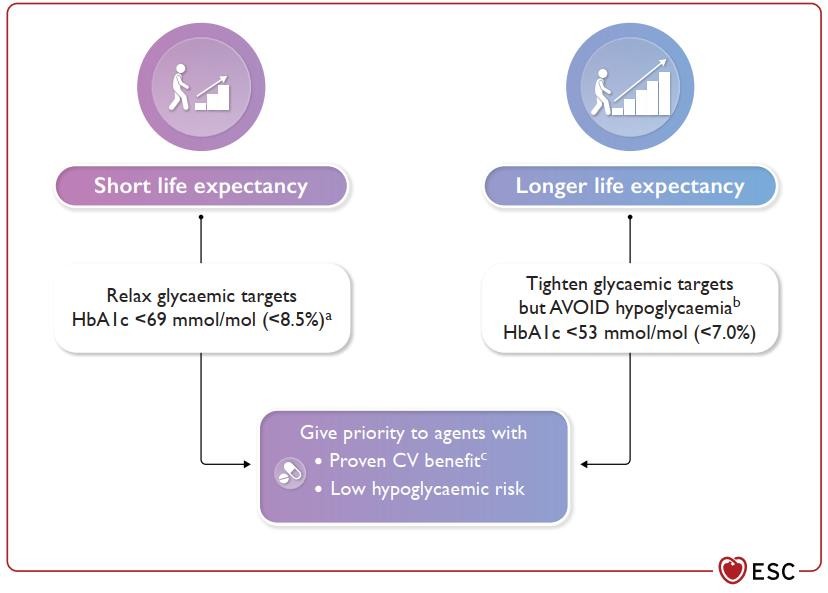
Dự hậu sống còn ngắn
Dự hậu sống còn dài hơn
Ưu tiên các thuốc:
- Đã chứng minh lợi ích tim mạch
- Nguy cơ tụt đường huyết thấp
- Giảm nguy cơ bệnh tim mạch xơ vữa bằng các thuốc hạ đường huyết
Giảm nguy cơ tim mạch độc lập kiểm soát ĐH
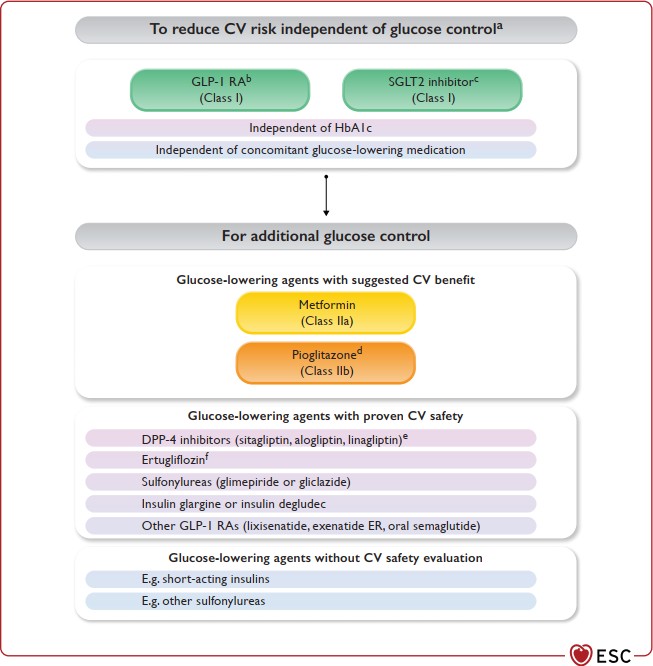
Bổ sung thêm để kiểm soát ĐH
Các thuốc hạ ĐH được gợi ý có lợi tim mạch
Các thuốc hạ ĐH được chứng minh an toàn tim mạch
Các thuốc hạ ĐH được không đánh giá về an toàn tim mạch
| Khuyến cáo sử dụng các thuốc hạ ĐH đã được chứng minh có lợi tim mạch, sau đó mới đến các thuốc an toàn tim mạch, hơn là sử dụng các thuốc chưa được chứng minh |
| Thuốc SGLT-2 được khuyến cáo sử dụng cho bệnh nhân ĐTĐ2 kèm bệnh tim mạch xơ vữa, độc lập với mức HbA1c mục tiêu và độc lập với các thuốc hạ đường đồng sử dụng. |
Huyết áp và bệnh đái tháo đường
Nếu cần thêm thuốc hạ ĐH, Pioglitazone nên được cân nhắc dùng tên ĐTĐ2 kèm bệnh tim mạch xơ vữa nhưng không suy tim
Nếu cần thêm thuốc hạ ĐH, Metformin nên được cân nhắc dùng tên ĐTĐ2 kèm bệnh tim mạch xơ vữa
Thuốc GLP-1 được khuyến cáo sử dụng cho bệnh nhân ĐTĐ2 kèm bệnh tim mạch xơ vữa, độc lập với mức HbA1c mục tiêu và độc lập với các thuốc hạ đường đồng sử dụng.
-
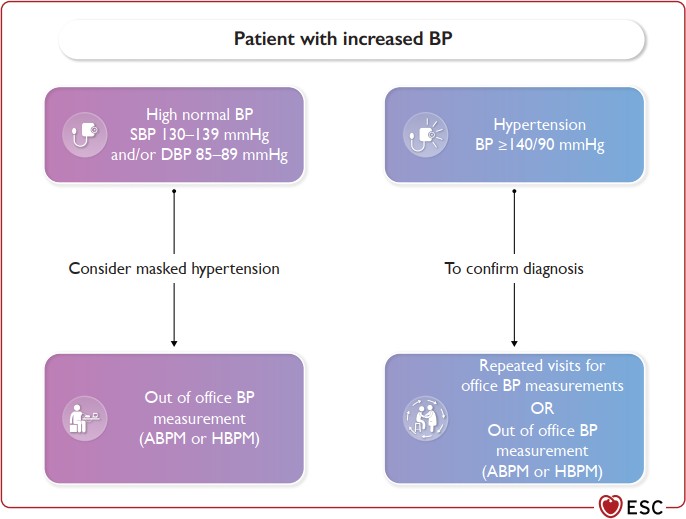
- Tầm soát và chẩn đoán
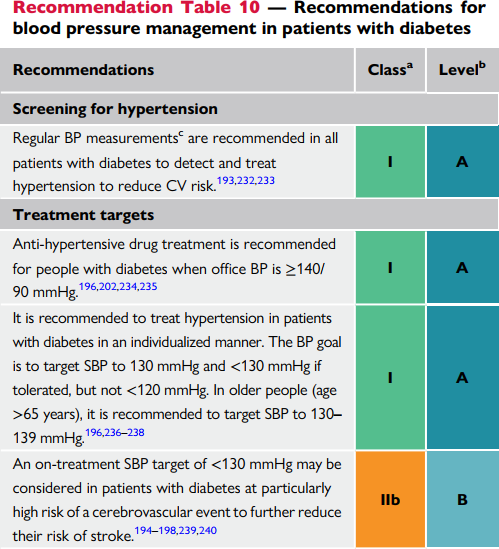
Đo huyết áp thường xuyên là điều bắt buộc trên các bệnh nhân có ĐTĐ. Chẩn đoán cao huyết áp nên được thực hiện ở cả 2 tay và qua nhiều ngày đo. Riêng các bệnh nhân có bệnh lý tim mạch kèm HA >180/110 mmHg thì có thể chẩn đoán ngay lập tức chỉ với 1 lần đo. Chi tiết về kiểm soát huyết áp được công bố trong hướng dẫn của ESH năm 2018.
-
- Mục tiêu điều trị
Các nghiên cứu ngẫu nhiên đã cho thấy lợi ích (giảm đột quị, biến cố mạch vành và bệnh thận) việc giảm Ha tâm thu
<140 mmHg và huyết áp tâm trương
<90 mmHg trên bệnh nhân có ĐTĐ. Tuy nhiên huyết áp lý tưởng nhất thì vẫn còn đang bị tranh cãi.
Trong một nghiên cứu phân tích tổng hợp RCT trên các bệnh nhân ĐTĐ và tiền ĐTĐ, việc giảm Ha tâm thu ≤135 mmHg so với việc kiểm soát ít chặt chẽ hơn , sẽ làm giảm nguy cơ tử vong do tất cả các nguyên nhân với tỷ lệ giảm là 10%. Ngược lại, kiểm soát huyết áp chặt hơn (≤130 mmHg) sẽ làm giảm rõ nguy cơ đột quị nhưng không thay đổi các nguy cơ khác. Nhưng một điều chắc chắn rằng việc huyết áp SBP >140 mmHg hoặc <120 mmHg sẽ dẫn đến tỷ lệ cao các biến cố bệnh thận nặng trên các bệnh nhân ĐTĐ.
Hướng dẫn của ESC/ESH 2018 khuyến cáo tất cả các bệnh nhân có đái tháo đường nên đặt mục tiêu huyết áp tâm thu là 130mmHg và thấp hơn nếu bệnh nhân dung nạp nhưng không được thấp hơn 120 mmHg; còn huyết áp tâm
trương nên thấp hơn 80mmHg nhưng không nên thấp quá 70mmHg. Với đối tượng người cao tuổi (≥65 tuổi), huyết áp tâm thu nên chạy từ 130-140mmHg nếu bệnh nhân dung nạp. Tuy nhiên nhiều dữ liệu đã quay lại thách thức khuyến cáo này, và nhấn mạnh hơn việc cá nhân hoá mức huyết áp trên từng bệnh nhân lớn tuổi.
Hướng dẫn năm 2021 của ESC khuyến cáo mức huyết áp tâm thu mục tiêu trên bệnh nhân có đái tháo đường nên trong ngưỡng 120-130 mmHg, và có thể thấp hơn nếu bệnh nhân dung nạp (chỉ áp dụng cho các bệnh nhân dưới 69 tuổi). Trên các bệnh nhân từ 70 tuổi trở lên,
huyết áp tâm thu <140 mmHg, và dưới 130 mmHg nếu bệnh nhân dung nạp.
Mục tiêu huyết áp tâm trương <80
-
-
- Thay đổi lối sống và giảm cân
- Điều trị bằng thuốc
-
Nếu tại phòng mạch huyết áp tâm thu ≥140 mmHg và/hoặc HA tâm
trương ≥90 mmHg. Điều trị thuốc là cần thiết và nên kết hợp với thay đổi chế độ sống. Tất cả các thuốc có trên thị trường đều có thể sử dụng nhưng các bằng chứng khuyến cáo ưu tiên dùng thuốc nhóm ức chế men chuyển hoặc ức chế thụ thể, đặc biệt trên nhóm bệnh nhân có tổn thương cơ quan đích (tiểu đạm hoặc phì đại thất trái). Tuy nhiên, trong một phân tích gộp gần đây đã chỉ ra thuốc Ha nhóm ức chế hệ renin- angiotensin (RAS) không vượt hơn các nhóm thuốc Ha khác trong giảm các biến cố tim mạch cũng như thận.
Kiểm soát huyết áp thường đòi hỏi đa thuốc như RAS kết hợp với amlodipine hoặc lợi tiểu. Cân nhắc bổ sung thêm beta-blocker ngay khi phát hiện: suy tim, đau thắt ngực,
rung nhĩ, sau nhồi máu cơ tim, hoặc bệnh nhân trẻ tuổi đang hoặc sẽ có thai. Sử dụng viên đơn kết hợp nhiều thuốc nên cân nhắc để nhanh chóng đạt được hiệu quả.
mmHg được khuyến cáo trên tất cả các đối tượng bệnh nhân.
-
- Điều trị tăng huyết áp
Trong nghiên cứu phân tích hậu kiểm PARAGON-HF
[Efficacy and Safety of LCZ696 so sánh thuốc Valsartan, dựa trên tỷ lệ tử vong và tàn phế ở bệnh nhân suy tim có phân suất tống máu bảo tồn, người ta nhận thấy rằng sacubitril/valsartan giúp kiểm soát huyết áp tốt hơn nhiều khi dùng
valsartan đơn độc
-
-
- Các thay đổi huyết áp khi sử dụng thuốc hạ đường huyết
-
Các thử nghiệm với nhóm thuốc GLP-1 cho thấy nhóm thuốc này có tác dụng hạ huyết áp, một phần do tác dụng giảm cân của nó. Giảm huyết áp trường kỳ có thể quan sát thấy với thuốc semaglutide (giảm HA tâm thu phụ thuộc liều: −1.3 to
−2.6 mmHg) kèm tăng nhẹ nhịp tim (+2 to 2.5 nhịp/phút)
Với nhóm thuốc SGLT-2, nó làm giảm huyết áp mạnh hơn khi so sánh với GLP-1, và cái hay là không làm thay đổi nhịp tim của bệnh nhân.
Một phân tích từ 7 nghiên cứu RCT cho thấy SGLT-2 giảm 3.6/1.7 mmHg (tâm thu/tâm trương) khi đem so với hiệu quả của hydrochlorothiazide liều thấp.
Mỡ máu và đái tháo đường
Đo huyết áp thường xuyên được khuyến cáo
trên tất cả các bệnh nhân có đái tháo đường
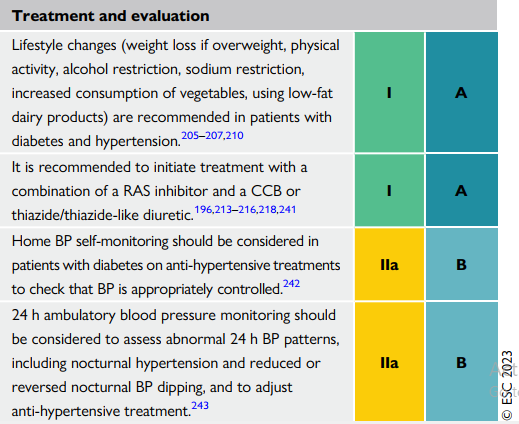
Đo HA 24h nên xem xét trên các bất thường huyết áp như tăng huyết áp về đêm và giảm hoặc thay đổi huyết áp về đêm để từ đó đưa ra điều trị phù hợp.
Đo huyết áp tai nhà được khuyến cáo trên các bệnh nhân có ĐTĐ kèm diều trị tăng HA
Khuyến cáo nên khởi trị với kết hợp thuốc nhóm ức chế renin-angiotensin với một ức chế Canxi hoặc một lợi tiểu thiazide/giống thiazide
Thay đổi lối sống (giảm cân , tập thể dục, hạn chế muối…) được khuyến cáo trên tất cả bệnh nhân ĐTĐ và tăng HA
Mục tiêu HA tâm thu <130mmHg có thể được xem xét trên các bệnh nhân ĐTĐ với các nguy cơ cao của biến cố mạch máu não để giảm thiểu nguy cơ tai biến mạch máu não
Khuyến cáo điều trị cao HA trên bệnh nhân đái
tháo đường nên được cá nhân hoá. Mục tiêu HA tâm thu là 130 và <130mmHg nếu dung nạp, nhưng không <120mmHg. Với người già (>65 tuổi), khuyến cáo HA tâm thu 130-139 mmHg
Điều trị thuốc được khuyến cáo khi HA đo tại phòng mạch ≥140/90 mmHg, trên bệnh nhân có dái tháo đường kèm theo
-
- Mục tiêu điều trị
Các nghiên cứu dịch tễ đã chỉ ra rằng, LDL cao cùng với HDL thấp là nguyên nhân dẫn đến các nguy cơ cũng như tử vong tim mạch dù bệnh nhân có hay không có bị đái tháo đường. Ngược lại, các nghên cứu RCT, chỉ ra rằng cứ mổi 1mmol giảm LDL là đã có thể giảm nguy cơ các biến cố tim mạch.
Chính vì thế, giảm LDL chính là mục tiêu điều trị ban đầu tiên phát của các chiến lược điều trị giảm mỡ máu. Mục tiêu thứ 2, là phải nhắm đến tối ưu hoá các non-HDL
cũng như rối loạn triglyceride trên bệnh nhân đái tháo đường, nhưng phát biểu này vẫn còn bị giới hạn vì còn quá ít nghiên cứu. Việc điều trị sẽ thay đổi tuỳ vào yếu tố nguy cơ tim mạch của từng bệnh nhân chứ không phải ai cũng như ai. Vì hiện nay bằng chứng còn ít, nên không có khuyến cáo nào rõ ràng về hạ mỡ máu cho các bệnh nhân kèm nguy cơ tim mạch nhưng ở mức thấp.
-
- Statin
Statin vẫn là lựa chọn đầu tay trong điều trị giảm LDL trên bệnh nhân có ĐTĐ và rối loạn mỡ máu, do nó đã được chứng minh phòng ngừa biến cố cũng như giảm tỷ lệ tử vong do tim mạch.
Liều cao statin (rosuvastatin và atorvastatin) được khuyến cáo trên bệnh nhân ĐTĐ có nguy cơ tim mạch ở mức cao và rất cao, vì chúng có thể làm giảm 40-63% mức LDL, và giảm đáng kể các biến cố mạch máu não và mạch vành.
Statin nhìn chung là an toàn và dễ sử dụng.
-
- Ezetimibe
Có thể tăng hiệu quả giảm LDL bằng cách thêm ezetimibe vào với statin, để giảm tái hấp thu mỡ từ ruột non. Nghiên
 cứu IMPROVE-IT (Improved Reduction of Outcomes: Vytorin Efficacy International Trial) đã chỉ ra rằng hiệu quả giảm MACE (kết hợp các nguyên nhân tử vong tim mạch, nhồi máu cơ tim, đau thắt ngực cần nhập viện, tái thông mạch vành, hoặc nhồi máu não không tử vong, HR 0.94; 95% CI, 0.89–0.99) trên
cứu IMPROVE-IT (Improved Reduction of Outcomes: Vytorin Efficacy International Trial) đã chỉ ra rằng hiệu quả giảm MACE (kết hợp các nguyên nhân tử vong tim mạch, nhồi máu cơ tim, đau thắt ngực cần nhập viện, tái thông mạch vành, hoặc nhồi máu não không tử vong, HR 0.94; 95% CI, 0.89–0.99) trên
các bệnh nhân sau đợt hội chứng vành cấp khi sử dụng kết hợp simvastatin kèm ezetimibe, và nghiên cứu cũng cho thấy hiệu quả càng mạnh hơn đối với nhóm bệnh nhân có đái tháo đường (HR 0.85; 95% CI, 0.78–0.94; P <0.001). Chính vì
lẽ đó, kết hợp ezetimibe và statin được khuyến cáo trên tất cả các bệnh nhân có đái tháo đường và bị hội chứng vành cấp mới đây, nhất là các đối tượng vẫn không thể đạt LDL-C mục tiêu là <1.4 mmol/L (55 mg/dL) với chỉ dùng statin đơn độc.
-
- Fibrate và các thuốc hạ TG khác Việc sử dụng fibrate để hạ TG vẫn còn khá giới hạn, do fibrate có nguy cơ gây ra bệnh lý cơ nếu dùng kèm statin và nó ít có lợi ích được chứng minh trên các nghiên cứu RCT. Trừ một nhóm nhỏ các bệnh nhân có mức TG rất cao. Pemafibrate là 1 thuốc mới được chứng minh vượt trội so với các fibrate truyền thống. Tuy nhiên có 1 nghiên cứu pha 3 về pemafibrate đã phải ngưng sớm hơn dự kiến vì người ta thấy rằng thuốc không có ích lợi gì cả.
Nếu TG vẫn tăng mặc dù đã điều trị với liệu trị có statin, icosapent ethyl là 1 thuốc mạnh hơn omega-3 có thể được bổ sung với liều 2g/ngày. Do thuốc đã được nghiên cứu và thấy có ích lợi nhất định trên tim mạch.
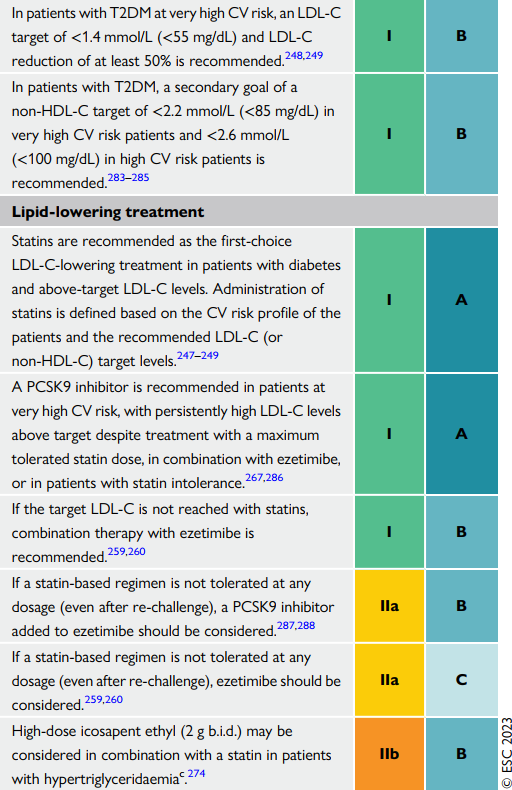
| Trên các bệnh nhân ĐTĐ2 kèm nguy cơ tim mạch trung bình, khuyến cáo mục tiêu LDL là <2.6 mmol/L (<100 mg/dL) |
| Trên các bệnh nhân ĐTĐ2 kèm nguy cơ tim mạch
cao, khuyến cáo mục tiêu LDL là <1.8 mmol/L (<70 mg/dL) và giảm ít nhất là 50% |
| Trên các bệnh nhân ĐTĐ2 kèm nguy cơ tim mạch rất cao, khuyến cáo mục tiêu LDL là <1.4 mmol/L (<55 mg/dL) và giảm ít nhất là 50% |
| Trên các bệnh nhân ĐTĐ2, mục tiêu thứ cấp là giảm non-HDL <2.2 mmol/L (<85 mg/dL) trên BN nguy cơ tim mạch rất cao, và <2.6 mmol/<2.6 mmol/L (<100 mg/dL) |
| Statin là khuyến cáo đầu tay để hạ LDL trên bệnh nhân ĐTĐ. Cách cho statin dựa trên nguy cơ tim mạch của bệnh nhân và LDL (non-HDL) mục tiêu muốn đạt. |
| Thuốc PCSK9 được khuyến cáo trên các bn với nguy cơ tim mạch rất cao, LDL tăng kéo dài mặc dù đã tối đa liều statin dung nạp được, kèm với kết hợp ezetimibe hoặc trên các bệnh nhân không dung nạp được statin |
| Nếu LDL mục tiêu không đạt với statin, khuyến cáo dùng bổ sung thêm ezetimibe |
| Nếu không thể sử dụng statin ở bất cứ liều sử dụng nào, ức chế PCSK9 kèm ezetimibe lúc này nên cân nhắc sử dụng
Nếu không thể sử dụng statin ở bất cứ liều sử dụng nào, ezetimibe lúc này nên cân nhắc sử dụng |
| Liều cao icosapent ethyl (2g – 2l/ngày) có thể
cân nhắc kết hợp với statin trên các bệnh nhân tăng TG |
 Điều trị huyết khối và bệnh đái tháo đường
Điều trị huyết khối và bệnh đái tháo đường
-
- Bệnh nhân không có tiền sử bệnh tim mạch xơ vữa hoặc tái thông: Nghiên cứu phân tích lớn nhất với 95000 người tham gia, trong đó có 3818 bệnh nhân có đái tháo đường (4%). Nghiên cứu chỉ ra ASA liều thấp giúp giảm đáng kể MACE khi so với nhóm chứng, kèm theo đó cũng tăng các biến cố xuất huyết ngoài sọ (0.10% vs.
0.07%/year; absolute risk increase 0.03%/year;
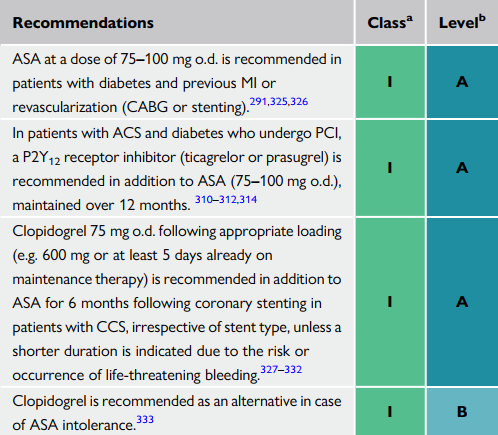
| ASA liều 75-100mg/ngày được khuyến cáo cho bn ĐTĐ kèm NMCT hoặc đã từng tái thông mạch vành |
| Trên bệnh nhân ACS kèm ĐTĐ đã PCI, P2Y12 (ticagrelor hoặc prasugrel) được khuyến cáo dùng chung ASA (75-100mg/ngày), duy trì hơn 12 tháng.
Clopidogrel 75mg, sau liều tải (600mg hoặc ít nhất 5 ngày liều duy trì) được khuyến cáo sử dụng chung ASA trong 6 tháng sau khi stent mạch vành trên bn hội chứng vành mạn, nếu như không có nguy cơ xuất huyết đe doạ tính mạng |
| Clopidogrel là thuốc được khuyến cáo thay thế khi bệnh nhân không dung nạp được ASA |
| Trên bệnh nhân ACS kèm ĐTĐ được điều trị bằng DAPT (kháng kết tập tiểu cầu kép), đang bắc cầu mạch vành và không cần uống kháng đông lâu dài, khuyến cáo tiếp tục sử dụng P12Y12 ngay sau phȁu thuật khi thấy an toàn, và dùng đến 12 tháng |
| Việc mở rộng thời gian dùng DAPT lên hơn 12 tháng trên bn ACS nên xem xét dùng lên đến 3 năm trên các bn đái tháo đường dung nạp được với DAPT nếu như họ không có biến chứng xuất huyết nặng. |
| Bổ sung thêm rivaroxaban liều rất thấp, kèm ASA liều thấp trong thời gian lâu dài để phòng các biến cố mạch máu nên cân nhắc trên các bn đái tháo
đường và CCS hoặc PAD có triệu chứng nếu như không nguy cơ xuất huyết cao. |
P < 0.0001)

Trên các bệnh nhân ĐTĐ2, không kèm bệnh tim mạch xơ vữa hoặc từng tái thông, Aspirin (75- 100mg/ ngày) có thể xem xét cho để phòng các biến cố mạch máu nặng, nếu như không có chống chỉ định.
-
- Bệnh nhân có có tiền sử bệnh tim mạch xơ vữa và/hoặc tái thông, và không có chỉ định sử dụng kháng đông đường uống lâu dài:
- Hội chứng mạch vành mạn Bệnh nhân ĐTĐ kèm bệnh mạch vành mạn hoặc có tái thông mạch
- Bệnh nhân có có tiền sử bệnh tim mạch xơ vữa và/hoặc tái thông, và không có chỉ định sử dụng kháng đông đường uống lâu dài:
vành trước đó, là các bn có nguy cơ tim mạch xếp vào loại rất cao, và trên các bệnh nhân này liều thấp ASA (75-100mg/ngày) được khuyến cáo sử dụng, mặc dù các nghiên cứu RCT cho khuyến cáo này còn ít.
 Clopidogrel là thuốc có thể thay thế ASA liều thấp nếu bệnh nhân không thể uống ASA, hoặc cũng có thể kết hợp với ASA được biết là liệu pháp kháng kết tập tiểu cầu kép trên các bệnh nhân hội chứng mạch vành mạn đã được can thiệp mạch vành qua da (PCI)
Clopidogrel là thuốc có thể thay thế ASA liều thấp nếu bệnh nhân không thể uống ASA, hoặc cũng có thể kết hợp với ASA được biết là liệu pháp kháng kết tập tiểu cầu kép trên các bệnh nhân hội chứng mạch vành mạn đã được can thiệp mạch vành qua da (PCI)
| Bn rung nhĩ và đang điều trị kháng kết tập tiểu cầu, cần dùng kháng đông, và không có CCĐ, NOAC được ưu tiên chọn hơn VKA |
| Trên bn CCS hoặc CCS kèm ĐTĐ đang đặt stent mạch vành và có chỉ định kháng đông, điều trị 3 thuốc: liều thấp ASA + clopodogrel + kháng đông uống được khuyến cáo dùng ít nhất 1 tuần, sau
đó chuyển sang liệu trình kép: kháng đông uống + 1 thuốc kháng kết tập tiểu cầu |
| Trên bn CCS hoặc CCS kèm ĐTĐ đang đặt stent mạch vành và có chỉ định kháng đông, điều trị kéo dài 3 thuốc: liều thấp ASA + clopodogrel + kháng đông uống nên được cân nhắc dùng lên đến 1 tháng nếu lợi ích vượt nguy cơ xuất huyết trên từng bn |
| Khi các thuốc kháng huyết khối được phối hợp sử dụng cùng nhau, ức chế bơm proton được khuyến cáo sử dụng để ngăn ngừa xuất huyết dạ dày ruột |
| Khi kháng kết tập tiểu cầu hoặc kháng đông được dùng, ức chế bơm proton nên được xem xét dùng để ngăn ngừa xuất huyết dạ dày ruột, nhưng cân nhắc nguy cơ xuất huyết trên từng bệnh nhân |
| Khi Clopidogrel được sử dụng, omeprazole và
esomeprazole không được khuyến cáo dùng để bảo vệ dạ dày |
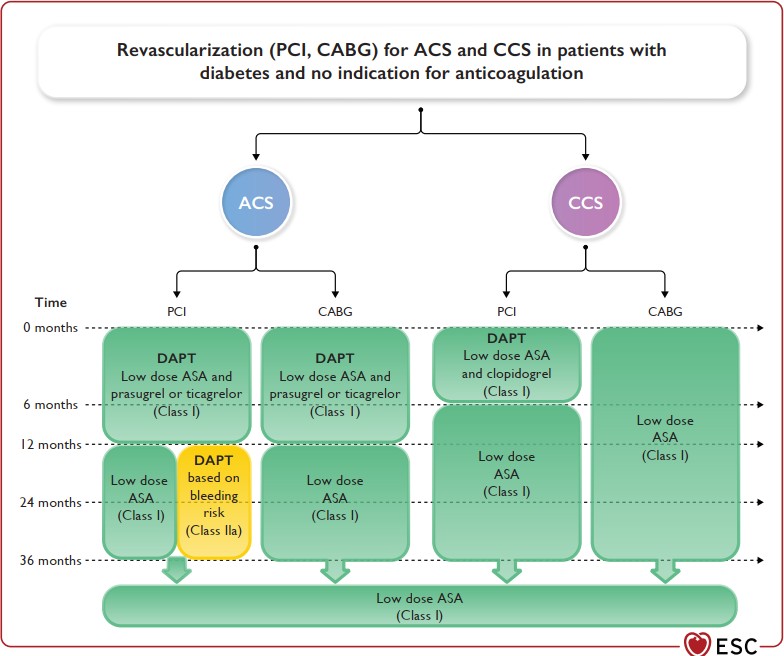
Bảng: Khuyến cáo điều trị thuốc kháng kết tập tiểu cầu trên bệnh nhân có hội chứng mạch vành cấp hoặc mạn tính đã phẫu thuật bắc cầu mạch vành hoặc can thiệp mạch vành qua da và không có chỉ đỉnh dùng kháng đông uống lâu dài.
- Bệnh mạch vành và Đái tháo đường
- Hội chứng vành mạn và đái tháo đường
- Biểu hiện lâm sàng
- Hội chứng vành mạn và đái tháo đường
Đái tháo đường là yếu tố nguy cơ cho bệnh tim thiếu máu và bệnh động mạch vành (CAD). Các nghiên cứu cho thấy các triệu chứng bệnh động mạch vành trên bệnh nhân kèm ĐTĐ thường ít rầm rộ và không điển hình.
-
-
- Tầm soát và chẩn đoán
-
Chúng tối ưu tiên theo hướng dẫn của ESC 2019. Chiến lược tầm sáot vẫn còn nhiêu tranh cải. Nhiều nghiên cứu cho thấy tầm soát bệnh mạch vành trên bệnh nhân đái tháo đường không triệu chứng vành
chẳng khác biệt gì về kết quả với các khuyến cáo chuẩn.
-
-
- Điều trị
-
Điều trị bệnh nhân ĐTD kèm bệnh mạch vành chủ yếu là thay đổi lối sống, chỉnh huyết áp, chỉnh mỡ máu, béo phì. Mục tiêu khi sử dụng thuốc là làm giảm nguy cơ xảy ra các biến cố tim mạch
-
-
-
- Thuốc điều trị 12.1.3.1.1. Thuốc hạ đường:
-
-
Dựa trên nhiều nghiên cứu đã chỉ ra SGLT2 inhibitors và/hoặc GLP-1 Ras là các thuốc có thể giảm các biến cố tim mạch và nên được cho trên các bệnh nhân có bệnh mạch vành.
12.1.3.1.2. Các thuốc khác: Do bản chất an lan của bệnh động mạch vành, nhiều bệnh nhân ĐTĐ sẽ không thể tái thông mạch vành. Việc giảm triệu chứng cho người bệnh có thể đạt được bằng cách tăng cường cung cấp oxy cho cơ tim bằng nitrate tác dụng dài hoặc thuốc nhóm CCB hoặc có thể bằng giảm nhu cầu cơ tim bằng các thuốc như: ức chế thụ thể beta, non-dihydropyridine CCBs, ranolazine, hoặc ivabradine.
Lưu ý rằng trong các thuốc này không một thuốc nào cải thiện sống còn hoặc giảm các biến cố tim mạch, chúng chỉ giảm triệu chứng mà thôi. Trên các bệnh nhân có huyết áp bình thường kèm ĐTĐ và bệnh mạch vành, thuốc nhóm ACEi/ARB được khuyến cáo sử dụng để giảm các biến cố tim mạch, đặc biệt trên bệnh nhân có suy tim/ bệnh thận mạn.
Suy tim và Đái tháo đường
-
- Định nghĩa và sinh lý bệnh
Suy tim không phải là một bệnh với một cơ chế bệnh học đơn lẻ, mà nó là một hội chứng lâm sàng với các dấu hiệu hoặc triệu chứng đã có hoặc đang có gây ra các bất thường về cấu trúc hoặc chức năng cho tim. Nó được biểu hiện bằng việc tăng natri-uretic peptide, và/hoặc các bệnh lý phổi do tim mạch hoặc sung huyết toàn thân được xác định bằng các hình thái xét nghiệm khác như hình ảnh học hoặc đo lường huyết động xâm lấn. Suy tim là một trong các hình thái ban đầu phổ biến nhất của bệnh lý tim mạch trên các bệnh nhân ĐTĐ2, và có thể biểu hiện với phân suất tống máu giảm, giảm nhẹ hoặc bảo tồn.
Nguyên nhân chính của suy tim trên bệnh nhân ĐTĐ là bệnh tim thiếu máu, tăng huyết áp, tình trạng tăng đường huyết, béo phì cũng như các yếu tố liên quan ảnh hưởng đến cơ tim. Bệnh tim
thiếu máu là loại bệnh với đặc trưng, lan toả, nặng, tiến triển nhanh và đáng sợ là nó diễn ra thầm lặng, nó làm tăng nguy cơ xẩy ra nhồi máu cơ tim và rối loạn chức năng cơ tim do thiếu máu. Các dữ liệu từ các nghiên cứu quan sát đã chỉ ra, bệnh động mạch chi dưới, thời gian mắc ĐTĐ, tuổi tác, tăng BMI cũng như bệnh thận mạn đều có liên quan đến việc
gây ra suy tim trên bệnh nhân ĐTĐ. Trong nhiều thập kỷ, khái niệm “bệnh cơ tim do đái tháo đường” đã được mang ra thảo luận, với những nghiên cứu quan sát nhỏ, và ý kiến các chuyên gia ngày càng khẳng định cho sự tồn tại của nó, tuy nhiên cần nhiều bằng chứng hơn để xác định việc này.
-
- Dịch tễ và tiên lượng
Đái tháo đường là một yếu tố nguy cơ của suy tim. Các nghiên cứu đã chỉ ra nó gây tăng nguy cơ mắc suy tim gấp 2-4 lần so với người không có ĐTĐ. Tần suất suy tim tăng tuyến tính với tuổi tác trên cả người có hoặc không có ĐTĐ. Các bệnh nhân có ĐTĐ thường tăng tỷ lệ mắc bệnh thận mạn ở lứa tuổi trẻ hơn nhiều so với người không ĐTĐ, nghiên cứu chỉ ra tỷ lệ này là 11.0 (95% CI, 5.6–21.8) với bn <45 tuổi. Một nghiên cứu lớn đã tìm thấy 36% bệnh nhân ngoại trú suy tim ổn định bị mắc đái
tháo đường kèm theo, và con số này là 50% trên các bệnh nhân có suy tim cấp phải nhập viện. Và nghiên cứu cũng chỉ ra, các tử vong tim mạch cũng cao hơn trên các bệnh nhân có kèm bệnh đái tháo đường.
-
- Tầm soát và chẩn đoán
Bệnh nhân có đái tháo đường sẽ tăng nguy cơ suy tim nhưng không phải tất cả ĐTĐ sẽ bị suy tim. Chính vì thế, tầm
soát sớm suy tim tren bệnh nhân ĐTĐ sẽ giúp sớm phát hiện và ngăn chặn. Để tiên lượng nguy cơ suy tim trên các bệnh nhân ĐTĐ ngoại trú, thang điểm [đường đói], thời gian QRS, nhồi máu
cơ tim, và bắc cầu mạch vành) đã ra đời.
Mổi 1 điểm tăng trong thang điểm sẽ
tăng 24% nguy cơ suy tim trong 5 năm tới. Bổ sung thêm, điểm nguy cơ dựa trên các xét nghiệm bao gồm troponin siêu nhạy T ≥6 ng/L, NT-proBNP ≥125 pg/mL, Crp siêu nhạy ≥3 mg/L, và phì đại thất trái trên ecg. Nguy cơ khả năng cao nhất sẽ xảy ra suy tim cho các bệnh nhân ≥3 điểm.
Để phát hiện suy tim, thường xuyên chú ý các dấu hiệu: cơ năng (khó thở, khó thở khi gắng sức, khó thở về đêm thoáng qua, mất ngủ, mệt mỏi, tăng thời gian nghỉ sau gắng sức), thực thể (tăng cân, phù ngoại biên, tĩnh mạch cổ nổi, tiếng tim thứ 3…) được khuyến cáo nên chú ý.
Chỉ cần một trong các dấu hiệu trên xuất hiện, thì nên nghi ngờ suy tim và làm thêm các cận lâm sàng:
Xét nghiệm natriuretic peptides được khuyến cáo nếu có sẵn, giá trị tiên lượng âm nên được xem xét:
| Nếu nghi ngờ suy tim, khuyến cáo làm BNP/NT-proBNP |
| Tầm soát các triệu chứng và dấu hiệu suy tim được khuyến cáo trên tất cả bn mắc ĐTĐ |
Dịch bởi: Bs. Nguyễn Hoàng Lộc WATCH-DM (cân nặng [BMI], tuổi, cao huyết áp, Creatinine, HDL-C, tình trạng kiểm soát đường huyết
B-type natriuretic peptide (BNP) <35 pg/mL (trong rung nhĩ : <105 pg/mL). NT-proBNP <125 pg/mL (trong rung nhĩ : <365 pg/mL).
Tuy nhiên natri-uretic peptide có thể giảm trên các bệnh nhân béo phì, hoặc trên phụ nữ. Và cao giả trên các bệnh nhân lớn tuổi, bệnh thận mạn, rung nhĩ. Nhưng khi BNP đã tăng thì nó cũng là công cụ gợi ý khả năng suy tim và lúc này nên làm thêm các cận lâm sàng khác:
- ECG: có thể phát hiện các bất thường như rung nhĩ, lớn thất trái, sóng Q hoặc QRS dãn rộng, mà đó có thể là các dấu hiệu của suy tim.
- Siêu âm tim
- Xquang ngực
- Các xét nghiệm máu thường qui khác
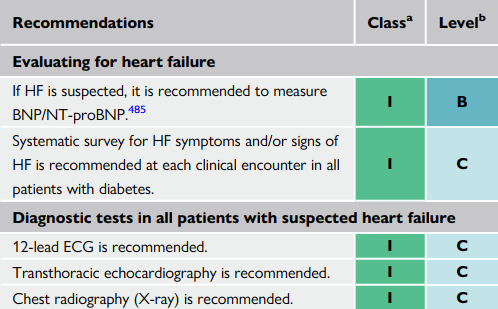
Điện tim 12 chuyển đạo được khuyên làm Siêu âm tim khuyên làm
Xquang ngực khuyên làm

Xét nghiệm máu thường qui cho các bệnh đồng mắc như công thức máu, creatinine…và sắt (ferritin và TSAT)
-
- Điều trị suy tim trên bệnh nhân ĐTĐ
a. Phân suất tống máu EF giảm
Các nghiên cứu chỉ ra việc điều trị suy tim EF giảm không có gì khác biệt giữa người có hay không có đái tháo đường.
Nền tảng việc điều trị vẫn là thay đổi lối trước khi sử dụng đến các thiết bị cơ học. Guidelines điều

 trị suy tim của ESC năm 2021 khuyến cáo khởi đầu 4 thuốc (angiotensin receptor neprilysin inhibitor [ARNI]/ACE-I, MRA, beta-blocker, SGLT2 inhibitor). Guidelines khuyến cáo sử dụng 4 thuốc này càng sớm càng tốt vì nó mang lại ích lợi chỉ trong 30 ngày, hơn là tăng liều các thuốc hiện hữu. Nghiên cứu STRONG-HF, cỡ mẫu 1078 bệnh nhân suy tim cấp, 29% có sẵn nền bị ĐTĐ, nghiên cứu đã phải ngưng sớm vì lợi ích biểu hiện quá rõ giữa 2 nhóm điều trị chỉ trong 30 ngày tiến hành. So với cách điều trị chuẩn, điều trị 4 thuốc giảm nguy cơ tương đối 34% so với nhóm chứng và giảm tử vong do tất cả các nguyên nhân.
trị suy tim của ESC năm 2021 khuyến cáo khởi đầu 4 thuốc (angiotensin receptor neprilysin inhibitor [ARNI]/ACE-I, MRA, beta-blocker, SGLT2 inhibitor). Guidelines khuyến cáo sử dụng 4 thuốc này càng sớm càng tốt vì nó mang lại ích lợi chỉ trong 30 ngày, hơn là tăng liều các thuốc hiện hữu. Nghiên cứu STRONG-HF, cỡ mẫu 1078 bệnh nhân suy tim cấp, 29% có sẵn nền bị ĐTĐ, nghiên cứu đã phải ngưng sớm vì lợi ích biểu hiện quá rõ giữa 2 nhóm điều trị chỉ trong 30 ngày tiến hành. So với cách điều trị chuẩn, điều trị 4 thuốc giảm nguy cơ tương đối 34% so với nhóm chứng và giảm tử vong do tất cả các nguyên nhân.
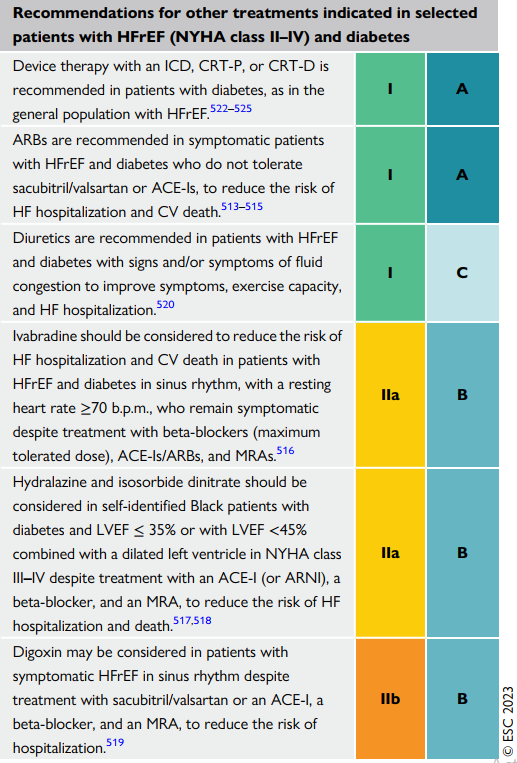
| ARBs được khuyến cáo sử dụng khi ACEi hoặc sacubitril/valsartan không dung nạp, để giảm nguy cơ nhập viện và tử vong |
| Lợi tiểu được khuyến cáo khi bệnh nhân có dấu hiệu sung huyết để cải thiện triệu chứng, khả năng gắng sức và suy tim nhập viện |
| Ivabradine nên cân nhắc để giảm nhập viện và tử vong tim mạch, trên bệnh nhân có nhịp xoang, với nhịp tim nghỉ >70l/p, hoặc bệnh nhân vȁn còn triệu chứng dù đã uống beta-blocker (liều max có thể), ACEi/ARBs và MRA |
| Hydralazine và ISD nên cân nhắc trên bn da đen và EF<35% hoặc với <45% kết hợp cũng dãn thất trái trên NYHA từ III-IV dù đã được điều trị với ACEi (hoặc ARNI), 1 beta-blocker, và 1 MRA để giảm nguy cơ nhập viện và tử vong |
| Digoxin nên xem xét trên bệnh nhân suy tim EF giảm có triệu chứng kèm nhịp xoang, dù đã điều trị với sacubitril/valsartan hoặc ACEi, 1 beta-blocker, 1 MRA, để giảm nguy cơ nhập viện |
 Khuyến cáo cũng nêu rõ dùng thuốc nên tuỳ vào nền của bệnh nhân như chức năng thận, nhịp tim, huyết áp cũng như nguy cơ tăng Kali máu. Với SGLT2i có thể bắt đầu ở liều mục tiêu, với các thuốc cong lại nên giảm liều khởi đầu và tăng dần đến liều max có thể dung nạp.
Khuyến cáo cũng nêu rõ dùng thuốc nên tuỳ vào nền của bệnh nhân như chức năng thận, nhịp tim, huyết áp cũng như nguy cơ tăng Kali máu. Với SGLT2i có thể bắt đầu ở liều mục tiêu, với các thuốc cong lại nên giảm liều khởi đầu và tăng dần đến liều max có thể dung nạp.
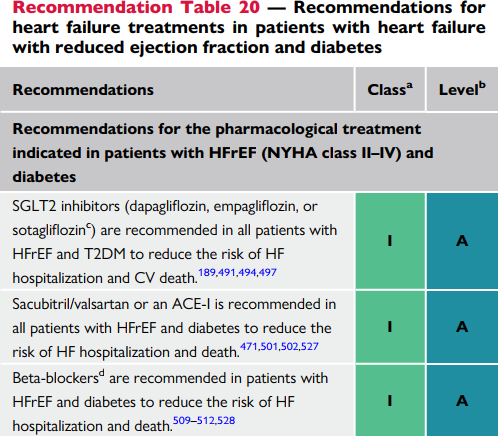
| SGLT2i (dapagliflozin, empagliflozin, sotagliflozin) được khuyến cáo trên tất cả bệnh nhân suy tim EF giảm kèm đái tháo đường để giảm nguy cơ suy tim nhập viện và tử cong tim mạch
Sacubitri/valsartan hoặc một ACE-I được khuyến cáo trên tất cả bệnh nhân suy tim EF giảm kèm đái tháo đường để giảm nguy cơ suy tim nhập viện và tử vong |
| Beta-blocker được khuyến cáo trên tất cả bệnh nhân suy tim EF giảm kèm đái tháo đường để giảm nguy cơ suy tim nhập viện và tử vong tim mạch |
| MRA được khuyến cáo trên tất cả bệnh nhân suy tim EF giảm kèm đái tháo đường để giảm nguy cơ suy tim nhập viện và tử vong tim mạch |
| Khuyến cáo điều trị tích cực, sớm các thuốc có bằng chứng (SGLT2i, ARNI/ACE-I, beta-bloker, và MRA) chỉnh nhanh liều để đạt mục tiêu tước khi xuất viện và theo dõi trong 6 tuần đầu, để giảm nguy cơ tái nhập viện do suy tim và tử vong |
Bảng: Khuyến cáo thuốc điều trị đái tháo đường trên bệnh nhân có hoặc không có suy tim
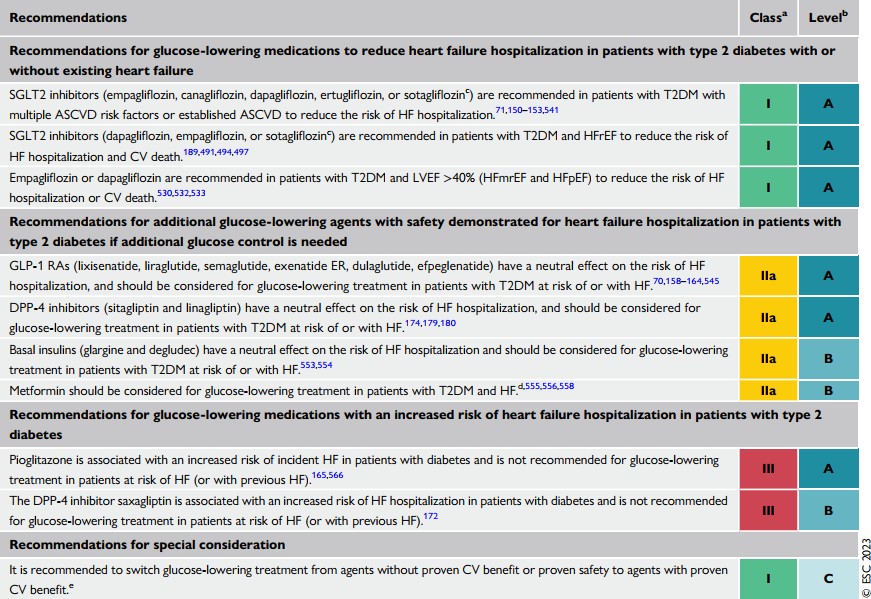
ức chế DPP-4 saxagliptin liên quan đến tăng nguy cơ suy tim nhập viện trên bệnh nhân đái tháo đường và không được khuyến cáo sử dụng để hạ đường huyết cho các bệnh nhân có nguy cơ hoặc đã bị suy tim
Pioglitazone liên quan đến tăng nguy cơ tỷ lệ suy tim trên bệnh nhân ĐTĐ và không được khuyến cáo sử dụng để hạ đường huyết cho các bệnh nhân có nguy cơ hoặc đã bị suy tim
Khuyến cáo chuyển sang sử dụng các thuốc đã được chứng minh có lợi ích và an toàn hơn là dùng các thuốc chưa được chứng minh.
| Các khuyến cáo thuốc hạ đường huyết để giảm tỷ lệ suy tim nhập viện trên bệnh nhân ĐTĐ2 kèm hoặc không kèm suy tim | |
| ức chế SGLT-2 được khuyến cáo trên tất cả các bệnh nhân ĐTĐ2 với nhiều yếu tố nguy cơ bệnh mạch vành xơ vữa hoặc bệnh mạch vành xơ vữa đã được chẩn đoán để giảm nguy cơ suy tim nhập viện | |
| ức chế SGLT-2 được khuyến cáo trên tất cả các bệnh nhân ĐTĐ2 và suy tim EF giảm để giảm nguy cơ suy tim nhập viện và tử vong tim mạch | |
| Empagliflozin hoặc Dapagliflozin được khuyến cáo trên bệnh nhân ĐTĐ2 và EF>40% để giảm nguy cơ suy tim nhập viện và tử vong tim mạch | |
| GLP-1 Ras có hiệu quả trung tính trên nguy cơ suy tim nhập viện, và nên xem xét để điều trị hạ đường huyết trên bệnh nhân có ĐTĐ2 với nguy cơ hoặc đã bị suy tim |
| ức chế DPP-4 có hiệu quả trung lập trên nguy cơ suy tim nhập viện, và nên xem xét để điều trị hạ đường huyết trên bệnh nhân có ĐTĐ2 với nguy cơ hoặc đã bị suy tim |
| Insulin nền (Glargine) có hiệu quả trung lập trên nguy cơ suy tim nhập viện, và nên xem xét để điều trị hạ đường huyết trên bệnh nhân có ĐTĐ2 với nguy cơ hoặc đã bị suy tim |
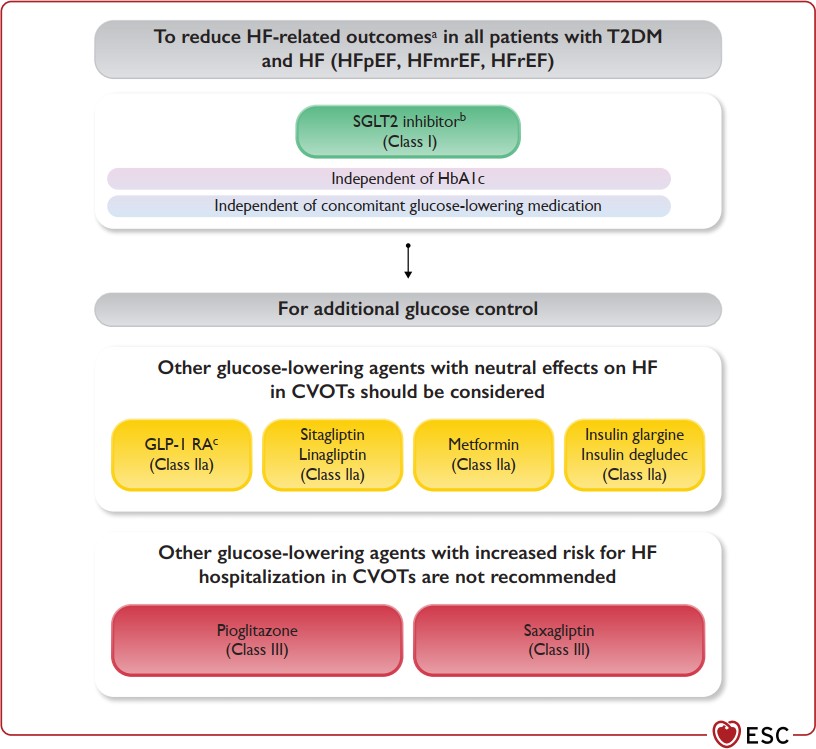
Độc lập với HbA1c
Độc lập với các thuốc hạ ĐH đang sử dụng
Các thuốc hạ ĐH gây tăng nguy cơ suy tim nhập viện và không được khuến cáo dùng
Các thuốc hạ ĐH với hiệu quả trung tính trên suy tim
Cần thêm thuốc để kiểm soát ĐH
Để giảm các outcome liên quan đến suy tim trên tất cả bệnh nhân ĐTĐ2 kèm suy tim (EF giảm – giảm nhẹ – bảo tồn)
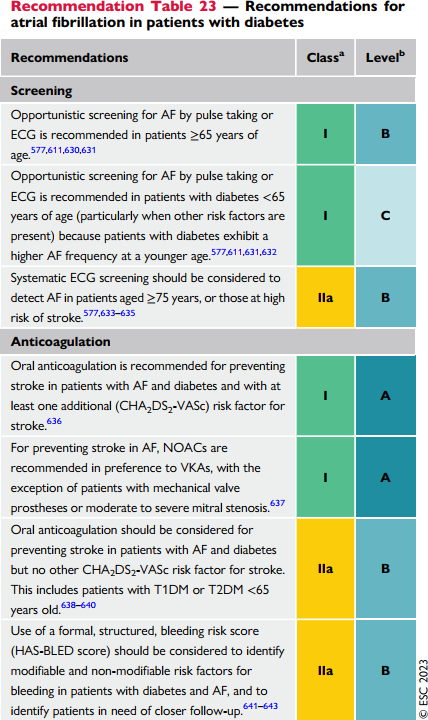 Loạn nhịp tim: rung nhĩ, loạn nhịp thất, đột quị tim mạch và đái tháo đường
Loạn nhịp tim: rung nhĩ, loạn nhịp thất, đột quị tim mạch và đái tháo đường
| Tầm soát rung nhĩ bằng bắt mạch hoặc ECG được khuyến cáo thực hiện ở các bệnh nhân ≥ 65 tuổi |
| Tầm soát rung nhĩ bằng bắt mạch hoặc ECG được khuyến cáo thực hiện ở các bệnh nhân có ĐTĐ < 65 tuổi (bởi vì bn ĐTĐ có nguy cơ mắc rung nhĩ ở lứa tuổi trẻ hơn) |
| Tầm soát bằng ECG nên được xem xét để phát hiện rung nhĩ trên các bn ≥ 75 tuổi, hoặc bn có nguy cơ cao đột quị |
| Kháng đông uống được khuyến cáo phòng ngừa đột quị trên các bn với rung nhĩ kèm ĐTĐ và với ít nhất 1 điểm nguy cơ đột quị theo thang điểm CHA2-DS2-VASc |
| Để ngừa đột qui trên bn rung nhĩ, NOACs được khuyến cáo ưu tiên hơn VKAs, trừ khi bệnh nhân có van tim cơ học hoặc hẹp 2 lá mức độ trung bình đến nặng |
| Kháng đông uống nên được cân nhắc dùng để phòng ngừa đột quị trên bn rung nhĩ có ĐTĐ, nhưng không có nguy cơ đột quị khác trên thang điểm CHA2-DS2-VASc. Bao gồm bn với ĐTĐ1 hoặc ĐTĐ2 < 65 tuổi |
| Sử dụng thang điểm HAS-BLED nên được cân nhắc, để xác định nguy cơ xuất huyết trên các bệnh nhân ĐTĐ kèm rung nhĩ và để xác định bệnh nhân nào cần theo dõi sát hơn |
Bệnh thận mạn và Đái tháo đường
-
- Định nghĩa , giai đoạn và tầm soát
Bệnh thận mạn được định nghĩa là các bất thường về cấu trúc hoặc chức năng, kéo dài trên 3 tháng, ảnh hưởng đến sức khoẻ. Giai đoạn thì được phân theo eGFR và albumin niệu. Một eGFR ≥60 mL/min/1.73 m2 sẽ không thể là bệnh thận mạn nếu như không có tiểu albumine hoặc các bằng chứng khác của bệnh thận. Việc giảm trường diễn trong eGFR <60 mL/min/1.73 m2 (vd giai đoạn G3–5), dĩ nhiên, là đủ để xác định đây là bệnh thận mạn.
Albumin niệu là 1 marker xét nghiệm của bệnh thận và giúp tiên lượng nguy cơ bệnh thận mạn cũng như bệnh tim mạch, độc lập với eGFR

Vùng xanh: nguy cơ thấp, ước tính 0.04/1000 bệnh nhân-năm (không bệnh thận mạn nếu như không có bằng chứng mô học hay cấu trúc thận)
Vùng vàng: nguy cơ trung bình, x5 lần nguy cơ
Vùng cam: nguy cơ cao, x20 lần nguy cơ
Vùng đỏ: nguy cơ rất cao, x150 lần nguy cơ
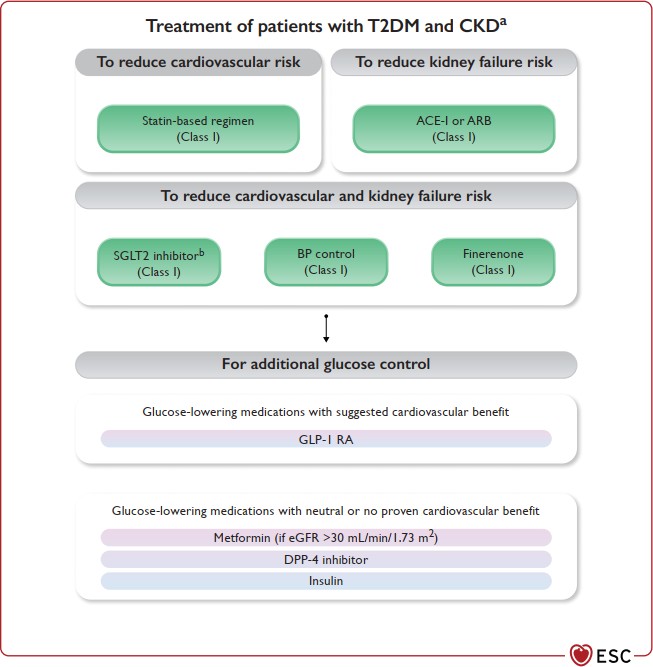
Điều trị bệnh nhân với ĐTĐ và Bệnh thận mạn (BTM)
Để giảm nguy cơ tim mạch
Để giảm nguy cơ suy thận
Để giảm nguy cơ tim mạch và suy thận
Để kiểm soát ĐH thêm
Các thuốc hạ ĐH có thể có ích cho tim mạch
Các thuốc hạ ĐH có hiệu quả trung tính hoặc không đem lại lợi ích tim mạch
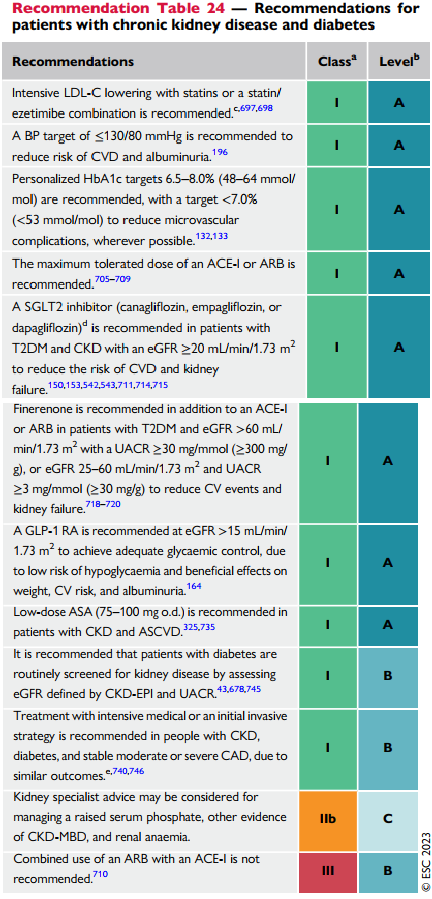
| Hạ tích cực LDL bằng statin hoặc statin/ezetimibe được khuyến cáo | |
| Khuyến cáo HA mục tiêu ≤130/80mmHg để giảm nguy cơ bệnh tim mạch và albumin niệu | |
| Khuyến cáo nên cá nhân hoá HbA1c mục tiêu 6.5-8%, với mục tiêu <7% để giảm các biến chứng tim mạch khi có thể
Khuyến cáo nên tối đa hoá liều ACE-I hoặc ARB mà bệnh nhân có thể dung nạp được |
|
| Khuyến cáo sử dụng ức chế SGLT2 trên bệnh nhân ĐTĐ kèm bệnh thận mạn với eGFR≥20mL/min/1.73m2 để giảm nguy có bệnh tim mạch và suy thận | |
| Finerenone được khuyến cáo dùng chung với ACE- I/ARB trên bệnh nhân ĐTĐ kèm eGFR>60mL/min/1.73m2 và có UACR≥30mg/mmol(≥300mg/g) hoặc eGFR 25- 60mL/min/1.73m2 và có UACR≥3mg/mmol(≥30mg/g) để giảm các biến cố tim mạch và suy thận
GLP-1 RA được khuyến cáo khi eGFR>15mL/min/1.73m2 để nhằm kiểm soát ĐH tốt hơn, nó có lợi ích trên cân nặng, tim mạch,albumin niệu và nguy cơ tụt ĐH là thấp |
|
| Liều thấp ASA (75-100mg/ngày) được khuyến cáo trên bệnh nhân BTM kèm bệnh tim mạch xơ vữa | |
| Khuyến cáo các bệnh nhân ĐTĐ nên tầm soát thường qui bệnh thận bằng eGFR với công thức CKD-EPI và UACR | |
| Điều trị nội khoa tích cực hoặc 1 điều trị xâm lấn nào đó sẽ được khuyến cáo trên các bn có BTM, đái tháo đường và bệnh mạch vành trung bình – nặng, 2 cách tiếp cận có kết quả như nhau | |
| Chuyên gia thận học khuyên có thể xem xét điều trị tăng phosphate máu, các bằng chứng khác của CKD- MBD và thiếumasu do thận | |
| Kết hợp dùng ACE-I và ARB không được khuyến cáo | |

 The End – Thank you
The End – Thank you
Để lại một bình luận