SUY HÔ HẤP
- tiếp cận suy hô hấp
Bước 1: Chẩn đoán xác định có suy hô hấp
- Đánh giá tình trạng tăng công đường thở: thở nhanh, co kéo cơ hô hấp phụ, các tiếng thở bất thường
- Đánh giá thở hiệu quả: nhìn lồng ngực di động, nghe phế âm giảm hay mất
- Đánh giá hậu quả của suy hô hấp:
- rối loạn tri giác
- nhịp tim nhanh hay chậm, huyết áp
- tím tái, phục hồi da kéo dài.
- Khí máu động mạch (nếu có)
- SpO2
Các dấu hiệu lâm sàng chỉ điềm suy hô hấp:
- Thở nhanh hay chậm hay ngưng thờ, thở gắng sức
- Giảm hay mất phế âm
- Lơ mơ hay mê, tím tái
- Nhịp tim nhanh hay chậm
- SpO2 <90%
Bước 2: Phân độ
| Suy hô hấp | Độ 1 | Độ 2 | Độ 3 |
| Tri giác | Tỉnh | Vât vã | Lơ mơ |
| Tim mạch (nhịp tim-HA) | Nhịp tim tăng, có thể THA | Nhịp tim tăng, có thể THA | Nhịp tim nhanh, mạch nhẹ. Hay nhịp tim chậm, hạ HA |
| Hô hấp (nhịp thở-khó thở) | Nhịp thở tăng < 30%
Khó thở nhẹ |
Nhịp thở tăng < 50%
Khó thở co kéo cơ hh phụ |
Nhịp thở tăng >50%
Thở chậm do mệt cơ hô hấp kèm ngưng thở từng cơn 15-20s |
| Điều trị (đáp ứng với O2) | Hồng hào với khí trời | Tím với khí trời, ko tím với oxy | FiO2 60% vẫn tím |
| PaO2 (type II) | 60-80 | 40-60 | <40 mmHg |
| Đánh giá | Còn bù | Mất bù | |
Bước 3: Chẩn đoán vị trí suy hô hấp
Thông qua bệnh sử, biểu hiện lâm sàng, khám, cận lâm sàng
Tắc nghẽn hô hấp trên
Tắc nghẽn hô hấp dưới
Bệnh nhu mô phổi
Rối loạn hệ bơm: thần kinh trung ương, cơ hô hấp, khung sườn
Bước 4: Chẩn đoán nguyên nhân:
- Hô hấp
- nhiễm trùng: viêm thanh thiệt, viêm thanh khí phế quản, viêm tiểu phế quản…
- phù thanh quản do dị ứng
- hen phế quản
- dị vật
- thành ngực: biến dạng cột sống, lồng ngực, chấn thương ngực
- tràn khí hay tràn dịch màng phổi
- bỏng, ngộ độc do hít
- tăng áp phổi
- tim mạch: suy tim, viêm cơ tim, tràn dịch màng ngoài tim, tim bẩm sinh tím
- thần kinh: tổn thương tk trung ương, nhược cơ, guillain barre
- toan chuyển hóa
- thiếu máu nặng
- ngộ độc: CO, methemoglobine
- hướng xử trí suy hô hấp
- điều trị ban đầu
- đảm bảo đường thở thông thoáng
- tư thế ngửa đầu nâng cằm
- hút đàm nhớt
- loại bỏ dị vật
- phun khí dung adrenaline khi có viêm thanh quản cấp
- đặt nội khí quản khi có chỉ định
- đảm bảo đường thở thông thoáng
- cung cấp oxy
- điều trị tiếp theo
- đáp ứng đtrị ban đầu: tiếp tục cung cấp oxy với FiO2 thấp nhất và dưỡi ngưỡng gây độc (<60%), duy trì SpO2 92-96%
- ko đáp ứng: cung cấp oxy với FiO2 cao hơn. nếu bn có bệnh lý giảm độ đàn hồi nhu mô phổi: CPAP
- điều trị nguyên nhân
- tắc đường hô hấp trên
- tắc đường hô hấp dưới
- bệnh nhu mô phổi
- bệnh suy bơm
- điều trị khác
- chống sốc: duy trì cung lượng tim và áp lực tưới máu mô: dịch, vận mạch, thuốc tăng sức co bóp…
- duy trì Hb: nên duy trì tối thiểu 10g/dl
- dinh dưỡng
- chỉ định thở oxy
- tốt nhất là dựa vào SpO2 <90
- WHO – trên lâm sàng:
- tuyệt đối
- tím trung ương
- li bì, khó đánh thức
- tương đối
- thở nhanh > 70 l/ph
- thở co lõm ngực nặng
- đầu gật gù theo nhịp thở
- rên rỉ
- vật vã kích thích – nằm yên sau khi thở oxy
- tuyệt đối
- chỉ định đặt nội khí quản
- Dựa trên khí máu
- PaO2<60mmHg với FiO2>60% (ko do tim bẩm sinh tím); tím tái, lơ mơ, SpO2<90 khi đã cung cấp oxy
- tăng PaCO2 >60 (cấp tính và ko cải thiện với biện pháp khác) hay tăng nhanh > 5mmHg/giờ
- Lâm sàng: ABCD
- A: tắc đường thở do dị vật, áp xe hầu họng, phù nề thanh quản
- B: ngưng thở, thở hước, phế âm giảm với lồng ngực kém di động
- C: vô tâm thu, trụy mạch, nhịp chậm hoặc nhanh với giảm tưới máu
- D: bn mê và mất phản xạ hầu họng 🡪 bảo vệ đường thở; điều trị TALNS (để duy trì PaCO2 25-35 mmHg)
- Chú ý: những trường hợp cần can thiệp sớm để bảo vệ đường thở ở trẻ em: chấn thương, bỏng, viêm thanh thiệt, ngộ độc cần rửa dạ dày
- Chống chỉ định NKQ
- Chấn thương cột sống cổ
- Chấn thương nặng hoặc bít tắc đường thở mà ống NKQ ko qua được
- Không đặt ống NKQ qua mũi ở BN chảy máu mũi
- kích thước ống nội khí quản
- Chọn size ống: dựa trên đường kính trong; dựa trên kích thước tính được, luôn chuẩn bị 2 ống nữa có kích thước lớn hơn và nhỏ hơn 0,5. Nếu đặt qua đường mũi thì chọn ống nhỏ hơn 0,5
- sơ sinh: số 3
- < 6 tháng: số 3,5
- < 12 tháng: số 4
- >12 tháng: (16+ tuổi)/4
- Ống nội khí quản ở trẻ < 8 tuối có thể không cần bóng chèn vì khí quản ở ngang mức sụn nhẫn là chỗ hẹp nhất sẽ làm kín ống nội khí quản
- Vị trí đúng của ống NKQ: giữa carina và thanh môn: nếu đặt bằng đường miệng thì độ sâu từ miệng tới đầu ống bằng đường kính trong x 3
- Đường kính ngoài: bằng ngón tay út BN
- nguyên nhân gây tình trạng bn xấu nhanh sau khi đặt nội khí quản
Nhớ từ trong ra ngoài: phổi 🡪 đầu ống NKQ 🡪 thân ống 🡪 dàn máy bên ngoài (hoặc DOPE)
- PNEUMOTHORAX: tràn khí màng phổi
- DISPLACEMENT: Đầu ống: di lệch ống nội khí quản: tuột, sâu quá
- OBSTRUCTION: Thân ống: tắc ống nội khi quản
- EQUIPMENT: Dụng cụ bên ngoài: dụng cụ bi hỏng (bóng bị rách, túi dự trữ ko căng, tuột nguồn oxy)
Cách xử trí:
- Đánh giá BN: cũng nhớ từ trong ra ngoài: phổi 🡪 ống NKQ 🡪 dàn máy bên ngoài
- Lồng ngực (di động, cân đối), nghe phế âm 2 bên
- Kiểm tra chiều dài ống NKQ
- Kiểm tra các thông số SpO2 và CO2 trên monitor.
- Tách BN ra khỏi máy thở và bóp bóng bằng tay, cảm nhận kháng lực đường thở, nghe phế âm 2 đáy phổi khi bóp bóng 🡪 từ đó xác định nguyên nhân gì
- Nghi tắc ống NKQ: dùng ống hút làm sạch (ráng đẩy ống hút qua khỏi đầu NKQ). Nếu vẫn ko cải thiện có thể thay ống NKQ mới
- Nghi tràn khí (tím tái đột ngột, bên tràn khí ngực nhô cao, kém di động, phế âm giảm, đẩy lệch trung thất, tiếng tim mờ và tụt huyết áp): chọc hút
- Các dấu hiệu cho biết đã đặt NKQ và đúng vị trí
- ống được đặt vào khí quản: phổi 🡪 ống NKQ 🡪 lâm sàng của bé, loại trừ bụng
- ngực di động; phế âm nghe ở phế trường ngoại biên (2 nách) đều 2 bên (trừ tràn khí màng phổi, TDMP…)
- có hơi nước trong ống NKQ
- trẻ có lâm sàng cải thiện
- không nghe âm thanh ở vùng dạ dày khi bóp bóng, bụng không chướng
- dấu hiệu cho biết ống được đặt đúng vị trí trong khí quản: phổi 🡪 ống NKQ 🡪 XQ
- ngực di động 2 bên; phế âm nghe đều 2 bên
- chiều dài ống đúng với ước tính dựa trên đường kính trong
- vạch đánh dấu trên ống NKQ ngang mức dây thanh hay vừa qua bóng chèn
- chụp XQ kiểm tra sau đặt:
- trên carina 2cm
- ngang mức cột sống D3
- ngang mức đường thẳng vuông góc cột sống đi qua đầu dưới 2 xương đòn
- Biến chứng đặt NKQ
- Trong khi đặt: TAOTALNS GIAO PHÓ O2 Cho Vi : chấn thương, viêm phổi
- Tăng áp lực nội sọ: do cản trở máu về tim vì ho và thay đổi tư thế đầu
- THA, nhịp tim nhanh do kích thích giao cảm;
- Hạ HA, nhịp tim chậm do kích thích phó giao cảm, do thiếu O2 vì đặt lâu (dùng atropin)
- Thiếu O2: thời gian đặt NKQ nên ngắn, nếu > 30s có thể gây giảm O2 đáng kể
- Chấn thương cơ học: răng, lưỡi, họng, dây thanh; tổn thương cột sống cổ
- Viêm phổi hít, phù phổi
- Trong thời gian lưu NKQ
- Giống với dấu hiệu lâm sàng xấu nhanh khi đang thở qua NKQ: tràn khí (màng phổi, trung thất, dưới da); di lệch ống, tắc ống
- Viêm phổi BV
- Di chứng sau khi đặt
- U hạt thanh quản, khí quản
- Hẹp vùng hạ thanh môn, khí quản. Hạ thanh môn (từ dây thanh tới bờ dưới sụn nhẫn) dễ bị hẹp do là phần hẹp nhất trên đường dẫn khí, sụn nhẫn chỉ được cấu tạo bở một vòng sụn duy nhất nên kém dãn nở, niêm mạc dễ bị tổn thương do quá mỏng.
- Liệt dây thanh
- So sánh đặt NKQ qua đường mũi và miệng
| Lợi | Bất lợi |
Mũi
|
Nhớ từ trên xuống dưới đường thở: mũi 🡪 lỗ xoang 🡪 họng 🡪 khí quản 🡪 phổi
|
| Miệng: Ngược lại | Ngược lại, thêm: kích thích TK X nhiều hơn, dễ viêm phổi hít |
- Cách tính lượng O2 giao cho mô
Giao oxy mô = cung lượng tim x lượng oxy máu động mạch
Lượng oxy máu động mạch = 1,34 x Hb x SaO2 + 0,003 x PaO2
- Đánh giá tình trạng oxy hóa máu sau khi thay đổi FiO2 hoặc áp lực
Lặp lại khí máu sau 20’. Đánh giá PaO2 đo được và PaO2 tính toán
| PaO2 ( mmHg) | Ý nghĩa và cách xử lý |
| PaO2 < 60 | Giảm O2 máu chưa được điều chỉnh nếu đã có tăng FiO2 |
| 60 < PaO2 < 100 | Giảm oxy máu đã điều chỉnh được, nhưng sẽ giảm nếu giảm FiO2 |
| 100 < PaO2 < PaO2 dự đoán | Giảm oxy máu đã điều chỉnh dư.
Sẽ giảm O2 máu nếu ngưng cung cấp O2, nhưng có thể giảm FiO2 được. |
| PaO2 > PaO2 dự đoán | Giảm oxy máu đã điều chỉnh quá dư, có thể không giảm O2 máu khi ngưng cung cấp O2 🡪 Phải giảm từ từ FiO2 |
- Tai biến điều trị O2
PARI: Poison, atelectasis, ROP, inhibit
- Poison: O2 chuyển thành các chất oxy hóa gây độc có tính oxy hóa mạnh (H2O2, OH-) và giảm NADPH (chất cần thiết để tổng hợp surfactant và sửa chữa tổn thương do quá trình oxy hóa gây ra): do đó làm tổn thương phổi, xơ phổi
- Ateletasis: xẹp phổi do hấp thu: do O2 thay thế hết N2 trong phế nang sau đó khuếch tán vào máu. Yếu tố nguy cơ:
- FiO2 cao > 50%
- Có các phế nang bị tắc 1 phần
- ROP-bệnh lý võng mạc ở trẻ non tháng: do oxy máu cao gây co mạch võng mạch 🡪 hoại tử và hình thanh mạch máu mới, các mạch máu này dễ xuất huyết gây sẹo võng mạc và mù. Nguy cơ này xảy ra trong 1 tháng đầu sau sanh (sau đó các mạch máu ở võng mạc đã trưởng thành)
- Inhibit: ức chế thông khí: thông khí được kiểm soát bởi các hóa thụ thể:
- Trung tâm: đáp ứng gián tiếp với tăng CO2
- Ngoại biên: ở quai đm chủ và thể cảnh, đáp ứng gián tiếp với giảm PaO2
- Khi có bệnh lý làm tăng CO2 mạn, thụ thể trung tâm bị trơ hóa nên chỉ còn thụ thể ngoại biên và sự giảm O2 máu là kích thích duy nhất cho hệ hô hấp; khi tăng O2 máu > 60mmHg gây ức chế hô hấp
- Tác dụng của thở áp lực dương liên tục
- Dãn nở các phế quản nhỏ (nơi rất dễ tắc đàm nhớt)
+ Tái phân bố nước ngoài mạch máu phổi
🡪 Tăng FRC (dung tích cặn chức năng)
- Giảm công thở
Lưu ý: áp lực căng liên tục (CDP: continuous distending pressure) nếu áp dụng cho BN thở máy gọi là PEEP (áp lực dương cuối thì thở ra); nếu áp dụng cho bn tự thở gọi là CPAP (áp lực dương liên tục, thường dùng qua mũi – NCPAP)
- Chỉ định và chống chỉ định CPAP
- Chỉ định
- Thất bại với các phương pháp ko có áp lực
- Cai máy thở
- Ngưng thở từng cơn trên trẻ non tháng
- Theo cơ chế tác dụng
- Tăng FRC: xẹp phổi, bệnh màng trong, hít nước ối phân xu
- Tái phân bố nước: ngạt nước, bệnh lý quá tải (phù phổi, sốt xuất huyết quá tải)
- Dãn phế quản nhỏ: viêm tiểu phế quản
- Giảm công thở: hậu phẫu sau mổ lồng ngực
- Chống chỉ định
- Bệnh lý phổi tắc nghẽn có tăng FRC: suyễn, khí phế thũng
- Tăng áp lực nội sọ
- Tràn khí MP chưa dẫn lưu
- Sốc giảm thể tích
- Cách chọn thông số ban đầu và cách chỉnh CPAP
- Thông số ban đầu
- Áp lực:
- < 1tuổi: 4 cmH2O (12l/ph)
- 1-10 tuổi: 4-6 cmH2O (12-14l/ph)
- > 10 tuổi: 6 cmH2O (14 l/ph)
- O2: tùy tình trạng suy hô hấp
- Thường bắt đầu với FiO2 40%
- Nếu nặng có thể cho FiO2 100% luôn
- Áp lực:
- Điều chỉnh: đánh giá lại mỗi 15-30’ tăng giảm tùy vào lâm sàng:
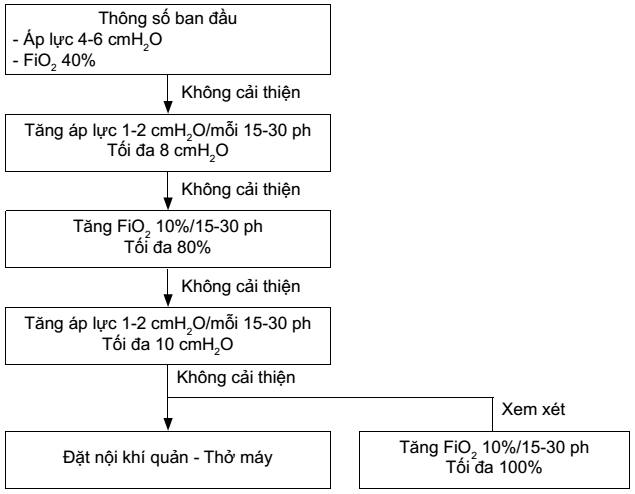
Mức áp lực tối đa là 10 cmH2O vì lớn hơn thường gây TKMP và nên giữ FiO2 < 60% để tránh tai biến O2 liều cao. Riêng trong SXH có thể dùng P 12cmH2O, FiO2 100% do trẻ lớn và thời gian thở CPAP ngắn không quá 48h
- Cai thở CPAP: giảm áp lực và FiO2 theo thứ tự ngược lại lúc tăng tới P 4cmH2O, FiO2 40% rồi chuyển qua canula
- Biến chứng CPAP
- Tăng ALNS, TKMP, giảm cung lượng tim (giống CCĐ)
- Nhiễm trùng bệnh viện
- Từ trên xuống dưới: loét mũi, hít sặc, chướng bụng
- Nuôi ăn khi đang thở CPAP
- Thời gian đầu: nên nuôi ăn tĩnh mạch, dẫn lưu dạ dày tránh chướng bụng
- Sau đó nên nuôi bằng nhỏ giọt chậm qua sonde dạ dày
- Nếu trẻ ổn có thể cho bú mẹ và trong thời gian bú nên cho thở O2 qua canula
- Khi nào nói thất bại với CPAP
- Bn có cơn ngưng thở, thở ko hiệu quả
- PaCO2 > 50
- Tím/SaO2 < 90%/PaO2 < 60 khi đang thở CPAP với FiO2 > 60 và P >=10 cmH20
Để lại một bình luận