Bước 1: Chẩn đoán xác định có sốc
Để chẩn đoán sốc cần có dầu hiệu tim mạch và dấu hiệu tưới máu
- Dấu hiệu tim mạch
- Nhịp tim nhanh theo tuổi
- Mạch nhẹ, khó bắt hay mất mạch
- HA tâm thu giảm theo tuổi (5 percentile) hay HA kẹp (hiệu áp <= 25)
- Sơ sinh : < 60 mmHg
- Nhũ nhi : < 70 mmHg
- Trẻ 1 – 10 tuổi : < 70 mmHg + (2x tuổi)
- Trẻ > 10 tuổi : < 90 mmHg
Đối với trẻ bị THA thì giảm 40 so với trước đó
Khi sốc mà kháng lực ngoại biên tăng thì hiệu áp giảm. Sốc mà kháng lực ngoại biên giảm (sốc nhiễm trùng) thì hiệu áp tăng
- Dấu hiệu tưới máu
- Thở nhanh sâu do toan nhiễm acid lactic
- Rối loạn trị giác: kích thích, lơ mơ, mê
- CRT >2s (ko chính xác ở bé sốt cao, lạnh)
- Tiểu ít < 1 ml/kg/giờ (ko chính xác ở bé bị tiêu chảy)
Bước 2:Chẩn đoán sốc mất bù hay còn bù
Sốc còn bù: HA tâm thu bình thường, huyết áp tâm trương có thể giảm, mạch ngoại biên giảm nhưng mạch trung ương còn. Thời gian đến ngưng tim tính bằng giờ
Sốc mất bù: HA tâm thu giảm, mạch trung ương yếu đi. Thời gian đến ngưng tim tính bằng phút
Trong phác đồ, sốc nặng (ko có nhịp thở)
– Mạch = 0, huyết áp = 0.
– Vật vã, hôn mê.
– Tay chân lạnh, có hoặc ko có nổi bông.
– Tiểu ít hoặc ko có nước tiểu
Chị Dao dạy
– Ở trẻ em, mạch TW là mach cánh tay và mạch bẹn. Chỉ có ý nghĩa trong ngưng tim. Bát 10s ko có mạch là ngưng tim
– Mạch ngoại biên là mạch quay, mu chân. Dùng trong đánh giá sốc
– Mạch phải ghi: ở đâu, tần số, đều ko, trương lực Mạch quay 120 l/p đều rõ
– Sơ sinh có CRT <3s
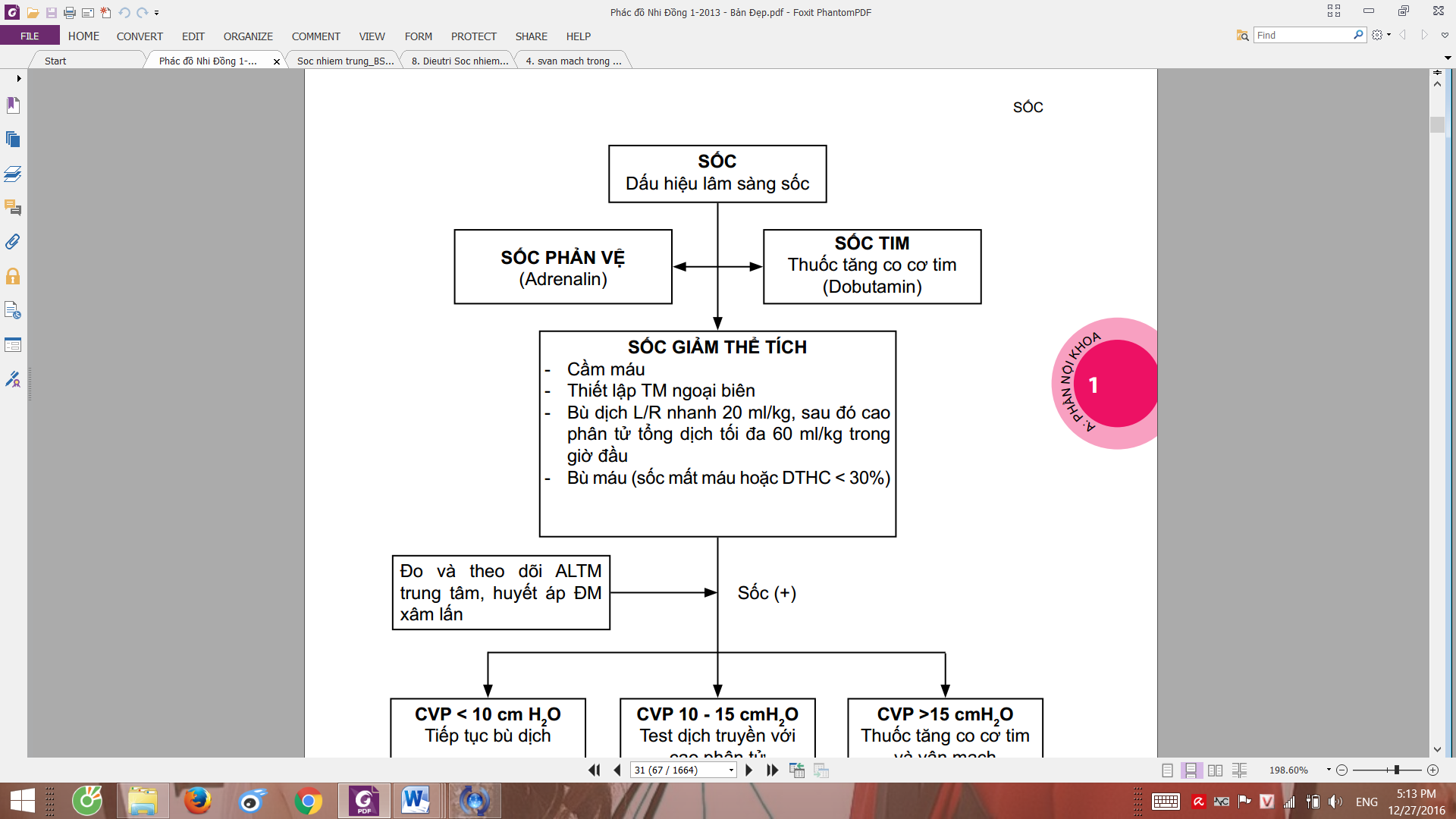
Bước 3: Chẩn đoán nguyên nhân.
Sốc giảm thể tích
Sốc phân bố: sốc nhiễm trùng, sốc phản vệ, sốc thần kinh. Hiệu áp rộng
Sốc tim: tim bẩm sinh, viêm cơ tim, rối loạn nhịp tim
Sốc tắc nghẽn: chèn ép tim, TKMP áp lực
| Lâm sàng | CLS | ||
| Sốc mất máu | Tiền sử chấn thương Vết thương đang chảy máu Ói máu, tiêu máu (XHTH) |
Hct giảm | |
| Sốc giảm V | Tiền sử tiêu chảy nhiều kèm
dấu mất nước nặng Phỏng nặng: độ sâu, diện tích |
Hct tăng | |
| SXH | Sốt cao
Sốc ngày 4 – ngày 5 Ban máu, gan to Triệu chứng báo động: bứt rứt, đau bụng, nôn ói |
Hct tăng kèm tiểu cầu giảm | |
| Sốc phân bố | Sốc nhiễm trùng | SIRS | Bạch cầu tăng, chuyển trái
CRP, Procalcitonine tăng |
| Sốc phản vệ | Sốc ngay khi tiêm thuốc hay 30p-2h sau tx dị nguyên
Nổi mề đay, ngứa, ói, đau bụng, tiêu chảy |
HA tâm trương <1/2 HA tâm thu | |
| Sốc TK | Tổn thương trên ngực 7 | Nhịp tim bình thường hay chậm, ko tương quan với sốc. Có thể tăng nhịp thở, thở bụng | |
| Sốc tim | Tiền sử bệnh tim
Tĩnh mạch cổ nổi Gan to Gallop (+/-) |
X-quang bóng tim to
SA tim, ECG rối loạn nhịp |
|
| Sốc tắc nghẽn | Tràn dịch màng ngoài tim | Tiếng tim mờ xa xăm
Mạch nghịch (HA tâm thu giảm >10mmHg khi hít vào) |
XQ bóng tim to
SA tim, ECG |
| TKMP | Chấn thương ngực hay bé đột ngột xấu đi khi thở NKQ
Lồng ngực nhô cao bên tràn khí Khí quản lệch, TM cổ nổi Sờ, gõ, nghe |
Nhịp tim nhanh chóng chuyển từ nhanh sang chậm | |
Cận lâm sàng:
- Có sốc: lactat máu + khí máu khi có suy hô hấp (để tìm toan chuyển hóa)
- Sốc gì
- Sốc giảm V (trong đó có sốc XH): công thức máu
- Sốc tim: X-quang ngực, ECG, siêu âm tim
- Sốc nhiễm trùng: phết máu ngoại biên, cấy máu, CRP (tìm ổ nhiễm trùng)
- Biến chứng của sốc: giống sốc NT, thêm:
- Ion đồ, đường huyết: toan làm giảm liên kết albumin-Ca, sẽ tăng Ca ion hóa
Điều trị chung
Nguyên tắc điều trị
- Phát hiện và điều trị sớm sốc.
- Nhanh chóng đưa BN ra khỏi sốc.
- Cải thiện tình trạng oxy hóa máu
- Cải thiện cung lượng tim và phân bố tưới máu
- Điều trị nguyên nhân sốc.
- Điều trị biến chứng (như sốc nhiễm trùng)
Airway
- Nằm đầu phẳng chân cao (để máu về tim, nếu ko thì tim co bóp rỗng). Nằm đầu cao khi sốc tim
- Thông đường thở
Breathing
- Hỗ trợ hô hấp bằng oxy qua cannula.
- CPAP khi có chỉ định
- Đặt nội khí quản thở máy sớm.
- Ko đợi đến khi BN có cơn ngưng thở hoặc ngưng thở vì sẽ ko thể đưa BN ra sốc và chắc chắn tử vong do thiếu oxy nặng kéo dài tổn thương đa cơ quan ko hồi phục.
- Thở máy sớm sẽ đảm bảo oxy và thông khí giúp cải thiện cung lượng tim, giảm nhu cầu biến dưỡng, vì thế tỉ lệ thoát sốc sẽ cao hơn.
- Chỉ định: BN đang sốc, thất bại sau 1 – 2 giờ thở oxy (còn dấu hiệu suy hô hấp, thở nhanh, thở gắng sức ngay cả khi SpO2 > 92%).
Circulation
- Cầm máu vết thương đang chảy máu nếu có…
- Thiết lập 2 đường tiêm TM lớn ở chi với kim luồn, hay tiêm tủy xương
- Sốc tim: Dobutamin: liều 3 – 10 μg/kg/phút.
Cách pha Dobu, Dopa
Cân nặng BN (kg) x 3 = số mg thuốc pha trong 50ml Dextrose 5%
Tốc độ bơm tiêm: số ml/giờ = số μg/kg/phút
- Sốc phản vệ: Adrenalin 0,3 ml tiêm dưới da hoặc tiêm bắp
- Sốc khác và ko dấu hiệu suy tim: truyền nhanh NaCl hoặc Lactate Ringer 20 ml/kg/15p
Chỉ trừ sốc SXH và sốc phản vệ là 20 ml/kg/giờ - Ko thể chảy theo trọng lực 20 ml/kg/15p với trẻ >40kg nên khi đó phải lập 2 đường truyền
- Máy đếm giọt trong khoa max là 1000 ml/giờ, muốn truyền nhanh hơn
- Lập 2 đường truyền
- Kỹ thuật pull and push. Lấp ống tiêm 50 ml, rút dịch trong dây truyền, bơm nhanh vào lại
- Kẹp chai dịch vào túi áp lực
- Khi phân vân sốc tim có giảm tiền tải (ói, tiêu chảy, bú kém, sốt …) test 5 ml/kg/15p
Theo dõi (giống chẩn đoán sốc)
- Mạch, HA, nhịp thở, tri giác, tím tái, mỗi 15 – 30 phút trong giai đoạn hồi sức sốc và sau đó mỗi 2 – 3 giờ trong 24 giờ đầu sau khi ra sốc.
- Theo dõi lượng nước tiểu mỗi giờ (thông số tốt nhất để đánh giá hiệu quả điều trị sốc, nhưng do nguy cơ nhiễm trùng nên chỉ đặt sonde tiểu trong những trường hợp sốc kéo dài và tháo bỏ khi tình trạng huyết động học ổn định)
- Khi sốc nặng cần đo CVP, duy trì CVP từ 10 – 15 cmH2O và đo HA động mạch xâm lấn.
- Theo dõi Hct, đặc biệt trong sốc mất máu (mỗi 1h, sau truyền máu) hoặc sốc SXH (mỗi 1-2h) và duy trì Hct ≥ 30%.
Dấu hiệu ra sốc (giống chẩn đoán sốc)
- Mạch – HA – nhịp thở trở về trị số bình thường theo tuổi
- Tỉnh táo
- Tay chân ấm, CRT < 2 giây
- Nước tiểu > 1 ml/kg/giờ
- Cận lâm sàng: CVP 10 – 15 cmH2O, HA trung bình ≥ 60 mmHg, ScvO2 ≥ 70%, lactate máu ≤ 2 mmol/L
Sốc nhiễm trùng
Chẩn đoán
- Chẩn đoán xác định
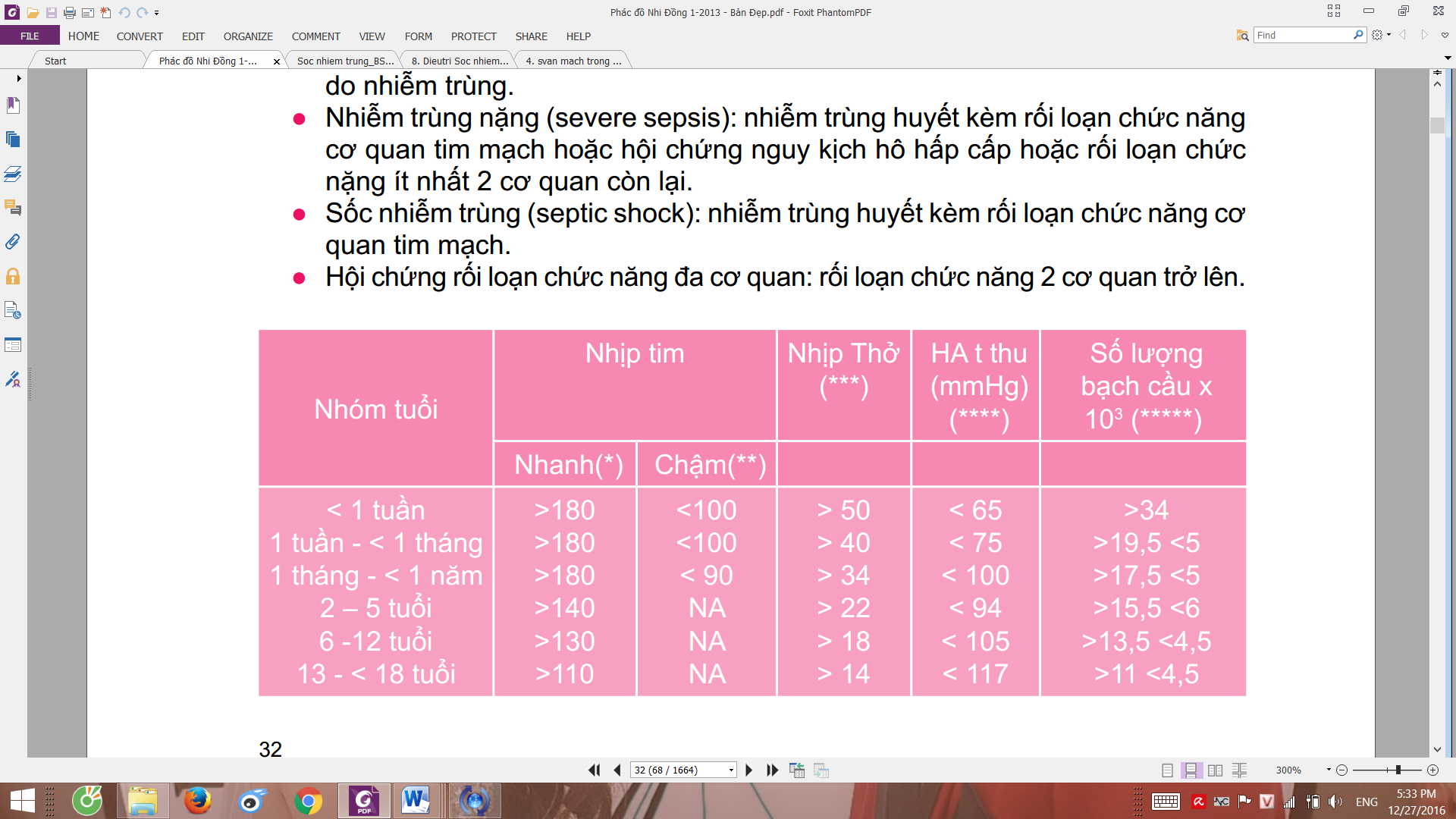
Dấu hiệu sốc + hội chứng đáp ứng viêm toàn thân + cấy máu dương tính. - Chẩn đoán có thể
Dấu hiệu sốc + hội chứng đáp ứng viêm toàn thân + dấu hiệu gợi ý ổ nhiễm trùng - SIRS: 2 trong 4 tiêu chuẩn sau trong đó ít nhất có 1 tiêu chẩn về nhiệt độ hay số lượng bạch cầu:
| Loại trừ | |||
| Nhiệt độ | > 38.5 | <36 | |
| Nhịp tim |
|
Ở trẻ dưới 1 tuổi
|
|
| Nhịp thở | >2SD | Thông khí cơ học do bệnh lý cấp (là thở máy hả ???) | Bệnh TK cơ, gây mê |
| Bạch cầu | Tăng hoặc giảm theo tuổi | Band neutrophile > 10% | Giảm ko do hóa trị |
- Biến chứng
- Thần kinh:
- Glasgow < 11 điểm
- Glasgow giảm cấp > 3 điểm
- Cơ quan tim mạch: dù đã bù dịch ≥ 40 ml/kg/giờ.
- HA vẫn tụt hoặc.
- Cần vận mạch để duy trì HA bình thường: Dopamin > 5 μg/kg/ph hoặc Dobutamin, Epinephrin, NorEpi ở bất cứ liều nào
- Có 2 trong 5 tiêu chuẩn sau (giảm tưới máu): T-CLUB
- Temperature: chênh lệch nhiệt độ ngoại biên và trung tâm > 3oC
- CRT > 5 giây
- Lactate máu ĐM > 4mmol/L
- Urine: thiểu niệu: < 0,5 ml/kg/giờ.
- BE < – 5 mEq/l : toan chuyển hóa
- Cơ quan hô hấp:
- PaO2/FIO2 < 300 (không có TBS tím hoặc bệnh phổi trước đó).
- PaCO2 > 65 hoặc baseline + 20 mmHg.
- Cần FIO2 > 50% để duy trì SaO2 > 92%.
- Cần thông khí cơ học.
- Gan
- Bilirubin > 4 mg/dl (không áp dụng cho sơ sinh).
- ALT > 100 UI/L
- Huyết học:
- Tiểu cầu < 80.000/mm3.
- INR > 2
- Thận: Creatinin ≥ 2 lần giới hạn trên theo tuổi hay 2 lần giá trị căn bản trước đó
Mục tiêu điều trị
(giống tiêu chuẩn CLS của ra sốc)
- CVP 12 – 16 cmH2O (SGK ghi 8-12 ở trẻ ko thở máy, và 12-15 ở trẻ có thở máy, tăng áp lực ổ bụng, slide của chị ghi 8-12)
- HATB ≥ 50 – 60 mmHg,
- ScvO2 ≥ 70%,
- Lactate < 2 mmol/L
Điều trị
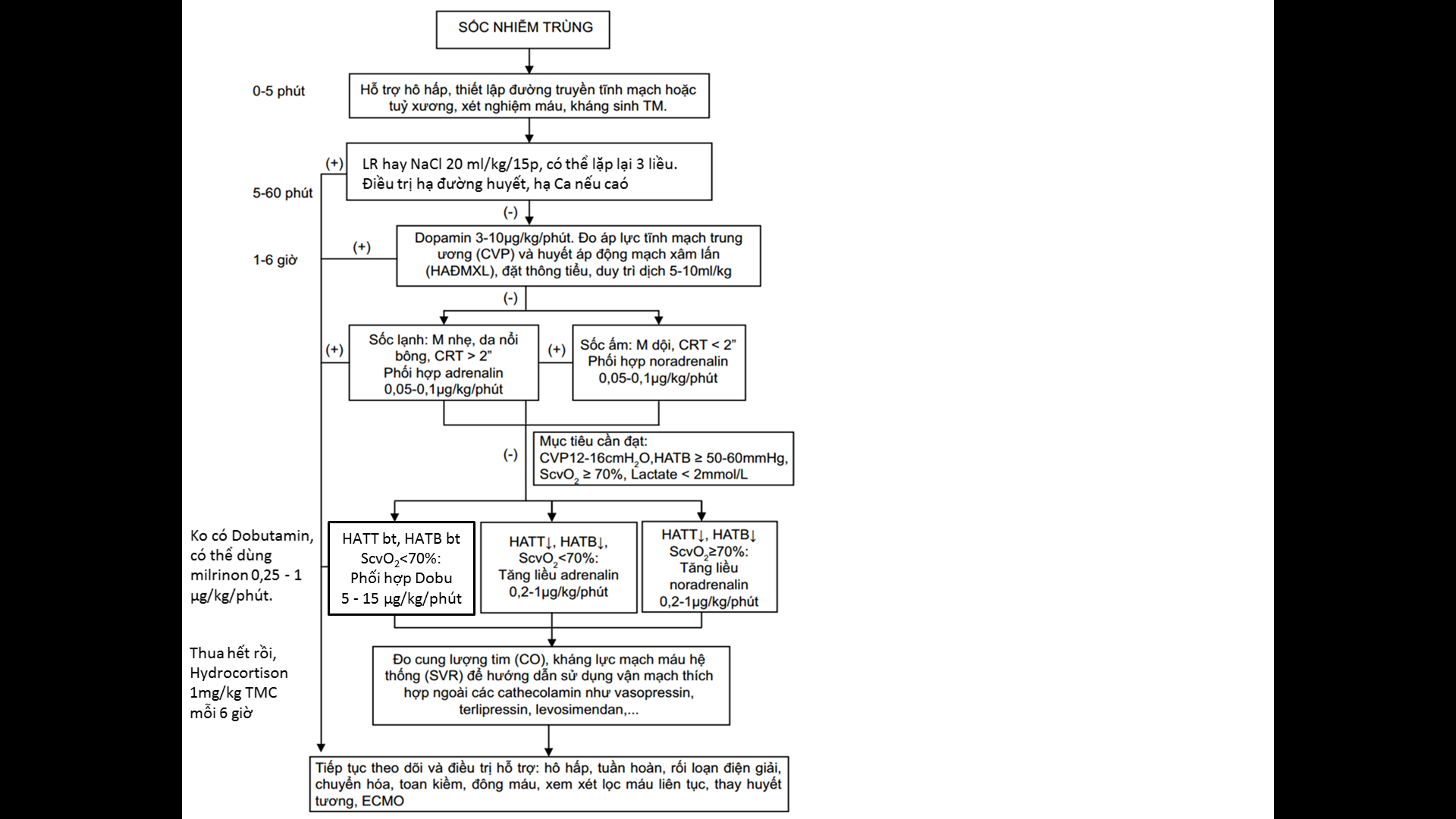
– Tác dụng phụ của milrinon: tụt huyết áp, rối loạn nhịp tim, nôn, ói, đau bụng, tổn thương gan, giảm tiểu cầu, hạ kali máu. Giảm liều khi suy thận. Không dùng chung ống tiêm hay đường tiêm truyền với furosemid vì gây kết tủa.
– Ba biện pháp cải thiện tình trạng ScvO2 < 70%:
+ Truyền dịch duy trì CVP 12 – 16 cmH2O.
+ Truyền máu nâng Hct > 30%.
+ Tăng sức co bóp cơ tim: dobutamin hoặc milrinon
Slide của chị
– Chỉ định truyền dịch: khi có sốc hoặc lactate máu > 4mmol/l (giảm tưới máu mô)
– Không đợi bù đủ dịch mới sử dụng thuốc vận mạch. Ý là ko chờ 3 liều NaCl mới cho dopamin
– Corticoide chỉ định khi sốc không đáp ứng dịch, kháng catecholamin và có bằng chứng/nghi ngờ suy thượng thận tuyệt đối
– Kháng sinh
- Dùng kháng sinh (KS) theo kinh nghiệm trong giờ đầu.
- Cấy máu trước dùng KS
- Dùng KS phổ rộng, liều tối đa
- Dùng liệu pháp xuống thang
- Suy thận: dùng KS đủ liều trong 24h, sau đó chỉnh liều
– Hồng cầu lắng: Hgb>10g/dl khi sốc, Hgb >7g/dl khi sốc ổn định và ko giảm oxy máu
– Chỉ định truyền tiểu cầu (PLT)
- PLT <10000/mm3 không kèm xuất huyết
- PLT ≤ 20000/mm3 và có nguy cơ cao xuất huyết. YTNC XH:
- >380C
- TC giảm nhanh + bất thường đông máu 🡪 XH ít gần đây
- PLT ≤ 50000/mm3 khi đang xuất huyết/cần phẫu thuật hoặc thủ thuật
– Truyền huyết tương khi DIC, xuất huyết /thủ thuật
Sách giáo khoa (nhìn phác đồ mà thuộc)
- Chỉ định adre
- Sốc lạnh kháng dịch – hay
- Sốc lạnh ko đáp ứng với dopa 10 μg/kg/p
- Sốc kháng noradre
- Chỉ định norader
- Sốc ấm kháng dịch – hay
- Sốc ấm kháng dịch và kháng dopa
- Chỉ định dobu
- Biệu hiện giảm co bóp cơ tim (khó thở, ran phổi, TM cổ nổi, gan to)
- Kháng dopa, nghi giảm co bóp cơ tim với áp lực đổ đầy thất bình thường
- ScvO2 <70%
Chú ý: thuốc có thể gây giãn mạch, hạ HA qua thụ thể beta 2
Để lại một bình luận