SURFACTANT – LISA
CÁC BỆNH LÍ GÂY THIẾU SURFACTANT
Vai trò Surf: chất hoạt hóa bề mặt, lót bề mặt phế nang, giữ cho phế nang có độ căng phồng, đàn hồi nhất định, giảm sức căng bề mặt phế nang
Sản xuất và bài tiết Surf:
24 – 28w: TB phế nang type II sản xuất surf chứa trong túi phế nang
32 – 34w: Cortisol thúc đẩy TB trưởng thành và tăng sản xuất surfactant
34 – 36w: Lecithin (thành phần chính của surf) được bài tiết
Hậu quả thiếu surf
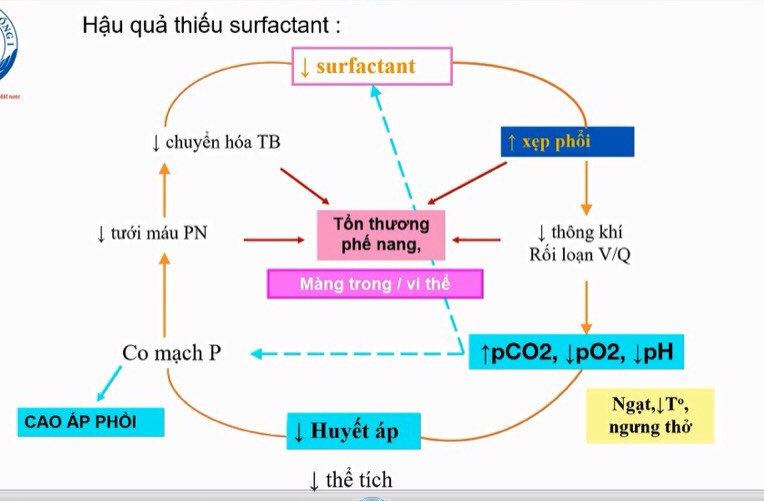
Trẻ non tháng: khi trẻ có nhu cầu oxy không cao nhưng vẫn có cơn ngưng thở, cần lưu ý có thể do nguyên nhân thiếu surf dẫn đến rối loạn V/Q
Toan máu: gây hạ HA (do giảm máu về tim), gây co mạch phổi gây CAP và gây giảm surf.
- Điều trị toan máu song song với bổ sung surfactant cho trẻ
Các bệnh lí biểu hiện “THIẾU SURF”
- BMT/sanh non (HC nguy kịch hô hấp trẻ non tháng – RDS): thiếu thực sự
- BMT/sanh mổ chưa chuyển dạ: surf trong túi phế nang nhưng tiết chưa kịp, chưa đủ (nguy cơ thấp nhất khi trẻ được 39w)
- Cơn thở nhanh thoáng qua: chưa tiết surf kịp nhưng mức độ nhẹ
- Xuất huyết phổi: dịch máu, rỉ viêm => làm bất hoạt chức năng của surf. Sau khi ngưng xuất huyết phổi mà BN còn SHH nặng thì phải bổ sung surf ngoại sinh.
- Viêm phổi hít phân su: phân su bám làm bất hoạt chức năng surf, BN còn SHH nặng thì phải bổ sung surf ngoại sinh.
- Viêm phổi bẩm sinh (viêm phổi trong bụng mẹ): phế nang chứa dịch viêm => bất hoạt surf => KHÔNG CẦN điều trị surf
Chiến lược điều trị surf trẻ non tháng:
- Phòng ngừa: <27w + < 1000gr + mẹ ko corticoid trước sanh + trong phòng sanh trước khi trẻ SHH
- Điều trị chọn lọc sớm: trong vòng 2h sau sanh, dựa trên mức độ hỗ trợ hô hấp, FiO2, a/APO2 theo tuổi thai
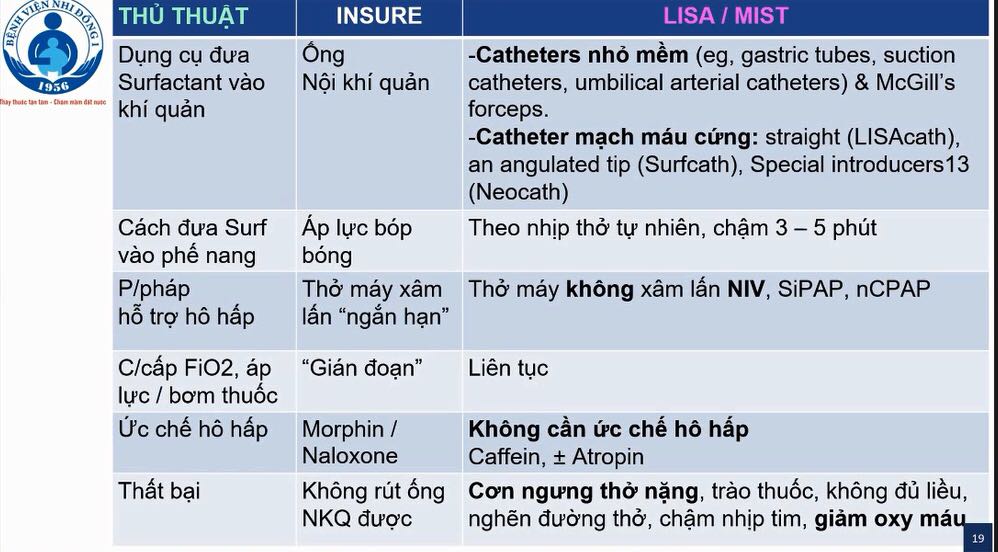
- Phương pháp: INSURE, LISA, MIST
- Liều: 200mg/kg/lần (range: 150mg/kg – 200mg/kg)
- Điều trị lặp lại khi nào
Trẻ cực non (<28w) cần đặt NKQ: điều trị Surf bất kể FiO2 (chứng cứ A)
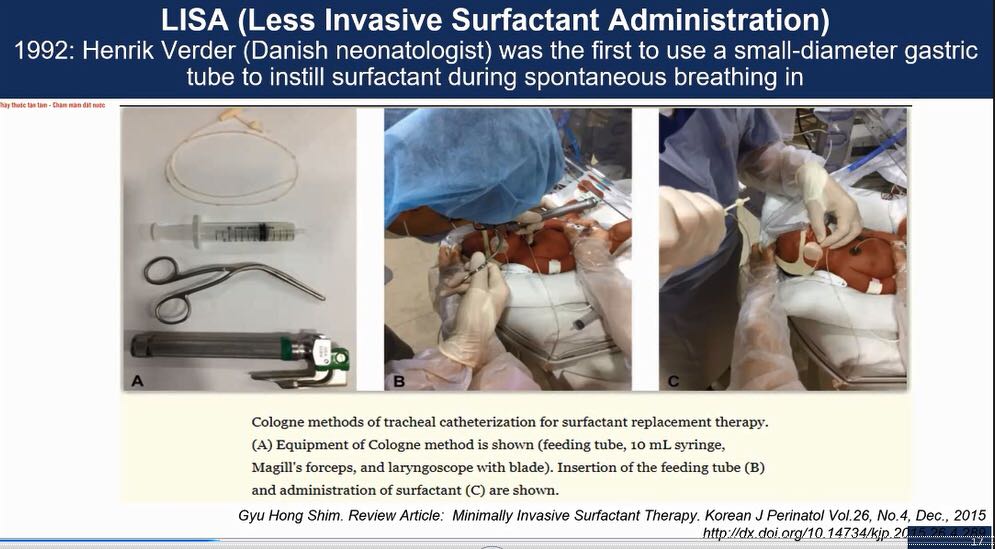
LISA:
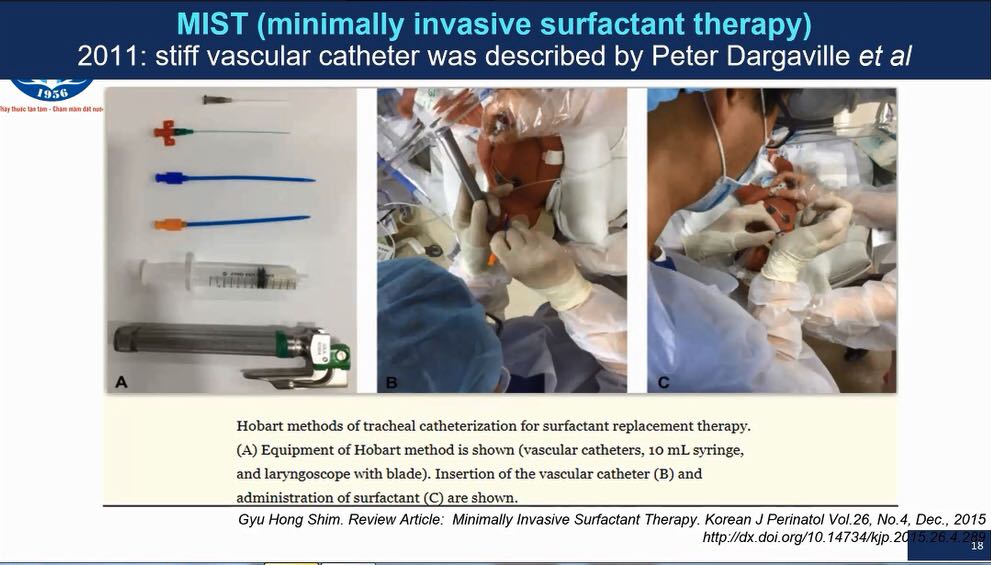
MIST:
CHỈ ĐỊNH SURF/BMT SANH NON:
- Phòng ngừa: <27w + <1000gr + mẹ chưa cortioid trước sanh
- Điều trị: để duy trì SpO2 90 – 95%:
- < 28w: cần hỗ trợ thông khí áp lực dương với FiO2 bất kì (CPAP, thở máy..)
- 28 – 29w: NCPAP với FiO2 ≥ 30%
- > 29w: RDS + NCPAP với FiO2 > 30%, P = 6 cmH2O
THỜI ĐIỂM VÀ LIỀU 200mg/kg
- Phòng ngừa: trong vòng 30p sau sanh
- Điều trị sớm: trong vòng 2h sau sanh
- Điều trị: trong vòng 6h sau sanh (Ko nên dùng sau 24h tuổi)
- Điều trị lặp lại: 6h sau liều 1 (với điều kiện liều 1 có đáp ứng và vẫn còn chỉ định) với liều 100mg/kg
LISA: điều kiện trẻ còn TỰ THỞ hiệu quả / NIV
Thuốc:
- Surf: 2 – 8oC, làm ấm tự nhiên, thuốc ở thể tích nhỏ = V khoảng chết (1/3 Vt với Vt = 4 – 6ml/kg) => = 1,5 – 2ml/kg
- Caffein: trước bơm surf 30 – 60p
- Atropin (+/-): chậm nhịp tim do Vagal: 0,01mg/kg TDD
Các bước tiến hành:
- Dùng Caffein liều tấn công
- Tính liều surf
- Hút đàm
- Rửa tay, găng vô trùng
- Làm ấm lọ thuốc (không lắc) – rút thuốc bằng kim số 18G (kim hồng)
- Dùng đèn soi thanh quản – kềm Magill gắp catheter rốn vào, gắp vị trí 4cm tính từ đầu tận để luồn vào, sau đó cố định catheter ở vị trí: CN + 6 + 1cm (tức là vị trí cố định NKQ + 1cm)
- Rút đèn soi, rút kềm và giữ chắc chắn catheter + đóng miệng trẻ lại
- Nâng trẻ cao 45o, cổ thẳng
- Người còn lại gắn ống thuốc vào đầu catheter – bơm chậm theo nhịp thở, sau đó bơm khí và mở ra rút thêm khí trời khoảng 3ml bơm vào
- Rút catheter, theo dõi M, HA, SpO2 sau bơm
- Điều chỉnh FiO2 sau bơm
Theo dõi: sinh hiệu, CRT, độ nẩy lồng ngực, SpO2 mỗi 15p/giờ đầu và mỗi giờ/6h
KMDM sau bơm 1h
Không hút đàm trong 2h sau bơm
Tai biến:
- Giảm oxy máu (17%)
- Chậm nhịp tim (4%): đèn soi TQ chạm tk X hoặc giảm oxy máu hoặc cơn ngưng thở
- Hạ HA
- Ngưng thở/cơn ngưng thở nặng
- Thúc đẩy PDA: do giảm kháng lực mm P
- XH phổi: máu về tim nhiều => phù phổi, XH thứ phát do shunt T-P của PDA
- Không giảm được FiO2
Để lại một bình luận