Dự phòng băng huyết sau sanh
Can thiệp tích cực giai đoạn 3 của chuyển dạ
Phạm Văn Đức 1, Âu Nhựt Luân 2
© Bộ môn Phụ Sản, Khoa Y, Đại học Y Dược TP. Hồ Chí Minh.
1 Giảng viên, Bộ môn Phụ Sản Đại học Y Dược TP. Hồ Chí Minh. e-mail: [email protected]
2 Giảng viên, Bộ môn Phụ Sản Đại học Y Dược TP. Hồ Chí Minh. e-mail: [email protected]
Sau khi học xong, sinh viên có khả năng:
- Lý giải được tầm quan trọng của việc dự phòng băng huyết sau sanh
- Mô tả các nội dung của việc can thiệp tích cực vào giai đoạn 3 của chuyển dạ
- Phân tích được giá trị của việc can thiệp tích cực vào giai đoạn 3 của chuyển dạ
Mục tiêu bài giảng
Mỗi năm trên thế giới có khoảng nửa triệu người chết vì các vấn đề liên quan đến thai sản và sinh đẻ. Một phần lớn trong số này là do băng huyết sau sanh. Mặc dù đã có những tiến bộ lớn trong chăm sóc sản khoa thiết yếu và hồi sức, nhưng cuộc sanh vẫn được xem là biến cố có rủi ro tử vong cao.
Băng huyết sau sanh được định nghĩa là chảy máu ≥ 500 mL, trong vòng 24 giờ sau sổ thai, từ bất kỳ nơi nào trên đường sanh.
Băng huyết sau sanh (post-partum hemorrhagia – PPH) được định nghĩa là chảy máu với số lượng từ 500 mL trở lên, trong vòng 24 giờ sau sổ thai, từ bất kỳ nơi nào trên đường sinh dục. Như vậy, định nghĩa này không phân biệt chảy máu có nguồn gốc từ đâu. Chảy máu trong băng huyết sau sanh có thể xuất phát từ diện nhau bám hay từ các tổn thương ở mọi vị trí thuộc về đường sinh dục.
Bất kể nguyên nhân, tốc độ mất máu trong băng huyết sau sanh là rất nhanh. Tình trạng mất máu có thể lên đến vài trăm mL mỗi phút, và tổng lượng mất máu trong vòng vài giờ có thể lên đến nhiều nghìn mL. Đây là một tình trạng mất máu cấp với hệ quả trước tiên và chết người là choáng giảm thể tích. Đi sau choáng giảm thể tích, việc mất một lượng lớn huyết cầu sẽ dẫn đến những vấn đề liên quan đến thiếu oxy mô.
Bất cứ cuộc sanh bình thường nào cũng luôn có chảy máu trong giai đoạn sổ nhau và cầm máu. Số lượng máu mất bình quân trong cuộc sanh có thể đến vài trăm mL. Tuy nhiên, do các biến đổi sinh lý trong nửa sau thai kỳ đã làm thể tích máu tăng đáng kể, khoảng 30-60%, tương ứng với 1000-2000 mL máu vào những tháng cuối của thai kỳ, nên đa số sản phụ có thể dung nạp được với tình trạng mất máu trong giai đoạn 3 mà không ảnh hưởng đến tổng trạng.
Mốc thiết lập định nghĩa là 500 mL thực ra rất tương đối, lệ thuộc vào nhiều yếu tố như căn cứ vào cảm tính chủ quan, lượng máu mất lẫn với dịch ối hay các thứ dung dịch chăm sóc, lượng máu mất vào champ phủ phẫu trường … Cần lưu ý rằng số lượng máu mất mà ta ước lượng thường chỉ bằng một nửa lượng máu mất thật sự, do đó việc phải đo lường lượng máu mất một cách tin cậy, khách quan. Một số vài nghiên cứu ghi nhận gần 50% sản phụ sanh ngả âm đạo bị mất tượng máu kể trên, mổ lấy thai mất khoảng 1000 mL máu.
Vì thế, nếu định ngưỡng định nghĩa băng huyết sau sanh ở mức 500 mL thì có thể sẽ có các chăm sóc vượt mức cần thiết.
Tuy nhiên, nếu đặt mốc định nghĩa băng huyết sau sanh lên cao hơn thì can thiệp có thể bị trễ và gây ra nguy hiểm cho sản phụ. Vì thế, nhà sản khoa cần đánh giá từng trường hợp lâm sàng cụ thể để can thiệp đúng mức và kịp thời.
Có 3 nhóm nguyên nhân chính gây băng huyết sau sanh:
- Đờ tử cung
- Tổn thương đường sinh dục
- Rối loạn đông máu
Đờ tử cung là nguyên nhân chủ yếu gây băng huyết sau sanh.
Cầm máu cơ học bằng co hồi tử cung với sự siết chặt vết thương hở mạch máu ở diện nhau bám là cơ chế chính của cầm máu.
Trong đờ tử cung sau sanh, các cơ đan chéo không hoạt động, làm mất khả năng thắt miệng của các chỗ hở của các mạch máu nơi diện nhau bám làm cho cầm máu cơ học không thể xảy ra.
Thật ra thì thuật ngữ đờ tử cung là một thuật ngữ tổng quát, thể hiện rất nhiều nguyên nhân dẫn đến hậu quả là tử cung không co hồi được để thực hiện cầm máu cơ học.
Nhiều nhóm nguyên nhân có thể gây đờ tử cung.
- Tử cung không còn đủ sức co hồi sau một chuyển dạ kéo dài có hay không có tăng co với oxytocin.
- Tử cung quá căng trong suốt thai kỳ có đa thai, đa ối, con to.
- Chất lượng cơ tử cung kém do sanh đẻ nhiều lần.
- Nhiễm trùng trong chuyển dạ cũng là một nguyên nhân phổ biến khác của đờ tử cung.
Thất bại của cầm máu cơ học các chảy máu từ diện bám không hẳn luôn luôn là do đờ tử cung.
Trong trường hợp nhau bám ở vị trí bất thường trên đoạn dưới của tử cung, dù tử cung không bị đờ, thậm chí co hồi rất tốt, thì vẫn có băng huyết sau sanh.
Trong trường hợp này, hoạt động của cơ đan chéo không giúp đỡ cho việc cầm máu, do các cơ này chỉ hiện diện ở phần thân tử cung mà không hiện diện ở đoạn dưới.
Chảy máu từ vị trí nhau bám không do đờ tử cung đòi hỏi một can thiệp khác hẳn với can thiệp cho chảy máu từ vị trí nhau bám do đờ tử cung.
Tổn thương đường sanh không hiếm gặp.
Tổn thương đường sinh dục là một nguyên nhân gây băng huyết sau sanh khá phổ biến. Cuộc sanh có thể dẫn đến tổn thương ở một hay nhiều vị trí trên đường sinh dục. Có thể chỉ là tổn thương các mạch máu lớn ở tầng sinh môn do rách tầng sinh môn-âm đạo, nhưng tổn thương có thể xảy ra ở các vị trí cao hơn như cổ tử cung, hay thậm chí là tổn thương khối cơ tử cung tức vỡ tử cung.
Can thiệp tích cực giai đoạn 3 có làm giảm tổng lượng máu mất một cách có ý nghĩa thống kê, nhưng lượng máu mất giảm được lại không có ý nghĩa lâm sàng (< 100 mL).
Can thiệp tích cực giai đoạn 3 không làm giảm có ý nghĩa tần suất của băng huyết sau sanh.
Hiện nay, WHO vẫn khuyến khích thực hiện can thiệp tích cực giai đoạn 3 một cách có điều kiện. Điều kiện quan trọng nhất mà WHO đưa ra để thực hiện can thiệp tích cực giai đoạn 3 là có nhân sự được huấn luyện để có thực hiện đúng kỹ thuật này.
Nội dung can thiệp tích cực giai đoạn 3 gồm:
- Thuốc co hồi tử cung
- Kéo dây rốn có kiểm soát
- Xoa bóp tử cung
Rối loạn đông máu khá hiếm, nhưng một khi đã xảy ra băng huyết sau sanh do rối loạn đông máu thì tiên lượng thường rất nặng.
Rối loạn đông máu có thể là:
- Có từ trước chuyển dạ
- Mới xuất hiện trong chuyển dạ
- Nguyên phát
- Thứ phát
Rối loạn đông máu có thể là có từ trước chuyển dạ như trong hội chứng tiêu sợi huyết thấy trong thai chết lưu, hay tiêu hao tiểu cầu trong hội chứng HELLP của tiền sản giật, hay trong các trường hợp hiếm hoi của các bệnh lý rối loạn đông máu thụ đắc hay bẩm sinh như bệnh máu không đông bẩm sinh do thiếu yếu tố đông máu, xuất huyết giảm tiểu cầu vô căn….
Rối loạn đông máu có thể chỉ xuất hiện trong chuyển dạ như hội chứng đông máu nội mạch rải rác (Dissemiated Intravascular Coagulation) (DIC) hậu quả của tình trạng choáng phản vệ trong thuyên tắc ối, hay hậu quả của tăng tiêu thụ trong bệnh lý nhau bong non.
Rối loạn đông máu có thể là do chính tình trạng tiêu thụ yếu tố đông máu trong băng huyết sau sanh. Băng huyết sau sanh gây rối loạn đông máu do tiêu thụ và rối loạn đông máu do băng huyết sau sanh làm cho băng huyết sau sanh trở thành rất nặng không còn kiểm soát được nữa.
phòng sơ cấp và các chiến lược tiếp cận dự phòng thứ cấp.
Có thể dự phòng được băng huyết sau sanh bằng các dự
Dự phòng băng huyết sau sanh có thể là dự phòng sơ cấp (primary) như nhận diện yếu tố nguy cơ của băng huyết sau sanh ở thai phụ, thực hiện phòng tránh chuyển dạ kéo dài bằng cách dùng sản đồ, thực hiện cuộc sanh an toàn và đúng kỹ thuật, kể cả sanh thường hay sanh thủ thuật.
CAN THIỆP TÍCH CỰC GIAI ĐOẠN 3
Tổ chức Y tế Thế giới đề nghị thực hành can thiệp tích cực giai đoạn 3 của chuyển dạ (active management of the 3rd stage of labor).
Ý tưởng của can thiệp tích cực giai đoạn 3 là việc thực hiện sớm sổ nhau, khi tử cung đã gò với oxytocin, sẽ làm giảm tổng lượng máu mất.
Mục tiêu của việc thực hiện can thiệp tích cực giai đoạn 3 là làm giảm tỉ lệ băng huyết sau sanh. Tuy nhiên, sau nhiều năm thực hiện, các số liệu thống kê rất lớn cho thấy:
- Thuốc co hồi tử cung là yếu tố quan trọng nhất của can thiệp tích cực giai đoạn 3 của chuyển dạ.
Oxytocin là thuốc được ưu tiên lựa chọn. Oxytocin được dùng bằng đường tiêm bắp, với liều 10 IU, thực hiện ngay sau sổ vai.
- Kéo dây rốn có kiểm soát là thành tố thứ nhì của can thiệp tích cực giai đoạn 3.
Việc thực hiện sớm sổ nhau, khi tử cung đã gò dưới oxytocin, sẽ làm giảm tổng lượng máu mất. Kẹp dây rốn gần sát âm hộ, một tay cầm kẹp dây rốn, đặt một tay lên bụng sản phụ, phía trên xương vệ để giữ cho đáy tử cung không bị lộn khi kéo dây rốn. Khi có cơn co tử cung, tạo bởi oxytocin đã tiêm trước đó, khuyến khích sản phụ rặn xuống đồng thời kéo nhẹ dây rốn giúp sổ nhau, đồng thời tay trên vệ chặn không cho tử cung di chuyển khi kéo dây rốn. Nhau sẽ nhẹ nhàng tróc và sổ khi kéo. Khi nhau ra đến âm hộ, tiến hành đỡ nhẹ bánh nhau bằng hai tay và xoay nhẹ đẻ sổ trọn màng nhau như thường qui.
Nếu dây rốn không xuống được sau khi kéo khoảng 30 giây thì ngưng kéo. Tiếp tục lại trong cơn co tử cung kế tiếp sau đó.
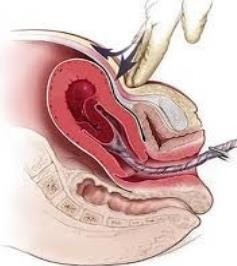
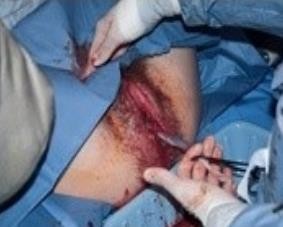
Hình 1: Kéo dây rốn có kiểm soát.
Lưu ý: kéo trong cơn co tử cung, bàn tay trên vệ chặn đáy tử cung
- Xoa bóp đáy tử cung được thực hiện sau khi sổ nhau, nhằm kích thích duy trì một sự co của tử cung đảm bảo cầm máu cơ học đến khi cầm máu được thực hiện hoàn toàn bằng cơ chế đông-cầm máu.
TÀI LIỆU ĐỌC THÊM
1. Obstetrics and gynecology 8th edition. Tác giả Beckmann. Hợp tác xuất bản với ACOG. Nhà xuất bản Wolters Kluwer Health 2018.
Để lại một bình luận