Các khái niệm chính yếu về vai trò cốt lõi của siêu âm trong nửa đầu thai kỳ
Đỗ Thị Ngọc Mỹ 1, Tô Mai Xuân Hồng 2
© Bộ môn Phụ Sản, Khoa Y, Đại học Y Dược TP. Hồ Chí Minh.
- Giảng viên bộ môn Phụ Sản, Đại học Y Dược TP. Hồ Chí Minh. e-mail: [email protected]
- Giảng viên, Bộ môn Phụ Sản Đại học Y Dược TP. Hồ Chí Minh. e-mail: [email protected]
Sau khi học xong, sinh viên có khả năng:
- Trình bày được các giai đoạn phát triển của phôi thai tương ứng với hình ảnh học trên siêu âm
- Trình bày được các giai đoạn phát triển của thai nhi tương ứng với hình ảnh học trên siêu âm
- Trình bày được mục đích siêu âm trong 3 tháng đầu thai kỳ
- Trình bày được tiêu chí đánh giá bất thường nhiễm sắc thể của siêu âm 3 tháng đầu thai kỳ
- Giải thích được một số bất thường thai kỳ sớm qua siêu âm
Mục tiêu bài giảng
CÁC GIAI ĐOẠN PHÁT TRIỂN CỦA PHÔI THAI, THAI NHI VÀ HÌNH ẢNH HỌC SIÊU ÂM
Trước khi kết thúc tuần thứ năm vô kinh, phôi trải qua các giai đoạn phát triển chưa thể nhìn thấy qua siêu âm.
Tuần thai thứ 3 (N15-21 vô kinh) (1-7 ngày sau thụ tinh):
- 4 ngày sau thụ tinh, phôi ở dạng phôi dâu (morula).
- 5-6 ngày sau thụ tinh, bắt đầu có hiện tượng tạo hốc trong phôi (cavitating), phôi ở dạng phôi nang (blastocyst) với khối tế bào trong (ICM) và ngoại bì lá nuôi (trophectoderm).
- 6 ngày sau thụ tinh, phôi nang thoát khỏi ZP, bắt đầu tiến trình làm tổ.
Tuần thai thứ 4 (N22-28 vô kinh) (8-14 ngày sau thụ tinh):
- 10 ngày sau thụ tinh, hội bào nuôi tấn công mạch máu, phá vỡ thành công mạch máu để thành lập hồ máu và phóng thích hCG. Bắt đầu xuất hiện hCG trong máu.
- 11-12 ngày sau thụ tinh, phôi ở dạng đĩa phôi 2 lá.
- 14 ngày sau thụ tinh, phôi ở dạng đĩa phôi 3 lá: nội phôi bì, trung phôi bì và ngoại phôi bì.
Tuần thai thứ 5 (N29-35 vô kinh) (15-21 ngày sau thụ tinh):
- Ngày 18 sau thụ tinh được đánh dấu bằng sự xuất hiện túi noãn hoàng (Yolk-sac)
- Ngày 19 sau thụ tinh được đánh dấu bằng hình thành phôi thai. Lúc này, kích thước phôi thai còn rất nhỏ, khoảng 1 mm.
- Ngày 21 sau thụ tinh được đánh dấu bằng hình thành ống tim duy nhất.
Tuần thai thứ 6 (N36-42 vô kinh) (22-28 ngày sau thụ tinh): được đặc trưng bằng việc bắt đầu có thể nhìn thấy các cấu trúc phôi qua siêu âm là túi thai và túi noãn hoàng.
Kể từ ngày vô kinh 31-32, có thể nhìn thấy được cấu trúc túi thai bằng các phương tiện cực tốt, trong những điều kiện khảo sát lý tưởng.
Kể từ N35 vô kinh, trong đa số trường hợp, đã có thể thấy hình ảnh túi thai thật, với dấu hiệu vòng đôi, là một hình vành khăn tạo bởi tương phản đậm độ hồi âm của màng rụng và các nguyên bào nuôi, nên còn gọi là quầng nguyên bào nuôi, là giới hạn bên ngoài của cấu trúc gọi là túi thai
(GS). Vòng đôi luôn nằm lệch về một bên so với đường
giữa nội mạc tử cung. Kích thước của túi thai đo được gọi là MSD. MSD đo từ bờ trong đến bờ trong của GS.
Ngày 28 sau thụ tinh được đánh dấu bằng đóng ống thần kinh phía đuôi.
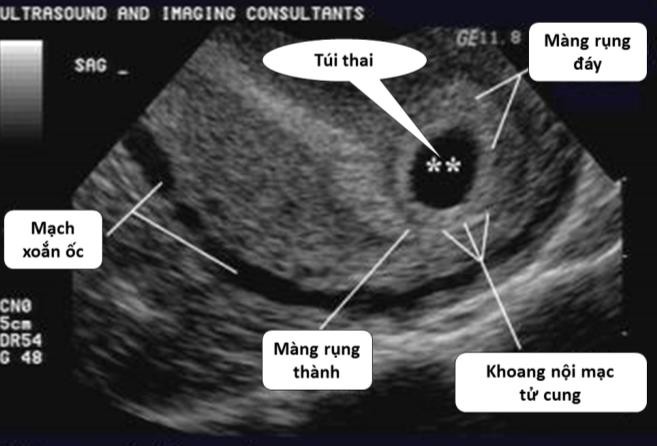
Hình 1a: Dấu vòng đôi là giới hạn bên ngoài của túi thai.
Là một hình ảnh vòng kép tạo bởi tương phản đậm độ hồi âm của màng rụng và các nguyên bào nuôi, nên còn gọi là quầng nguyên bào nuôi.
Nguồn: fetalultrasound.com
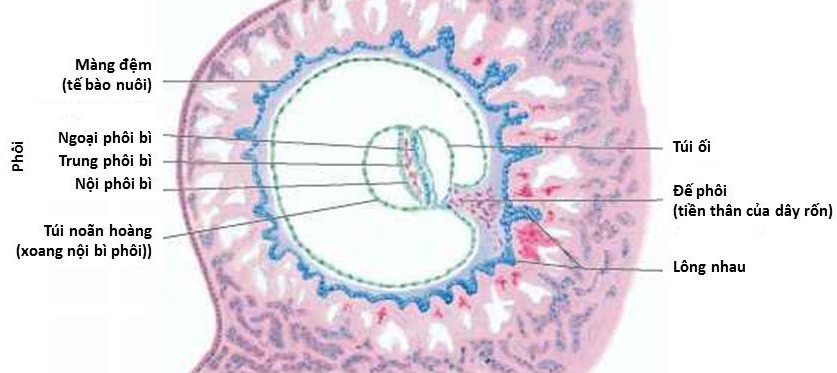
Hình 1b: Tương quan giữa cấu trúc nhìn thấy trên siêu âm và mô học. Hình vành khăn có phản âm dầy sáng là hình ảnh của các lông nhau, nằm trong một vùng phản âm kém hơn là màng rụng. Phản âm trống tạo bởi dịch bên trong lòng túi thai là xoang ngoài phôi. Lúc này, do còn quá nhỏ, nên phôi lẫn yolk-sac đều chưa thấy được qua siêu âm.
Nguồn: arthritisresearch.us
Giữa tuần vô kinh thứ 6, tức khoảng 5.5 tuần vô kinh, túi noãn hoàng (yolk-sac) đã đạt được kích thước đủ lớn để có thể được nhìn thấy qua siêu âm. Yolk-sac là một cấu trúc
ngoài phôi, nằm về phía mặt bụng của phôi, có liên hệ với các cơ quan quan trọng trong phúc mạc nguyên thủy (ruột nguyên thủy và Allantois), có vai trò đảm bảo cho sự phát triển của phôi trong những tuần lễ đầu tiên.
Trên siêu âm, yolk-sac có kích thước khoảng 2-3 mm, nằm bên trong của túi thai. Yolk-sac giãn rộng có thể dự báo một phát triển bất thường của phôi hay dự báo thai nghén thất bại sớm. Yolk sac là một chỉ báo để theo dõi sự phát triển của thai.
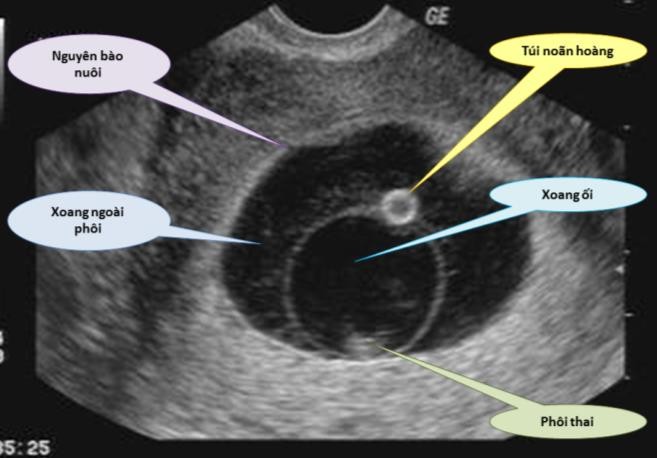
Hình 2a: Túi noãn hoàng (yolk-sac)
Lúc 5.5 tuần vô kinh, có thể thấy yolk-sac bên trong túi thai. Yolk-sac có kích thước khoảng 2-3 mm. Bên ngoài của yolk-sac là xoang ngoài phôi.
Nguồn: fetalultrasound.com
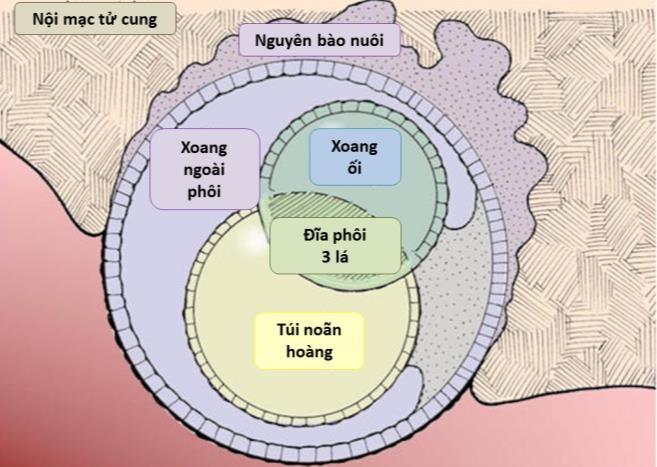
Hình 2b: Tương quan giữa cấu trúc nhìn thấy trên siêu âm và mô học. Yolk-sac (màu vàng) được bao quanh bởi xoang ngoài phôi (màu tím). Lúc này xoang ối (amniotic cavity) (màu xanh lá) còn rất nhỏ.
Nguồn: bionalogy.com
Vì thế, thường tận dụng giai đoạn này để xác định, kiểm chứng hoặc hiệu chỉnh tuổi thai bằng cách dựa trên chiều dài đầu mông (CRL), với sai số chỉ khoảng ± 2 ngày.
Tuổi thai (ngày vô kinh) = 42 + CRL (mm)
Một phôi thai có CRL ≥ 7 mm mà không thấy hoạt động tim phôi đồng nghĩa với thai đã chết.
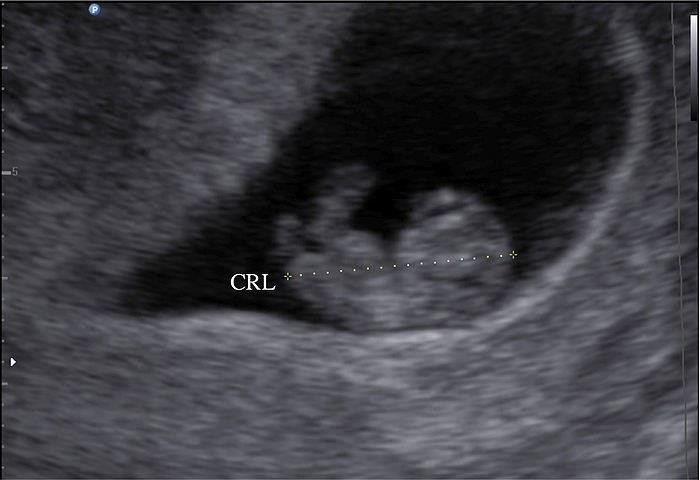
Hình 3: Chiều dài đầu-mông (CRL)
CRL được đo từ cực đầu đến cực đuôi của phôi, không đo yolk-sac và mầm chi.
Nguồn: ibme.ox.ac.uk
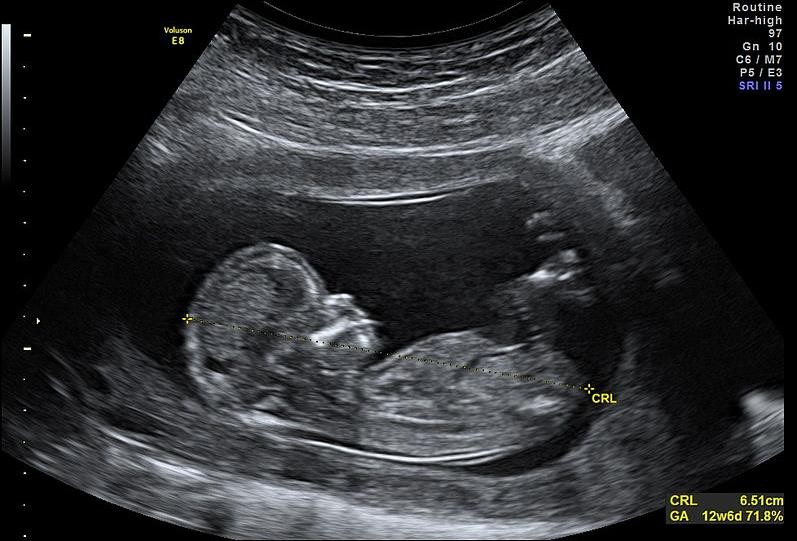
Tuần thai thứ 12 (từ sau N70 vô kinh) (từ 63 ngày sau thụ tinh): cấu trúc thai nhi đã hoàn chỉnh, chiều dài thai tăng rất nhanh, có cử động ưỡn-gập người. Không còn dùng CRL để định tuổi thai nữa.
Đây là thời điểm khảo sát hình thái học cuối tam cá nguyệt thứ nhất của thai kỳ.
Hình 4a: Kể từ tuần thứ 12 CRL thay đổi theo cử động gập-duỗi thai. Thai đang gập người. CRL nhỏ lại.
Nguồn: newhealthadvisor.com
Vào N49 vô kinh (35 ngày sau thụ tinh): nhìn thấy rõ hình ảnh phôi thai và hoạt động tim thai. Lúc này, phôi thai có kích thước chiều dài đầu-mông (CRL) = 8 mm.
Tuần thai thứ 7-9 (N43-63 vô kinh) (29-49 ngày sau thụ tinh): được đặc trưng bằng phát triển nhanh và đều đặn của chiều dài phôi thai.
Ứng dụng quan trọng nhất là định tuổi thai trong giai đoạn này dựa theo số đo của chiều dài đầu-mông của phôi thai.
Từ thời điểm này cho đến cuối tuần thứ 9 vô kinh, thai phát triển nhanh, với tốc độ đều, khoảng 1 mm mỗi ngày. Đến cuối tuần thứ 9, CRL đạt 21 mm.
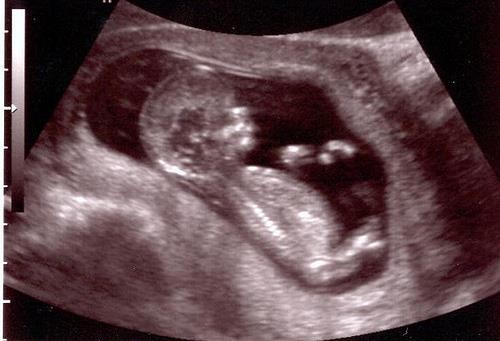
Hình 4b: Kể từ tuần thứ 12 CRL thay đổi theo cử động gập-duỗi thai. Thai đang duỗi người. CRL dài thêm.
Nguồn: pregmed.org
Thai nhi lớn nhanh, với diễn biến không tuyến tính, đồng thời với các cử động ưỡn người và gập người làm cho việc định tuổi thai theo CRL không còn chính xác.
Kể từ thời điểm này, việc định tuổi thai sẽ được tiến hành bằng một thông số khác, đó là đường kính lưỡng đỉnh (Biparietal Diameter) (BPD).
BPD (tính bằng mm) cũng có biến thiên tuyến tính với mức tăng 3 mm mỗi tuần. Sai số của định tuổi thai với BPD khoảng ± 2 tuần.
Tuổi thai (tuần vô kinh) = ⅓ X (BPD – 17) + 11
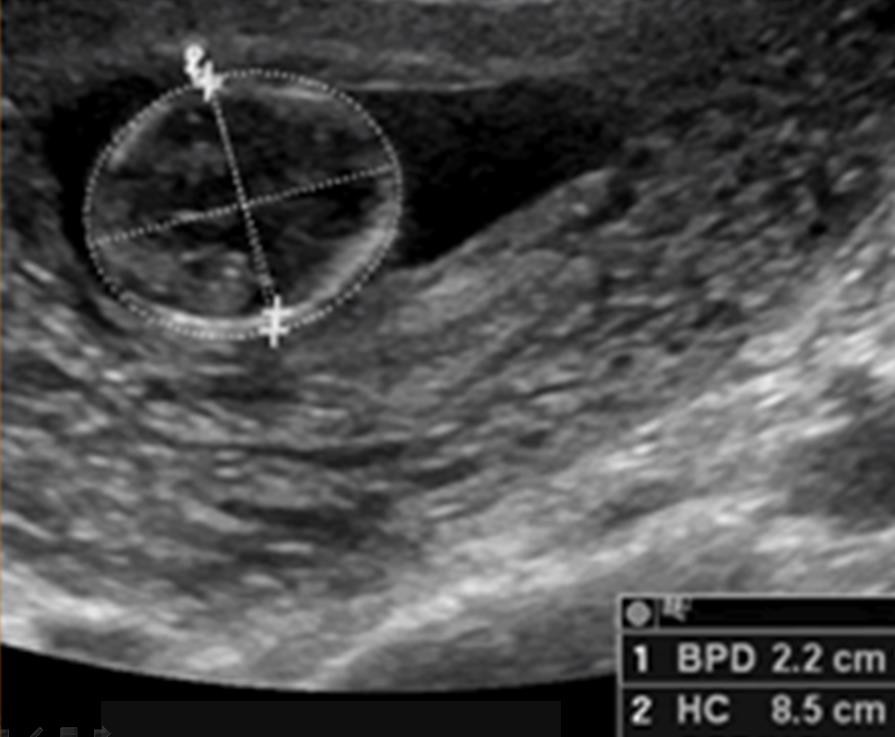
Hình 5: Đường kính lưỡng đỉnh (BPD) và chu vi vòng đầu (HC)
Kể từ thời điểm tuần thứ 12, BPD được chọn để khảo sát tuổi thai.
Nguồn: obimages.net
Ở thời điểm này, thai nhi phát triển gần như hoàn chỉnh về hình thể ngoài. Các cấu trúc cơ bản của thai nhi đã định hình. Vì thế đây là thời điểm để thực hiện các khảo sát đầu tiên về bất thường thai nhi, bao gồm cả tầm soát lệch bội (aneuploidy).
SIÊU ÂM THỰC HIỆN Ở 3 THÁNG ĐẦU THAI KỲ
Có 5 mục đích chính của siêu âm thực hiện trong 3 tháng đầu của thai kỳ.
- Chẩn đoán có thai hay không có thai
- Vị trí thai: thai nằm trong hay nằm ngoài tử cung
- Số lượng thai
- Tuổi thai
- Thai có các dạng bất thường nào hay không
Tuổi thai là một nội dung trọng yếu của siêu âm tại thời điểm 3 tháng đầu thai kỳ.
Xác định có thai có thể thực hiện bằng nhiều cách. Rất hiếm khi nào siêu âm được thực hiện để phục vụ một mục đích duy nhất là xác định có thai. Thông thường, việc thực hiện siêu âm sớm trong 3 tháng đầu thai kỳ còn cùng lúc nhằm vào nhiều mục đích khác, mà phổ biến nhất vẫn là định tuổi thai, khảo sát sinh tồn trứng và vị trí thai.
Siêu âm có vai trò quan trọng trong xác định tính sinh tồn trứng và bất thường thai hay phát triển thai: thai nghén thất bại sớm, đa thai, thai trứng, thai ngoài tử cung.
Chỉ có siêu âm 3 tháng đầu mới có thể cho phép đánh giá tuổi thai với độ tin cậy cao nhất.
SIÊU ÂM TẦM SOÁT LỆCH BỘI VÀ ĐÁNH GIÁ HÌNH THÁI HỌC 3 THÁNG ĐẦU
Vào cuối tam cá nguyệt thứ nhất, định tuổi thai bằng siêu âm không còn là nhiệm vụ hàng đầu nữa. Lúc này, vai trò quan trọng nhất của siêu âm là
- Khảo sát các bất thường hình thái học
- Khảo sát tầm soát lệch bội
Gần đây, người ta đề cập đến dùng siêu âm để dự báo kết cục của thai kỳ ở một số bệnh lý như tiền sản giật…
Siêu âm khảo sát bất thường hình thái học thai nhi được thực hiện từ 11 tuần +0/7 cho đến hết 13 tuần +6/7.
Các bất thường chủ yếu khảo sát ở thời điểm này là:
- Đánh giá thông số sinh trắc thai: CRL, BPD
- Đánh giá chi tiết cấu trúc thai nhi gồm vùng đầu (mặt, mũi, miệng, xương sọ, nang đám rối màng nhện), vùng thân (tim, lồng ngực, dạ dày, thận, bàng quang, thành bụng), tứ chi và cột sống
- Đánh giá phần phụ thai nhi gồm vị trí bám dây rốn, màng ối, màng đệm và bánh nhau
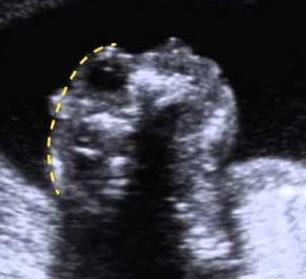
Hình 6: Siêu âm hình thái học cuối 3 tháng đầu: Thai vô sọ
Do thai còn nhỏ, các cấu trúc còn nhỏ và chưa hoàn tất quá trình thành tạo và biệt hóa, nên siêu âm hình thái học cuối tam cá nguyệt I tập trung vào các dị tật lớn. Hình trình bày một thai vô sọ ở 13 tuần vô kinh.
Nguồn: i.ytimg.com
Dấu hiệu siêu âm thường dùng nhất để khảo sát lệch bội trong 3 tháng đầu là độ dầy khoảng thấu âm sau gáy.
Tầm soát bất thường nhiễm sắc thể 13, 18 và 21 và bất thường ống thần kinh thông qua một số dấu chỉ điểm siêu âm (soft-markers) cho bất thường nhiễm sắc thể là một ứng dụng thông dụng của siêu âm.
Độ dầy khoảng thấu âm sau gáy (Nuchal Translucency) (NT) được hiểu độ dầy của của khoảng tích dịch sau gáy thấy qua siêu âm. Khi thai có vấn đề, sẽ tăng tích dịch ở vùng sau gáy, làm NT dầy hơn bình thường. Khoảng tích dịch sau gáy liên quan mạnh với khả năng hồi lưu bạch huyết của thân trên thai nhi. Hồi lưu bạch dịch này bị hỗn loạn khi có bất thường tim bẩm sinh, một tình trạng phổ biến ở lệch bội.
Do liên quan mạnh với lệch bội nên khảo sát NT rất có ý nghĩa trong tầm soát lệch bội.
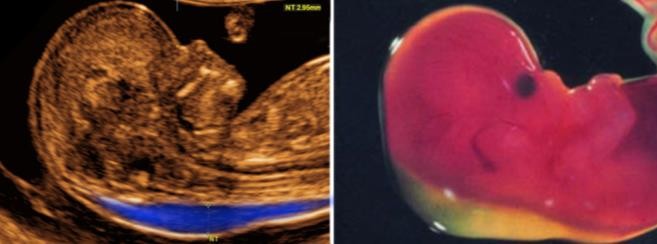
Hình 7a: Đối chiếu hình ảnh siêu âm độ dầy khoảng thấu âm sau gáy trên siêu âm và khoảng tích dịch vùng gáy trên phôi thai thật.
Khoảng tích dịch sau gáy liên quan với hồi lưu bạch huyết của thân trên.
Nguồn: femicare.org (trái) và sonoworld.com (phải)
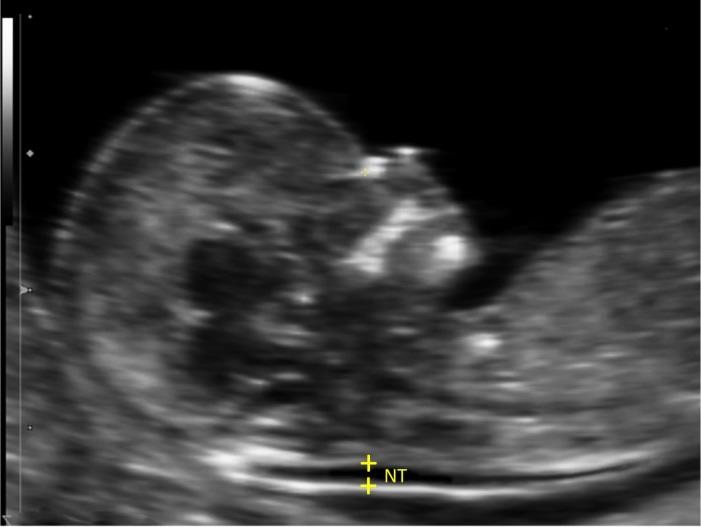
Hình 7b: Nuchal translucency
Để kết luận độ dầy của NT có bất thường hay không, cần đo một cách chính xác, bằng một phương tiện tin cậy, theo các qui chuẩn (FMF).
Nguồn: intechopen.com
Gọi là nguy cơ cao với lệch bội khi trị số NT dầy, với giá trị ≥ percentile thứ 95 theo CRL.
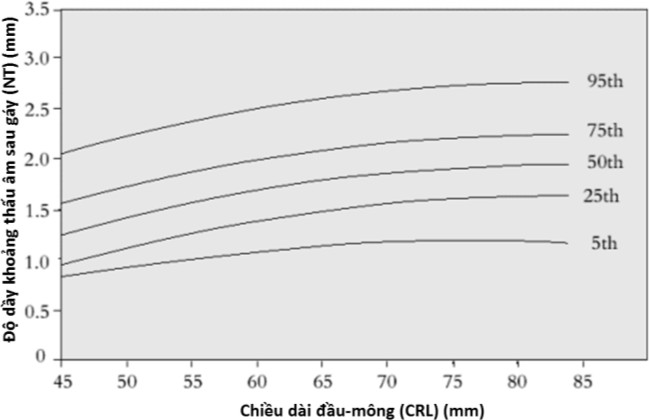
Hình 8: NT và CRL
Gọi là nguy cơ cao với lệch bội khi NT dầy ≥ 95th percentile theo CRL
Ngoài NT, một số chỉ báo khác cũng có thể được dùng cho tầm soát lệch bội.
Các chỉ báo bổ sung gồm xuất hiện dòng phụt ngược khi bắt phổ valve 3 lá, xuất hiện sóng đảo ngược khi bắt phổ ống tĩnh mạch (ductus venosus), thiểu sản hay bất sản xương mũi (hypoplasia of nasal bone) 1, góc hàm mặt > 90 là các dấu chỉ cảnh báo nguy cơ cao với lệch bội.
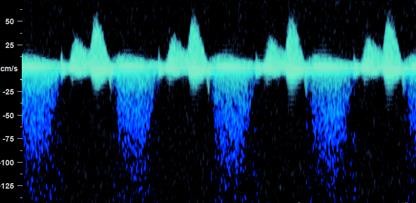
Hình 9a: Dòng phụt ngược trên phổ valve 3 lá là chỉ báo lệch bội.
Nguồn: femicare.org
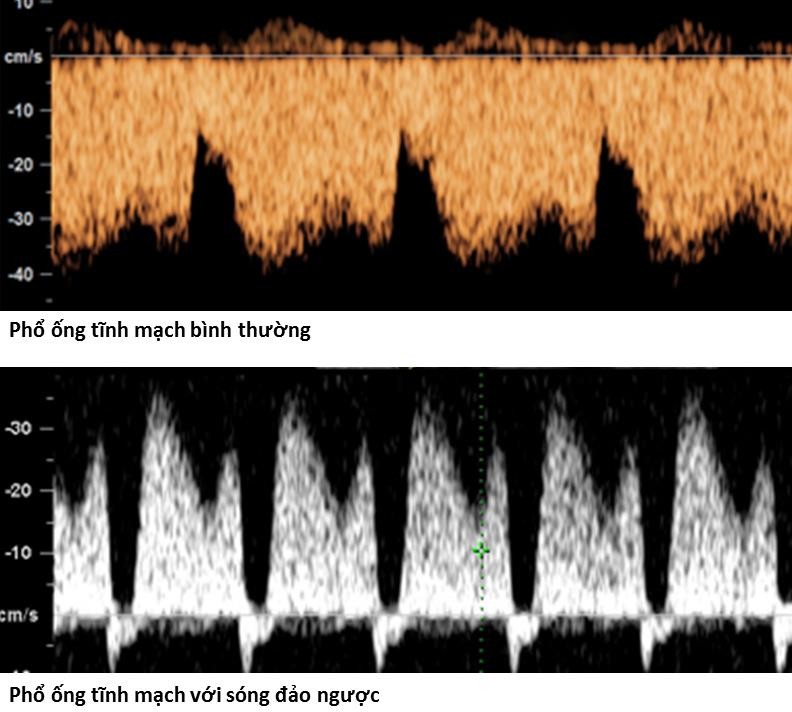
1 Khả dĩ dương có lệch bội của xương mũi ngắn hay không có xương mũi LR # 40. Tuy nhiên tranh luận vẫn còn quanh tiêu chuẩn của xương mũi ngắn, vì thay đổi mạnh theo dân số khảo sát.
Hình 9b: Phổ ống tĩnh mạch bình thường (trên) và bất thường (dưới) Xuất hiện sóng đảo ngược khi bắt phổ ống tĩnh mạch.
Nguồn: femicare.org
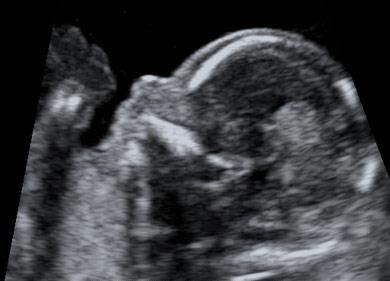
Hình 9c: Không có xương mũi hay xương mũi ngắn là chỉ báo lệch bội
Nguồn: sonoworld.com
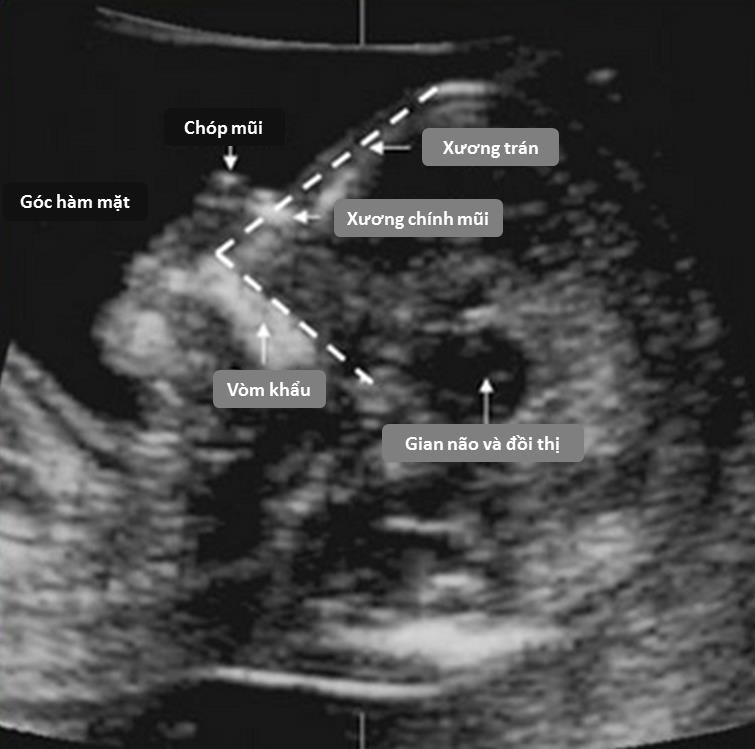
Hình 9d: Góc hàm-mặt > 90 là chỉ báo lệch bội.
Nguồn: slideplayer.com
Tuy nhiên, với sự phát triển của các phương tiện tầm soát hiện đại dựa trên cơ sở của sinh-tin học (NIPT), vai trò của các chỉ báo không phải là NT đã bị hạn chế nhiều.
TÀI LIỆU ĐỌC THÊM
- Doubilet. Atlas of Ultrasound in Obstetrics and Gynecology. 2nd edition. Nhà xuất bản Wolters Kluwer Health 2013.
- Obstetrics and gynecology 8th edition. Tác giả Beckmann. Hợp tác xuất bản với ACOG. Nhà xuất bản Wolters Kluwer Health 2018.
Để lại một bình luận