Vấn đề liên quan đến các thuật ngữ:
Thai nhỏ so với tuổi thai (SGA)
Thai với tăng trưởng trong tử cung bị giới hạn (FGR)(IUGR)
| Mục tiêu bài giảng | |
Sau khi học xong, sinh viên có khả năng:
|
|
Các thai nhi với kích cỡ nhỏ hơn bình thường được phân ra các nhóm khác nhau:
|
cách tốt hơn là so với việc dùng các bách phân vị theo dân số chung.
Chú trọng đến yếu tố thai nhi, năm 2014 RCOG định nghĩa như sau về SGA
|
Các thai nhi nhỏ, nhưng có cấu trúc bình thường có bệnh suất và tử suất có tăng cao hơn thai nhi với trọng lượng bình thường.
Tuy nhiên, phần lớn các kết cục sản khoa bất lợi về phía thai rơi vào nhóm thai với tăng trưởng trong tử cung bị giới hạn.
Các yếu tố mẹ có thể ảnh hưởng trên vận chuyển qua nhau của các dưỡng chất như trọng lượng trước khi có thai thấp, mẹ dinh dưỡng kém, nghiện thuốc hay thiếu máu nặng.
Một số tình trạng bệnh lý có thể ảnh hưởng đến sự hình thành và phát triển của nhau thai và hệ thống giường mạch máu của nhau thai như tiền sản giật, các bệnh tự miễn kiểu hội chứng kháng phospholipid, bệnh ưa chảy máu, bệnh lý thận, tiểu đường hay cao huyết áp mạn tính.
Vấn đề về định nghĩa liên quan đến các tình trạng thai với trọng lượng nhỏ hơn bình thường còn gây nhiều tranh cãi.
Hiệp hội các nhà Sản Phụ khoa Hoàng gia Anh (Royal College of Obstetricians and Gynecologists, UK) (RCOG) định nghĩa:
Thai nhỏ so với tuổi thai là thuật ngữ thể hiện một thai nhi được sanh ra với trọng lượng khi sanh nhỏ hơn 10th percentile.
Thai nhỏ so với tuổi thai (Small-for-Gestational Age) (SGA) là thuật ngữ thể hiện một thai nhi được sanh ra với trọng lượng khi sanh nhỏ hơn 10th percentile.
Một cách lịch sử, sơ sinh SGA được định nghĩa bằng các bách phân vị của dân số khảo sát. Tuy nhiên, việc dùng các bách phân vị có hiệu chỉnh theo (1) các đặc điểm khác ở người mẹ như chiều cao, trọng lượng, số con, và chủng tộc, cũng như (2) tuổi thai khi sanh và (3) giới tính của sơ sinh, sẽ giúp để nhận biết bệnh suất và tử suất sơ sinh một
Khi chú trọng đến những mục đích khác, có thể quan tâm đến các định nghĩa khác.
Thuật ngữ SGA không đồng nghĩa với thuật ngữ thai với tăng trưởng trong tử cung bị giới hạn.
Thuật ngữ SGA không đồng nghĩa với thuật ngữ thai với tăng trưởng trong tử cung bị giới hạn (Fetal Growth Restriction) (FGR) hoặc Intra-Uterine Growth Restriction (IUGR). FGR trước nay thường quen gọi một các không chính xác là thai chậm tăng trưởng trong tử cung (Intra- Uterine Growth Retardation).
Một phần, nhưng không phải tất cả, các thai nhi/sơ sinh có giới hạn tăng trưởng là SGA.
Trong khi đó, 50-70% của các SGA là các thai nhi nhỏ nhưng bình thường. Các thai nhi nhỏ này có phát triển tương hợp với chủng tộc và các đặc điểm của người mẹ.
Khả dĩ (likelihood) tìm thấy thai với tăng trưởng trong tử cung bị giới hạn (FGR) là cao trong nhóm có SGA nặng
FGR ở thai dẫn đến tình trạng suy thai (bất thường khảo sát động học dòng chảy với Doppler, suy giảm thể tích ối).
Chẩn đoán SGA thường được dựa vào các thông số sinh trắc bào thai.
Cho dù là các phương pháp lâm sàng vẫn được dùng cho sàng lọc kích thước thai (screening for fetal size), nhưng chúng đều không đáng tin cậy cho phát hiện các thai nhi có SGA (detecting SGA fetuses).
Xác lập chẩn đoán SGA thường được dựa vào thông số sinh trắc thai.
Theo RCOG, 2 thông số được dùng là EFW hay AC.
Phân biệt SGA với FGR là rất khó khăn, buộc phải dựa vào dạng của biểu đồ tăng trưởng.
Xác lập chẩn đoán thai nhỏ thường dễ dàng, trong khi đó, việc phân biệt các tình trạng SGA hay FGR là rất khó khăn.
Trong trường hợp đó, không chỉ phải lưu tâm đến việc các trị số sinh trắc nằm ở đâu so với các bách phân vị là đủ, mà còn phải lưu tâm đến dạng của biểu đồ tăng trưởng.
Cần lưu ý rằng do khác nhau về bệnh sinh, nên giá trị và chỉ định thực hiện của các test lượng giá sức khỏe thai là không như nhau cho các trường hợp SGA/FGR xuất hiện sớm trong tam cá nguyệt thứ nhì và các trường hợp SGA/FGR xuất hiện muộn trong tam cá nguyệt thứ ba.
Quản lý các thai nhi SGA liên quan mạnh nhất thời điểm quyết định chấm dứt thai kỳ.
Một điều cần lưu ý trước tiên là phải loại trừ khả năng có các bất thường về di truyền (lệch bội, đột biến gien…) hay dị tật nghiêm trọng ở bào thai có SGA/FGR. Các trường hợp này phải được xác nhận thông qua một hay nhiều test tiền sản và tầm soát đã được thực hiện sớm trong đầu thai kỳ như test huyết thanh( double-test, triple test), khảo sát hình ảnh (NT, soft-markers), NIPT hay test xâm lấn chẩn đoán (CVS, chọc ối karyotype), các khảo sát huyết thanh nhiễm trùng bào thai như Rubella hay CMV… .
Nếu đã loại trừ các yếu tố bất thường về dị tật hay di truyền cũng như nhiễm trùng bào thai, thì việc theo dõi SGA/FGR là nhằm cân bằng giữa:
- Lợi ích của việc kéo dài việc nuôi dưỡng thai phát triển trong tử cung cho đến khi sơ sinh có khả năng sống sót khi được đưa ra sống môi trường mới ngoài tử cung
- Nguy cơ của việc kéo dài cuộc sống trong tử cung với mối đe dọa thiếu hụt về trao đổi chất và khí máu dẫn đến toan hóa máu thai và tử vong của thai nhi trong tử cung.
Tuy nhiên, có khá nhiều quan điểm trái chiều về việc sử dụng các phương tiện này như thế nào là tốt nhất cho mục đích lượng giá sức khỏe thai, cũng như việc các phương này có vai trò cụ thể như thế nào trong việc quyết định thời điểm chấm dứt thai kỳ.
Trong SGS/FGR xuất hiện sớm, vai trò của velocimetry Doppler là quan trọng.
Trong khi đó với SGA/FGR xuất hiện muộn trong tam cá nguyệt thứ ba, vai trò của EFM lại quan trọng hơn rất nhiều.
Thai nhi SGA/FGR gặp rất nhiều vấn đề có thể gây khó
khăn cho việc thích ứng với môi trường mới ngoài tử cung.
Non tháng là vấn đề trước tiên. Non tháng liên quan đến việc phải chấm dứt thai kỳ sớm, trước khi các cơ quan của thai trưởng thành về chức năng. Corticosteroid liệu pháp nhằm mục đích dự phòng RDS rất cần thiết. Đối với SGA/FGR, chỉ định của corticosteroids liệu pháp cần phải mở rộng thêm, đến 36 tuần vô kinh hay hơn nữa, mà không dừng lại ở 34 tuần vô kinh.
Như vậy,
Về mặt nguyên tắc, thời điểm chấm dứt thai kỳ là thời điểm mà hành động cố lưu giữ thai nhi lại trong tử cung sẽ hoặc
- Không còn có lợi thêm nữa hoặc
- Là nguy hiểm hơn cho thai, so với việc đem ra môi trường ngoài tử cung để tiếp tục nuôi dưỡng.
Hiện nay, có rất nhiều test lượng giá sức khỏe thai có thể giúp đỡ cho việc đưa ra thời điểm chấm dứt thai kỳ một cách hợp lý đã được trình bày trong phần lượng giá sức khỏe thai. Các khảo sát thông dụng gồm theo dõi tim thai và cơn co tử cung (non-stress test và contraction stress test), khảo sát động học các dòng chảy với hiệu ứng Doppler, trắc đồ sinh vật lý của Manning hay trắc đồ sinh vật lý biến đổi.
Tùy thời điểm xuất hiện của SGA/FGR là sớm hay muộn, mà việc sử dụng các test có thể khác nhau.
Hạ đường huyết là tình trạng thường gặp ở sơ sinh có SGA/FGR. Cần lưu ý biến động glycemia ở nhóm các trẻ này. Với những trẻ này, việc bổ sung bằng sữa công thức là cần thiết, do sữa mẹ hoàn toàn không thể đảm bảo nhu cầu về năng lượng của các trẻ này.
Corticosteroid liệu pháp là cần thiết nhưng chỉ được phép chỉ định khi đồng thời có đủ 2 yếu tố:
- Thỏa điều kiện tuổi thai ≤ 35 tuần 6/7
- Có nguy cơ rõ ràng phải chấm dứt thai kỳ trong vòng vài ngày sắp đến
Hoạt động còn non kém của hệ thần kinh thể hiện qua hoạt động không hoàn chỉnh của các trung khu điều nhiệt và hô hấp. Hạ thân nhiệt do nhiều yếu tố kết hợp. Các rối loạn hô hấp kiểu các cơn ngưng thở khá phổ biến. Có thể có co giật sơ sinh.
Đa hồng cầu thường gặp, là hệ quả của đáp ứng với thiếu oxy trường diễn
Tăng bilirubin máu và vàng da sơ sinh năng cũng rất thường gặp ở trẻ SGA/FGR.
Trẻ SGA/FGR cũng dễ bị nhiễm trùng.
TÀI LIỆU ĐỌC THÊM
- Obstetrics and gynecology 8th edition. Tác giả Beckmann. Hợp tác xuất bản với ACOG. Nhà xuất bản Wolters Kluwer Health 2018.
- Royal College of Obstetricians and Gynaecologists (RCOG). Green-top guideline N.31. The Investigation and Management of the Small–for– Gestational–Age Fetus. 2014. https://www.rcog.org.uk/globalassets/documents/guidelines/gtg_31.pdf
Thai với giới hạn tăng trưởng trong tử cung
(Thai chậm tăng trưởng trong tử cung – Intra-Uterine Growth Restriction)
Thân Trọng Thạch 1, Âu Nhựt Luân 2, Huỳnh Nguyễn Khánh Trang 3
© Bộ môn Phụ Sản, Khoa Y, Đại học Y Dược TP. Hồ Chí Minh.
1 Giảng viên bộ môn Phụ Sản, khoa Y, Đại học Y Dược tp HCM. e-mail: [email protected]
2 Giảng viên, Phó trưởng bộ môn Phụ Sản, Đại học Y Dược TP. Hồ Chí Minh. e-mail: [email protected]
3 Phó giáo sư, Phó trưởng bộ môn Phụ Sản, khoa Y, Đại học Y Dược tp HCM. e-mail: [email protected]
Mục tiêu bài giảng
Sau khi học xong, sinh viên có khả năng:
- Trình bày được bệnh sinh và kết cục của thai với giới hạn tăng trưởng trong tử cung
- Trình bày được các thành tố và cách thiết lập chẩn đoán thai với giới hạn tăng trưởng trong tử cung
- Trình bày được cách thiết lập chẩn đoán thai với giới hạn tăng trưởng trong tử cung trong một số tình huống đặc biệt
BỆNH SINH VÀ KẾT CỤC CỦA CÁC THAI KỲ VỚI GIỚI HẠN TĂNG TRƯỞNG TRONG TỬ CUNG CỦA BÀO THAI
Bệnh sinh và kết cục của IUGR xuất hiện sớm và IUGR xuất hiện muộn rất khác nhau.
Thuật ngữ liên quan đến bất thường tăng trưởng bào thai trong tử cung theo chiều hướng nhỏ hơn bình thường đã được đề cập một cách chi tiết trong bài “Vấn đề liên quan đến các thuật ngữ: Thai nhỏ so với tuổi thai (SGA), Thai với tăng trưởng trong tử cung bị giới hạn (FGR)(IUGR)”.
IUGR xuất hiện sớm liên quan đến các bất thường về cấu trúc hay lệch bội ở bào thai.
Do liên quan đến bất thường cấu trúc hay lệch bội, nên tình trạng IUGR xuất hiện sớm thường có tiên lượng rất xấu.
IUGR xuất hiện sớm bao gồm cả các tình trạng IUGR xuất hiện rất sớm, từ trong những tuần đầu tiên của thai kỳ cho đến các tình trạng IUGR xuất hiện muộn hơn, trong 3 tháng giữa của thai kỳ.
Do bất thường về cấu trúc, nên các biến đổi bệnh học thường được thể hiện ra bên ngoài rất sớm qua các bất thường trong động học của các dòng chảy. Khi thai kỳ đã tiến triển xa, bất thường cấu trúc và lệch bội không đảm bảo được hoạt động chức năng đồng bộ và bình thường của các cơ quan trọng yếu nữa, tình trạng thiếu O2 xuất hiện, diễn tiến cấp diễn và kết cục bằng cái chết của thai trong tử cung.
Như vậy, vấn đề quan trọng nhất của giới hạn tăng trưởng trong tử cung xuất hiện rất sớm của thai là phát hiện các khuyết tật về cấu trúc (dị dạng bào thai) cũng như là các tình trạng lệch bội hay bất thường di truyền khác. Nếu các khảo sát xác nhận một tình trạng thai không có khả năng sống trong môi trường ngoài cơ thể thì việc kéo dài thai kỳ trở nên vô nghĩa.
IUGR xuất hiện muộn, trong nửa sau của thai kỳ thường liên quan đến một trong hai tình trạng:
- Mọi bệnh lý gây bất thường của trao đổi tử cung-nhau
- Mọi bệnh lý gây thiếu oxygen trường diễn ở mẹ hoặc giảm khả năng vận chuyển oxygen đến thai
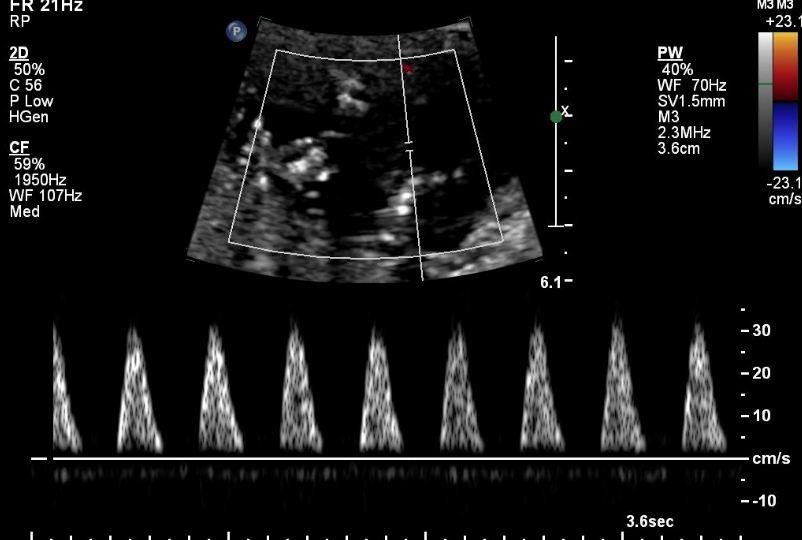
Hình 1: Vắng mặt dòng tâm trương rất phổ biến trong IUGR sớm
Nguồn: iame.com
Các bệnh lý gây bất thường của trao đổi tử cung-nhau, dẫn đến tình trạng thiếu oxygen trường diễn ở bào thai như tăng huyết áp, đái tháo đường có trước thai kỳ kèm theo tổn thương cơ quan đích, Lupus đỏ hệ thống, hội chứng kháng phospholipid…
Các bệnh lý gây thiếu oxygen trường diễn ở mẹ hoặc giảm khả năng vận chuyển oxygen đến thai như thiếu máu nặng, bệnh lý hemoglobin (hồng cầu hình liềm), các bệnh có thể gây thiếu oxygen trường diễn ở mẹ như bệnh hô hấp tắc nghẽn mạn, hen phế quản trong thai kỳ, mẹ hút thuốc lá…
Rối loạn tưới máu nhau thai là nguyên nhân thường gặp nhất gây bất thường tăng trưởng trong tử cung ở bào thai. Nguyên nhân gây suy giảm tưới máu nhau thai có thể là suy giảm lượng máu đến hồ máu (co thắt tiểu động mạch xoắn và/hoặc lắng đọng fibrin trong tiền sản giật…), thoái hóa của cấu trúc lông nhau (thai kỳ kéo dài quá ngày dự sanh…). Thiếu oxygen trường diễn dẫn đến chậm tăng trưởng của thai trong tử cung (thể hiện qua các thông số sinh trắc), gây suy giảm hệ đệm (thể hiện qua bất thường trong cử động thai, EFM). Khi tình trạng đã tiến triển xa, bắt đầu xuất hiện các dấu hiệu của tái phân bố tuần hoàn gồm co mạch thận và các cơ quan ngoại vi để dồn máu cho não (thể hiện qua giảm cung xuất nước tiểu tức tình trạng thiểu ối và tình trạng bất thường trong động học các dòng chảy).
Như vậy, đối với giới hạn tăng trưởng trong tử cung của bào thai xuất hiện muộn, vấn đề chính là xác định được thời điểm can thiệp lấy thai, sao cho thai đạt được một mức trưởng thành cơ quan nhất định (thích nghi và tồn tại được trong môi trường ngoài tử cung) đồng thời không thể kéo dài thêm cuộc sống trong môi trường của thiếu hụt oxygen trường diễn.
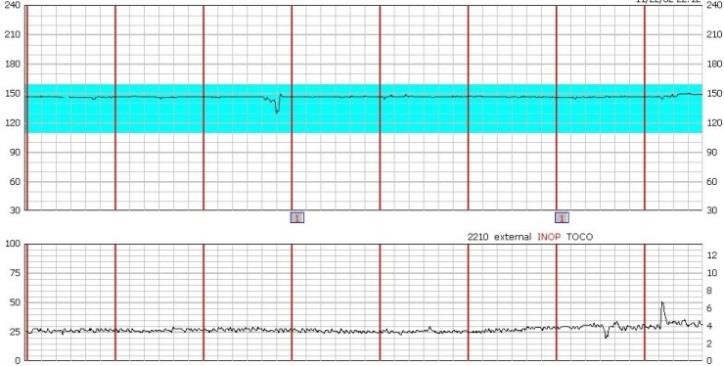
Hình 2: Bất thường EFM là biểu hiện xuất hiện trước khi có các biểu hiện xấu trên velocimetry Doppler
Nguồn: ob-efm.com
Có nguy cơ tăng cao của tai biến chu sinh trong chuyển dạ sanh và ở sơ sinh có IUGR. Phòng tránh tổn thương não bộ là mối lưu tâm lớn nhất.
Thai nhi IUGR có nguy cơ tăng cao của tai biến chu sinh. Tăng khả năng xảy ra tổn thương não bộ sơ sinh liên quan đến sự suy giảm giảm cung cấp oxygen trước và trong chuyển dạ, sự suy yếu của hệ đệm dẫn đến việc dung nạp rất kém tình trạng thiếu oxygen trong chuyển dạ.
Dù rằng thiểu ối chỉ là hình ảnh của thiếu oxygen trường diễn, nhưng nó thể hiện một tái phân bố tuần hoàn đã hoặc đang được thiết lập, với nguy cơ cao bệnh lý tổn thương não. Thêm vào đó, các hệ quả cơ học của thiểu ối như tăng nguy cơ chèn ép dây rốn với bất thường EFM và gia tăng nguy cơ mổ lấy thai. Các hệ quả trực tiếp là tỷ lệ trẻ với điểm số Apgar thấp (cần hay chưa cần đặt nội khí quản), và bất thường pH máu cuống rốn cũng tăng lên ở những trẻ bị FGR-SGA.
Đa hồng cầu, hạ đường huyết, tăng bilirubin máu, hạ thân nhiệt, suy hô hấp, nhiễm trùng sơ sinh và tử vong sơ sinh là những biến cố được ghi nhận là tăng cao ở sơ sinh khi có FGR-SGA.
THIẾT LẬP CHẨN ĐOÁN IUGR
Thiết lập chẩn đoán IUGR bao gồm 3 nội dung:
- Xác nhận tình trạng thai nhỏ so với tuổi thai
- Nguyên nhân
- Sự đe dọa thai
Tần suất của IUGR do nguyên nhân nhiễm trùng bào thai không cao, chỉ dưới 5%. Hiện nay, chỉ có tình trạng nhiễm trùng bào thai do Cytomegalo Virus (CMV) hay do Rubella là được xác nhận là có liên quan đến IUGR. Mối liên quan giữa IUGR với các nhiễm trùng bào thai khác không được xác nhận (TORCH và ngoài TORCH).
Một số yếu tố khác cũng có liên quan đến IUGR, với những mức độ ảnh hưởng khác nhau, gồm nhiễm trùng bào thai do CMV hay do Rubella hay liên quan đến tăng cân của mẹ trong thai kỳ.
Liên quan đến tăng cân của mẹ trong thai kỳ, mặc dù nếu mẹ có trọng lượng thấp trước khi mang thai và tăng cân ít trong thai kỳ sẽ gia tăng nguy cơ trẻ bị IUGR, nhưng chưa có nghiên cứu nào cho thấy các biện pháp can thiệp giúp tăng cân mẹ sẽ làm cải thiện cân nặng trẻ lúc sinh.
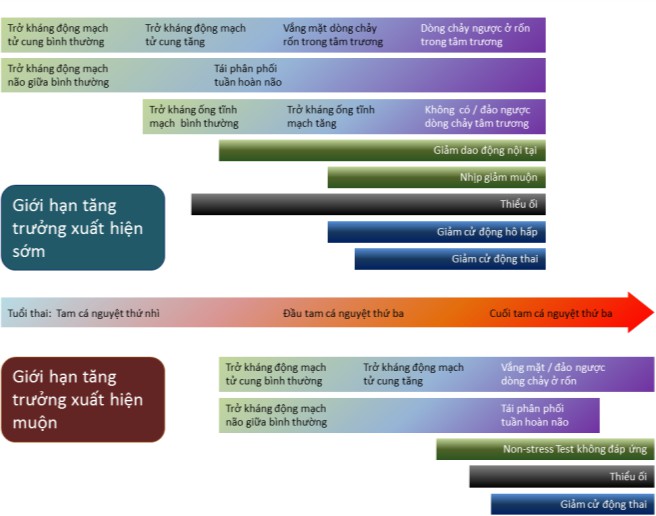
Hình 3: So sánh IUGR xuất hiện sớm và xuất hiện muộn
Trong IUGR xuất hiện sớm, do bất thường cấu trúc thai, biểu hiện trên Doppler thường xuất hiện sớm. Các biểu hiện khác thường muộn hơn. Trong IUGR xuất hiện muộn, các biểu hiện khác như sinh trắc, nước ối, biến động EFM thường xuất hiện sớm hơn các biểu hiện trên Doppler.
Nguồn: Bộ môn Phụ Sản, Đại học Y Dược TP HCM
Do bệnh sinh của IUGR rất khác nhau, việc thiết lập chẩn đoán về tăng trưởng cho một bào thai có kích thước nhỏ phải bao gồm: (1) xác nhận rằng thai này có kích thước nhỏ; (2) nguyên nhân dẫn đến sự giới hạn trong tăng trưởng của bào thai trong tử cung, nói cách khác là phân biệt SGA và IUGR-FGR; và (3) tình trạng sức khỏe của thai nhi cũng như các dự báo về diễn biến của tình trạng bào thai.
Chẩn đoán IUGR được thiết lập dựa trên việc đặt các thông số sinh trắc của bào thai với một biểu đồ tăng trưởng.
Chẩn đoán IUGR là một chẩn đoán dựa vào thống kê. Do số liệu về sinh trắc học của bào thai trong dân số chung không theo phân phối chuẩn, vì thế khảo sát tình trạng tăng trưởng bào thai phải được thực hiện bằng một biểu đồ, trong đó thể hiện trung vị (median) của sinh trắc, và các khoảng một hay hai độ lệch chuẩn (standard deviation).
Như vậy, hai điều kiện thiết yếu để đảm bảo tính tin cậy của việc xác định một thai nhỏ là
- Phải biết rõ các thông tin về tuổi thai
- Phải có một biểu đồ tăng trưởng từ một dân số phù hợp
Phải biết rõ các thông tin về tuổi thai. Các thông tin này thường được cung cấp bởi đặc điểm lâm sàng, các số liệu sinh trắc thu thập được trong tam cá nguyệt thứ nhất.
Phải có một biểu đồ tăng trưởng từ một dân số phù hợp, nghĩa là thai phụ phải thuộc về nhóm dân số đã được khảo sát để xây dựng nên biểu đồ.
Việc thiết lập chẩn đoán sẽ khó khăn khi có ít nhất một trong hai điều kiện tiên quyết trên không được thỏa.
Thiếu thông tin tin cậy về tuổi thai sẽ dẫn đến tính không tin cậy của chẩn đoán IUGR. Trong trường hợp này, khai thác cẩn thận toàn bộ thông tin về lâm sàng-sinh trắc và diễn biến của số liệu sinh trắc (lặp lại nhiều lần) có thể cung cấp các ý niệm về tăng trưởng bào thai. Trong mọi trường hợp, việc đối chiếu dạng của đường biểu diễn sinh trắc của thai nhi với các đường chuẩn của biểu đồ sẽ giúp thiết lập chẩn đoán. Khi thực hiện các khảo sát sinh trắc lặp lại, cần chú ý đến (1) sai số do phép đo và (2) tăng trưởng của bào thai1.
Lượng giá sức khỏe thai phải đi liền với xác lập chẩn đoán thai có kích thước nhỏ.
Ngoại trừ SGA, các nguyên nhân khác dẫn đến một kích thước bào thai nhỏ, kết cục thai kỳ thường xấu. Tùy theo nguyên nhân, tức IUGR sớm hay muộn, mà việc thăm dò tình trạng thai sẽ khác nhau.
Thông số sinh trắc chạm điểm cắt 10th percentile có ý nghĩa thiết lập chẩn đoán IUGR. Thông số sinh trắc chạm điểm cắt 3rd percentile liên quan mạnh đến các kết cục xấu.
Vì thế,
Các thăm dò cần phải được tiến hành từ ngay thời điểm mà các thông số sinh trắc chạm điểm cắt 10th percentile
Phải có thái độ tích cực nhưng thận trọng khi các thông số này đã chạm đến điểm cắt 3rd percentile
Khảo sát lệch bội hay bất thường di truyền (NIPT, karyotype, đột biến…) là cần thiết cho các IUGR rất sớm. Đối với các trường hợp này, velocimetry khảo sát động
1 Trong trường hợp của đường kính lưỡng đỉnh (BPD), tốc độ biến thiên của BPD trong 3 tháng giữa thai kỳ, trước tuần thứ 28 là khoảng + 3 mm mỗi tuần. Sai số có thể có theo kinh nghiệm của phép đo là ± 3 mm. Như vậy, nếu lặp lại phép đo BPD với tần số một lần mỗi tuần, bạn phải đối mặt với nguy cơ rất cao kết luận sai.
Trong trường hợp dùng đường kính ngang bụng (DAT) hay chu vi vòng bụng (AC), cũng như chiều dài xương đùi (FL), do tốc độ phát triển của các thông số này không tuyến tính, với sai số phép đo cao, nên việc lặp lại liên tục các khảo sát sinh trắc với khoảng cách gần sẽ không cung cấp được các thông tin có ý nghĩa, hay dẫn đến các kết luận sai.
học của các dòng chảy có giá trị rất cao trong dự báo và quyết định can thiệp.
Với các IUGR được xác nhận do tình trạng thiếu oxygen trường diễn, các test lượng giá sức khỏe thai trên cơ sở EFM như non-stress test, contraction stress test hay trên nền siêu âm như trắc đồ sinh vật lý biến đổi (MBPP) có vai trò quan trọng, do các biến đổi trên động học các dòng chảy xuất hiện khá muộn, khi tình trạng thai nhi đã rất nặng, với tổn thương thần kinh không hồi phục.
VẤN ĐỀ IUGR TRONG ĐA THAI
Cảm nhận rằng thai nhỏ hơn bình thường trong trường hợp song thai không đồng nghĩa với các thai này có giới hạn tăng trưởng trong tử cung. Một số không nhỏ thai nhi song thai chỉ là SGA. Một số khác lại có vấn đề thật sự liên quan đến IUGR cấp máu qua nhau không đủ cho nhiều thai nhi tăng trưởng đồng thời một cách bình thường, hay hội chứng truyền máu trong song thai 1 trứng.
Tuy nhiên, vấn đề lớn nhất trong thiết lập chẩn đoán SGA- FGR ở song thai là không có được một biểu đồ tăng trưởng của song thai.
Biểu đồ tăng trưởng “chuẩn” được xây dựng từ các thai kỳ đơn thai, đến từ dân số chung, với các đặc điểm của mô hình bệnh tật ở dân số đó, trên một cỡ mẫu rất lớn và rất chi tiết.
Dân số song thai là một dân số khác hẳn, với một mô hình bệnh tật không giống như dân số chung (do nguyên nhân trực tiếp hay gián có liên quan của song thai như thụ tinh trong ống nghiệm, đái tháo đường, tiền sản giật…) hay do tính chất đa dạng của song thai với các đặc điểm sinh lý bệnh khác nhau (song thai 2 trứng, song thai một trứng hai nhau-hai ối, song thai một trứng một nhau-hai ối, song thai một trứng một nhau-một ối…) với tần suất không đồng đều trong dân số, hay cũng do các can thiệp điều trị khác nhau trong dân số này (giảm thai, progesterone kéo dài…), và cuối cùng là cỡ mẫu lại rất nhỏ, với mỗi thành phần đại diện trong dân số chiếm tỉ trọng rất thấp. Do những đặc điểm trên, việc thiết lập một biểu đồ có ý nghĩa, đủ độ tin cậy và có khả năng phát tán (generalizing) rộng rãi cho chẩn đoán song thai gần như là một nhiệm vụ “không tưởng”, bất khả thi.
TÀI LIỆU ĐỌC THÊM
- Obstetrics and gynecology 8th edition. Tác giả Beckmann. Hợp tác xuất bản với ACOG. Nhà xuất bản Wolters Kluwer Health 2018.
- Royal College of Obstetricians and Gynaecologists (RCOG). Green-top guideline N.31. The Investigation and Management of the Small–for– Gestational–Age Fetus. 2014. https://www.rcog.org.uk/globalassets/documents/guidelines/gtg_31.pdf.
Để lại một bình luận