- ĐẠI CƯƠNG:
- Bệnh màng trong là một trong những bệnh hay gặp nhất gây SHH ở trẻ sơ sinh.
- Tỷ lệ gặp: 1% tổng số trẻ sơ sinh nói chung, 5 – 10% trẻ sơ sinh đẻ non.
- Bệnh thường biểu hiện vài giờ hoặc vài ngày sau đẻ.
- Bệnh gặp 5 – 10% số trẻ đẻ non. Trẻ ít cân có tỷ lệ mắc bệnh cao và tử vong giảm theo thời gian xuất hiện bệnh.
- Hai yếu tố gây bệnh là đẻ non và thai ngạt trong tử cung.
- Bệnh sinh:
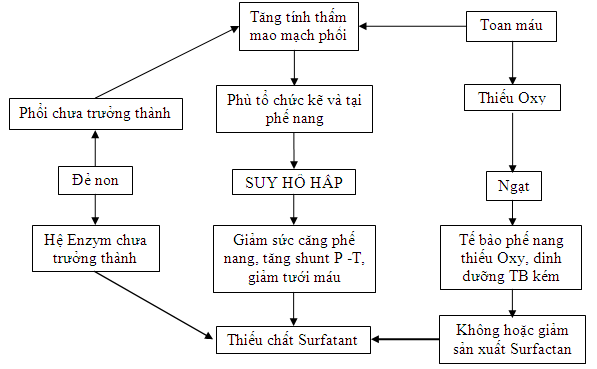
- Vì phổi chưa trưởng thành, độ thẩm thấu của mao mạch phổi và màng phế nang tăng dễ gây phù ở tổ chức kẽ và lòng phế nang 🡪 tế bào máu, huyết tương, fibrin thoát mạch tràn vào phế nang. Sau khi dịch rút đi, fibrin và một số hồng cầu đọng lại trong lòng phế nang.
- Vì thai ngạt, các tế bào phế nang bị thiếu O2, dinh dưỡng tế bào kém nên sản xuất không đủ surfactant 🡪 không tạo được sức căng bề mặt 🡪 phế nang bị xẹp, trao đổi khí kém dẫn tới suy hô hấp.
- Trên lâm sàng sẽ thấy suy hô hấp xuất hiện sau một thời gian ngắn (một vài giờ hoặc vài ngày), nhanh chóng gây RL trao đổi khí, khí không khuyếch tán qua màng phế nang được 🡪 trẻ phải gắng sức thở, nhanh chóng bị suy kiệt.
Sơ đồ bệnh sinh:
- Thường xuất hiện ở trẻ đẻ non, thai ngạt.
- Mẹ bệnh lí: đái tháo đường, xuất huyết sinh dục trước đẻ.
- Các triệu chứng xuất hiện sau đẻ vài giờ hoặc vài ngày. Điển hình là trong vòng 6 giờ đầu.
- Trẻ đang thở bình thường thì đột ngột xuất hiện suy hô hấp:
- Tím tái xuất hiện ngày càng tăng.
- Thở nhanh > 60 lần/phút, trẻ quá non thậm chí thở chậm.
- Co kéo cơ hô hấp rõ: rút lõm lồng ngực, cánh mũi phập phồng.
- Thở rên: chủ yếu thì thở ra.
- Nghe phổi phổi: RRFN kém, lúc đầu từng vùng sau lan khắp cả hai trường phổi.
- RL tim mạch: mạch nhanh >120 ck/phút.
- Chỉ số Silverman tăng nhanh > 5 điểm.
- Nếu không được điều trị, sau vài giờ:
- Vật vã, ngạt thở, thở chậm 🡪 cơn ngừng thở kéo dài.
- Trụy tim mạch 🡪 tử vong.
- Là 1 xét nghiệm rất có giá trị cho chẩn đoán:
- Những nốt mờ nhỏ khắp 2 phế trường.
- Trong hệ thống phế quản ứ khí quá sáng trên phim.
- Dựa vào hình ảnh XQ phổi, bệnh màng trong được chia làm 4 giai đoạn:
- GĐ1: ứ khí ở khí quản, phế quản lớn. Biểu hiện là các nốt mờ nhỏ khắp 2 phế trường.
- GĐ2: GĐ 1 + phế nang bị xẹp nên có hình lấm tấm các hạt mờ rải rác cả 2 phế trường: các hạt mô lấm tấm rải rác 2 phế trường. Nhìn rõ hệ thống phế quản bên ngoài bóng tim.
- GĐ3: GĐ 2 + các tổ chức kẽ bị phù biểu hiện là hình ảnh mạng lưới cả hai phổi.
- GĐ4: phổi bị xẹp, khí không vào được phế nang biểu hiện: phổi mờ đều (phổi trắng), chỉ thấy các nhánh PQ, KQ, không rõ bờ tim.
- Rối loạn nghiêm trọng các chất khí trong máu:
- PaO2 giảm nặng < 50 mmHg, PaCO2 tăng > 70 mmHg.
- pH giảm < 7,3 (có trường hợp dưới 6,8).
- Lúc đầu là toan hô hấp, sau là toan hỗn hợp mất bù là tiên lượng xấu.
- Dịch ối:
- Tỷ số lecithine/sphingomyeline < 2.
- Không có phosphatidylglycerol.
- Có thể xét nghiệm dịch dạ dày hoặc dịch phế quản.
- Định lượng Phosphotidyl glycerol giảm.
- Test sủi bọt.
- Giấy thử.
- Có giá trị chẩn đoán hồi cứu.
- Đại thể: hai phổi bị xẹp hoàn toàn
- Vi thể:
- Các phế nang xẹp.
- Mặt trong phế nang được bao phủ 1 lớp màu trong, bắt màu hồng khi nhuộm Hematoxylin.
- Lòng phế nang có nhiều TB viêm nếu có bội nhiễm.
- Tổ chức kẽ phù nề, sung huyết.
- Ở những trẻ được thở máy và bị chết vì bội nhiễm phổi, người ta thấy màng trong phế nang giảm nhiều và đứt đoạn 🡪 chứng tỏ có sự phục hồi và có sự trao đổi khí giữa phế nang và mao mạch.
- Bản chất của màng trong: là một hợp chất gồm lipid mucopolysacharid, ADN, và hemochromogen của hồng cầu. Đó là sản phẩm của hồng cầu và fibrin huyết tương từ mao mạch thoát vào phế nang.
- Dấu hiệu lâm sàng:
- Trẻ đẻ non hoặc có yếu tố nguy cơ đang thở bình thường thì xuất hiện các dấu hiệu suy hô hấp nhanh chóng, tím tái, thở rên, rì rào phế nang giảm dần ở cả hai phổi.
- Có thể trụy tim mạch.
- Dấu hiệu Xquang phổi: 4 giai đoạn.
- Dấu hiệu nhiễm trùng. Thường nằm trong bệnh cảnh nhiễm trùng toàn thân, nhiễm trùng huyết.
- Suy hô hấp xuất hiện từ từ. Hoặc có thể bị các triệu chứng toàn thân che lấp như nổi vân tím, sốc, rên rỉ, giảm trương lực cơ.
- Nghe phổi thấy có nhiều ran ẩm, nổ rải rác cả hai bên.
- Hình ảnh XQ phổi không điển hình: nốt mờ nhỏ rải rác 2 phế trường.
- Gặp ở trẻ đẻ non < 1200g, đặc biệt là trẻ < 1000 g.
- Cơ chế: phổi chưa có đủ chức năng hô hấp: Tổ chức phổi quá non, các tế bào phế nang còn là các tế bào hình trụ 🡪 thành phế nang dày, lòng hẹp, các mao mạch ít, thành cũng dày, tổ chức liên kết giữa các phế nang và mao mạch nhiều, tổ chức đàn hồi kém phát triển 🡪 sự trao đổi khí bị hạn chế, dung lượng khí ít, phế nang không nở được.
- Lâm sàng:
- Ngay từ khi mới sinh ra trẻ thở nông, yếu, không đều, có những cơn ngừng thở.
- Càng gắng sức trẻ càng tím tái.
- Tử vong thường do phù hoặc xuất huyết não, phổi và phù các phủ tạng khác.
- Gặp ở trẻ có bất thường khi sinh như:
- Chuyển dạ kéo dài, đẻ khó cơ học.
- Bất thường dây rốn, trẻ già tháng hoặc trẻ đủ tháng quá to.
- Cơ chế: suy thai cấp gây thiếu O2 và toan máu gây thải phân su vào nước ối, rồi động tác hít vào xảy ra sớm làm nước ối có phân su sẽ tràn vào phổi.
- Lâm sàng:
- Trước khi đẻ, có dấu hiệu thai suy. Ngay sau đẻ, trẻ gần như chết, chỉ số Apgar < 4 điểm.
- Trẻ suy hô hấp nặng.
- Trên da và trong miệng đầy nước ối lẫn phân su. Có thể thấy cả trong dịch dạ dày của trẻ.
- Nghe phổi thấy có ran ứ đọng, đôi khi không nghe thấy tiếng gì vì nước ối tràn vào phổi, cản trở khí vào, tắc nghẽn các phế quản 🡪 trao đổi khí bị hạn chế.
- Cận lâm sàng:
- X quang phổi:
- Nhu mô phổi thông khí không đều.
- Nhiều nốt đậm bờ không rõ, tập trung nhiều ở rốn phổi.
- Có thể thấy các vùng xẹp phổi thường hay gặp ở thuỳ bên phải.
- Trong trường hợp không điển hình tìm phân su trong nước tiểu để chẩn đoán xác định.
- Sinh hoá: toan máu, toan chuyển hoá hoặc toan mất bù nhanh chóng.
- CTM: bạch cầu thường tăng.
- Là một cấp cứu ngoại khoa.
- Thường gặp ở trẻ bị đa ối, và thường mắc kèm theo các dị dạng phối hợp khác.
- Thường thoát vị bên trái, các cơ quan trong ổ bụng chiếm chỗ của phổi trong lồng ngực gây thiểu sản phổi. Thường được chẩn đoán trước sinh bằng siêu âm.
- Triệu chứng:
- Ngay khi sinh, trẻ đã có thể suy hô hấp nặng (do phổi bị chèn ép ngay từ thời kì bào thai).
- Hoặc có thể khởi phát muộn hơn, các dấu hiệu suy hô hấp tăng dần
- Mỏm tim đập bên phải, lồng ngực phồng.
- Không thấy rì rào phế nang bên trái.
- Bụng phẳng.
- Xquang ngực có giá trị chẩn đoán xác định:
- Hình ảnh của ruột trong lồng ngực.
- Trung thất bị đẩy sang bên đối diện (thường là bên phải).
- Xẹp phổi bên lành.
- Dùng sonde cản quang đặt vào dạ dày 🡪 xác định được vị trí của dạ dày trên phim.
Quan trọng là phải phát hiện sớm và điều trị kịp thời.
- Chỉ định: hiện nay, surfactant đã được chủ động sử dụng sớm cho những trẻ có nguy cơ cao chứ không chờ tới khi đã có SHH.
- Có 2 loại Surfactant :
- Surfactant tự nhiên (từ người, lợn hoặc bò): Survanta.
- Surfactant tổng hợp: Newfactan
- Đường dùng: bơm vào phổi qua nội khí quản.
- Liều lượng: tuỳ từng loại. Surfactant tự nhiên (Survanta): 100 mg/kg/lần.
- Tác dụng phụ: có thể làm chậm tim, ngừng thở.
- Hạn chế tối đa những động chạm không cần thiết tới trẻ đang suy hô hấp
- Thở oxy qua Sonde.
- CPAP hoặc hô hấp nhân tạo với áp lực dương liên tục 5 – 7 cm H2O khi nhu cầu O2 trên 50%:
- Mục đích để tăng oxy vào phế nang 🡪 phòng xẹp phổi, phù phổi, tăng ảnh hưởng của Surfactant 🡪 tiết kiệm Surfactant, giảm biến chứng ở phổi và tiên lượng tốt hơn.
- Có thể thở CPAP qua ống mũi hầu hoặc NKQ.
- Tác dụng phụ:
- Có thể ảnh hưởng tới máu về tim và cung lượng tim.
- Gây tăng CO2 do áp lực của CPAP quá cao.
- Thở máy khi:
- Tình trạng SHH nặng lên.
- Nhu cầu O2 > 60%.
- pCO2 > 50 – 60 mmHg với PEEP là 4cm H2O.
- Đo khí máu để điều chỉnh máy thở và nồng độ O2 phù hợp với yêu cầu của trẻ (đảm bảo PaO2 40 – 70 mmHg trong máu mao mạch).
- Đảm bảo thăng bằng toan kiềm.
- Tốt nhất là dựa vào khí máu.
- Cố gắng duy trì pH 7,25.
- Dùng dung dịch NaHCO3 để chống toan hoá máu hoặc thở máy để đưa bớt CO2 ra ngoài (công thức NaHCO3…).
- Theo dõi HA động mạch, giữ thân nhiệt trẻ ổn định.
- Bởi hạ nhiệt độ làm tăng nhanh mức độ suy hô hấp và tử vong.
- Duy trì thân nhiệt 36,5 – 37oC.
- Hạn chế mất năng lượng không cần thiết cho trẻ.
- Đảm bảo đường huyết cho trẻ bằng dung dịch Glucose.
- Sữa mẹ: cho ăn qua Sonde.
- Chú ý lượng nước đưa vào để tránh sự tồn tại của ống động mạch và tránh suy thận: 70 ml/kg/24h đầu là hợp lý.
- Nhiễm khuẩn: kháng sinh:
- Kết hợp Beta lactam + Gentamycin.
- Dừng kháng sinh sau 5 ngày nếu không có triệu chứng LS và CLS của nhiễm khuẩn.
- Biến chứng do thở oxy kéo dài: loạn sản phổi – phế quản:
- Là bệnh nhân có các triệu chứng mãn tính của đường hô hấp, phụ thuộc oxy hoặc thở máy quá 28 ngày 🡪 tắc nghẽn phế quản-phổi mạn tính, tăng áp lực ĐM phổi và tim phổi mãn.
- Điều trị loạn sản phổi:
- Oxy liệu pháp.
- Hạn chế lượng nước đưa vào.
- Thuốc lợi tiểu và giãn phế quản.
- Chế độ ăn giàu năng lượng.
- Vỗ rung.
- Liệu pháp Corticoid.
- Kháng sinh trong trường hợp bội nhiễm phổi.
- Chú ý phát hiện sớm còn ống động mạch để điều trị kịp thời.
- Bệnh màng trong là một trong các nguyên nhân chính gây suy hô hấp và tử vong ở trẻ sơ sinh, đặc biệt trẻ sơ sinh thiếu tháng.
- Dẫu có nhiều tiến bộ trong điều trị nhưng tỷ lệ tử vong còn cao, nên việc dự phòng rất quan trọng.
- Quan trọng là phải phát hiện sớm và điều trị kịp thời.
- Phải làm tốt việc chăm sóc trước đẻ: khám thai định kỳ đều đặn.
- Phát hiện và điều trị sớm các nguyên nhân gây xuất huyết trong quí 3 của thai kì và tránh thai bị ngạt.
- Chế độ ăn uống và làm việc hợp lý.
- Dùng Betamethasone (12mg × 2 lần, tiêm bắp, cách nhau 24h):
- Cho mẹ trong trường hợp doạ đẻ non < 34 tuần tuổi.
- 24-72 h trước sinh để giúp các tế bào phổi 2 sản xuất Surfactant.
- Thuốc có tác dụng từ tuần thứ 24, nó làm giảm tần suất và mức độ của SHH.
- Theo dõi tỉ lệ Lecithine/Sphingomyeline trong nước ối để đánh giá sự trưởng thành phổi của thai nhi. Nếu < 2 thì khả năng SHH sau đẻ là rất lớn.
Để lại một bình luận