ĐẠI CƯƠNG:
- Hội chứng thận hư là hội chứng lâm sàng gồm các triệu chứng chính là:
1. Phù.
2. Protein niệu ≥ 50 mg/kg/24 giờ.
3. Protid máu giảm ≤ 56 g/l (Albumin ≤ 25 g/l)
4. Lipid, Cholesterol máu tăng.
🡪 Trong đó, 2 dấu hiệu bắt buộc phải có là Protein niệu nhiều và giảm Albumin máu.
- Hội chứng thận hư tiên phát là hội chứng thận hư không có nguyên nhân rõ ràng, khởi phát sớm nhất trên 3 tháng tuổi, với 3 hình thái bệnh lí tổn thương cầu thận:
- Tổn thương tối thiểu.
- Xơ cứng hoặc hyalin hoá cục bộ hoặc một phần.
- Tăng sinh gian mạch lan toả.
- Hay gặp ở tuổi tiền học đường hoặc học đường (5 – 10 tuổi).
- HCTH tiên phát là một bệnh mạn tính, diễn biến với các đợt bột phát. Dưới tác dụng điều trị, bệnh sẽ thuyên giảm hoàn toàn nhưng hay tái phát vì vậy cần theo dõi lâu dài và tuân thủ 1 cách chính xác.
- Hay gặp nhất, chiếm 70% các trường hợp HCTH ở trẻ em.
- Hình ảnh đặc trưng:
- Kính hiển vi quang học:
- Cầu thận gần như bình thường hoặc biến đổi rất nhẹ.
- Tăng sinh nhẹ ở các tế bào gian mạch ở cầu thận.
- Ống thận: trụ trong, TB biểu mô có nhiều hốc chứa Lipit.
- Kính hiển vi điện tử:
- Mất chân tế bào biểu mô lá tạng.
- Màng đáy bình thường.
- MD huỳnh quang: không thấy các đám lắng đọng MD nhưng có thể thấy vết lắng đọng IgM hoặc IgA trong mô gian mạch.
🡪 Các hình ảnh trên thường xuất hiện khi có protein niệu ồ ạt và khi bệnh mất đi.
- Hình ảnh đặc trưng:
- Tăng sinh tế bào và chất gian mạch.
- Lắng đọng IgM và hoặc C3.
- Chiếm 15%.
- Tổn thương thường ở các cầu thận ở ranh giới vỏ và tuỷ thận.
- Hình ảnh (kính hiển vi quang học):
- Một phần hoặc 1 múi cuộn mạch cầu thận bị xẹp.
- Tăng sinh chất gian mạch. Đôi khi dính với vỏ Bownman.
- Ở các cuộn mao mạch bị xẹp: lòng mạch tắc nghẽn, lắng đọng chất vô hình bắt màu đỏ khi nhuộm PAS, đôi khi thành cục to gọi là thoái hoá kính.
- Đôi khi có thể thấy các tế bào bọt chứa nhiều hốc mỡ.
- Một số ống thận có thể bị teo và xơ cứng mô kẽ.
- MD huỳnh quang: có thể thấy đám đọng C3 và IgM ở các cầu thận tổn thương. Các cầu thận khác bình thường.
- Chú ý:
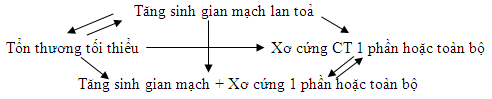
- 3 hình ảnh tổn thương trên không hoàn toàn đặc trưng cho HCTH tiên phát vì có thể gặp trong các bệnh VCT khác.
- Các tổn thương này có thể biến đổi lẫn nhau trong quá trình tiến triển của bệnh theo sơ đồ:
- BỆNH SINH TRONG HCTH:
- Cơ chế bệnh sinh còn chưa hoàn toàn sáng tỏ.
- Dưới đây là sinh lí bệnh của các dấu hiệu chính trong HCTH:
- Bình thường màng lọc cầu thận ngăn không cho các đại phân tử đi qua nhờ 2 cơ chế chủ yếu:
- Cấu trúc màng lọc gồm nhiều lớp, có cấu trúc dạng tổ ong 🡪 chỉ cho phép các phân tử nhỏ < 60 nm đi qua .
- Do điện tích âm ở bề mặt màng lọc cầu thận nên các protein mang điện tích (-) bị đẩy trở lại.
- Trong HCTH tiên phát, các protein đặc biệt là các Albumin qua được là do:
- Biến đổi cấu trúc màng lọc, mở rộng lỗ lọc.
- Quan trọng hơn là: mất điện tích âm màng đáy hoặc ở protein.
- Cơ chế chủ yếu giảm protein máu là mất qua thận.
- Có sự tăng giáng hoá Albumin ở ống thận.
- Mất protein qua ruột (thường không đáng kể).
🡪Do giảm protid máu nên gan tăng khả năng tổng hợp protein đặc biệt là Albumin nhưng vẫn không bù được lượng protein mất qua nước tiểu (làm cho gan hơi to lên).
- Các biến đổi này góp phần vào xơ vữa động mạch sớm, tăng tiến triển của tổn thương cầu thận.
- Cơ chế:
- Tăng tổng hợp lipoprotein ở gan do giảm Albumin máu.
- Tăng apolipoprotein B100 làm tăng protêin vận chuyển cholesterol.
- Giảm giáng hoá lipid vì hoạt tính men lipoproteinlypase (LPL) và lecithin-cholesterol acyltransferase giảm do mất qua nước tiểu.
- Cơ chế rất phức tạp, chưa hoàn toàn sáng tỏ.
- Có 3 cơ chế:
- Giảm áp lực keo: do giảm protein nhất là giảm Albumin máu 🡪 mất cân bằng lực Starling.
- Từ đó hoạt hoá hệ Renin-Angiotensin-Aldosteron 🡪 tăng giữ muối và nước.
- Biến đổi hệ số lọc cầu thận do giảm thể tích tuần hoàn.
- Tăng quá trình đông máu.
- Giảm yếu tố vi lượng, calci.
- Giảm các protein khác, đặc biệt là các Hormon (VD: protein gắn với thyroxin và T3, T4).
Protein niệu
Protein máu giảm
Tổng hợp protein ở gan tang
Cảm giác ngon miệng giảm
Hấp thu protein giảm
Yếu tố đông máu
Lipoprotein tăng
Phù nề ruột
Áp lực keo huyết thanh giảm
Phù tổ chức kẽ
Thể tích huyết thanh giảm
Giảm antithrombin III
Hấp thu Na+ ống thận tăng
Bài tiết corticoid khoáng tăng
Giữ Na+ và H2O
Tăng đông máu
Xơ cứng mạch
Chức năng thận giảm
Sinh lý bệnh của HCTH
- Là dấu hiệu chủ yếu, gặp trong hầu hết đợt phát bệnh đầu tiên hoặc tái phát.
- Xuất hiện tự nhiên hoặc sau một đợt nhiễm khuẩn đường hô hấp trên 🡪 đợt phát bệnh đầu tiên khó phân biệt được với viêm cầu thận cấp.
- Cơ chế phù phức tạp mà chủ yếu là do giảm Protid máu.
- Đặc điểm:
- Mức độ: phù to, phù toàn thân kèm theo cổ trướng hoặc tràn dịch đa màng (màng tim, màng phổi, màng bụng, màng tinh hoàn).
- Tiến triển: phù tiến triển nhanh, bột phát
- Tính chất phù: phù trắng, mềm.
- Xuất hiện: tự nhiên hoặc sau một đợt nhiễm khuẩn nhẹ đường hô hấp trên.
- Vị trí: thường phù mặt trước rồi phù toàn thân, thường kèm theo cổ trướng, TD đa màng.
- Kéo dài, hay tái phát.
- Thường giảm khi được điều trị corticoid, ăn nhạt không giảm phù.
- Số lượng nước tiểu giảm trong các đợt phù nhiều, nhưng thường không bao giờ vô niệu.
- Đái máu đại thể: không có.
- THA: tuyệt đại đa số các trường hợp đều không có.
- Trong giai đoạn phù to thường:
- Mệt mỏi, chán ăn.
- Da hơi xanh.
- Khó thở do TDMP, cổ trướng nhiều.
- Đau bụng.
- Gan to 2-3 cm dưới bờ sườn, khi phù giảm, gan sẽ co lại dưới bờ sườn.
- Mỏi cơ – xương – khớp.
- Phù kéo dài có thể dẫn đến thiếu dinh dưỡng, cơ nhẽo.
- Protein niệu:
- Thường nhiều:
- Định tính > 3+.
- Định lượng > 3 g/l.
- Protein niệu 24h ≥ 50 mg/kg/24h, đa số trên 100 mg/kg/24h.
- Có tính chọn lọc cao (chủ yếu là Albumin).
- Tỷ số thanh thải IgG và transferin <0,1.
- Thể lưỡng chiết – trụ mỡ.
- TB niệu: một số ít trường hợp có HC niệu vi thể nhẹ và nhất thời.
- Protein:
- Protein toàn phần thường giảm nhiều (thường < 40 g/ l).
- Điện di protein máu:
- Albumin giảm nhiều < 25 g/l.
- Globulin: α1 bình thường, α2 và β tăng, γ giảm.
- Tỉ lệ A/G đảo ngược (<1).
- Lipid và Cholesterol thường tăng rất cao (từ 5 tới 10 lần).
- Điện di miễn dịch: IgM tăng cao, IgG giảm nhiều nhất trong giai đoạn bột phát.
- Bổ thể: C2, C3, C4 giảm: có yếu tố gia đình.
- CTM:
- Thiếu máu nhẹ: Hb bình thường hoặc giảm nhẹ.
- Bạch cầu trung tính tăng, tiểu cầu tăng 🡪 do phản ứng của hệ tạo máu.
- Máu lắng tăng (thường tăng > 50 mm trong giờ đầu).
- Chức năng thận:
- Ure, creatinin đa số trong giới hạn bình thường.
- Có thể tăng trong giai đoạn phù nhiều hoặc vô niệu.
- ĐGĐ: Na+, K+, Ca++ thường giảm.
- Thận hơi to hơn bình thường
- UIV hoặc chụp thận ngược dòng: không cần thiết.
- Hầu hết đều là tổn thương cầu thận tối thiểu.
- Chỉ định trong trường hợp:
- Tuổi < 1 hoặc >10 với tổn thương thận nặng.
- Không đáp ứng với corticoid, thể phụ thuộc, tái phát.
- Ít gặp.
- Tổn thương GPB thường gặp: tăng sinh gian mạch hoặc xơ hoá cầu thận một phần hoặc toàn bộ.
- Thường khởi phát như một VCTC sau nhiễm khuẩn: điều trị lâm sàng có giảm nhưng vẫn phù.
- Lâm sàng: giống HCTH đơn thuần với tổn thương cầu thận tối thiểu nhưng có kèm theo HC viêm thận cấp:
- Phù kéo dài.
- Tiểu ít nếu có suy thận cấp, có thể có đái máu đại thể hoặc vi thể
- Tăng huyết áp có thể có.
- Một số trường hợp có thể gây suy thận cấp (thiểu niệu, vô niệu).
- CLS:
- Protein niệu nhiều nhưng không chọn lọc.
- TB niệu thường có hồng cầu niệu vi thể (đôi khi đại thể).
- Ure và creatinin có thể tăng cao do suy thận cấp.
- Ít đáp ứng với corticoid.
1. Phù.
2. Protein niệu ≥ 50 mg/kg/24h.
3. Protid máu giảm ≤ 56 g/l,Albumin máu giảm ≤ 25 g/l
4. Lipid, Cholesterol máu tăng.
- Phù do suy dinh dưỡng nặng.
- Phù niêm (trong suy giáp trạng bẩm sinh):
- Phù cứng.
- Da màu sáp.
- Chậm phát triển về trí tuệ.
- Nguyên nhân:
- RL miễn dịch: giảm IgG, bạch cầu, giảm khả năng diệt vi khuẩn.
- Dùng thuốc Corticoid, ức chế miễn dịch, thuốc độc TB.
- Các NK làm cho bệnh hay tái phát 🡪 HCTH tái phát.
- Các NK chủ yếu: viêm phổi, NK tiết niệu, NK huyết, viêm mô TB, viêm phúc mạc tiên phát, viêm màng não mủ.
- Nguyên nhân: do ăn nhạt, lợi tiểu và phù.
- Hậu quả: Natri giảm nhiều: hôn mê, co giật (do phù não).
- Na+ ↓ kèm theo Albumin ↓ 🡪 ↓ áp lực keo🡪 ↓ khối lượng tuần hoàn 🡪 trụy mạch.
- Nguyên nhân: do lợi tiểu Furosemid và corticoid.
- Hậu quả:
- Nhược cơ toàn thân (cơ vân).
- Bụng chướng (cơ trơn).
- Rối loạn nhịp tim (cơ tim).
- Nguyên nhân:
- Protein máu giảm mà 90% Ca++ gắn với Protein.
- Giảm hấp thu ở ruột (do tác dụng phụ corticoid).
- Hậu quả: cơn Tetani (co giật, dấu hiệu bàn tay đỡ đẻ, co thắt thanh quản, rối loạn nhịp tim…)
- Do mất Protein qua nước tiểu do: ăn nhạt, phù kéo dài 🡪 chán ăn, ăn kém, mệt mỏi.
- Nhiễm khuẩn.
- Phần lớn là suy thận trước thận do ↓ Natri máu và Albumin máu 🡪 ↓ khối lượng tuần hoàn.
- Đáp ứng tốt với lợi tiểu và truyền Albumin.
- Suy thận cấp trước thận sau 3 ngày không điều trị kịp sẽ chuyển thành suy thận thực tổn.
- Nguyên nhân: Do tăng yếu tố đông máu, giảm Antithrombin III, tắng kết tụ tiểu cầu.
- Hậu quả:
- Nhẹ: viêm tắc TM nông, TM ngoại vi.
- Nặng: huyết khối TM, ĐM (phổi, thận, mạch chi, mạc treo ruột).
- Chưa rõ nguyên nhân.
- Có thể do phù mạc treo, phù tụy, tắc mạch sâu, viêm phúc mạc tiên phát.
- Biến chứng của Corticoid:
- TK, tâm thần: rối loạn tâm thần, trầm cảm.
- Tim mạch: THA, suy tim mất bù.
- Tiêu hoá: bệnh lí dạ dày-tá tràng (loét, chảy máu, thủng), viêm tụy.
- Nội tiết: HC Cushing, chậm phát triển ở trẻ em.
- Chuyển hoá: tăng Glucose máu, ĐTĐ, mất K+.
- CXK: loãng xương, hoại tử vô khuẩn chỏm xương đùi, yếu cơ, nhược cơ.
- Mắt: Glaucome, đục thuỷ tinh thể dưới bao.
- Da: trứng cá, teo da, ban, tụ máu, đỏ mặt, chậm liền sẹo.
- Nhiễm khuẩn.
- Tai biến do ngừng thuốc đột ngột: suy thượng thận cấp.
- Biến chứng của ƯCMD: bạch cầu giảm 🡪 gây NK.
- HCTH tiên phát là bệnh mạn tính, diễn biến với các đợt bột phát. Dưới tác dụng điều trị, bệnh thuyên giảm hoàn toàn nhưng hay tái phát 🡪 cần theo dõi lâu dài và tuân thủ 1 cách chính xác.
- Trong giai đoạn bột phát:
- Hạn chế nước khi phù nhiều.
- Ăn nhạt tuyệt đối khi phù.
- Chế độ ăn đủ chất dinh dưỡng và vitamin, không cần chế độ quá nhiều protein.
- Trong giai đoạn thuyên giảm thì ăn uống bình thường.
- Nghỉ ngơi tại giường khi phù nhiều.
- Vệ sinh thân thể, răng miệng chống nhiễm khuẩn.
- Giữ ấm, chống lạnh.
- Tác dụng của Corticoid:
- Giảm viêm.
- Giảm tính thấm (trong hội chứng thận hư).
- Tăng chuyển hoá nhẹ.
- Tấn công: Prednisolon 2 mg/kg/24h (không quá 80 mg/24h) uống 1 lần vào buổi sáng, hoặc chia 2 – 3 lần x 4 tuần.
- Sau đợt tấn công: nếu Protein niệu (-):
- Prednisolon 1 mg/kg/24h uống 1 lần vào buổi sáng x 6 tuần.
- Sau đó dùng liều củng cố: 0,15 – 0,5 mg/kg/24h x 4 ngày/tuần x 4 – 6 tháng.
- Sau đợt tấn công: nếu Protein niệu vẫn còn thì có thể:
- Dùng Prednisolon uống 2 mg/kg/24h cách ngày x 4 tuần.
- Hoặc truyền tĩnh mạch Methyl prednisolon (Solu-Medrol) 30 mg/kg x 2 lần/1tuần.
- Sau đó phải xét nghiệm lại nước tiểu
- Nếu protein niệu hết ⭢ tiếp tục điều trị theo phác đồ trên.
- Nếu không thuyên giảm thì xem là thể kháng steroid.
- Thể ít tái phát: điều trị giống như đợt đầu.
- Thể hay tái phát hoặc thể phụ thuộc:
- Tấn công: liều tấn công như đợt đầu, cho đến khi Protein niệu (-). Sau đó:
- Liều duy trì 1 mg/kg/24h dùng kéo dài và giảm liều dần cho tới 1 năm.
- Nếu bệnh nhân có ngộ độc Corticoid thì thay bằng nhóm Alkyl:
- Cyclophosphamid 2,5 mg/kg/24h, tổng liều không quá 150 mg/kg (cả đợt điều trị).
- Chlorambucil: 0,2 mg/kg/24h, tổng liều không quá 8 mg/kg/ đợt điều trị.
- Theo dõi CTM hàng tuần: để kiểm tra công thức máu ngoại biên và phòng bội nhiễm.
- Có thể cho thêm Levamisol 2,5 mg/kg uống 2 lần/tuần trong vòng 6 – 9 tháng.
- Nếu các thuốc trên không có kết quả, có thể sử dụng Cyclosporin A (tuy nhiên thuốc này vẫn đang trong quá trình thử nghiệm).
- Chỉ định khi:
- Phù nhiều, nhất là khi bắt đầu sử dụng Prednisolon liều cao hoặc không đáp ứng với steroid.
- Khi có nhiễm khuẩn.
- Liều: Furosemid 2 mg/kg/ngày (uống).
- Chỉ định khi
- Albumin máu giảm nhiều (< 10 g/l) có nguy cơ giảm khối lượng tuần hoàn.
- Hoặc phù mà dùng lợi tiểu không có hiệu quả.
- Loại tốt nhất là loại đã khử muối, truyền chậm.
- Liều: 20mg/kg.
- Cần lưu ý khi truyền Albumin có thể gây tăng đột ngột khối lượng tuần hoàn gây phù phổi cấp.
- Chỉ dùng khi có nhiễm khuẩn.
- Các bệnh nhân HCTH và nhất là đang được điều trị bằng các thuốc ức chế miễn dịch thì khả năng đề kháng với nhiễm khuẩn rất kém.
- Hơn nữa các bệnh nhiễm khuẩn thông thường như viêm mũi họng có thể làm bệnh tái phát.
- Vì vậy cần phát hiện các ổ nhiễm khuẩn tiềm tàng hoặc bội nhiễm để điều trị kịp thời.
- Vitamin D2: 500 – 1000 UI/ngày.
- KCl, CaCl2 1g/ngày.
- Yếu tố vi lượng: sắt, đồng, nhôm.
- Thuốc hạ huyết áp (nếu có THA). Thường dùng nhóm ức chế men chuyển (Renitec) vì vừa có tác dụng hạ huyết áp, vừa giảm protein niệu.
- Vì HCTH là một bệnh mạn tính, hay tái phát 🡪 phần lớn thời gian điều trị ngoại trú 🡪 Theo dõi chặt chẽ và đều đặn trong nhiều năm (ít nhất 5 năm sau khi bệnh thuyên giảm).
- Cần giải thích kĩ cho bệnh nhân và gia đình bệnh nhân sự cần thiết phải điều trị kéo dài để họ tự nguyện chấp hành chế độ điều trị. Không sử dụng các biện pháp đông y như trục thuỷ để giảm phù, không sử dụng lưu huỳnh.
- Theo dõi các dấu hiệu lâm sàng và cận lâm sàng.
- Theo dõi sự tăng trưởng (chiều cao, cân nặng)
- Đo HA định kì, nhất là khi dùng prednisolon liều cao kéo dài, khi truyền methylprednison.
- XN protein niệu trong và sau điều trị để xác định cách điều trị, phát hiện sớm tái phát.
- Phát hiện các tác dụng phụ của thuốc:
- Ngộ độc prednisolon: hội chứng giả Cushing, chiều cao.
- Giảm bạch cầu do dùng thuốc ức chế miễn dịch 🡪 nhiễm khuẩn.
- Cho đến nay chưa có một phác đồ chung cho thể này.
- Ngoài việc kéo dài điều trị Prednisolon một thời gian (khoảng 8 – 12 tuần), một số trường hợp có thể trở nên đáp ứng hoặc có thể dùng Methylprednisolon liều cao.
- Nếu không đáp ứng hoặc có nhiều tác dụng phụ của Steroid thì ngưng dùng thuốc và thử điều trị bằng các thuốc ức chế miễn dịch khác: nhóm Alkyl, Cyclosporin A.
- Phương pháp tách huyết tương cho bệnh nhân.
Để lại một bình luận