ĐẠI CƯƠNG:
- Viêm màng não mủ là tình trạng bệnh lí gây nên do các VK (đôi khi cả KST) có khả năng sinh mủ xâm nhập vào màng não với bệnh cảnh lâm sàng chủ yếu là hội chứng nhiễm khuẩn cấp và hội chứng màng não.
- Chẩn đoán xác định bệnh nhất thiết phải dựa vào kết quả chọc dò dịch não tuỷ:
- Tìm được VK, KST qua soi và nuôi cấy.
- Tìm được KN VK đặc hiệu và/ hoặc
- Các biến đổi về sinh hoá, tế bào có xu hướng viêm mủ.
- Các căn nguyên gây bệnh thay đổi theo thời kỳ, theo lứa tuổi, địa lý.
- Căn nguyên hay gặp thay đổi theo thời gian:
- Giai đoạn trước khi có kháng sinh (trước 1944), chủ yếu gặp VMNM do não mô cầu.
- Từ năm 1945 tới thập kỉ 80, thường gặp theo thứ tự: não mô cầu, phế cầu, tụ cầu, liên cầu, trực khuẩn đường ruột.
- Chia căn nguyên chia theo 3 nhóm tuổi:
- Nhóm 1: Trẻ > 3 tháng: Não mô cầu, HI và phế cầu…
- Nhóm 2: VMNNK thứ phát (sau chấn thương, ổ NK vùng kế cận) gồm tụ cầu, liên cầu.
- Nhóm 3: Trẻ ≤ 3 tháng:
- Trực khuẩn đường ruột (Ecoli, Proteus….).
- Klebsiella.
- Listeria monocytogen.
- Liên cầu B.
- Trực khuẩn mủ xanh.
- Ở Việt Nam (Ngô Thị Thi 1988-1992) căn nguyên chung cho trẻ < 5 tuổi theo thứ tự gặp H.I (59%), Klebsiella (14%), phế cầu, tụ cầu vàng, não mô cầu và E.coli.
- Tỷ lệ cấy (+) ở các nước đang phát triển khoảng 30-50% do BN thường đã được sử dụng KS.
- Tuổi: chủ yếu gặp trẻ ≤ 3 tuổi đặc biệt < 1 tuổi.
- Giới: nam mắc nhiều hơn nữ.
- Liên quan:
- Tình trạng suy giảm miễn dịch, đẻ non, SDD.
- Tình trạng nhiễm khuẩn cấp hoặc mạn tính, đặc biệt các ổ NK vùng TMH.
- Dị tật màng não (thoát vị màng não – tuỷ). Các phẫu thuật TK đặc biệt là sonde dẫn lưu não thất – phúc mạc. Các CTSN. Tai biến của thủ thuật chọc dò thắt lưng, chọc dò não thất qua thóp,…
- Yếu tố di truyền.
- Thay đổi môi trường sống.
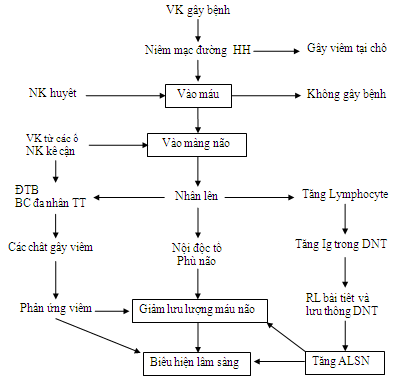
- Tác nhân xâm nhập vào màng não theo 3 con đường: máu, bạch huyết, kế cận.
- Ở trẻ em, khởi đầu vi khuẩn xâm nhập qua niêm mạc mũi, họng, thanh quản hoặc phế quản. Ở đó, tuỳ theo phản ứng miễn dịch của cơ thể, vi khuẩn có thể khu trú, chỉ gây bệnh tại chỗ (gây viêm mũi họng, thanh quản hoặc phế quản) hoặc lọt vào hệ thống máu hay bạch huyết.
- Do chức năng bảo vệ của hàng rào mạch máu – màng não/ hàng rào mạch máu não ở trẻ nhỏ chưa hoàn chỉnh, vi khuẩn có thể xâm nhập vào màng não và gây VMNNK tiên phát.
- Tác nhân gây bệnh cũng có thể từ các ổ nhiễm khuẩn trong cơ thể, đặc biệt từ các vị trí cận kề màng não (tai giữa, xương chũm, các xoang) hoặc các vi khuẩn sẵn có trong cơ thể gặp điều kiện thuận lợi (chấn thương, tai biến mạch máu não, màng não, dị tật,…) xâm nhập vào màng não gây VMNNK thứ phát.
- Trong môi trường dịch não tuỷ VK dễ dàng phát triển sinh sôi vì cơ chế bảo vệ, miễn dịch ở đây rất yếu (với một vài bạch cầu/mm3 và nồng độ các globulin miễn dịch không đáng kể).
- Do VK sử dụng glucose qua chuyển hóa yếm khí sẽ gây tiêu thụ glucose rất mạnh (làm glucose rất giảm) và gây toan hoá (nồng độ acid lactic tăng); đồng thời VK tiết ra độc tố gây phản ứng viêm dị ứng (kéo theo bạch cầu, bổ thể, kháng thể vào dịch não tuỷ) và tình trạng nhiễm độc. Quá trình viêm nhiễm này cũng có thể gây tăng bài tiết DNT (từ các đám rối mạch mạc), rối loạn bài tiết ADH làm cản trở hấp thu dịch não tuỷ (qua các hạt Pachioni) góp phần làm tăng áp lực nội sọ. Một số VK còn có thể xâm nhập vào tổ chức não gây viêm nhiễm, phù nề não kéo theo các biểu hiện lâm sàng nặng nề.
- Triệu chứng NK toàn thân: sốt nhẹ hoặc vừa, kèm theo mệt mỏi, đau đầu.
- Có thể kèm theo viêm đường hô hấp trên và rối loạn tiêu hoá (táo bón, ỉa lỏng, buồn nôn…)
- Triệu chứng màng não (cổ cứng, Kernig, Brudzinski…) thường chưa rõ.
- Diễn biến khoảng 1 – 2 ngày, thậm chí không có giai đoạn khởi phát.
- Hội chứng nhiễm khuẩn cấp tính:
- Sốt cao lên đột ngột 39 – 40oC.
- Tình trạng nhiễm khuẩn, nhiễm độc rõ: li bì, mệt mỏi, môi khô, lưỡi bẩn, da xanh tái.
- Đôi khi có thể có shock nhiễm khuẩn hay nhiễm khuẩn huyết.
- Tuỳ loại VK, có thể tìm được các ổ viêm nhiễm cấp hoặc mạn tính khu trú ở đường hô hấp hay tai mũi họng.
- Với não mô cầu có thể gặp xuất huyết hoại tử hình sao kèm bệnh cảnh NKH.
- Hội chứng màng não: thường khá rõ và đầy đủ ở trẻ trên 4 tuổi
- Triệu chứng cơ năng: tam chứng màng não
- Đau đầu: đau liên tục, cả 2 bên, nhất là vùng thái dương chẩm. Trẻ thường có biểu hiện sợ ánh sáng, nằm theo tư thế cò súng, quay mặt vào góc tối.
- Nôn tự nhiên, nôn vọt dễ dàng, nhiều lần và không liên quan tới bữa ăn.
- Táo bón; đôi khi tiêu chảy, đau bụng.
- Triệu chứng thực thể:
- Gáy cứng (+), Kernig (+), Brudzinski (+), vạch màng não (+).
- Có thể tăng cảm giác đau.
- Các triệu chứng thần kinh:
- Co giật: thường co giật toàn thân, đôi khi cục bộ.
- Rối loạn tri giác: lơ mơ, li bì kèm cơn hốt hoảng vật vã, có thể hôn mê.
- Có thể có dấu hiệu thần kinh khu trú: liệt mặt, liệt cơ vận nhãn, liệt nửa người.
- Các triệu chứng phụ thuộc căn nguyên gây bệnh :
- Mụn phỏng dạng Herpes.
- Ban xuất huyết hoại tử hình sao trong não mô cầu (hay gặp vào mùa đông xuân, dịch lẻ tẻ, có thể kèm đau sưng khớp).
- Mụn mủ, áp xe cơ trong viêm màng não do tụ cầu vàng.
- Viêm nhiễm đường hô hấp trên, viêm phổi, viêm xoang, viêm tai trong VMN do phế cầu.
- Viêm màng não do H.influenza thường diễn biến rất đột ngột ở trẻ nhỏ.
- Các triệu chứng khác:
- Suy hô hấp, tuần hoàn do ức chế trung tâm và rối loạn thần kinh thực vật.
- Mất nước và rối loạn nước điện giải.
- Các triệu chứng này thường là các dấu hiệu có tiên lượng xấu, thường đi kèm với hôn mê.
- Căn nguyên chủ yếu H.I (Hemophilus influenza).
- Bệnh cảnh nhiễm khuẩn diễn biến rất cấp tính, có thể shock NK.
- Toàn thân: hội chứng nhiễm khuẩn không rõ hoặc có thể sốt cao hoặc hạ nhiệt, có thể shock nhiễm khuẩn.
- Triệu chứng cơ năng thường nặng: triệu chứng màng não: trẻ li bì, rên è è, bỏ bú, thóp phồng, nôn vọt, khó thở; chướng bụng, ỉa lỏng.
- Các triệu chứng thực thể: nghèo nàn hơn, đôi khi có biểu hiện ngược với trẻ lớn: thường cổ mềm (dấu hiệu Netter), thóp phồng hoặc căng.
- Kèm theo rối loạn tri giác: mắt nhìn vô cảm, li bì hoặc hôn mê, co giật, liệt TK khu trú, giảm trương lực cơ.
- Căn nguyên: trực khuẩn đường ruột, Klebsiella, Listeria, …
- Thường gặp ở trẻ đẻ non, nhiễm khuẩn ối, ngạt khi đẻ.
- Toàn thân:
- Rối loạn tri giác: li bì, ngơ ngác, nặng sẽ hôn mê.
- HC nhiễm khuẩn thường không rõ: có thể sốt, hoặc hạ thân nhiệt.
- Triệu chứng màng não rất kín đáo:
- Trẻ li bì, rên è è, bỏ bú.
- Thóp phồng, căng.
- Ỉa lỏng, nôn trớ.
- Triệu chứng thần kinh: co giật, liệt khu trú, giảm trương lực cơ.
- RL hô hấp: cơn ngừng thở tím tái*.
🡪 Do TCLS nghèo nàn nên cần nghĩ tới VMNM và chọc DNT sớm ở những trẻ có biểu hiện rối loạn tri giác (li bì, ngơ ngác) + một vài dấu hiệu gợi ý (đặc biệt là thóp phồng hoặc căng).
- Là xét nghiệm quan trọng nhất, có tính chất quyết định chẩn đoán.
- CĐ: chọc DNT sớm khi nghi ngờ VMN, tốt nhất là lúc chưa dùng KS.
- CCĐ tuyệt đối:
- Tăng ALNS nặng đe doạ chèn ép, tụt kẹt hạnh nhân tiểu não 🡪 Phải điều trị chống phù não ổn định mới được chọc.
- Viêm mủ vùng chọc dò.
- CCĐ tương đối hay CĐ trì hoãn chọc dịch:
- Tình trạng nặng nguy cơ tử vong: suy hô hấp nặng, trụy mạch, shock nhiễm khuẩn 🡪 phải hồi sức tốt mới chọc.
- Có nguy cơ chảy máu nặng.
- Có hình ảnh áp xe não trên phim chụp CT Scanner.
- Tiến hành:
- Vị trí chọc: chọc giữa khe liên đốt L3 – L4 hoặc có thể L4 – L5.
- Kim chọc dò có thông nòng với kích thước phù hợp (trẻ dưới 1 tuổi: kim số 4 – số 6).
- Đảm bảo tuyệt đối vô trùng trong quá trình lấy và đưa đi xét nghiệm.
- Đưa đi XN ngay hoặc muộn nhất là sau 2h, nhiệt độ vừa phải (18-37 độ).
- Tai biến có thể có:
- Ngừng thở, ngừng tim do giữ quá chặt hoặc tụt hạnh nhân tiểu não qua lỗ chẩm.
- Chảy máu nội tuỷ ở những bệnh nhân có nguy cơ xuất huyết.
- Nhiễm khuẩn thứ phát.
- Đau đầu hoặc đau vùng chọc dò.
- Biến đổi DNT điển hình:
- Áp lực tăng.
(Bình thường:
- Ở trẻ nhỏ khi nằm yên: 10 – 20 giọt/phút tương đương 50-100 mm nước.
- Ở trẻ lớn: 20 – 40 giọt/phút tương đương 100-200 mm nước).
- Màu sắc vẩn đục (như nước dừa, nước vo gạo hoặc đục như mủ).
- Các thay đổi về sinh hoá:
- Protein tăng:
- ≥ 1,2 g/l đối với trẻ SS.
- ≥ 0,45 g/l đối với trẻ > 1 tháng.
- Glucose: giảm nhiều, có khi chỉ còn dạng vết.
Glucose Được coi là giảm khi < 1,1 mmol/l ở trẻ sơ sinh.
< 2,2 mmol/l ở trẻ > 1 tháng).
- Clo bình thường hoặc giảm nhẹ (bình thường là 122 mmol/l).
- Phản ứng Pandy (+) mạnh.
- LDH, CRP, acid lactic tăng.
- Các thay đổi về tế bào: TB tăng cao, chủ yếu BC đa nhân trung tính, TB mủ.
Bình thường, TB trong DNT:
- Ở trẻ đẻ non ≤ 50 TB/mm3.
- Ở trẻ sơ sinh ≤ 30 TB/mm3
- Ở trẻ lớn hơn ≤ 5 TB/mm3, chủ yếu lympho).
- Soi cấy tìm thấy VK: là tiêu chuẩn vàng; đồng thời góp phần điều trị, tiên lượng bệnh.
- Tìm được thành phần KN của VK gây bệnh trong DNT: ELISA, PCR, điện di miễn dịch đối lưu, ngưng kết hạt Latex…
- Trong trường hợp không điển hình:
- Áp lực không tăng.
- Màu sắc trong (do chọc quá sớm hoặc VMNM mất đầu) hoặc màu vàng do XH lâu, nồng độ Protein quá cao, vách hoá não thất…
- Sinh hoá và tế bào biến đổi ít và không điển hình.
- Cấy VK âm tính.
🡪 Những trường hợp này cần dựa thêm vào các yếu tố khác: tiền sử, diễn biến…
- CTM:
- BC tăng, tỉ lệ bạch cầu đa nhân trung tính tăng cao,
- Thiếu máu nếu kèm VMN có xuất huyết não.
- Máu lắng tăng cao đặc biệt trong giờ đầu.
- CRP tăng.
- Cấy máu: có thể tìm được VK trong giai đoạn đầu nhưng hiếm. Có thể cấy dịch tại ổ xuất huyết, cấy dịch tị hầu.
- ĐGĐ thay đổi do rối loạn bài tiết ADH.
- Các thăm dò chẩn đoán biến chứng (như tụ máu ngoài màng cứng, não úng thuỷ, apxe não): SÂ qua thóp, CT Scanner.
- Nếu có điều kiện: định lượng nồng độ kháng sinh trong DNT (để đối chiếu với nồng độ diệt khuẩn tối thiểu của kháng sinh đó với vi khuẩn gây bệnh).
- Phải dựa vào tiêu chuẩn dịch não tuỷ.
- Phải chẩn đoán sớm
- Dịch não tuỷ đục.
- Soi cấy tìm VK (+).
- Tìm được thành phần kháng nguyên của VK trong dịch não tuỷ: qua phản ứng ELISA, điện di miễn dịch đối lưu, PCR.
- Chẩn đoán khó nhất là “viêm màng não mủ mất đầu”.
- Dựa biểu hiện lâm sàng.
- Biến đổi sinh hoá và tế bào trong DNT: đặc biệt CRP ↑ > 20 mg/L, LDH, acid lactic ↑.
- Yếu tố dịch tễ.
- Đường vào vi khuẩn.
- Có thể căn cứ diễn biến và kết quả điều trị thử.
- XH não – màng não (trẻ dưới 3 tuổi).
- Viêm não – màng não do căn nguyên khác.
- Phản ứng màng não.
- VPQP nặng.
- Sốt cao co giật.
- Dịch trong:
- Lao màng não:
- Tiền sử dịch tễ, tiêm phòng…
- Khám lâm sàng.
- Phản ứng Mantoux (+), X-quang phổi.
- DNT: Tăng protein, clorua giảm rõ rệt, tăng TB lympho.
- Tìm thấy kháng nguyên lao đặc hiệu trong DNT (acid tuberculosteric).
- Viêm màng não do virus:
- Protein dịch não tuỷ tăng rất nhẹ.
- Phản ứng Pandy (+) nhẹ.
- TB từ vài chục tới vài trăm, chủ yếu là lympho và TB đơn nhân.
- Soi và cấy DNT (-).
- Dịch vàng: VMNM có biến chứng xuất huyết phân biệt với:
- Lao màng não
- VXH não – màng não cũ
🡪 dựa vào lâm sàng và DNT (sinh hoá, tế bào, nuôi cấy VK)
- DNT lẫn máu:
- Soi và nuôi cấy tìm VK.
- Tính tỷ lệ bạch cầu/hồng cầu, công thức, hình thái bạch cầu ở DNT để xác định có tăng bạch cầu bất thường ở DNT hay không.
- Nhuộm Gram chẩn đoán:
- Gram (-), đa hình thái: H.Influenza
- Song cầu Gram (-): não mô cầu.
- Song cầu Gram (+): phế cầu.
- XN DNT: tìm KN hoà tan.
- Dựa vào dịch tễ và lâm sàng:
- Tuổi:
- < 3 tháng: thường do E.Coli.
- 3 tháng – 5 tháng: H.I, phế cầu, não mô cầu.
- 5 tuổi: não mô cầu, phế cầu.
- Lâm sàng:
- Nếu có ban xuất huyết hoại tử hay bệnh xảy ra thành dịch: thường do não mô cầu.
- Nếu sau phẫu thuật hay sang chấn sọ não: thường do phế cầu.
- Cận lâm sàng: nếu dịch não tuỷ có công thức BC cân bằng giữa lympho và bạch cầu đa nhân trung tính ở trẻ nhỏ: nghi ngờ Listeria monocytogene…
- Shock NK: thường gặp ở thể NKH do não mô cầu. Tỉ lệ tử vong cao, +/- viêm khớp mủ.
- Hôn mê, RL hô hấp, tuần hoàn thường do phù não.
- Liệt thần kinh khu trú: liệt vận nhãn, liệt 1 chi hay liệt nửa người, thường hồi phục dần khi khỏi bệnh nhưng cũng có thể thành di chứng.
- Tràn dịch dưới màng cứng, áp xe não: với các biểu hiện nhiễm khuẩn, nhiễm độc nặng, sốt cao kéo dài và HC tăng áp lực sọ não. Chẩn đoán xác định bằng siêu âm qua thóp và chụp CT.
- Tắc mạch não, viêm dính não thất.
- Điếc hoặc giảm thính lực: thường gặp.
- Chậm phát triển tinh thần, vận động, chậm phát triển ngôn ngữ
- RL hành vi, động kinh, đần độn + tăng trương lực cơ, xoắn vặn kiểu tổn thương ngoại tháp.
- Não úng thuỷ: vòng đầu to nhanh, các khớp sọ giãn. Chẩn đoán xác định qua siêu âm qua thóp và chụp CT Scanner.
Viêm màng não do vi khuẩn là một trong những bệnh nhiễm trùng nặng nhất ở trẻ em vì tỷ lệ tử vong cao và để lại nhiều di chứng. Vì vậy phải điều trị như một cấp cứu.
- Dùng sớm ngay khi có chẩn đoán xác định.
- Kháng sinh ngấm tốt vào màng não (màng não bình thường, đặc biệt là màng não bị viêm).
- KS có hiệu lực với tác nhân gây bệnh, tốt nhất là theo KSĐ. Nếu không có KSĐ, ưu tiên dùng những kháng sinh diệt khuẩn nhậy cảm với các căn nguyên thường gặp.
- KS ít hoặc không độc với trẻ em.
- Nồng độ KS trong DNT phải đủ cao, tốt nhất gấp 10 lần nồng độ diệt khuẩn tối thiểu.
- Dùng KS đường tĩnh mạch nhằm đạt được nồng độ cao trong máu.
- Trẻ ≤ 3 tháng tuổi:
- Cefotaxim 200 – 300 mg/kg/24h, chia 4 lần, tiêm TM. Hoặc:
- Ceftriaxon 70-100 mg/kg/24h, chia 1-2 lần, tiêm TM
Kết hợp với:
- Amoxicilin 300 mg/kg/24h, chia 4-6 lần, tiêm TM.
- Trẻ > 3 tháng tuổi:
- Cefotaxim hoặc Ceftriaxon như trên.
- Trẻ ≤ 3 tháng:
- Trực khuẩn đường ruột:
- Cefotaxim hoặc Ceftriaxon như trên. Kết hợp với:
- Gentamycin 4-6 mg/kg/24h, hoặc Amikacin 15 mg/kg/24h, chia 1-2 lần, tiêm TM.
- Listeria: Amoxicillin + Aminosid.
- Liên cầu nhóm B: Amoxicillin hoặc Cephalosporin.
- Trẻ > 3 tháng:
- Não mô cầu: Amoxicillin hoặc Cefotaxim hoặc Ceftriaxon.
- H.Infuenza: Cefotaxim hoặc Ceftriaxon
- Phế cầu:
- Cefotaxim hoặc Ceftriaxon như trên. Kết hợp với
- Vancomycin 40-60 mg/kg/24h, chia 4 lần, truyền TM chậm.
- Bao gồm: Glasgow < 8 điểm, ban hoại tử kịch phát, nhiễm độc nặng, suy hô hấp. Không xác định được căn nguyên chính xác:
- Trẻ ≤ 3 tháng: phối hợp 3 kháng sinh: Amoxicilin + Cefotaxim/Ceftriaxon + Aminosid.
- Trẻ > 3 tháng: phối hợp 2 kháng sinh: Amoxicilin + Cefotaxim/Ceftriaxon.
- Sau 48 – 72h điều trị 🡪 đánh giá lại lâm sàng, xét nghiệm DNT. Nếu không cải thiện 🡪 điều chỉnh hoặc đổi KS cho thích hợp.
- Thời gian điều trị thay đổi theo: mức độ đáp ứng và tuỳ NN gây bệnh:
- Não mô cầu: 7 ngày.
- Vi khuẩn khác: 10 ngày
- Trẻ ≤ 2 tháng:
- Cefotaxim 200 mg/kg/24h, chia 3-4 lần, tiêm TM. Hoặc:
- Ceftriaxon 80 mg/kg/24h, chia 1-2 lần, tiêm TM. Phối hợp với:
- Gentamycin hoặc Amikacin (như trên).
- Trẻ > 2 tháng:
- Choloramphenicol 50 – 100 mg/kg/24h, chia 3-4 lần, tiêm TM. Phối hợp:
- Ampicilin 200-400 mg/kg/24h, chia 3-4 lần, tiêm TM.
- Lưu ý:
- Điều trị sau 36 – 48h không cải thiện bệnh (LS, DNT) chuyển sang phác đồ như của trẻ ≤ 2 tháng.
- Thời gian điều trị: 10-14 ngày.
- Cần điều trị tích cực để giảm tỉ lệ tử vong cũng như di chứng thần kinh cho trẻ.
- Hồi sức hô hấp: hút đờm rãi, thở oxy, hô hấp hỗ trợ tuỳ theo mức độ suy hô hấp.
- Hồi sức tuần hoàn nếu có rối loạn: khôi phục tuần hoàn, phòng và chống shock kịp từ giai đoạn tiền shock.
- Điều trị kịp thời: RL nước – điện giải, rối loạn thân nhiệt.
- Hạ sốt, chống co giật.
- Chống phù não nếu có biểu hiện tăng áp lực nội sọ.
- Corticoid: Dexamethaxone truyền tĩnh mạch 0,15 mg/kg, 6 giờ/lần, dùng trong 4 ngày đầu để hạn chế các biến chứng, đặc biệt biến chứng gây điếc.
- Đảm bảo đủ dinh dưỡng, ăn qua sonde dạ dày hoặc nuôi bằng TM.
- Chăm sóc, vệ sinh cho trẻ, chống loét.
- Điều trị các biến chứng nếu có:
- Áp xe não: phẫu thuật.
- Tràn dịch dưới màng cứng: chọc hút qua thóp kịp thời.
- Lâm sàng:
- Theo dõi toàn trạng (mạch, nhiệt độ, HA), dấu hiệu RL hô hấp, tuần hoàn.
- Tri giác và các biểu hiện bất thường của TK.
- Đo vòng đầu 1 tuần/lần để phát hiện sớm biến chứng tràn dịch dưới màng cứng, não úng thuỷ.
- Cận lâm sàng:
- Chọc lại DNT sau 24-36 giờ điều trị để đánh giá kết quả điều trị và điều chỉnh chế độ điều trị kịp thời 🡪 xem màu sắc, áp lực, sinh hoá và TB về bình thường chưa.
- Tiêu chuẩn khỏi bệnh hoàn toàn
- Hết sốt ít nhất 3 ngày trước khi dừng KS.
- Tỉnh táo hoàn toàn, ăn ngủ bình thường.
- DNT trở về bình thường (sinh hoá bình thường, BC < 20-30 TB/mm3, tỉ lệ đa nhân trung tính < 5%)
- Không có biến chứng
- Trong trường hợp chẩn đoán sớm và điều trị kịp thời trẻ hết sốt trong vòng 2-3 ngày với não mô cầu hoặc 4 – 8 ngày với HI và phế cầu.
- Nếu sốt dài ngày hơn cần đánh giá lại DNT và thay đổi phác đồ điều trị thích hợp, đề phòng các biến chứng.
- Các triệu chứng thần kinh sẽ giảm và mất dần trong 7-10 ngày.
- Cần theo dõi định kỳ để phát hiện các di chứng về tinh thần, vận động trong những năm đầu để có thể phục hồi chức năng kịp thời.
- Chẩn đoán và điều trị muộn.
- Tuổi nhỏ
- Số lượng vi khuẩn trong DNT cao (>107/ml) đặc biệt với các H.I và phế cầu.
- Hôn mê, co giật, phù não kéo dài.
- Có biểu hiện shock nhiễm khuẩn hoặc suy hô hấp, tuần hoàn.
- Các VMN do phế cầu và các vi khuẩn dễ kháng thuốc như trực khuẩn mủ xanh, Klebsiella hoặc không xác định được căn nguyên.
- Cách li trẻ bị bệnh cho tới khi khỏi hoàn toàn. Khử trùng nơi ở theo qui trình vệ sinh phòng dịch.
- Với những trẻ có tiếp xúc với người bệnh, đặc biệt não mô cầu và H.influenza cần dùng KS dự phòng: Rifampicin 10-20 mg/kg/24h trong 4 ngày.
- Phòng bệnh bằng tiêm chủng
- Vaccin phòng H.I: tiêm cho trẻ từ 2 tháng tuổi; 3 mũi cách nhau 1 tháng.
- Vaccin phòng não mô cầu typ A: tiêm cho trẻ lúc 6 tháng tuổi và typ C lúc trẻ 18 tháng, hiện nay chưa có vaccin phòng typ B.
- Vaccin phòng phế cầu: chỉ tiêm cho trẻ bị cắt lách hoặc bị bệnh HC liềm đồng hợp tử , trẻ suy giảm MD.
Để lại một bình luận