ĐIỀU TRỊ
Bệnh lý đại tràng thường gặp
Clostridium difficile
- Trình bày điều trị Viêm túi thừa đại tràng
- Trình bày điều trị Hội chứng ruột kích thích
- Điều trị Viêm loét đại tràng
- Điều trị Viêm đại tràng do a-míp
- Điều trị Viêm đại tràng do Clostridium difficile
- Điều trị Viêm túi thừa đại tràng
- Điều trị Hội chứng ruột kích thích
IBD: Inflammatory Bowel Diseases
-
- Ulcerative Colitis (UC)
- Viêm loét đại tràng (VLĐT)
- Viêm trực tràng – đại tràng xuất huyết
- Crohn’s Disease
- Bệnh viêm ruột từng vùng
- Ulcerative Colitis (UC)
Historical timelines of Crohn’s disease & Ulcerative colitis throughout the world
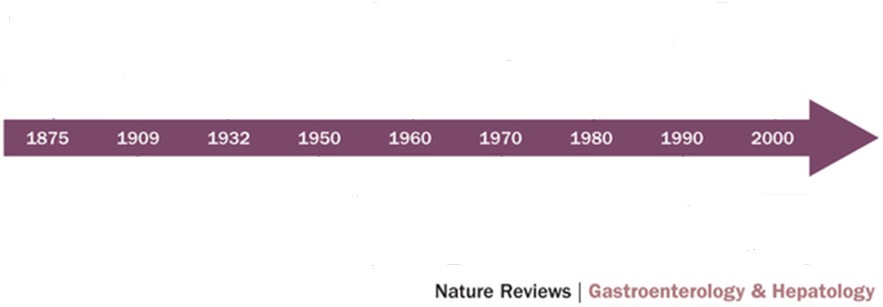
The incidence of IBD rises in newly
industrialized countries
IBD is a disease of Westernized nations with rising incidence
IBD recognized throughout North America & Europe
Over 300 patients with ulcerative colitis
hospitalized in London
IBD is a global disease with increasing disease still rising
Incidence of ulcerative colitis stabilizes, Crohn’s Disease still rising
Ulcerative colitis is more common than Crohn’s disease
Paper on regional ileitis published in JAMA by Crohn
Wilks introduces ulcerative colitis into the medical vernacular
The global prevalence of IBD in 2015
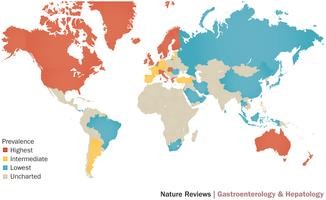
Prevalence
- Highest
- Intermediate
- Lowest
- Uncharted
Tỷ lệ mới mắc UC 1,2-20,3 ca/100.000 người/năm Tỷ lệ lưu hành UC 7,6-246 ca/100.000 người
6
- Viêm loét đại tràng (VLĐT)
−Viêm & loét mạn tính, liên tục ở niêm mạc trực tràng & đại tràng, không có u hạt trên sinh thiết
−Diễn tiến bệnh giảm & tái phát
−Triệu chứng thường xuất hiện từ từ
−Điều trị nhằm giảm triệu chứng – lui bệnh & kéo dài giai đoạn lui bệnh
−Không có trị liệu nội khoa nào chữa khỏi bệnh
−Tử vong thường do biến chứng
Nguyên nhân chính xác chưa rõ
- Di truyền có vai trò trong bệnh nguyên (12-15%)
- Những người thân quan hệ gần có nguy cơ cao
- Một số vị trí gen liên có quan với VLĐT, HLA-DR & gen tham gia biệt hóa tế bào T helper 1 & 17
- Miễn dịch: viêm mô dạng lympho
- Ức chế đáp ứng miễn dịch, sản xuất Glo miễn dịch
- Sản xuất quá nhiều chất trung gian tiền viêm
- Rối loạn điều hòa đáp ứng miễn dịch của mô lympho ruột với vi khuẩn hội sinh trong ruột
Tuổi
-
- Khởi phát lần đầu thường trước 30 tuổi
- Có thể xảy ra bất cứ tuổi nào, ít gặp ở trẻ em
- Một số người bệnh lần đầu khi trên 60 tuổi
Chủng tộc
-
- Chủng tộc nào cũng có thể mắc bệnh
- Người da trắng, Do Thái: nguy cơ cao bị bệnh
- Sử dụng Isotretinoin (điều trị bệnh trứng cá)
Yếu tố bảo vệ
-
- Yếu tố ‘bảo vệ’ / khói thuốc lá?
- Cắt ruột thừa lúc trẻ (<20 tuổi): yếu tố bảo vệ
- Nhiễm giun, H.pylori: yếu tố bảo vệ?
- Triệu chứng phụ thuộc mức độ nặng viêm & vị trí tổn thương. Hầu hết triệu chứng nhẹ, trung bình; triệu chứng nặng hơn ở người trẻ tuổi
- Triệu chứng thường gặp
- tiêu chảy thường có máu & nhầy mủ, tiêu đêm
- đau quặn bụng, đau hố chậu trái
- mắc đi tiêu, mất khả năng tống thoát phân
- sụt cân
- mệt
- sốt
- Diễn tiến bệnh: một số lui bệnh kéo dài
Stomatitis
Aphthous ulcers
Episcleritis
Uveitis
Nephrolithiasis Hydronephrosis
Fistulae Urinary tract infection
Liver: Steatosis
Gallstones
Sclerosing cholangitis 2-7%
Spondylitis 1-2%
Sacroilitis
4-5%
Erythema nodosum
Peripheral arthritis 13-23%
Pyoderma grangrenosum
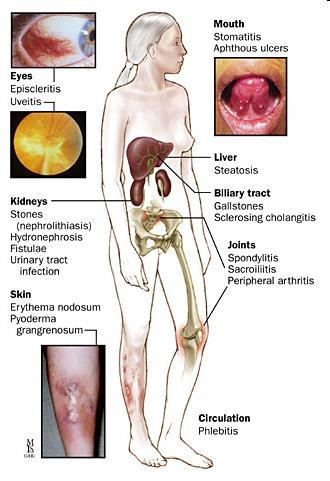
Biểu hiện ngoài ruột
10%-30%
Phlebitis
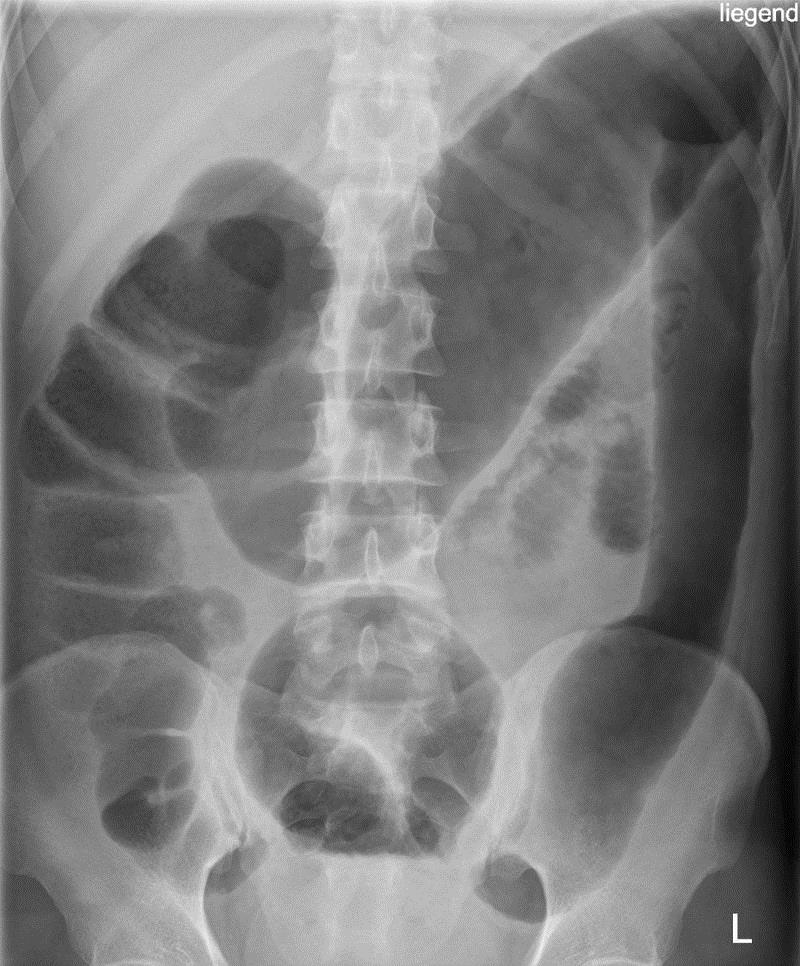 Nhiễm độc toàn thân
Nhiễm độc toàn thân- Đại tràng giãn ≥ 5,5 cm
- Yếu tố nguy cơ
- Hạ kali máu
- Hạ magne máu
- Thụt tháo ruột
- Thuốc kháng tiêu chảy
- Chẩn đoán sớm, điều trị chuyên sâu, phẫu thuật sớm
tỷ lệ bệnh, tỷ lệ tử vong
- Nguy cơ ung thư
- Tỷ lệ mới mắc ~ 2%
- Nguy cơ tích lũy 20%-30% tại thời điểm 30 năm
- Yếu tố nguy cơ ung thư
- Thời gian bệnh dài
- Phạm vi tổn thương rộng
- Khởi phát bệnh lúc trẻ (trước 15 tuổi)
- Viêm đường mật xơ hóa nguyên phát
- Tiền căn gia đình bị ung thư đại tràng
Biểu hiện lâm sàng
- Triệu chứng tại ruột
- Biểu hiện ngoài ruột
- Biến chứng
- Thiếu máu
Cận lâm sàng
- Nhiễm trùng
- C-reactive protein, VS (: bệnh hoạt động)
- pANCA, ASCA
- Phân: bạch cầu ±
- Cấy phân (đợt bùng phát)
- Nội soi đại tràng, sinh thiết
- X quang bụng KSS
- CT scan bụng chậu 14
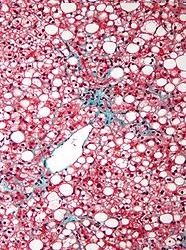
- VLĐT: viêm niêm mạc liên tục
- Bệnh Crohn: tổn thương xen kẽ mô lành
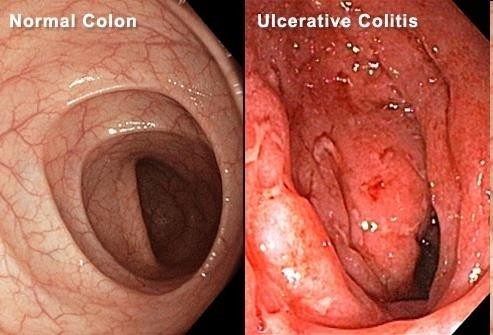
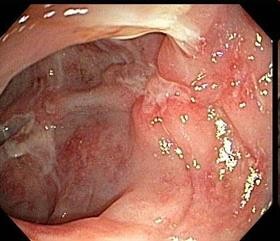
Bệnh Crohn
Mucosal
layer
Lamina propria
- plasma cell
- lymphocyte
- eosinophil
- neutrophil
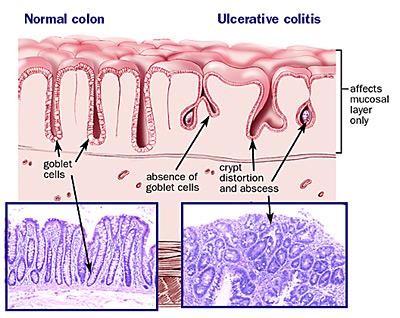
![]()
Paneth cell metaplasia
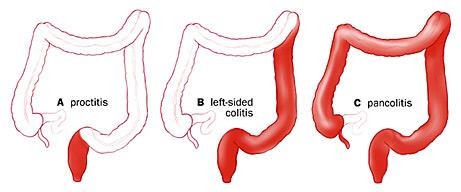
Vị trí tổn thương & độ nặng của bệnh tương quan với biểu hiện lâm sàng của VLĐT
Viêm trực tràng
Viêm toàn bộ đại tràng
Viêm
đại tràng trái
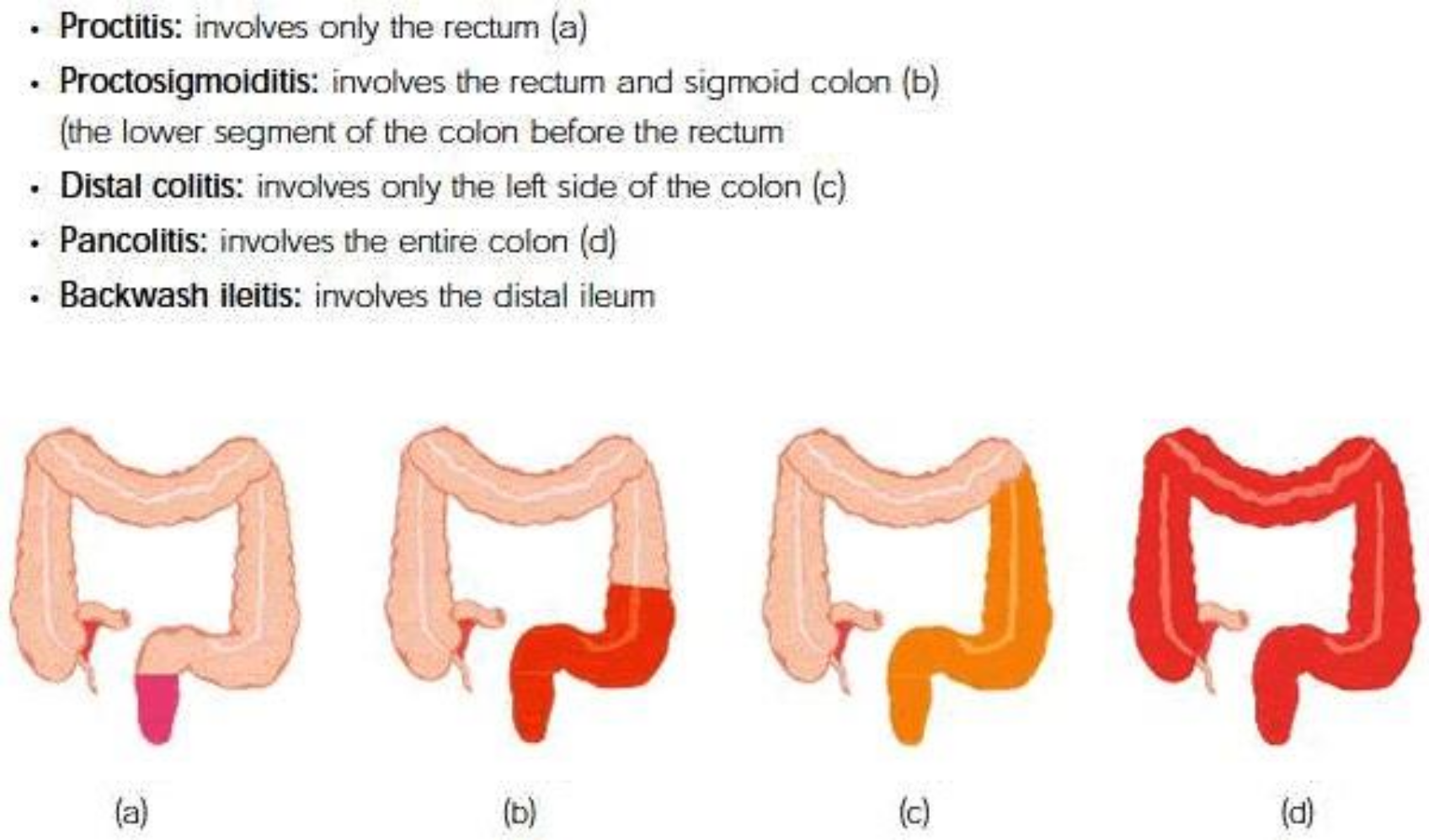
- Proctitis involves only rectum (A)
- Proctosigmoiditis involves the rectum & sigmoid colon (B)
- Distal colitis involves only the left side of the colon (C)
- Pancolitis involves the entire colon (D)
- Backwash ileitis involves the distal ileum
A B C D
Mayo Clinic Endoscopy Subscore

Độ nặng theo Truelove – Witts
| NHẸ | TRUNG BÌNH | NẶNG | |
| Số lần đi tiêu | < 4 lần/ngày | ≥ 4 – < 6 | ≥ 6 lần và |
| Mạch | < 90 lần/ph | ≤ 90 lần/ph | >90 hoặc |
| Thân nhiệt | < 37.5°C | ≤ 37.8°C | >37.8 hoặc |
| Hemoglobin | > 11.5 g/dL | ≥ 10.5 g/dL | <10.5 hoặc |
| ESR | < 20 mm/h | ≤ 30 mm/h | > 30 hoặc |
| CRP | bình thường | ≤ 30 mg/L | > 30 mg/L |
VLĐT tái phát
Tái phát: đợt bùng phát ở bệnh nhân VLĐT đang lui bệnh lâm sàng (lui bệnh tự phát hoặc do điều trị thuốc)
-
- Tái phát sớm <3 tháng sau khi lui bệnh
- Tái phát không thường xuyên (≤1 lần/năm)
- Tái phát thường xuyên (≥2 lần tái phát/năm)
- Bệnh liên tục (VLĐT có triệu chứng dai dẳng không có giai đoạn lui bệnh)
- Thuốc kháng viêm: 5ASA, corticosteroid
- Thuốc ức chế miễn dịch
- Kháng thể đơn dòng – chất sinh học
- Thuốc ức chế calcineurin
- Hướng dẫn điều trị nội
- Phẫu thuật
- Giám sát ung thư
- Thay đổi lối sống
Mục tiêu điều trị
Lui bệnh & duy trì lui bệnh nhằm cải thiện chất lượng cuộc sống, giảm nhu cầu sử dụng corticosteroid kéo dài & giảm đến mức tối thiểu nguy cơ ung thư
- Lui bệnh: hết triệu chứng, lành niêm mạc
Lâm sàng: số lần đi tiêu ≤ 3/ngày, không chảy máu & không có cảm giác mắc đi tiêu
Không cần nội soi để xác nhận lành niêm mạc
-
- Điều trị VLĐT: thuốc, phẫu thuật?
- Lựa chọn điều trị cho VLĐT xem xét
- mức độ hoạt động (nhẹ, trung bình, nặng)
- phạm vi tổn thương (viêm trực tràng, viêm đại tràng trái, viêm toàn bộ đại tràng)
- diễn tiến của bệnh trong thời gian theo dõi
- sở thích của bệnh nhân
- cân nhắc giữa lợi ích & nguy cơ
THUỐC KHÁNG VIÊM: first choice
5-Aminosalicylates (5-ASA)
Tuân thủ 5ASA: nền tảng để cải thiện kết cuộc
-
- Sulfasalazine: 5-ASA & sulfapyridine
Tác dụng phụ do sulfapyridine: nhức đầu, nôn, buồn nôn, đau bụng, sốt, độc tính trên gan…
-
- 5-ASA: mesalamine, balsalazide & olsalazine Tác dụng phụ trên thận & tụy (hiếm)
Pentasa, apriso: phụ thuộc pH Asacol: pH=7
Aminosalicylate: Tác động trên ruột
26
| Thuốc | Liều (g/day) | Đại tràng xa | Đại tràng gần | Ruột non |
| Sulfasalazine | 2-6 | ++ | +++ | – |
| Olsalazine | 1-3 | ++ | +++ | – |
| Balsalazide | 6.75-13.5 | +++ | +++ | – |
| Mesalamine
Pentasa |
2-4 | ++ | ++ | ++ |
| Asacol | 2.4-4.8 | ++ | +++ | + |
| Apriso | 1.5 | ++ | ++ | ++ |
| Lialda | 2.4-4.8 | ++ | ++ | – |
| Rowasa enema | 4 | +++ | – | – |
| Suppository | 2-4 | + | – | – |
Corticosteroid
- VLĐT trung bình-nặng không đáp ứng điều trị khác
- Tác dụng phụ: sưng mặt, rậm lông mặt, đổ mồ hôi đêm, mất ngủ & hiếu động, tăng huyết áp, đái tháo đường, loãng xương, gãy xương, đục thủy tinh thể, tăng nhãn áp & dễ nhiễm trùng
- Không sử dụng corticosteroid kéo dài
- Prednisone
−40-60 mg/ngày (u) đến khi cải thiện triệu chứng
− 5-10 mg/tuần đến 20 mg/ngày, 2,5-5 mg/tuần
- Hydrocortisone 100 mg X 4 lần/ngày tiêm mạch
- Methylprednisolone 40-60 mg/ngày tiêm mạch
- Kháng trị steroid
- bệnh hoạt động mặc dù sử dụng prednisolone 0,75 mg/kg/ngày trong 4 tuần
- Lệ thuộc steroid
- không thể giảm liều steroid: duy trì liều prednisolone 10mg/ngày trong 3 tháng bắt đầu steroid
- tái phát trong vòng 3 tháng sau khi ngừng steroid
- Giảm viêm, bằng cách ức chế đáp ứng miễn dịch toàn thân, ức chế hoạt tính của tế bào T
- Phối hợp thuốc có thể tốt hơn đơn độc
- Có thể dùng phối hợp với corticosteroid
- Kháng trị steroid
- corticosteroid giúp lui bệnh
- thuốc ức chế miễn dịch duy trì lui bệnh
- Đáp ứng với thuốc chậm sau 1-2 tháng
- Đáp ứng tối ưu sau 4 tháng
- Azathioprine chống chuyển hóa có cấu trúc purin có thể ức chế tổng hợp DNA, RNA & protein
- Mercaptopurine ức chế sinh tổng hợp acid nucleic
ức chế mạnh đáp ứng miễn dịch ban đầu, ức chế chọn lọc miễn dịch thể dịch
Kháng trị thuốc ức chế miễn dịch
Bệnh hoạt động hoặc tái phát mặc dù điều trị thiopurine với liều thích hợp ít nhất 3 tháng
Anti-TNF-α
- Infliximab 5mg/kg truyền tĩnh mạch tuần 0, 2, 6
- Adalimumab 160mg tuần 0, 160mg tuần 2 TDD
- Certolizumab 400mg tuần 0, 2 & 4 tiêm dưới da nguy cơ ung thư: lymphoma & ung thư da
Kháng thể integrin α47
- Vedolizumab 300mg truyền tĩnh mạch tuần 0 & 2
- nguy cơ nhiễm trùng & ung thư thấp
- Cyclosporine
- Sản phẩm chuyển hóa của nấm
- Ức chế đặc hiệu các tế bào lympho
- Ức chế sản xuất & giải phóng các lymphokin
- Tacrolimus
- Ức chế miễn dịch dẫn xuất từ
- Cyclosporine
Streptomyces tsukabaensis
-
-
- Ức chế kích hoạt lypho bào T
-
VLĐT nhẹ-trung bình VLĐT trung bình-nặng
- 5-ASA
- uống
- tại chỗ: tọa dược, dạng thụt
Lui bệnh xảy ra trong vòng 2 tuần
- Corticosteroid
- uống / tiêm tĩnh mạch
- loại trừ nhiễm trùng trước khi điều trị
- 6-mercaptopurine, azathioprine
- Anti-TNF-α
- Vedolizumab
The Washington Manual of Medical Therapuetics, 2016; 35th ed, C.18C 33
VLĐT nặng, bùng phát
- Corticosteroid TM
- Methylprednisolone
- Không đáp ứng steroid (ngày 3 điều trị steroid)
- Cyclosporine
- Tacrolimus
- Điều chỉnh dịch & điện giải
- Kháng sinh phổ rộng
- Heparin trọng lượng phân tử thấp TDD
- Truyền máu duy trì Hb >8-10 g/dl
- Dinh dưỡng đường tĩnh mạch?
Overview of disease status & drug therapy
| Distal UC | Extensive UC | |
| Mild | Rectal or oral 5-ASA Rectal corticosteroid | Topical and oral 5-ASA |
| Moderate | Rectal or oral 5-ASA Rectal corticosteroid | Oral corticosteroid Topical and oral 5-ASA AZA or 6-MP
Anti-TNF |
| Severe | Rectal or oral 5-ASA Oral or IV corticosteroid Rectal corticosteroid | IV corticosteroid IV cyclosporine or IV infliximab |
| Steroid resistant or dependent | AZA or 6-MP or
preferably anti-TNF or combination AZA/6-MP + anti-TNF |
AZA or 6-MP or anti-TNF or preferably combination AZA/6-MP
+ anti-TNF Vedolizumab is another alternative in moderate/severe disease |
| Quiescent | Oral or rectal 5-ASA Oral AZA or 6-MP | Oral 5-ASA
Oral AZA or 6-MP |
PHẪU THUẬT

Chỉ định tuyệt đối
- Xuất huyết lượng nhiều
- Thủng
- Ung thư biểu mô
![]()
36
PHẪU THUẬT
- Chỉ định phẫu thuật cấp cứu
- Phình đại tràng nhiễm độc kháng trị
- Đợt bùng phát kháng trị điều trị nội
- Chảy máu đại tràng không kiểm soát
- Thủng đại tràng
- Chỉ định phẫu thuật lựa chọn
- Lệ thuộc steroid
- Loạn sản, ung thư biểu mô tế bào tuyến
- Bệnh kéo dài 7-10 năm
GIÁM SÁT UNG THƯ
![]()

Sau 8-10 năm, 1–2 lần/năm,
nội soi đại tràng kèm sinh thiết nhiều mảnh
![]()
![]()
Tùy thuộc vị trí tổn thương, tổn thương kèm
- 3117 bệnh nhân Thụy Điển theo dõi 1-60 năm
- Viêm trực tràng: không tăng nguy cơ tương đối
– Viêm đại tràng T, RR: 2,8 (CI 95%: 11,4 -18,9)
-
- Viêm toàn bộ đại tràng, RR: 14,8
Viêm đại tràng T & toàn bộ: nội soi giám sát Viêm trực tràng: không cần nội soi giám sát
- Viêm đại tràng T: sau chẩn đoán VLĐT 8-10 năm nội soi giám sát 1-2 năm/lần
- Kèm Viêm đường mật xơ hóa nguyên phát
nội soi giám sát mỗi 1-2 năm sau chẩn đoán VLĐT
- Thay đổi chế độ ăn & lối sống
- Giúp kiểm soát triệu chứng
- Kéo dài thời gian giữa các cơn bùng phát
- Không có bằng chứng thức ăn gây VLĐT
- Một số thức ăn có thể làm nặng thêm triệu chứng bệnh hoặc bệnh bùng phát
- Hướng dẫn theo dõi ăn uống
- Phát hiện thức ăn khiến bệnh bùng phát
- Stress làm triệu chứng xấu hơn hoặc bệnh bùng phát. Tập thể dục giúp giảm stress, bớt trầm cảm & chức năng ruột bình thường
- Hạn chế sản phẩm từ sữa vì có thể tiêu chảy, đau bụng, trung tiện do không dung nạp lactose
- Chế độ ăn ít chất béo. Tránh bơ, bơ thực vật, nước xốt kem & thức ăn chiên rán
- Hạn chế chất xơ: thức ăn nhiều chất xơ (rau quả tươi, ngũ cốc nguyên hạt) triệu chứng xấu hơn
- Dùng rau quả hấp, nướng, hầm
- Thức ăn cay, rượu bia, café: triệu chứng xấu hơn
Nhiều bữa nhỏ, Bổ sung vitamin, muối khoáng
- Probiotics có thể giúp duy trì lui bệnh
E.coli chủng Nissle 1917 (200mg/ngày)
VIÊM ĐẠI TRÀNG DO NHIỄM TRÙNG
- VĐT do a-míp (Entamoeba histolytica)
- VĐT do giả mạc (Clostridium difficile)
- VĐT do lao (Mycobacterium tuberculosis) điiều trị thuốc kháng lao
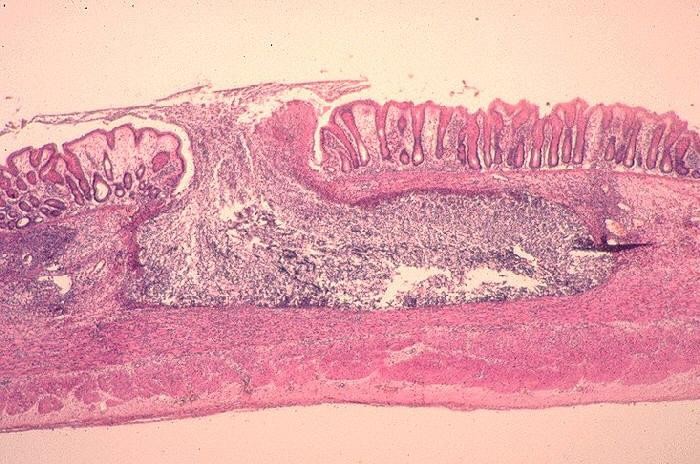
VIÊM ĐẠI TRÀNG DO A-MÍP
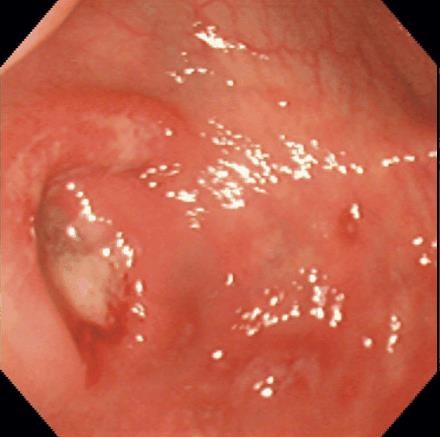
Entamoeba histolytica phá hủy niêm mạc
vết loét đại tràng: khoét rộng trong niêm mạc, lổ vào thường rất nhỏ
tổn thương trực tràng: mót rặn, tiết nhầy nhiều
43
- Khởi phát từ từ, triệu chứng xuất hiện trong 1-2 tuần: đau bụng, tiêu chảy/ máu, giảm cân hoặc biếng ăn, sốt (10-30%)
- Viêm đại tràng bùng phát (<0,5% trường hợp)
- tiêu chảy máu nặng, sốt
- đau khắp bụng dữ dội, viêm phúc mạc
- tỉ lệ tử vong cao >40%
- nhóm nguy cơ: dinh dưỡng kém, mang thai, sử dụng corticosteroid và tuổi rất trẻ (<2 tuổi)
- Phình đại tràng nhiễm độc hiếm, do dùng corticoid
- Bướu amibe hiếm gặp
- Phân: thể kén, thể tư dưỡng
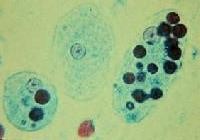
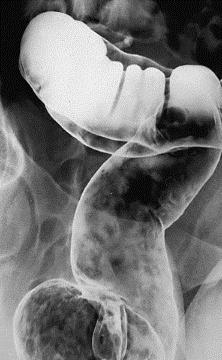
- Huyết thanh chẩn đoán amibe
- kháng thể tồn tại nhiều năm
- Nội soi đại tràng
- mẫu nạo niêm mạc
- mẫu sinh thiết
- Mô học
- X quang đại tràng cản quang
- Emetin hydrochlorid
1 mg/kg/ngày TB/TDD X 5 ngày
- Dehydroemetin
1,5 mg/kg/ngày TB/TDD X 5 ngày
- Chloroquin chỉ có tác dụng ở gan
- Imidazole
- Imidazole
- Metronidazole
- hiệu quả cao (tỉ lệ lành bệnh 90%)
- tương đối dung nạp tốt
- 750 mg x 3 lần/ngày X 5-10 ngày
- tác dụng phụ: buồn nôn, nhức đầu lú lẫn, thất điều, mất ngủ, dị cảm, tâm thần, động kinh
- Metronidazole
- Imidazole
- Metronidazole
750 mg X 3 lần/ngày X 5-10 ngày
-
- Tinidazole 2 g/ngày X 3-5 ngày
- Secnidazole 2 g X 5-7 ngày
- Ornidazole
0,5 g X 2 lần/ngày X 5-10 ngày
-
- Nimorazole
1 g X 2 lần/ngày X 5-10 ngày
- Diloxanide furoat
500 mg X 3 lần/ngày X 10
- Iodoquinol
650 mg x 3 lần/ngày X 10 ngày
- Paromomycin
25-30 mg/kg/ngày X 7 ngày
- Tetracycline
500 mg X 3 lần/ngày X 5 ngày
VIÊM ĐẠI TRÀNG DO C. difficile
- Đặc trưng: tiêu chảy, đau bụng, sốt
- Tiêu chảy thường không có máu
- Đau bụng hầu như luôn luôn có
- đau bụng nghiêm trọng
- dấu hiệu phúc mạc (rebound tenderness)
- Kiệt sức, lừ đừ, tổng trạng chung kém
- Thử nghiệm: thiếu máu, tăng bạch cầu & albumin huyết thanh thấp
- Trường hợp nặng: toxic megacolon
- Đa số các trường hợp, sử dụng kháng sinh
rối loạn hệ vi khuẩn ruột bình thường
C. difficile sinh độc tố phát triển
- Thường do Clindamycin, Cephalosporins (cefazolin & cephalexin) và Amoxicillin
- 7-10 ngày sau dùng kháng sinh
có thể muộn sau dùng kháng sinh 6 tháng
- Có thể xảy ra sau 1 liều kháng sinh duy nhất
- Đái tháo đường
- Người lớn tuổi
- Mới vừa đại phẫu
- Sử dụng thuốc ức chế bơm proton
- Điều trị hen bằng khí dung
- Sử dụng thuốc kháng cholinergic
Chẩn đoán VĐT C. difficile
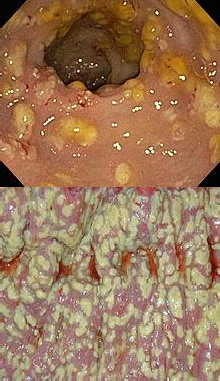
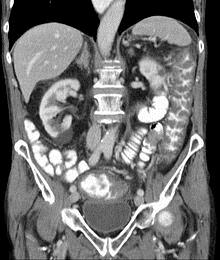
Testing for the presence of the C. difficile antigen

Testing for toxin production A PCR assay targeting the toxin genes
- Ngừng điều trị kháng sinh
- Bù dịch đường tĩnh mạch
- Điều chỉnh bất thường điện giải
- Tránh sử dụng các thuốc kháng tiêu chảy (bệnh kéo dài, triệu chứng xấu hơn)
- 25% bệnh nhân không cần điều trị thêm
- Tái phát xảy ra trong 10-20% bệnh nhân
- Tiêu chuẩn chẩn đoán
– Tiêu chảy kèm theo không có bất cứ triệu chứng nào trong tiêu chí bệnh nặng hoặc có biến chứng
- Điều trị
- Metronidazole 500 mg X 3 lần/ngày uống 10 ngày
- Nếu không cải thiện trong 5-7 ngày, cân nhắc đổi thuốc vancomycin với liều chuẩn (vancomycin 125 mg X 4 lần/ngày uống 10 ngày)
- Nếu không dung nạp metronidazole, vancomycin 125 mg X 4 lần/ngày uống 10 ngày
- Tiêu chuẩn chẩn đoán
Albumin huyết thanh <3 g/dL kèm 1 trong số các triệu chứng sau
−Bạch cầu máu ≥15000 /mm3
−Đề kháng thành bụng
-
- Điều trị
Vancomycin 125 mg X 4 lần/ngày uống 10 ngày
Điều trị
nhiễm C.difficile nặng, có biến chứng
- Tiêu chuẩn chẩn đoán có bất cứ triệu chứng nào sau đây do nhiễm Clostridium difficile
- Nhập khoa săn sóc đặc biệt vì nhiễm C. difficile
- Hạ huyết áp cần hoặc không cần thuốc vận mạch
– Sốt ≥38.5°C
-
- Chướng bụng rõ hoặc liệt ruột
- Thay đổi tri giác
- Bạch cầu ≥35000 /mm3 hoặc <2000 /mm3
- Lactate huyết thanh >2,2 mmol/L
- Suy cơ quan (thông khí cơ học, suy thận…)
Điều trị
nhiễm C.difficile nặng, có biến chứng
- Điều trị
- Vancomycin 500 mg X 4 lần/ngày uống và Metronidazole 500 mg/8 giờ đường tĩnh mạch và Vancomycin đường trực tràng (vancomycin 500 mg pha trong 500 ml dung dịch đẳng trương như thụt tháo) X 4 lần/ngày
- Hội chẩn ngoại khoa
- Tiêu chuẩn chẩn đoán
Nhiễm Clostridium difficile tái phát trong vòng 8 tuần sau khi hoàn tất điều trị
- Điều trị
- Lập lại phác đồ Metronidazole hoặc
- Vancomycin pulse regimen: 125 mg mỗi 2 ngày hoặc 500 mg mỗi 3 ngày trong 3 tuần
- Xem xét việc cấy vi sinh phân sau 3 đợt tái phát
- Không sử dụng Cholestyramine & các resin a-xít mật khác vì thuốc có thể ức chế tác động của kháng sinh
- Probiotic (Saccharomyces boulardii – nấm men bánh mì) có thể làm giảm tỷ lệ tái phát viêm đại tràng màng giả
- Cắt đại tràng, nếu kháng sinh không khống chế được nhiễm trùng
VIÊM TÚI THỪA ĐẠI TRÀNG
62
VIÊM TÚI THỪA ĐẠI TRÀNG
Tăng sinh vi khuẩn
thủng vi thể, viêm quanh đại tràng
10-25% người có túi thừa bị viêm túi thừa Trẻ tuổi: bệnh nặng hơn
- Biểu hiện lâm sàng
- đau sâu, dai dẳng ¼ bụng dưới T (thường gặp)
- mót rặn, thay đổi thói quen đi tiêu, chảy – bón
- đi tiểu thường xuyên, khó tiểu (do kích thích)
- nhiễm trùng tiểu thường xuyên, tiểu khí (dò)
- liệt ruột, chướng bụng, buồn nôn, nôn
- tắc ruột non & thủng
- Khám thực thể
- Sốt
- Khám bụng
- Cận lâm sàng
- Máu ẩn / phân:
- bạch cầu: 36%
- XQ bụng: , liệt ruột, tắc, thủng, áp-xe
- CT bụng: phương pháp chẩn đoán lựa chọn
- Khám thực thể
- Kháng sinh đường tĩnh mạch
- Gentamycin hoặc Tobramycin 1,5 mg/kg/ 8g &
- Metronidazole 500 mg/ 8 giờ hoặc
- Clindamycin 300-600 mg/ 6 giờ
- Thuốc thay thế Ticarcillin-clavulanic acid
- Để ruột nghỉ ngơi
- Không ăn uống qua đường miệng
- Nuôi ăn qua đường truyền tĩnh mạch
- Tắc ruột, liệt ruột hút dạ dày
- Điều trị ngoại trú trong trường hợp
- đau khu trú
- không viêm phúc mạc khu trú
- không nhiễm trùng toàn thân
- Điều trị ngoại trú trong trường hợp
- Để ruột nghỉ ngơi: ăn lỏng trong 48 giờ
- Kháng sinh phổ rộng uống
- Một trong các thuốc sau
- Ampicillin 500 mg mỗi 6 giờ
- Trimethoprim/Sulfamethoxazole 960 mg/12 giờ
- Ciprofloxacin 500 mg/ 12 giờ
- Cephalexin 500 mg/ 6 giờ
- Phối hợp
- Metronidazole 500 mg/ 6-8 giờ hoặc
- Clindamycin 300 mg/ 6 giờ
- Một trong các thuốc sau
Hội chứng ruột kích thích
69
- Leong SA, et al (2003) The economic consequences of irritable bowel syndrome: a US employer perspective. Arch Intern Med 163:929–935.
- Simrén M, et al (2006). Health-related quality of life in patients attending a gastroenterology outpatient clinic: functional disorders versus organic diseases. Clin Gastroenterol Hepatol. 4(2): 187–195.
- Hội chứng ruột kích thích (Irritable Bowel Syndrome – IBS)
Rối loạn tiêu hóa chức năng được đặc trưng bởi đau bụng và thay đổi thói quen đi tiêu, không có bệnh lý thực thể đặc thù ở đại tràng
- Giảm chất lượng cuộc sống đáng kể Chi phí y tế 1,2
70
![]()
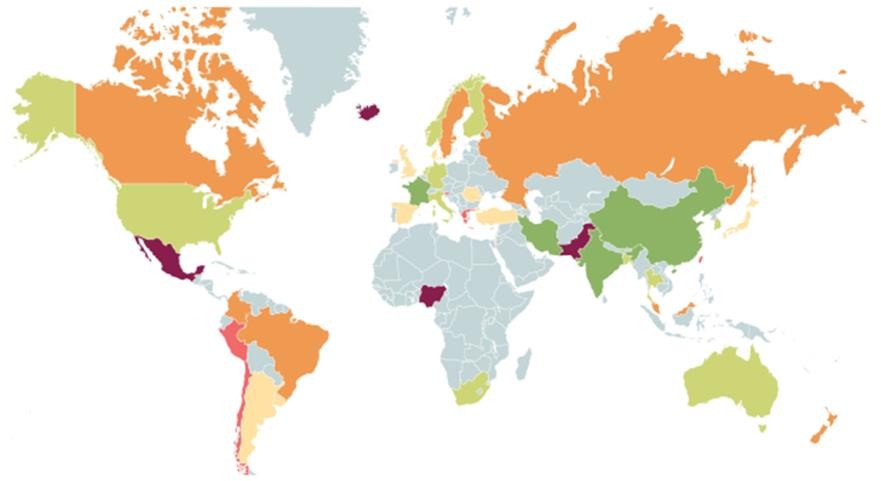
Prevalence of Irritable Bowel Syndrome1
1 Enck et al. Nat Rev Dis Primers 2016. Data from 2 are supplemented by studies from another 9 countries
2 Lovell RM, et al. Clin Gastroenterol Hepatol. 2012; 10(7): 712–721.
<5%
5%-9%
10%-14%
15%-19%
20%-29%
>30%
Not applicable
Khoảng 11% dân số chung bị IBS2 40% IBS-D, 35% IBD-C, 23% IBD-M2
Tác động của IBS
71
Feelings of
nervousness
Lack of energy
Lack of satisfaction with sex life
Worry about IBS
worsening
Trouble meeting
family’s needs

irritablebowelsyndrome.net
Đau
Pain
Mệt mỏi
Feel ill
Hopelessness
Feelings of
sadness
Buồn bã
Chán nản
Lo lắng IBS ngày xấu hơn
Căng thẳng
Thiếu sức sống
The IBS In America 2018 online survey gathered insights from 1,584 individuals currently suffering from IBS to better understand their symptoms and management of this condition, as well as the impact on their lives.
Khó đáp ứng nhu cầu gia đình
Không hài lòng cuộc sống lứa đôi
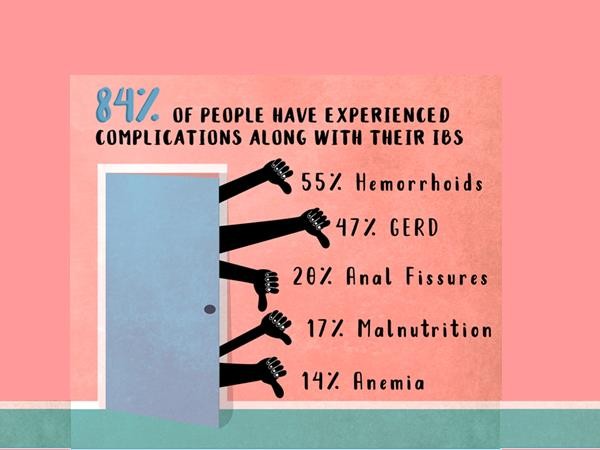
Biến chứng của IBS
irritablebowelsyndrome.net
55% Hemorrhoids
47% GERD
20% Anal fissures
17% Malnutrition
14% Anemia
The IBS In America 2018 online survey gathered insights from 1,584 individuals currently suffering from IBS to better understand their symptoms and management of this condition, as well as the impact on their lives.
72
Căn nguyên và Bệnh sinh IBS
Weaver KR, e al. Irritable Bowel Syndrome. Am J Nurs. 2017 Jun;117(6):48-55
Những yếu tố sinh lý và tâm lý được đề xuất là yếu tố tiềm năng trong nguyên nhân và sinh bệnh của IBS:
-
- Rối loạn vận động đường tiêu hóa
- Viêm
- Quá mẫn nội tạng
- Thay đổi hệ vi sinh đường ruột
- Chế độ ăn
- Di truyền
- Stress (kể cả những biến cố đầu đời)
73
Gut–Brain Axis
74
Ford AC, et al. Irritable Bowel Syndrome. NEJM. 2017 Jun 29;376(26):2566-2578
Nhiễm trùng, viêm,
kháng nguyên thực phẩm & thuốc
Thay đổi vùng nối &
tính thấm ruột
Thay đổi hệ vi sinh đường ruột
Thay đổi chức năng hệ thần kinh trung ương
Xâm nhập tế bào viêm, thay đổi chức năng miễn dịch tế bào, phóng thích cytokine
Xuất hiện hoặc đợt cấp triệu chứng IBS
1978 1984 1989 1990 1999 2006 2016
Manning
Kruis
Rome
I
II
Rome III
≥2 of t
he followings
ension, relief in with bowel ement
ser & more ent bowel ements with nset of pain
sage of mucus nsation of mplete
uation

- Dist
of pa mov
- Loo
frequ mov the o
- Pas
A At least 3 m S symptoms o Ir Abdominal p S 1. Relieved
It 2. Associat
Diagnostic
core for the ritable Bowel yndrome
s Value in the xclusion of rganic
isease
heck list to he patient & he doctor months
onths of continuous or recurrent
f one of the followings:
ain or discomfort by defecation
ed with a change in frequency of stool ed with a change in stool consistency more of the following for at least one ccasions or days:
tool frequency
E 3. Associat O Plus Two or D quarter of o
– C 1. Altered s
At least 12 weeks, w be consecutive, in t months of abdomina pain that has two of t
- Relieved with def
hich need not
he preceding 12 l discomfort or hree features: ecation; and/or with a change ol; and/or
with a change
- Onset associated in frequency of sto
- Onset associated
in form of stool.
– A se t
inco t
evac 6
12 months
-
- Altered stool form
- Altered stool passage
- Passage of mucus
- Bloating or feeling of abdominal distention
75
Rome IV Criteria (2016) a
-
-
- Recurrent abdominal pain, on average, at least 1 day/week in the last 3 months, associated with two or more of the following criteria:
- Related to defecation
- Associated with a change in frequency of stool
- Associated with a change in
-
form (appearance) of stool
76
Rome IV Criteria a
- Đau bụng tái phát, ít nhất 1 ngày / tuần trong 3 tháng gần đây, kèm hai hoặc nhiều tiêu chí sau:
- Liên quan với đi tiêu
- Thay đổi số lần đi tiêu
- Thay đổi hình dạng phân
a Các tiêu chí được hoàn thành trong 3 tháng gần đây với triệu chứng khởi phát ít nhất 6 tháng trước khi chẩn đoán
a Criteria fulfilled for the last 3 months with symptom onset at least 6 months before diagnosis
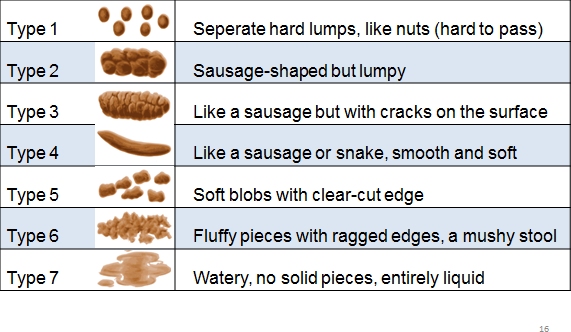
Lewis SJ, Heaton KW (1997) Stool form scale as a useful guide to intestinal
transit time. Scandinavian Jorunal of Gastroenterology 32: 920–4
Identifying IBS Subtypes




| Subtype | Stool type 1 & 2 | Stool type 6 & 7 |
| IBS with predominant constipation | More than 25% | Less than 25% |
| IBS with predominant diarrhea | Less than 25% | More than 25% |
| IBS with mixed bowel
habits |
More than 25% | More than 25% |
IBS Unclassified: Patient who meets diagnostic criteria for IBS but their bowel habits cannot be accurately categorized into one of the three subtypes above.
Phân loại IBS




| Phân loại | Tính chất phân loại 1,2 | Tính chất phân loại 6,7 |
| IBS bón | >25% | <25% |
| IBS tiêu chảy | <25% | >25% |
| IBS hỗn hợp | >25% | >25% |
IBS phân loại không xác định: đạt đủ tiêu chuẩn chẩn đoán IBS, nhưng thói quen đi tiêu không thể phân loại chính xác vào một trong ba phân nhóm trên

Drossman DA. Gastroenterology & Hepatology Volume 13, Issue 11 November 2017.
Biomarkers are not likely to replace the Rome criteria.
It remains to be seen how they would help make a more precise diagnosis, but it is understood that biomarkers would play a role in managing treatment.
80
Chẩn đoán Hội chứng ruột kích thích
Ford AC, et al. Irritable Bowel Syndrome. NEJM. 2017 Jun 29;376(26):2566-2578
Tiêu chuẩn IBS Rome IV và
Không có những dấu hiệu cảnh báo:
- Tuổi ≥50
- Thay đổi thói quen đi cầu mới đây
- Xuất huyết tiêu hóa (tiêu phân đen hoặc tiêu máu đỏ)
- Đau bụng ban đêm hoặc đi tiêu ban đêm
- Giảm cân không chủ ý
- Tiền căn gia đình bị K đại trực tràng hoặc bệnh ruột viêm
- U bụng hoặc hạch to
- Thiếu máu thiếu sắt
- Máu ẩn trong phân dương tính
81
Diagnostic Algorithm for the IBS
82
Ford AC, et al. Irritable Bowel Syndrome. NEJM. 2017 Jun 29;376(26):2566-2578
![]()
Người bệnh có triệu chứng đau bụng mạn liên quan táo bón hoặc tiêu chảy, có hoặc không có đầy hơi
Hỏi bệnh sử, khám thực thể (tiền căn nội, ngoại khoa, chế độ ăn uống và thăm trực tràng)
Nếu khám sức khỏe bình thường và không có dấu hiệu cảnh báo, áp dụng tiêu chí Rome IV
Chẩn đoán xác định IBS
Sử dụng phân loại phân Bristol để xác định thể IBS
Cân nhắc một số xét nghiệm (CTM, CRP, huyết thanh chẩn đoán celiac, định lượng calprotectin trong phân)
Bắt đầu điều trị dựa vào triệu chứng ưu thế
Điều trị IBS
Điều trị triệu chứng theo thể bệnh lâm sàng
-
- Điều trị triệu chứng đau bụng
Thay đổi lối sống, chế độ ăn
83
Điều trị triệu chứng Tiêu chảy trong IBS
Lacy BE, et al. Gastroenterology 2016;150:1393–1407
| Liệu pháp | Liều |
| Opioid agonists | Loperamide 2–4 mg; when necessary titrate up to 16 mg/d |
| Bile salt sequestrants | Cholestyramine (9 g bid–tid) |
| Colestipol (2 g qd–bid) | |
| Colesevelam (625 mg qd–bid) | |
| Probiotics | Multiple products available |
| Kháng sinh | Rifaximin 550 mg po tid X 14 d |
| Chất đối vận 5-HT3 | Alosetron (0.5–1 mg bid) |
| Ondansetron (4–8 mg tid) | |
| Ramosetron 5 mg qd | |
| Mixed opioid agonists/antagonists | Eluxadoline 100 mg bid |
Điều trị triệu chứng Táo bón trong IBS
Lacy BE, et al. Gastroenterology 2016;150:1393–1407
| Liệu pháp | Liều |
| Psyllium | up to 30 g/d in divided doses |
| PEG (polyethylene glycols) | 1 gói/ngày |
| Hoạt hóa kênh Chloride | Lubiprostone 8 g bid |
| Đồng vận Guanylate Cyclase C | Linaclotide 290 g qd |
Lacy BE, et al. Gastroenterology 2016;150:1393–1407
Điều trị triệu chứng Đau bụng trong IBS
| Liệu pháp | Liều |
| Thuốc chống co thắt | Dicylomine (10–20 mg, 1–4 lần/ngày |
| Otilonium (40–80 mg, 2–3 lần/ngày) | |
| Mebeverine (135 mg, 3 lần/ngày) | |
| Tinh dầu bạc hà | Tan ở ruột (250–750 mg, 2–3 lần/ngày) |
| Thuốc chống trầm cảm 3 vòng | Desipramine (25–100 mg), Amitriptyline (10–
50 mg) mỗi ngày trước ngủ tối |
| SSRIs (Các chất ức chế tái hấp thu serotonin có chọn lọc) | Paroxetine (10–40 mg, 1 lần/ngày) |
| Sertraline (25–100 mg, 1 lần/ngày) | |
| Citalopram (10–40 mg, 1 lần/ngày) | |
| Hoạt hóa kênh Chloride | Lubiprostone (8 g, 2 lần/ngày) |
| Đồng vận Guanulate Cyclase C | Linaclotide (290 g, 1 lần/ngày) |
| Chất đối vận 5HT3 | Alosetron (0,5–1 mg, 3 lần/ngày) |
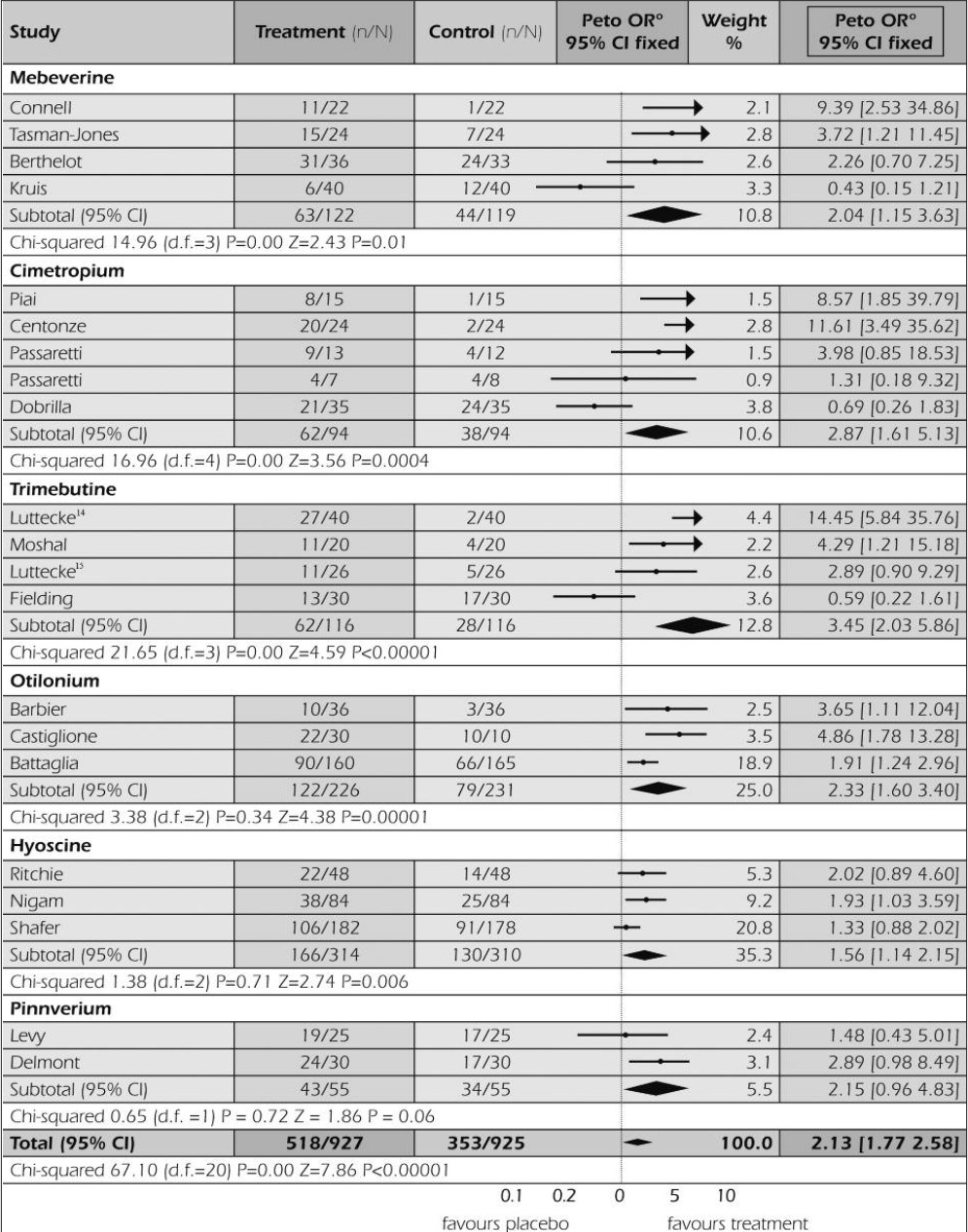
Thuốc chống co thắt trong điều trị IBS
87
Song KH, et al. Clinical Practice Guidelines for Irritable Bowel Syndrome in Korea, 2017 Revised Edition.
Journal of Neurogastroenterology and Motility. 2018;24:197-215
| Thuốc | Liều bắt đầu | Liều tối đa | |
| Chẹn kênh Ca | Alverine citrate | 60-180 mg/ngày | 360 mg/ngày |
| Mebeverine | 300 mg/ngày | 405 mg/ngày | |
| Otilonium bromide | 60 mg/ngày | 120 mg/ngày | |
| Pinaverium bromide | 150 mg/ngày | 300 mg/ngày | |
| Peppermint oil | 0,6 ml/ngày | ||
| Anticholinergic
agent |
Hyoscine | 30 mg/ngày | 60 mg/ngày |
| Cimetropium | 100 mg/ngày | 150 mg/ngày | |
| Các thuốc khác | Trimebutine | 300 mg/ngày | 600 mg/ngày |
| Phloroglucinol | 160 mg/ngày |
88
Song KH, et al. Clinical Practice Guidelines for Irritable Bowel Syndrome in Korea, 2017 Revised Edition.
Journal of Neurogastroenterology and Motility. 2018;24:197-215
Thuốc chống co thắt trong điều trị IBS
| Thuốc | Tác dụng phụ | Comment |
| Alverine citrate | Đau bụng, tiêu chảy, nôn, buồn nôn, nhức đầu | Kết hợp với simethicone làm giảm đau bụng và khó chịu so với giả dược |
| Mebeverine | Mề đay, phù mạch,
phản ứng phản vệ |
Tốt hơn trong kiểm soát đau bụng
so với giả dược |
| Otilonium
bromide |
Tăng áp lực nội nhãn | Giảm tần số đau bụng, đầy hơi Cải thiện tần số đi tiêu & đánh giá chung so với giả dược
Tái phát thấp hơn sau điều trị |
| Pinaverium | Chướng bụng, đau bụng, tiêu chảy | Tốt hơn trong cải thiện triệu chứng chung so với giả dược |
| Peppermint oil | Ợ nóng | Tốt hơn trong kiểm soát đau bụng |
Hiệu quả giảm đau trong IBS
Forte E, et al. 2012
Meta-analysis of 21 studies on the effectiveness of antispasmodics in the treatment of IBS patients: Results expressed as percentage of patients with overall improvement
89
90

* Barmeyer C, et al. Long-term response to gluten-free diet as evidence for non-celieac wheat sensitivity in one third of patient with diarrhea-dominant and mixed-type IBS. Int J Colorectal Dis (2017) 32:29–39
** Lacy BE, et al. Bowel Disorders. Gastroenterology. 2016;150:1393-1407
Thay đổi lối sống, chế độ ăn
-
- Thay đổi lối sống có thể cải thiện triệu chứng IBS (tập luyện, giảm căng thẳng, chú ý đến giấc ngủ)
- Bổ sung chất xơ: nền tảng của điều trị IBS, việc sử dụng tối ưu tùy theo từng người
- Một số dạng chất xơ, đặc biệt là cám, có thể làm trầm trọng thêm chướng bụng, đầy hơi
- Chế độ ăn: No/low gluten *, Low FODMAP **
Kết luận
-
- Bệnh lý đại tràng đa dạng
- Thường diễn tiến mạn tính
- Cần quan tâm để phát hiện sớm, giúp cải thiện chất lượng cuộc sống và tiên lượng
Võ Thị Mỹ Dung
Bộ môn Nội tổng quát, ĐHYD TPHCM
91
Để lại một bình luận