CASE HỘI CHỨNG THẬN HƯ TÁI PHÁT THƯỜNG XUYÊN
GIẢNG VIÊN BS TRẦN NGUYỄN NHƯ UYÊN
BỆNH VIỆN NHI ĐỒNG 2
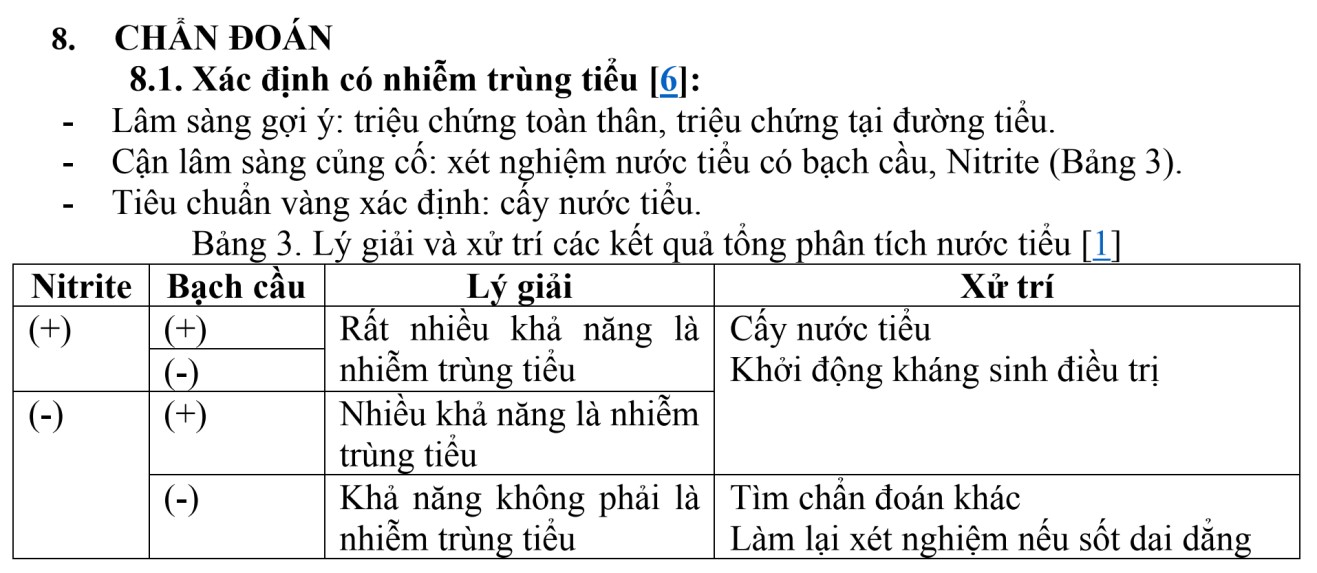
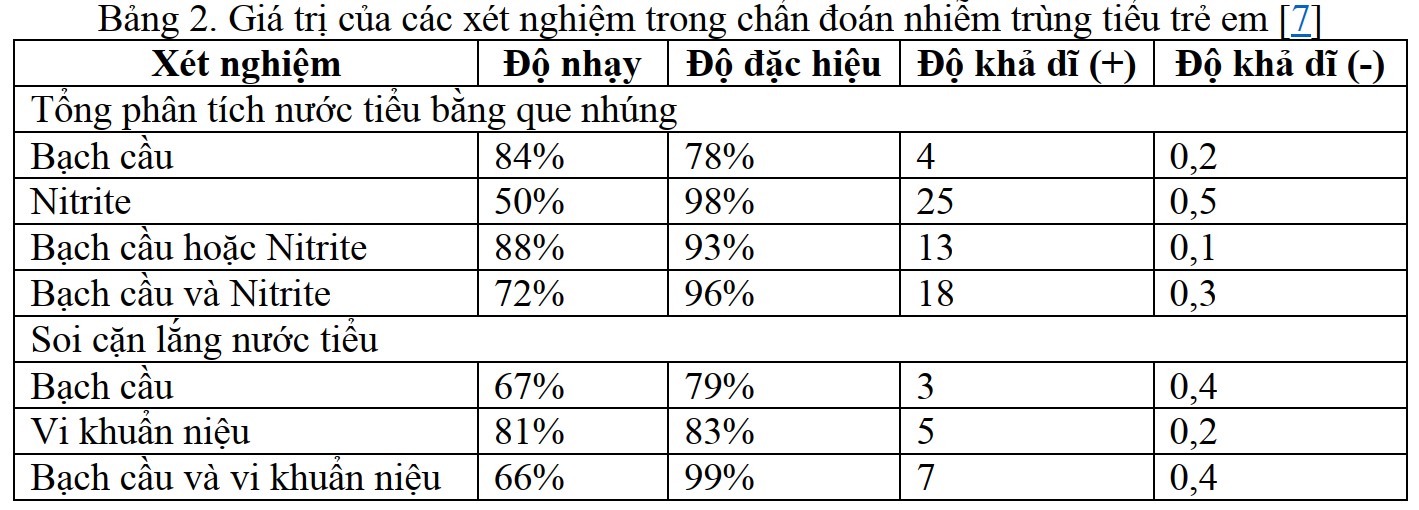
|

|

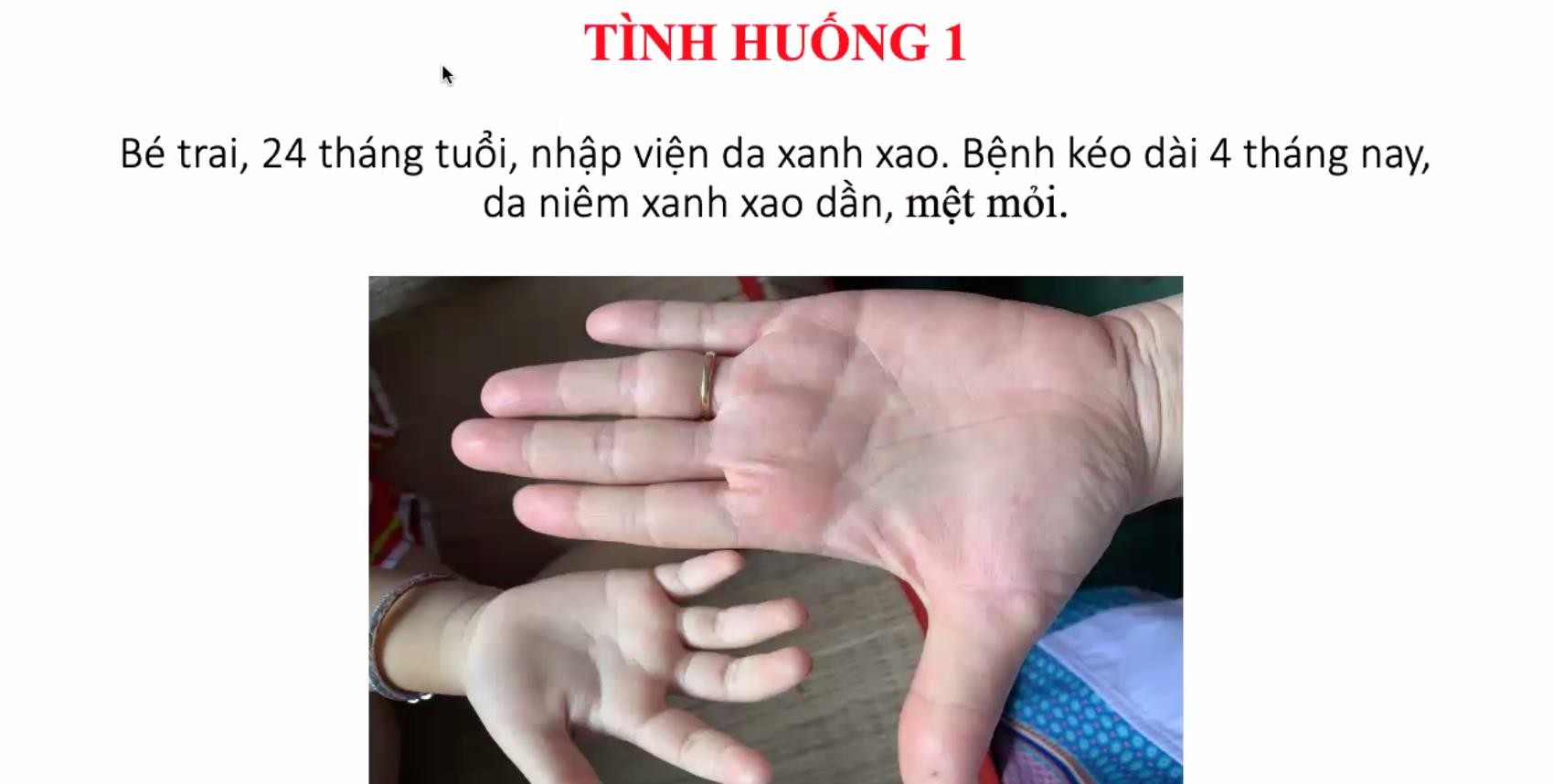
Cho tới ngày nhập viện bé khoảng 11 tuổi |

Bé nhập viện vì ói và mệt (chị nói thêm)
|

Style bệnh án kiểu dòng thời gian – Timeline
- Bệnh ở nhà 5 ngày mới vô bệnh viện
- Chị thích ghi N1-3, N3-4, N4-5 …. kiểu timeline như một câu chuyện chứ chị không thích ghi cách nhập viện mấy ngày bé có triệu chứng này, rồi cách nhập viện mấy ngày bé bị triệu chứng kia, khó theo dõi.
- Ngày 1 tới 3: Bé ho khan sổ mũi. Nước tiểu nhiều bọt. Mẹ nuôi bé nhiều năm có kinh nghiệm thấy nước tiểu bọt nên nhúng thử que nước tiểu thấy đổi mày vàng sang xanh.
- Ngày 4: Hết ho hết sổ mũi, bắt đầu phù 2 chân trắng mềm. Que vẫn xanh
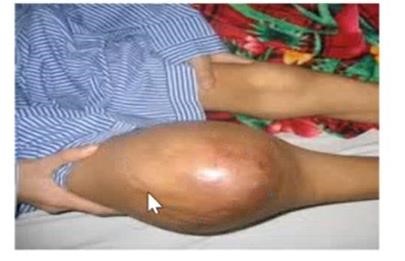
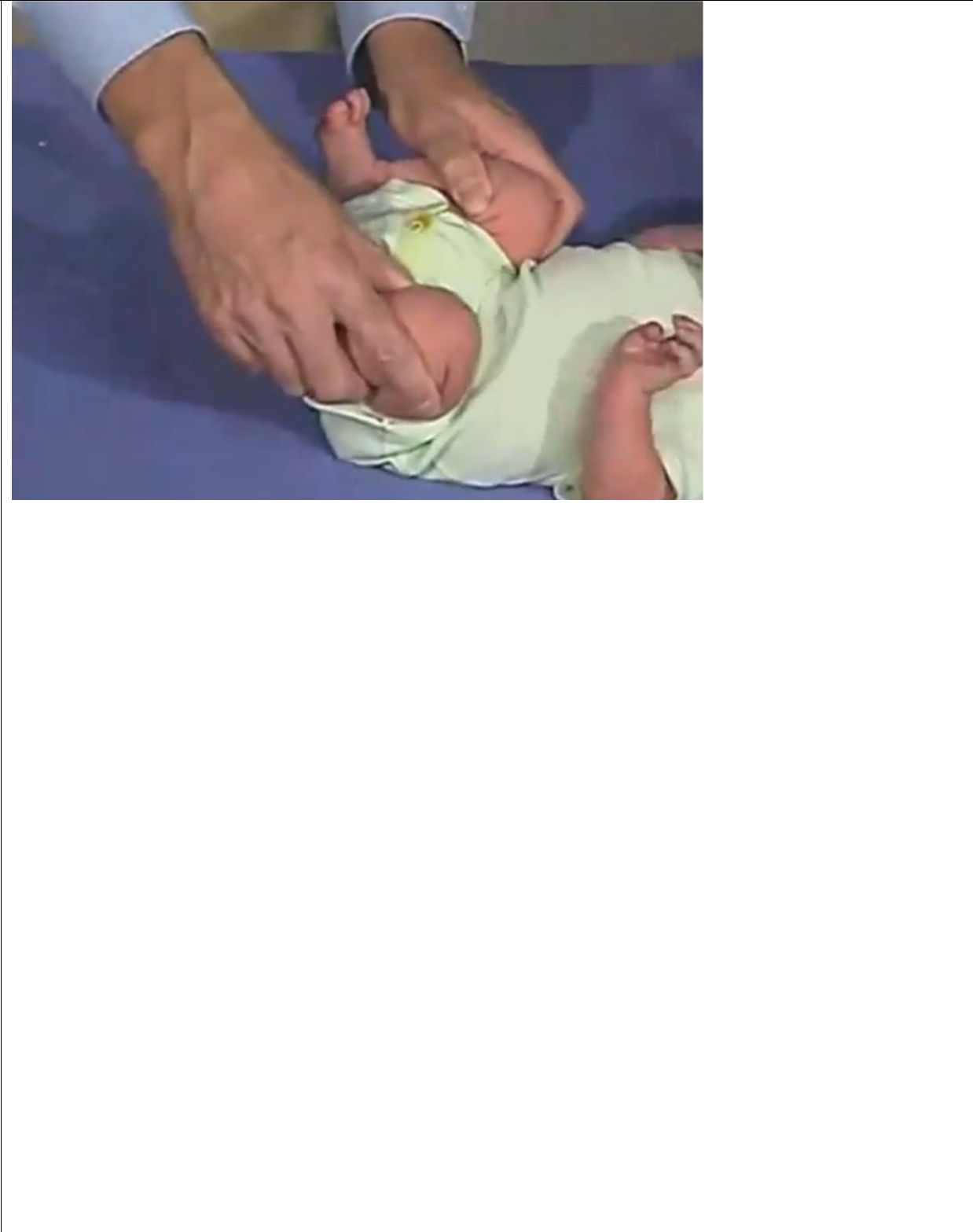
- Ngày 5: Sau ăn ói ra không lẫn máu. Nước tiểu ngày 500ml, chân vẫn phù, que thử vẫn xanh nên cho bé nhập viện – Cân nặng trước đợt bệnh này là 29.5kg
|

Tăng 1 kg / 29.5 kg trong 5 ngày (3%, phù mức độ nhẹ theo phân độ của Ý) |

- Không có gì bất thường ngoài HCTH
- HCTH cách đây 6 năm. Lần đầu điều trị với prednisone có lui bệnh hoàn toàn, tái phát 9 lần 6 năm qua. Lần cuối là 12/1/2/2018.
|
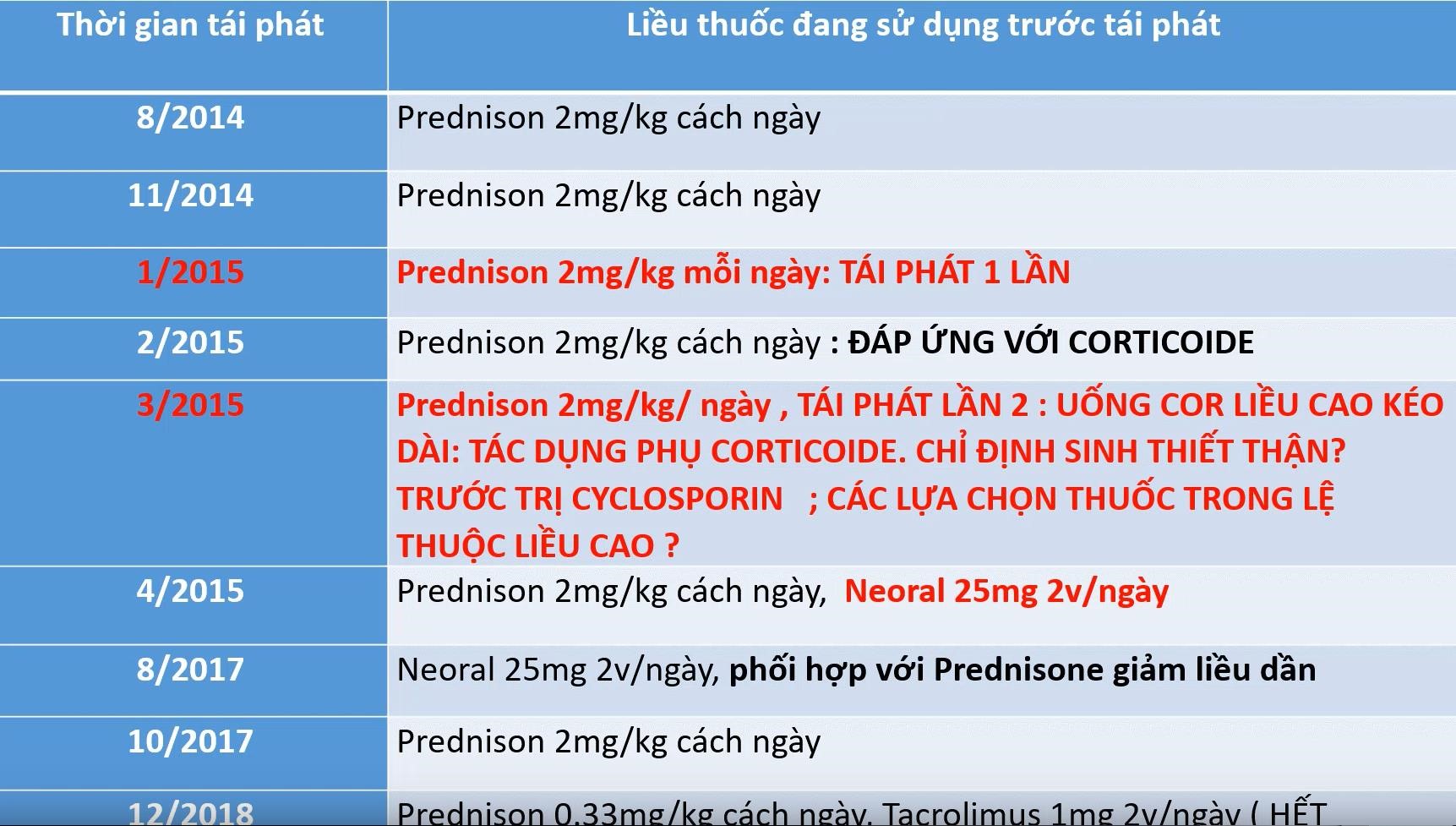
6 năm nên sổ tái khám rất dày. Tóm tắt lại:
- 8/2014: Chẩn đoán lần đầu, được điều trị tấn công sau đó lui bệnh thì chuyển cách ngày
- 1/2015: Tái phát, đạm niệu lại nên tấn công lại với pred 2mg/kg/ngày
- 2/2015: Sau 4 tuần tấn công, hết phù đạm âm chuyển 2mg/kg cách ngày
- 3/2015: Tái phát, đạm niệu lại nên điều trị tấn công trở lại
- 4/2015: Đạm âm tính, chuyển cách ngày. Thêm cyclosporin (tên thương mai là Neoral) 25mg sáng 1v tối 1v /ngày
- 2015 tới 2017: Uống Pred và Neoral. Giảm liều Pred dần, duy trì Neoral. Chỉ tái phát 1 lần vào tháng 10 năm 2017 sau đó vẫn lui bệnh.
|

Đây là tóm tắt quá trình điều trị: – Sau uống Neoral:
+ Số lần tái phát giảm nhiều
+ Tái phát xảy ra khi giảm liều Pred xuống dưới 0.5mg/kg/cách ngày hoặc ngưng hẳn Pred. – Đợt bệnh này:
+ 10 ngày trước bé được ngưng Pre vì bệnh rất ổn định, vẫn được duy trì Tacrolimus (một thuốc cùng nhóm thế cho Neoral).
+ 5 ngày trước, do hết BHYT và đợi BHYT mới nên bé tự ngưng Tacrolimus 5 ngày.
+ Bé xuất hiện lại triệu chứng và nhập viện trở lại
– Những lần trước bé hay nhập viện trở lại trong bệnh cảnh sốc giảm thế tích
|

Bây giờ chúng ta sẽ dần xử lý 5 câu hỏi này. |
CÂU 1 LÂM SÀNG CẦN LƯU Ý ĐIỀU GÌ

CÂU HỎI QUAN TRỌNG NHẤT
KHI NÀO BÉ HCTH NHẬP VIỆN TRỞ LẠI ?
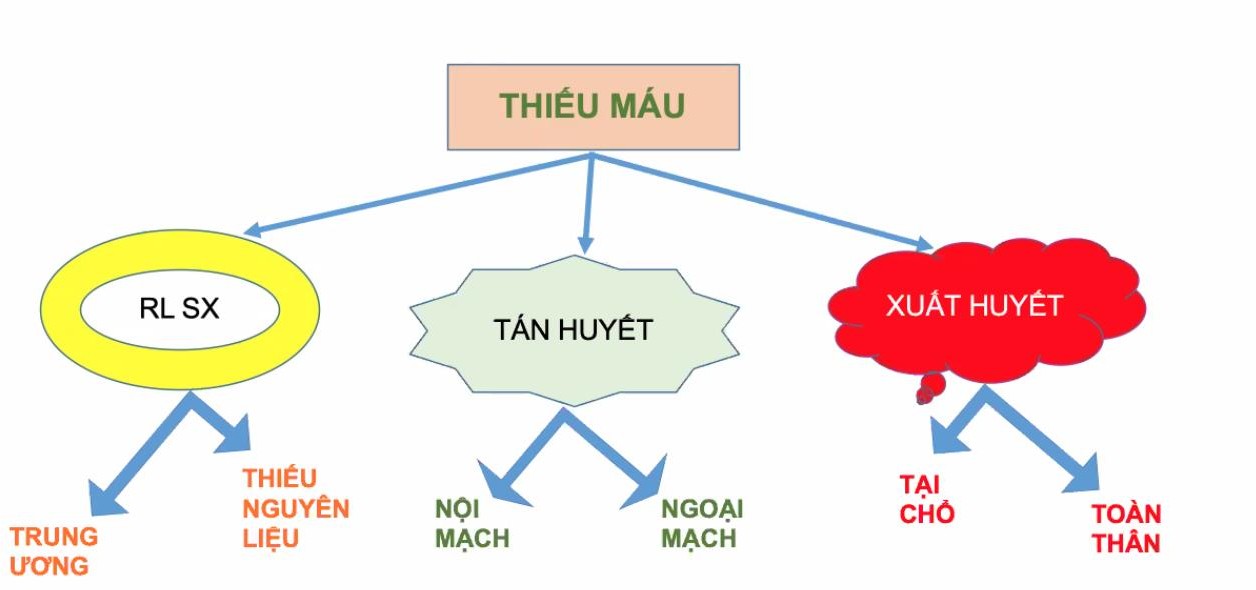
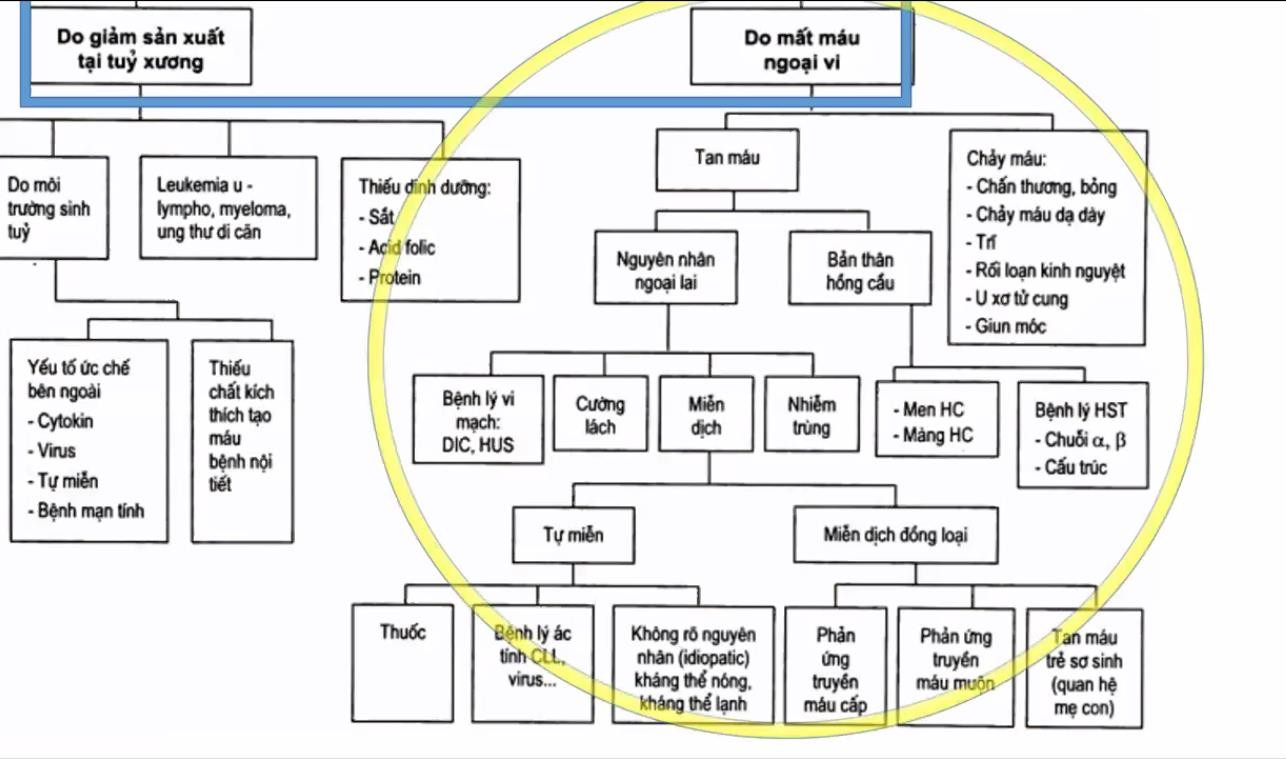
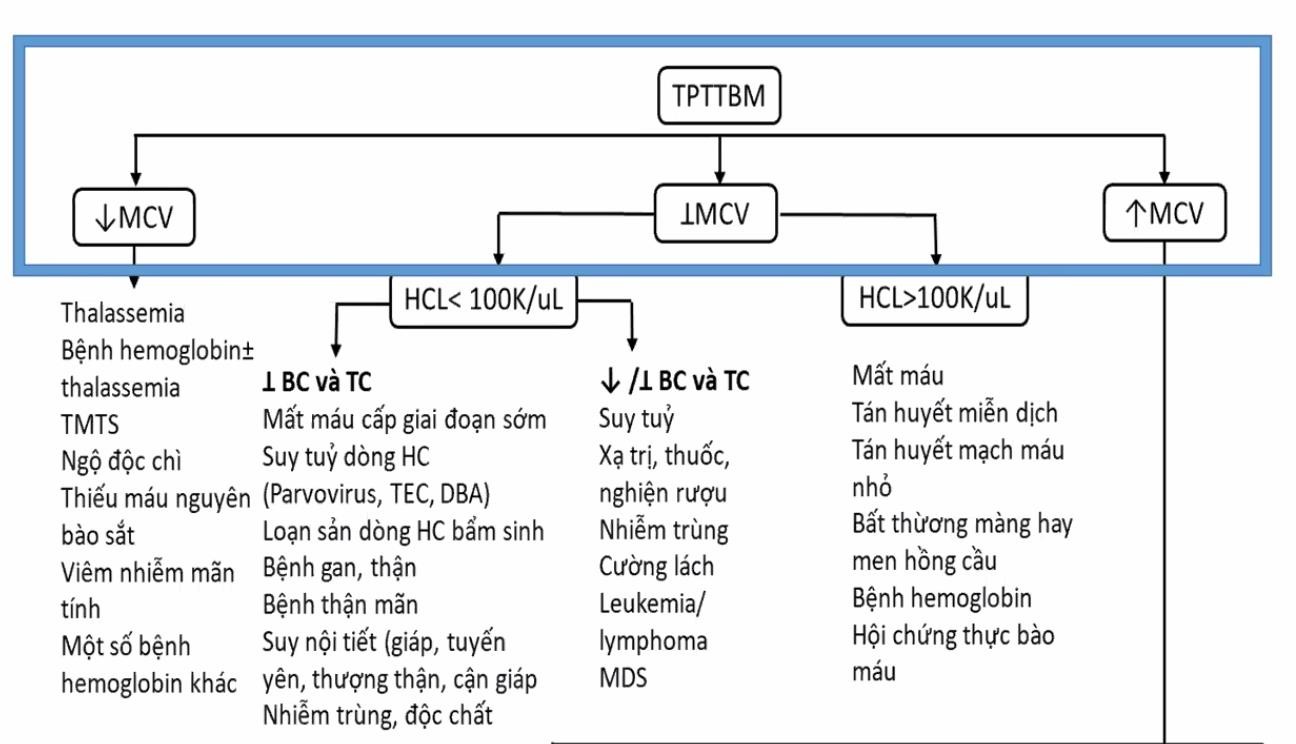
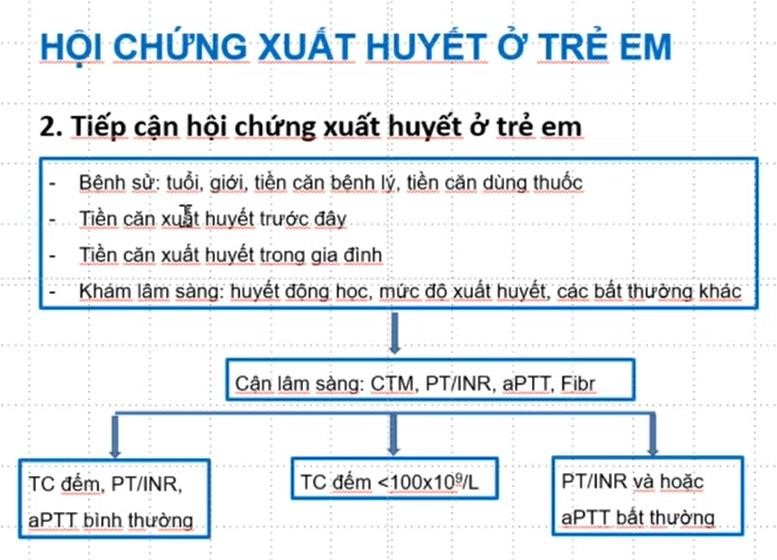
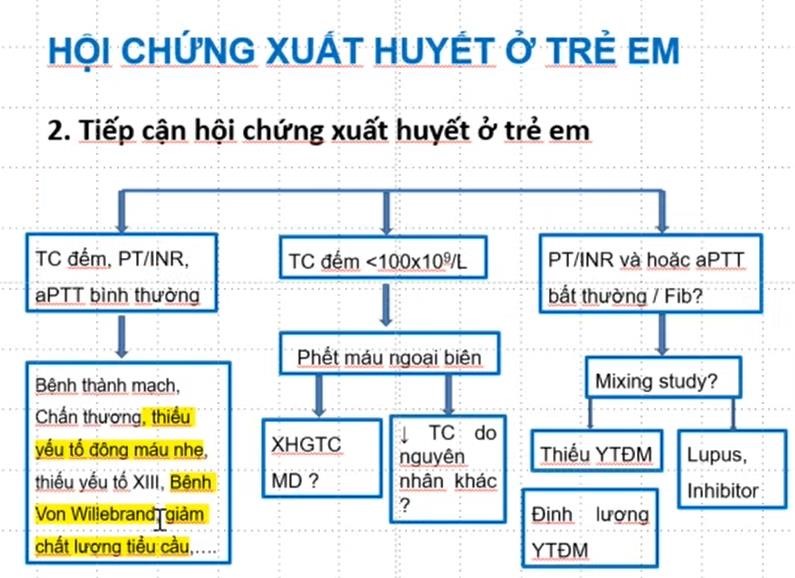
Những bé HCTH tái phát thường xuyên, vào viện thường xuyên, chẩn đoán HCTH đa phần là đã rõ ràng. Do đó việc xác định vấn đề chính đưa bé nhập viện ngày hôm nay là việc quan trọng nhất. Thường có có 4 nhóm lý do sau đây – (1) Tái phát:
+ Đây là khả năng thường xảy ra nhất. Nhớ rằng HCTH ở trẻ em có tỷ lệ tái phát cao.
– (2) Kháng thuốc: Khác lệ thuộc thuốc
+ Cần phân biệt kháng thuốc với lệ thuộc thuốc. Đây là sai lầm sinh viên hay mắc phải khi đi thi, nhầm một cái là cách xử trí khác liền.
+ Kháng thuốc là: không đạt được lui bệnh sau điều trị tấn công prednisone tối đa 8 tuần, hay sau 4 tuần tấn công prednisone + 3 liều Methylprednisolone truyền tĩnh mạch liều cao.
+ Lệ thuộc thuốc là: tái phát 2 lần trong lúc đang điều trị corticoide hay trong vòng 14 ngày sau khi ngưng corticoide – (3) Biến chứng
+ Nhiễm trùng: VPMNK NP, VP cấp, NTT, Viêm mô tế bào …
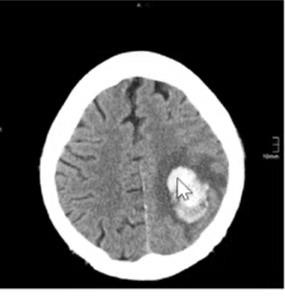
+ Thuyên tắc gây: Suy thận tiểu ít, Tắc mạch não liệt nửa người …
+ Sốc giảm thể tích
+ Chú ý TDMP do lao: Trẻ HCTH đang dùng ức chế miễn dịch dễ bị lao, nên khi trẻ có TDMP vô viện không phải chỉ do HCTH giảm albumin máu mà còn phải chú ý có do lao không. Trên lâm sàng việc nhầm hai cái này là phổ biến.
– (4) Bệnh kèm theo
+ Bé HCTH cũng có thể bị bệnh như những trẻ bình thường cần nhập viện + Ví dụ như ca này không cấm được bé bị viêm cơ tim do siêu vi gây sốc chẳng hạn
→ Khi tiếp cận một ca thì mình phải xác định coi nó nằm trong case nào.

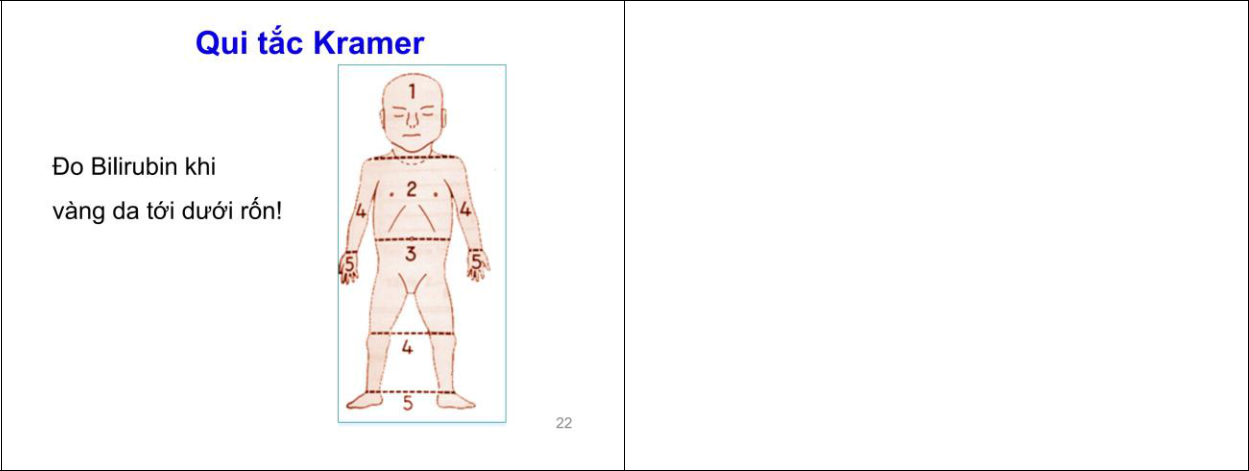
Handout bộ môn Nhi. Các định nghĩa về HCTH quan trọng.
TIẾP CẬN VẤN ĐỀ HIỆN TẠI
Như đã nói ở trên: Vấn đề hôm nay là gì ?
- Bệnh nhân tái phát bệnh sử chỉ khai thác triệu chứng lần nhập viện này. Còn toàn bộ quá trình bệnh trước đó thế nào (bệnh, chẩn đoán khi nào, điều trị thế nào, tần suất tái phát, kháng thuốc, ngưng thuốc…) thì đưa vào tiền căn bệnh lý.
- Khi này tiền căn cần ghi được đầy đủ thông tin về HCTH của bệnh nhân.
+ Tiền căn HCTH cần ghi đầy đủ nhưng không thừa, đủ là đủ là những vấn đề hay đưa bệnh nhân nhập viện lại đã nêu trên: (1) tái phát như thế nào (2) kháng cort hay không (3) biến chứng hay không …
- Biện luận phù chỉ nằm ở lần đầu tiên phù, còn nếu BN đã có HCTH và phù thì không cần biện luận phù nữa mà tập trung biện luận vấn đề hiện tại.
Đây là nh
ữ
ng đi
ể
m
c
ầ
n t
ậ
p trung vào

BỆNH SỬ
- Khởi điểm bằng triệu chứng hô hấp trên
- Người nhà nuôi bé lâu nên rất nhạy, bé chưa cần phù mà chỉ cần mặt hơi tròn hơn nước tiểu khác chút là người ta phát hiện liền.
- Ở những bé tái phát nhiều lần, cứ mỗi lần tái phát người ta lại dằn vặt cho là mình không canh con tốt, con đi ăn mặn bị phù lại nhưng mà thực tế ăn mặn không phải lý do gây tái phát.
- Cơ chế HCTH cũng như cơ chế tái phát tới nay vẫn chưa rõ ràng. Nhiều nghiên cứu cho thấy một trong những yếu tố liên quan tới tái phát là nhiễm siêu vi hô hấp trên. Như ở bé này, có ho sổ mũi trước khi tái phát mấy ngày.
- Bởi vậy có mấy bà mẹ hay nói em thấy nó ho ho là em sợ phù lại lắm.
- Theo dõi tiểu đạm tại nhà bằng URITEST 3 thông số đạm đường pH
- Bệnh nhân HCTH được theo dõi tiểu đạm tại nhà bằng que thử nước tiểu 3 thành phần.
+ Khi bé xuất viện, BS cần hướng dẫn người nhà thử que nước tiểu. + Không cần mua que đủ 10 thông số, chỉ cần mua que thử 3 thành phần đạm đường pH (que Uritest). Que này là hàng Vn 1000 đồng 1 que 1 hộp có tầm 50 que nên chi phí cũng phải chăng.
+ Hướng dẫn người nhà thử o protein.Ô này có chất chỉ thị máu là tetrabromo phenol, khi tác dụng với đạm chủ yếu là albumin trong nước tiểu làm đổi chỉ thị màu.
+ Màu cơ bản là vàng nhạt như mỡ gà, có protein là vàng đậm, sau đó sang xanh, sau đó xanh đậm. Xanh đậm là có thể protein 3+ rồi.

Hình tìm trên Google: Tetrabromophenol Urine test
- Dấu tái phát đầu tiên là có tiểu đạm trở lại (thể hiện qua que nước tiểu) sau đó mới phù:
- Khi tái phát tiểu đạm là triệu chứng đầu tiên thể hiện qua tiểu bọt, và xác định bằng TPTNT. Khi tiểu đạm nhiều rồi, albumin giảm rồi thì mới có phù trên lâm sàng. Do đó để phát hiện tái phát mình mới cho bệnh nhân theo dõi tiểu đạm bằng que Urintest tại nhà.
- Ca này là một ví dụ: Bé ổn tiểu đạm âm tính rồi bác sĩ mới ngưng prednisone và duy trì thuốc thứ 2 là tacrolimus. Khi có ho khan sổ mũi này nọ mẹ nghi ngờ cho thử que là đã chuyển vàng sang xanh liền rồi, lâm sàng bé cũng có tiểu đạm. Mấy ngày sau mới có phù.
- Sau đó hết cảm nhưng phù:
- Ngoài ra kh sốt
- Ăn ói nhẹ nhẹ nhưng không đủ đưa bệnh nhân vô sốc.
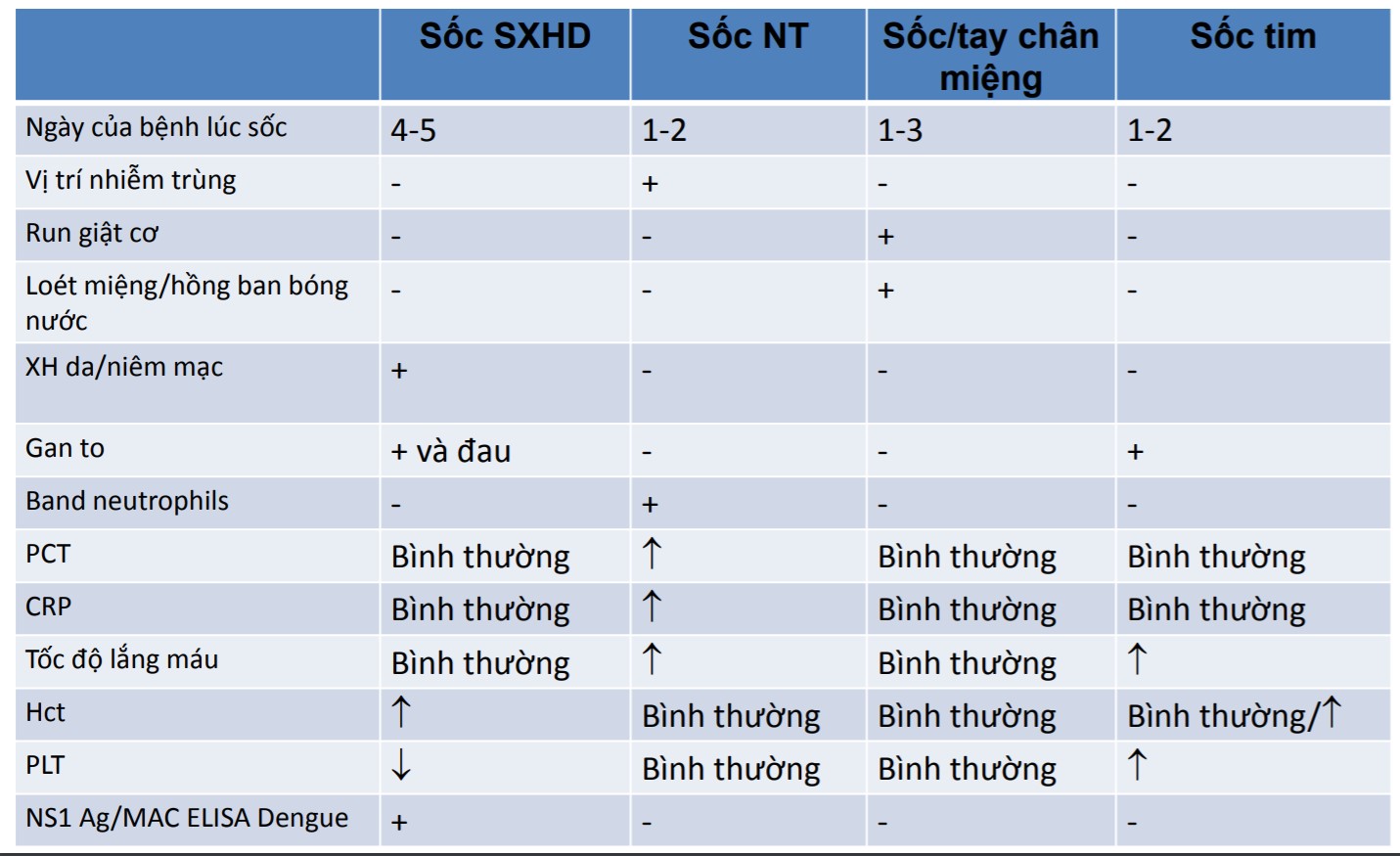
KHÁM: CHÚ TRỌNG TIẾP CẬN SỐC

- Có sốc: CRT3s >2s, mạch nhanh nhẹ, HA kẹp
- Nguyên nhân sốc
- Nghĩ nhiều do giảm thể tích trong bối cảnh HCTH: Tiền căn HCTH, nhà thử tiểu đạm, phù toàn thân mức độ nhẹ, dấu hiệu Cushing do corticoid
- Tim bình thường: chưa nghĩ sốc tim (tim đều, kh gallop, kh gan to …)
- Kh nhiễm trùng: chưa nghĩ nhiễm trùng (kh sốt, tỉnh, kh vẻ mạch nhiễm trùng)
- Kh dấu phản vệ: chưa nghĩ sốc phản vệ (da bình thường, kh dị ứng …)
TI
Ề
N CĂN

Câu hỏi đặt ra: Bé 6 năm, điều trị lâu năm tái đi tái lại, bây giờ nhập viện trở lại vì phù thì cần xác định những điều gì ?
KHI NÀO BÉ HCTH NHẬP VIỆN TRỞ LẠI ?
(ĐÃ ĐỂ Ở ĐẦU BÀI CHO DỄ HIỂU)
Những bé HCTH tái phát thường xuyên, vào viện thường xuyên, chẩn đoán HCTH đa phần là đã rõ ràng. Do đó việc xác định vấn đề chính đưa bé nhập viện ngày hôm nay là việc quan trọng nhất. Thường có có 4 nhóm lý do sau đây – (1) Tái phát: Khả năng cao nhất
+ Đây là khả năng thường xảy ra nhất. Nhớ rằng HCTH ở trẻ em có tỷ lệ tái phát cao.
- (2) Kháng thuốc: Khác lệ thuộc thuốc. Sinh viên hay nhầm chỗ này.
+ Cần phân biệt kháng thuốc với lệ thuộc thuốc. Đây là sai lầm sinh viên hay mắc phải khi đi thi, nhầm một cái là cách xử trí khác liền.
+ Kháng thuốc là: không đạt được lui bệnh sau điều trị tấn công prednisone tối đa 8 tuần, hay sau 4 tuần tấn công prednisone + 3 liều Methylprednisolone truyền tĩnh mạch liều cao.
+ Lệ thuộc thuốc là: tái phát 2 lần trong lúc đang điều trị corticoide hay trong vòng 14 ngày sau khi ngưng corticoide
- (3) Biến chứng: Hoặc sắp vào biến chứng như sốc
+ Có biến chứng hoặc có nguy cơ sắp vào biến chứng như sắp vào sốc
+ Nhiễm trùng: VPMNK NP, VP cấp, NTT, Viêm mô tế bào …
+ Thuyên tắc gây: Suy thận tiểu ít, Tắc mạch não liệt nửa người, Tắc mạch phổi ho khó thở … + Sốc giảm thể tích
+ Chú ý TDMP do lao / TDMP do HCTH: Trẻ HCTH đang dùng ức chế miễn dịch dễ bị lao, nên khi trẻ có TDMP vô viện không phải chỉ do HCTH giảm albumin máu mà còn phải chú ý có do lao không. Trên lâm sàng việc nhầm hai cái này là phổ biến.
- (4) Bệnh kèm theo: Như bất kỳ trẻ bình thường khác
+ Bé HCTH cũng có thể bị bệnh như những trẻ bình thường cần nhập viện
+ Ví dụ như ca này không cấm được bé bị viêm cơ tim do siêu vi gây sốc chẳng hạn
→ Khi tiếp cận một ca thì mình phải xác định coi nó nằm trong case nào.
GIẢ SỬ CA NÀY NGHĨ TÁI PHÁT BƯỚC KẾ TIẾP LÀ GÌ ?
CA NÀY HÔM NAY CÓ VẤN ĐỀ GÌ ?
(1) TÁI PHÁT (2) BIẾN CHỨNG
1
. Đ
ầ
u tiên k
ế
t lu
ậ
n
không kháng

Handout HCTH bộ môn
- Áp đúng định nghĩa: Bé này điều trị 9 lần, nhưng khi điều trị tấn công thì đều lui bệnh. Do đó nó đáp ứng corticoid.
- Nếu bé đã được điều trị cor em tuần ở nhà kh lui bệnh cho nhập viện lại thì là kháng cor. Hay nhầm chỗ này vì các bạn kh hỏi được điểm này. Kh hỏi rõ được nó đã dùng cor ở nhà bao lâu. BA thận hư khai thác bệnh sử và tiền căn rất quan trọng.
2. Tái phát thì hỏi cái gì ? – (1) Có tái phát không
+ Lần nhập viện này bé ngưng thuốc (vì hết BHYT) và bé hết phù hết tiểu đạm. Từ 2018 tới nay bé cũng không bị tái phát lần nào.
+ Hôm nay mới có triệu chứng tái phát lại (1) xuất hiện đạm nước tiểu, màu xanh là >2+ (2) xuất hiện phù (3) tiểu ít + Nên nghĩ là tái phát.
- (2) Mức độ có nặng không (complicated)
+ Nhẹ: Ls nhẹ, kh biến chứng gì, chỉ mỗi tiểu đạm lại
+ Nặng: Ls nặng, biến chứng nhiều. Bé này có sốc nên là tái phát trong bệnh cảnh complicated.
- (3) Tái phát thường xuyên hay không thường xuyên ?
+ Tái phát thường xuyên: Từ tháng 1 tới tháng 3 năm 2015 có hai lần tái phát, tức là 2 lần tái phát trong 6 tháng.
- (4) Thường xuyên thì hay kèm lệ thuộc cor ?
+ Có lệ thuộc cor vì: tái phát 2 lần trong lúc đang điều trị corticoide (2 lần tái phát trong năm 2015 đều trong khi có điều trị với cor) hay trong vòng 14 ngày sau khi ngưng corticoide (lần này mới ngừng 10 ngày bị lại rồi) – (5) Nếu lệ thuộc lệ thuộc liều cao hay thấp ?
+ Liều cao vì tái phát ngay khi đang dùng liều cor 2mg/dL/mỗi ngày > 1mg/dl cách ngày

Khái niệm lệ thuộc liều cao – thấp trong Handout HCTH bộ môn
QUAY LẠI BÉ NÀY NẾU EM TIẾP CẬN LẦN ĐẦU NĂM 6 TUỔI THÌ SAO
Ngày xưa Y4 chị hay dạy ca HCTH đơn thuần lần đầu. Cần tiếp cận đầy đủ bước, và áp dụng là để review coi đứa nhỏ này có đúng vậy không. Cái form này có cập nhật so với năm Y4.
+ Bé này nghĩ nguyên phát vì tuổi khởi phát hợp, quan trọng nhất là đáp ứng với prednisone lui bệnh hoàn toàn. Thêm loại trừ XN thứ phát, coi lại hồ sơ cũ coi có XN viêm gan chưa, Xn bổ thể chưa …
- (2) Typical hay Atypical : Không điển hình với cái con nít hay bị là Sang thương tối thiểu. Điển hình là:
+ Tuổi khới phát không quá nhỏ không quá lớn từ 5-10 tuổi
+ Lâm sàng có 3 kh (1) tiểu máu (2) suy thận (3) tăng huyết áp thì phần lớn sang thương tối thiểu.
+ Đáp ứng điều trị lui bệnh hoàn toàn – (3) Multisystem: Tổn thương đa cơ quan
+ Lupus, bệnh hệ thống: loét miệng, ban, rụng tóc … là nhiều cơ quan phải tầm soát bệnh hệ thống.
- (4) Biến chứng và bệnh kèm trước khi điều trị
+ Sau ba câu đầu nếu nghĩ nhiều HCTH NP ST tối thiểu nên không cần sinh thiết thận mà đi tới bước 4 biến chứng và bệnh kèm theo trước khi điều trị.
+ Bé này nghĩ typical: có 3 kh, đáp ứng cor, đáp ứng điều trị, không biểu hiện tổn thương đa cơ quan .. nghĩ ST tối thiểu nên không cần sinh thiết ở thời điểm đầu tiên 6 năm trước. Tầm soát lúc đó cũng chưa ghi nhận biến chứng và bệnh kèm theo.
+ Khi đã có đủ thông tin như vậy, chúng ta bắt đầu điều trị.
SAU ĐÓ ĐIỀU TRỊ HCTH NHƯ THẾ NÀO ?
THEO DÕI RA SAO
Chúng ta sẽ khởi đầu điều trị với prednisone liều tấn công, phác đồ trị sẽ nói phía dưới. Sau khi điều trị thì chúng ta cần theo dõi một số điểm. Chị sẽ phân tích tiếp quá trình điều trị của bé này.
6
năm nên s
ổ
tái khám r
ấ
t dày. Tóm t
ắ
t l
ạ
i:
–
8
/2014:
Ch
ẩ
n đoán l
ầ
n đ
ầ
u
, đư
ợ
c đi
ề
u tr
ị
t
ấ
n công sau đó lui b
ệ
nh thì chuy
ể
n
cách ngày
–
/2015:
1
Tái phát
, đ
ạ
m ni
ệ
u l
ạ
i nên t
ấ
n công l
ạ
i v
ớ
i pred 2mg/kg/ngày
–
/2015: Sau 4 tu
2
ầ
n t
ấ
n công, h
ế
t phù đ
ạ
m âm chuy
ể
n
mg/kg cách ngày
2
–
3
/2015:
Tái phát
, đ
ạ
m ni
ệ
u l
ạ
i nên đi
ề
u tr
ị
t
ấ
n công tr
ở
l
ạ
i
.
–
4
/2015: Đ
ạ
m âm tính, chuy
ể
n cách ngày.
Thêm cyclosporin
(
tên thương mai là
Neoral) 25mg sáng 1v t
ố
i 1v /ngày
–
t
2015
ớ
i 2017: U
ố
ng Pred và Neoral. Gi
ả
m li
ề
u Pred d
ầ
n, duy t
rì Neoral. Ch
ỉ
tái phát 1 l
ầ
n vào tháng 10 năm 2017 sau đó v
ẫ
n lui b
ệ
nh.
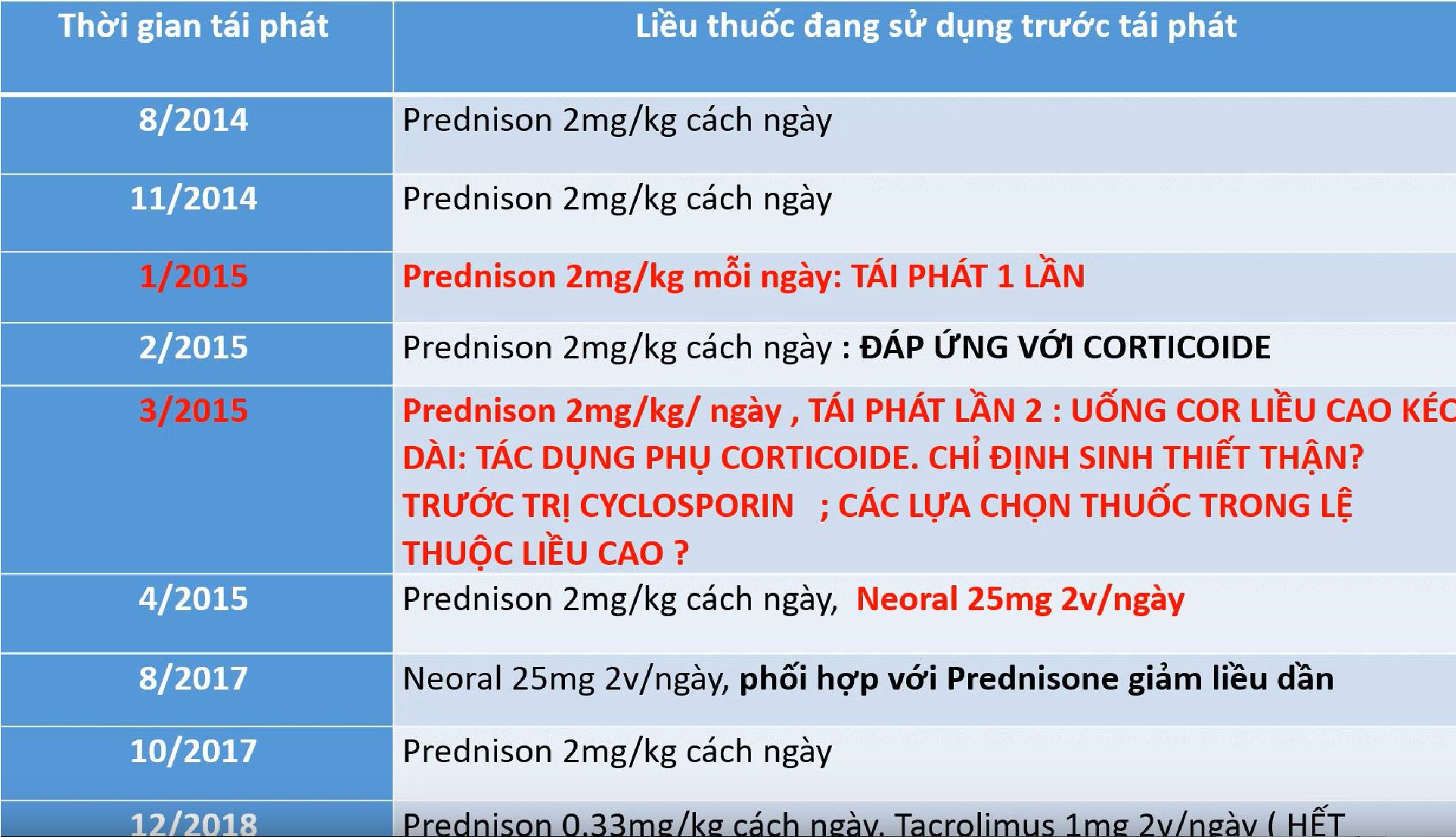
- Đáp ứng cor ngay lần đầu tiên không ? – Ca này có, tấn công lần đầu lui bệnh nên được chuyển cách ngày.
-
- Nếu ngay lần đầu mà tần công 8 tuần bn vẫn phù và đạm niệu dương tính thì bệnh nhân được xếp vào kháng corticoid sớm.
- Nhớ là kháng sớm là kháng lần đầu, kháng muộn là kháng ở trẻ từng đáp ứng trước đó
Handout HCTH b
ộ
môn

- Có tái phát không ?
-
- Tái phát từ 2 lần trở lên trong vòng 6 tháng hay 4 lần trở lên trong 12 tháng gọi là tái phát thường xuyên
- Nếu bé 1 năm chỉ bị 1 lần mà 9 năm bị 9 lần thì vẫn gọi là tái phát xa chứ không phải thường xuyên
- Lệ thuộc liều gì ?
- Lệ thuộc corticoide: tái phát 2 lần trong lúc đang điều trị corticoide hay trong vòng 14 ngày sau khi ngưng corticoide
- Tháng 8-11 năm 2014: Dùng liều tấn công hơi lâu chút, có thể do bé kh hết đạm hay phù trở lại …
- (1) Tái phát thường xuyên: Sau đó tái phát lần 1 vào tháng 1/2015. Tấn công lại vẫn lui bệnh vẫn đáp ứng cor nên chuyển qua cách ngày. Nhưng tháng 3/2015 đã tái phát lại. Như vậy tái phát 2 lần trong 3 tháng, là tái phát thường xuyên.
- (2) Có lệ thuộc vì cả 2 lần tái phát đều trong lúc đang uống cort. – (3) Lệ thuộc liều cao: Lệ thuộc ngay ở 2mg/kg > 1mg/kg cách ngày nên là lệ thuộc liều cao. Có một số ca lệ thuộc < 0.5mg/kg/cách ngày gọi là lệ thuộc liều thấp.
- Tóm lại ca này: Tái phát thường xuyên lệ thuộc cor liều cao.
Slide note dài quá nên copy lại
VÀO THÁNG 3/2015 THÌ CA NÀY TÁI PHÁT THƯỜNG XUYÊN CÁCH XỬ TRÍ KHI NÀY NHƯ THẾ NÀO ?
-
- Khoan để ý lệ thuộc cor liều cao, cái đó xử trí sau. Nó là tái phát thì tấn công lại cho tới khi đạm niệu âm tính 3 ngày liên tiếp: Có thể ngắn hơn 4 tuần, cũng có thể tới 6 tuần. Nhưng kéo dài maximum được là 8 tuần, trung bình tấn công ít nhất là 2 tuần
- Khi lui bệnh hết phù đạm âm thì chuyển cách ngày. Nhưng mà chuyển cách ngày thì nó bị lại mà liều này là liều cao nhất r. Kh thể uống đc 2mg/kg kéo dài hoài vì sẽ có td phụ của Corticoid.
- Do đó bắt buộc trong tình huống này là phải lựa chọn thêm một thuốc khác để phối hợp xử trí lệ thuộc
- Chú ý không phối hợp thuốc thứ hai ngay từ đầu mà phối hợp sau 2 tuần tấn công vì chưa biết đợt này bé có đáp ứng cor kh. Làm theo đúng phác đồ, khi lui bệnh chúng ta mới phối hợp thuốc.
PHỐI HỢP THUỐC CHỌN CÁI GÌ ?
-
- Các thuốc có thể dùng thêm thuốc thứ hai: Levamisole, cyclophosphamide, mycophenolate morfetil, cyclosporine, tacrolimus, rituximab.
- Bé này từng được phối hợp với cyclosporin (neoral), tacrolimus
- Bé này có thể dùng hết trừ
+ Levamisole không có bán trên thị trường
+ Rituximab IV phải truyền tĩnh mạch, chi phí rất đắt đỏ (một lần dùng trên 100 triệu) nên không phải lựa chọn rộng rãi. Trước giờ chị mới thấy 2 ca dùng khi thất bại hết thuốc khác.
+ Như vậy bé có 4 lựa chọn còn lại là: Cyclophosphamide, mycophenolate morfetil, cyclosporine, tacrolimus.
-
- Tại sao kh dùng mấy cái kia mà dùng cyclosporin, tacrolimus ? Chúng ta ưu tiên chọn cái nào và vì sao ?
+ Chị sẽ giải thích vào cuối bài
+ Trước mắt biết ca này bác sĩ đã chọn thay thế bằng Cyclosporin (Neoral)
Ở THỜI ĐIỂM 3/2015
CÓ SINH THIẾT THẬN KHÔNG ?
-
- Chỉ định sinh thiết được đưa ra cân nhắc khi sinh thiết thận là bắt buộc
+ (1) Chẩn đoán xác định: kh có kh chẩn đoán được
+ (2) Quyết định thay đổi điều trị
+ (3) Tiên lượng bệnh
-
- Xét trên ca này chưa có chỉ định tuyệt đối
+ (1) Mọi yếu tố đều ủng hộ cái này nghĩ st tối thiểu rồi
+ (2) Thay đổi điều trị chưa bắt buộc vì giờ tái phát thì phải cor tấn công cho tới khi đạm âm tính 3 ngày liên tiếp, khi lui bệnh thì thêm thuốc thứ hai… Nói tóm lại là ca này chưa có sinh thiết đã có plan điều trị rồi. + (3) Tiên lượng tùy thuộc vào phác đồ hiện tại mình dùng có thành công không nên cũng chưa cần.
-
-
- Cả ba cái đều chưa cần phải sinh thiết thận ngay. Gần như kh có chỉ định sinh thiết thận.
-Tuy nhiên cân nhắc sinh thiết thận vì sẽ chọn cyclosporin.
+ Nên sinh thiết nếu chúng ta quyết định chọn cycclosporin. Chọn cái thuốc phối hợp khác thì không cần
+ Sinh thiết thận trước và sau khi dùng cyclosporin 2 năm vì bản chất cyclosporin có thể thay đổi mô học thận, suy thận … do ngộ độc cyclosporin.
+ Trong khi dùng cyclosporin thì người ta sẽ định lượng nồng độ cyclosporin trong máu. Liều cyclosporin thường dùng trung bình là 5mg/kg.
Cần đảm bảo nồng độ vừa đủ điều trị kh quá cao gây ngội độc thận.
-
-
- Khi quyết định dùng Cyclosporin cần (1) sinh thiết thận trước điều trị (2) Đo nồng độ cyclosporin máu trong khi điều trị và (3) sinh thiết thận sau khi xài thuốc 2 năm kiểm tra biến chứng
– Tái phát thường xuyên có là chỉ định sinh thiết thận ? Có thể do sẽ dùng Cyclosporin.
+ Trong sách thực hành cho tới sách lý thuyết cũ thì tái phát thường xuyên là một chỉ định sinh thiết thận. Sách nước ngoài thì ghi kháng cor là chỉ định bắt buộc, tái phát thường xuyên (dependant) thì người ta ghi còn bàn cãi (controversial)
+ Khi tái phát thường xuyên thì dễ bị lễ thuộc, khi lệ thuộc thì sẽ thêm thuốc mà hay được chọn là Cyclosporin.
+ Khả năng ngộ độc Cyclosporin chính là lý do sinh thiết thận có thể được chỉ định trong HCTH tái phát thường xuyên. Và nhớ là cần sinh thiết (1) trước trị và (2) sau trị 2 năm.
+ Trên ca này như vậy là có chỉ định nhưng không được sinh thiết thận vào thời điểm đó. Có thể do ng nhà kh đồng ý … Nhưng về mặt ý khoa nếu đã chọn cyclosporin thì sinh thiết thận trước
- Kháng trị thì sinh thiết sao ? Trước trị và sau trị 2 năm nếu dùng cyclosporin
+ Kháng thuốc là chỉ định chắc chắn cho sinh thiết rồi
+ Sau đó vì kháng thuốc cũng dùng cyclosprorin nên cần sinh thiết lại sau 2 năm điều trị coi có biến chứng thận gì chưa.

NÓI DÙNG CYCLOSPORIN LÀ KHÁNG COR SAI LẦM !
- Các bạn sinh viên nhìn thấy trong đơn thuốc có Cyclosporin là nói kháng corticoid. Đó là một sai lầm hay mắc phải
- Clyclosporin có thể dùng trong (1) lệ thuộc cor (2) kháng cor – Ca này dùng cyclosporin vì có lệ thuộc cor.
XÀI CYCLOSPORIN THÌ ĐÁNH GIÁ HIỆU QUẢ QUA CÁI GÌ ?
- Cần phân biệt chỉ định ban đầu dùng Cyclosporin là gì (1) kháng cor hay (2) lệ thuộc cor
- Nếu kháng cor dự kiến 6 tháng sẽ lui bệnh, nếu kh lui bệnh là kháng – Nếu lệ thuộc cor:
+ Mình đã tấn công cho tới khi đạm âm tính 3 ngày liên tiếp rồi.
+ Sau đó mình cho cyclosporin vô với mục tiêu kiểm soát tái phát thể hiện qua chuyện giảm được liều prednisone đang dùng mà kh bị tái phát và lý tưởng là ngưng được prednisone.
+ Như vậy gọi là thành công với cyclosporin. Còn phối hợp vô giảm liều pred cách ngày bị tái phát lại rồi là không thành công, cho cyclosporin vô vẫn tái phát như khi không cho.
- Tóm lại thành công với cyclosporin tùy trường hợp chỉ định
+ Kháng cor thì: Lui bệnh sau 6 tháng
+ Lệ thuộc corthì : Không tái phát khi giảm hoặc tốt hơn là ngưng prednisone
NEORAL – TACROLIMUS VÀ BHYT
- Các bệnh nhân HCTH tái phát nhiều và bệnh thận nói chung dùng UC miễn dịch thì chi phí rất cao. Mỗi tháng tầm 2-3 triệu. Nên người ta dùng thuốc BHYT nhiều – Dùng BHYT thì lệ thuộc bào BHYT nên có những giai đoạn hết thuốc kh còn Neoral thì các bác sĩ sẽ thay bằng Tacrolimus.
- Hai thuốc này thực ra chung 1 nhóm là CNI (ức chế calcineurin) cho nên tạm thay thế cho nhau được.
- Khi làm việc các em cũng sẽ hay gặp tình trạng như vậy: (1) bn hết tiền nên tự ngưng thuốc kh đi tái khám hoặc (2) bhyt hết thuốc cung ứng (3) bn hết thẻ BHYT phải làm thẻ mới thì ngưng mấy ngày. Do đó cần hỏi kỹ là đang dùng thuốc bị tái phát hay ngưng thuốc mới tái phát và vì sao ngưng thuốc.
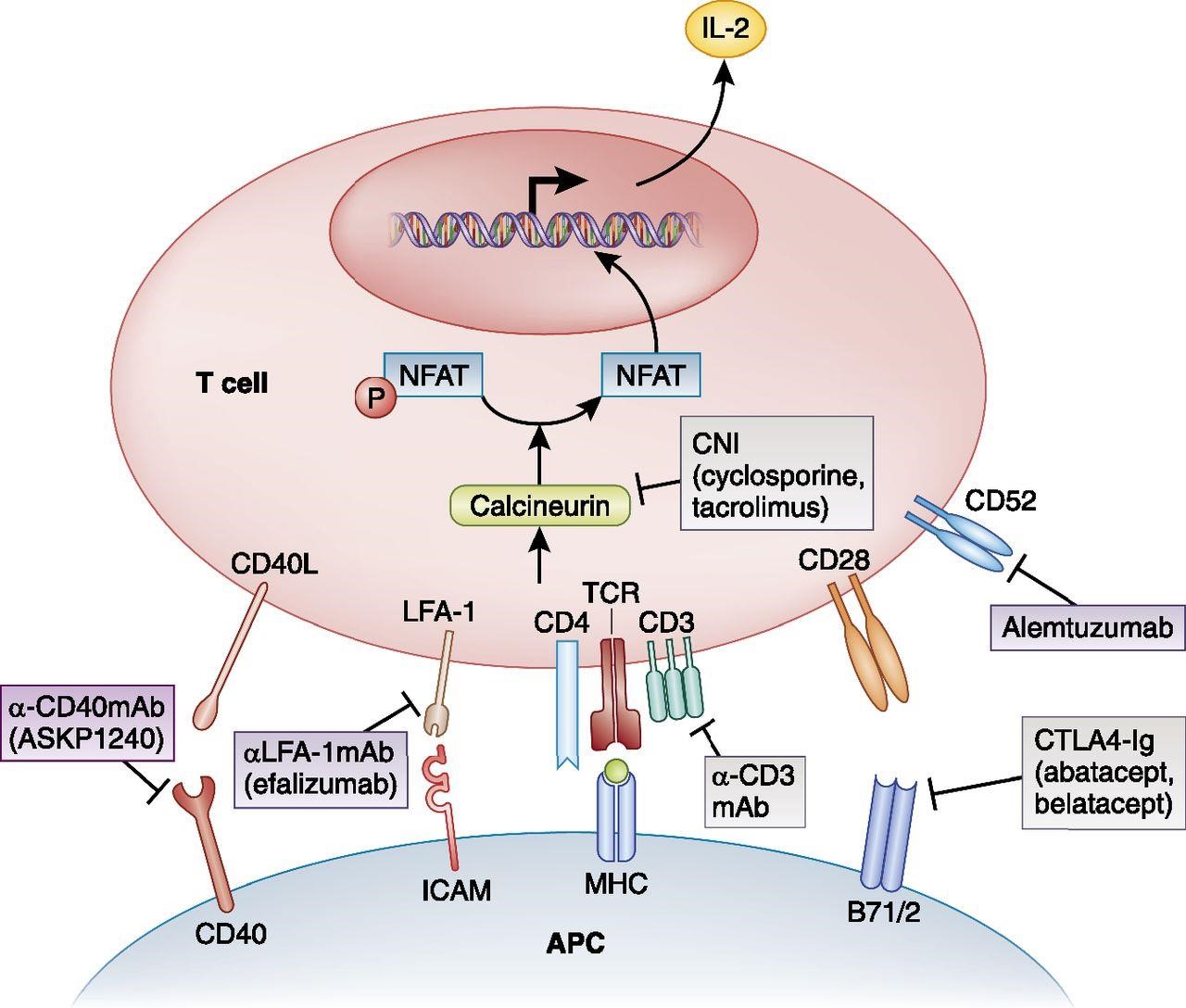
Hình kiếm trên mạng: CNI drug mechanism
HIỆU QUẢ SAU KHI DÙNG CYCLOSPORIN Ở CA NÀY LÀ THÀNH CÔNG

- Ca này sau dùng Cyclosporin (Neoral) sau 1 năm chỉ còn tái phát 1 lần. Từ chỗ tái phát thường xuyên (4 lần 1 năm) còn có 1 lần 1 năm chứng tỏ thuốc cũng có hiệu quả. Dù chưa được mỹ mãn như mong muốn là kh tái phát luôn
- Chúng ta biến một bé tái phát thường xuyên thành một bé tái phát không thường xuyên. Biến một đứa tái phát ở liều cao thành tái phát ở liều thấp.
- Như vậy cũng nói thành công rồi. Dù chưa được mỹ mãn
TÓM TẮT LẠI BÉ NÀY TỪ ĐẦU TỚI GIỜ
- Bé gái có HCTH năm 6 tuổi
- Nguyên phát
- St tối thiểu
- Đáp ứng điều trị cor lần đầu 3. Giai đoạn đầu:
- Tái phát thường xuyên, lệ thuộc liều cao
- Nên được thêm thuốc thứ 2 là Cyclosporin (Neoral) – Chưa được sinh thiết thận khi có quyết định dùng Neoral 4. Giai đoạn sau:
- Sau khi phối hợp thành công 1 phần
- Biến một đứa tái phát thường xuyên thành tái phát xa ở liều thấp 0.5mg/kg
5. Hoàn cảnh tái phát lần này
- Khi được ngưng cả hai loại thuốc UCMD
- Trong bệnh cảnh phức tạp: Sốc giảm thể tích
|
ĐẶT VẤN ĐỀ
- Sốc đặt lên đầu tiên vì cấp cứu
- Biện luận như đã viết ở trên
- Có sốc, nghĩ nhiều do HCTH tái phát do …
- HCTH tái phát
- Tái phát / HCTH lệ thuộc liều cao đã điều trị với cyclosporin
- Việc điều trị với cyclosporin khá thành công, mới ngưng cả hai thuốc
- Chỗ này học thuộc cách ghi: Tức là xưa lệ thuộc liều cao nay điều trị thành lệ thuộc liều thấp thì ghi lệ thuộc liều cao đã điều trị
- HC Cushing do thuốc
- Nghĩ do thuốc vì đã dùng cor 5 năm
- Chúng ta không giải quyết vấn đề này
- Nhưng mình cần lưu ý bé có td phụ cor phải (1) kiểm tra những td phụ khác và phải (2) khống chế liều pred càng sớm càng tốt.
BI
Ệ
N LU
Ậ
N

CH
Ẩ
N ĐOÁN

XỬ TRÍ LÚC NHẬP VIỆN THẾ NÀO ?
Có 3 v
ấ
n đ
ề
nên mình x
ử
trí c
ả
3
v
ấ
n đ
ề

SỐC GIẢM THỂ TÍCH DO HCTH THÌ TRUYỀN NACL 0.9% / ALBUMIN / CẢ HAI ?
1. Truyền hai cái sẽ gây quá tải tuần hoàn do cơ chế bệnh chứ kh phải do lượng dịch nhiều.
- Lượng dịch kh đủ gây quá tải tuần hoàn
+ NaCl 20ml/kg
+ Albumin 1g/kg 50ml/1 lọ 20% (10g 1 lọ): Bé này 29.5kg truyền 30g là 3 lọ tương ứng với 3 x 50ml = 150ml thì chỉ có 150 / 30kg = 5ml/kg. Tức là cũng không có quà nhiều dịch
- Quá tải do cơ chế bù dịch kép
+ Theo sinh lý bệnh HCTH sốc do dịch chuyển dịch nội mạch ra khoang thứ 3 bởi giảm albumin máu.
+ Truyền albumin vào sẽ làm tăng áp lực keo và kéo dịch từ các khoang thứ
3, từ bên ngoài lòng mạch vào làm tăng V nội mạch
+ Dịch tinh thể thì đổ dịch điện giải vào nội mạch trực tiếp, nâng HA lên ngay.
+ Việc kết hợp cả hai cơ chế sẽ làm tăng nguy cơ quá tải vì (1) thể tích lòng mạch được nâng lên ngay (2) thể tích lòng mạch kh tiếp tục dịch chuyển ra ngoài vì albumin máu được cải thiện (3) thể tích lòng mạch tăng khi dịch từ khoang thử ba trở lại lòng mạch.
- Như vậy có 2 điểm không nên truyền combo
+ (1) Có sẵn albumin thì truyền mình albumin là đủ – Sẽ giải thích phía dưới + (2) Truyền combo albumin thêm dịch tinh thể làm tăng nguy cơ quá tải tuần hoàn bởi sự tăng thể tích lòng mạch vì cơ chế bù dịch kép.
2. Truyền một mình dịch tinh thể thì nguy cơ tái sốc cao
- Lợi điểm: Dịch tinh thể thì đổ dịch điện giải vào nội mạch trực tiếp, nâng HA lên ngay.
- Bất lợi:
+ Truyền dịch tinh thể vào kh làm tăng áo lực keo, albumin vẫn tiếp tục mất, dịch vẫn tiếp tục đi ra khỏi lòng mạch.
+ Thậm chí truyền dịch nhiều còn làm loãng máu giảm albumin hơn nữa làm tình trạng mất dịch qua khoang thứ ba càng nặng nề
+ Như vậy, dịch sẽ vẫn tiếp tục dịch chuyển ra ngoài lòng mạch, bệnh nhân sẽ tiếp tục báng bụng tràn dịch màng phổi phù và tăng kí nhiều hơn + Quan tọng là có thể sẽ không duy trì được HA hay gọi là tái sốc trở lại tỏng 1-2 ngày sau.
3. Truyền Albumin đầu tay tốt nhưng không phải chỗ nào cũng có sẵn – Nơi có albumin sẵn ở cấp cứu
+ Có sẵn albumin. Xác định chẩn đoán Sốc giảm thể tích do HCTH là truyền albumin đầu tay mà không truyền điện giải.
– Nơi kh có albumin sẵn ở cấp cứu
+ Vô cấp cứu không có albumin trong tử trực nên đầu tay vẫn là truyền dịch điện giải 20ml/kg, sau 1h huyết áp lên thì giảm xuống 10ml/kg rồi 5ml/kg cho qua cấp cứu. Rồi chuyển lên khoa thận. Tại khoa thận theo dõi tiếp + Nếu kh có dấu hiệu tái sốc, đáp ứng tầm 1-2 ngày cho cor có hiệu quả giúp giảm mất albumin thì sẽ qua. Và sau 24h truyền như vậy rõ ràng mình thấy bé phù nhiều hơn, dịch mp màng bụng nhiều hơn, tăng cả 1kg … Nhưng vài ngày cor tác dụng là nó sẽ qua.
+ Còn nếu kh qua được, có dấu hiệu đe dọa tái sốc thì mới truyền albumin. + Với phác đồ này, kh cần truyền albumin đầu tay, nhưng tỷ lệ tái sốc sẽ cao hơn và chấp nhận những ngày đầu bé phù nhiều hơn.
4. Truyền albumin chậm thôi không phù phổi
- Trong HCTH, tổng lượng dịch trong cơ thể kh thiếu mà chỉ đi từ lòng mạch ra ngoài nên việc mình bù dịch cần tính toán kỹ.
- Cho albumin vào thì sẽ kéo dịch vô nên truyền (1) lượng vừa phải (2) chậm chứ không được truyền nhanh quá. Truyền nhanh dịch ngoại mạch bị kéo vô nhanh làm quá tải tuần hoàn phù phổi cấp. (3) Và phải theo dõi sát triệu chứng quá tái tuần hoàn
+ (1) Lượng 5ml/kg chứ không phải 20ml/kg: Albumin 1g/kg 50ml/1 lọ 20% (10g 1 lọ): Bé này 29.5kg truyền 30g là 3 lọ tương ứng với 3 x 50ml = 150ml thì chỉ có 150 / 30kg = 5ml/kg. + (2) Truyền trong 1 tiếng
+ (3) Theo dõi sát triệu chứng quá tải tuần hoàn qua mạch HA tình trạng hô hấp …
- Ca ví dụ bù albumin gây phù phổi cấp trong HCTH
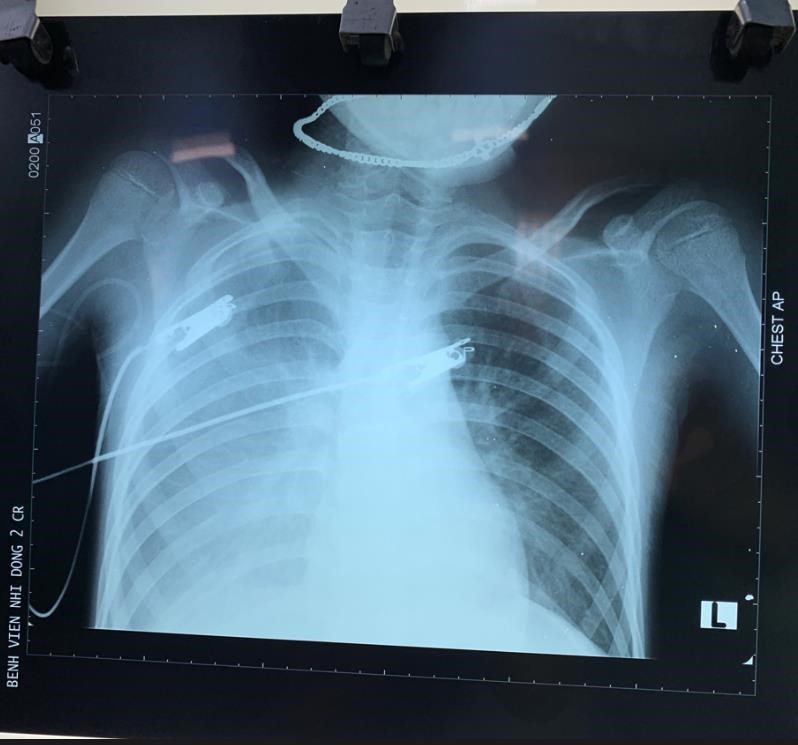
+ Sốc giảm thể tích do HCTH. Hct vô 48% cô đặc máu dữ dội
+ Truyền albumin vô tốc độ hơi nhanh tụt còn Hct 34%
+ Bệnh nhân bắt đầu ho khó thở thấy ran ẩm, chụp Xquang có mờ rốn phổi
+ Lúc đó ta ngưng truyền và cho lợi tiểu. Nó vừa sốc giảm thể tích mà mình lại cho lợi tiểu. Trong HCTH nó đặc biệt vậy á. Tổng lượng dịch trong cơ thể kh thiếu mà chỉ đi từ lòng mạch ra ngoài nên việc mình bù dịch cần tính toán kỹ.
Note dài copy l
ạ
i
hình

ĐIỀU TRỊ HCTH TÁI PHÁT BÉ NÀY
COMBO PRED + NEORAL
- Nên dùng luôn combo vì trước đây lệ thuộc liều cao hay tái phát trong bệnh cảnh sốc giảm thể tích nặng nề.
- Tái phát thì tấn công lại với pred để đạt lui bệnh dù đang có Cushing – Sẽ kiến sẽ tấn công trước mắt trong 14 ngày. Có thể kéo dài tới 28 ngày – 6 tuần. Chị sẽ nói sau về phác đồ phía dưới.
- Bé mới bị lại, chưa phải lệ thuộc liều cao ở thời điểm hiện tại, nhưng với tiền căn lệ thuộc liều cao hay tái phát trong bệnh cảnh nặng cũng nên phối hợp với thuốc thứ 2 luôn. Không nên thử thách đứa nhỏ thêm, nó vô tái phát sốc giảm thể tích dễ có nguy cơ xuất hiện thêm biến chứng do sốc giảm thể tích nữa.
- Thuốc thứ hai là Neoral, Tacrolimus hay một thuốc khác ?
- Đánh giá tác dụng phụ của Cor ?
- THA, Đường huyết (tiểu đường), chụp loãng xương đặc biệt là xương cột sống, khám đục thủy tinh thể, tăng nhãn áp.
- Các công việc này sẽ được làm theo những khoảng tg khác nhau (về coi lại)
C
Ậ
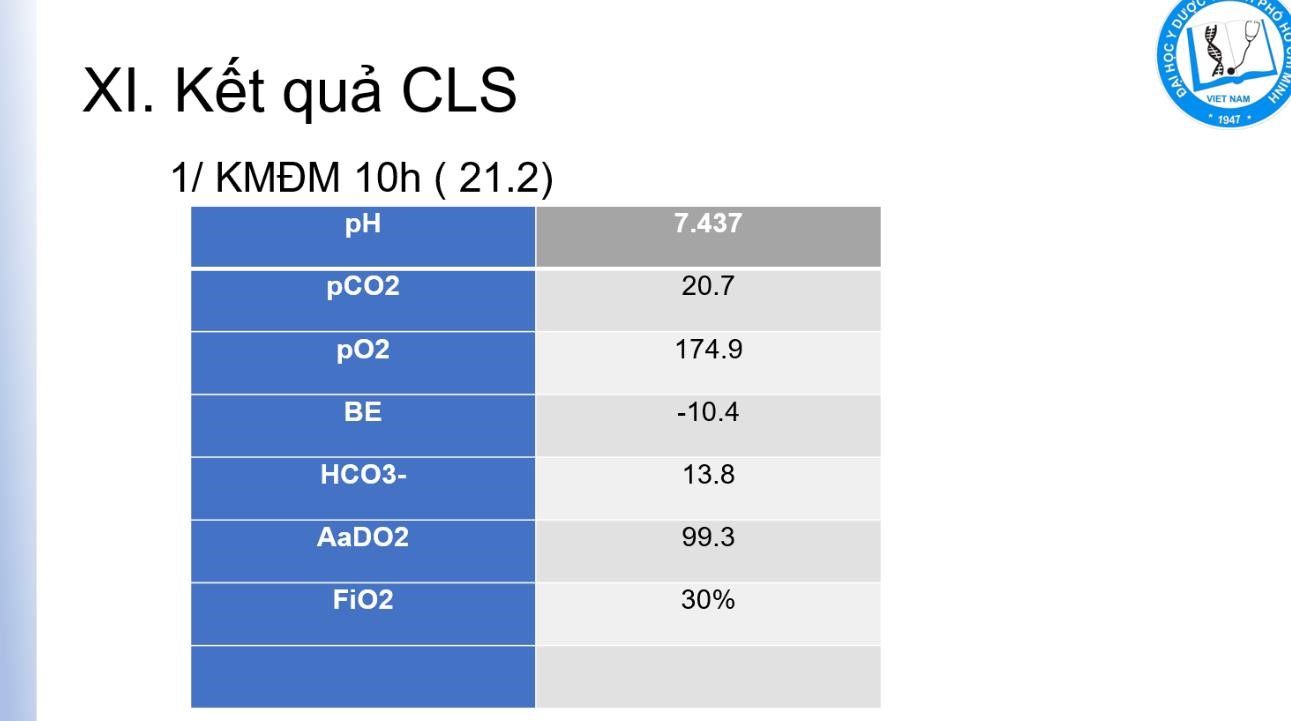
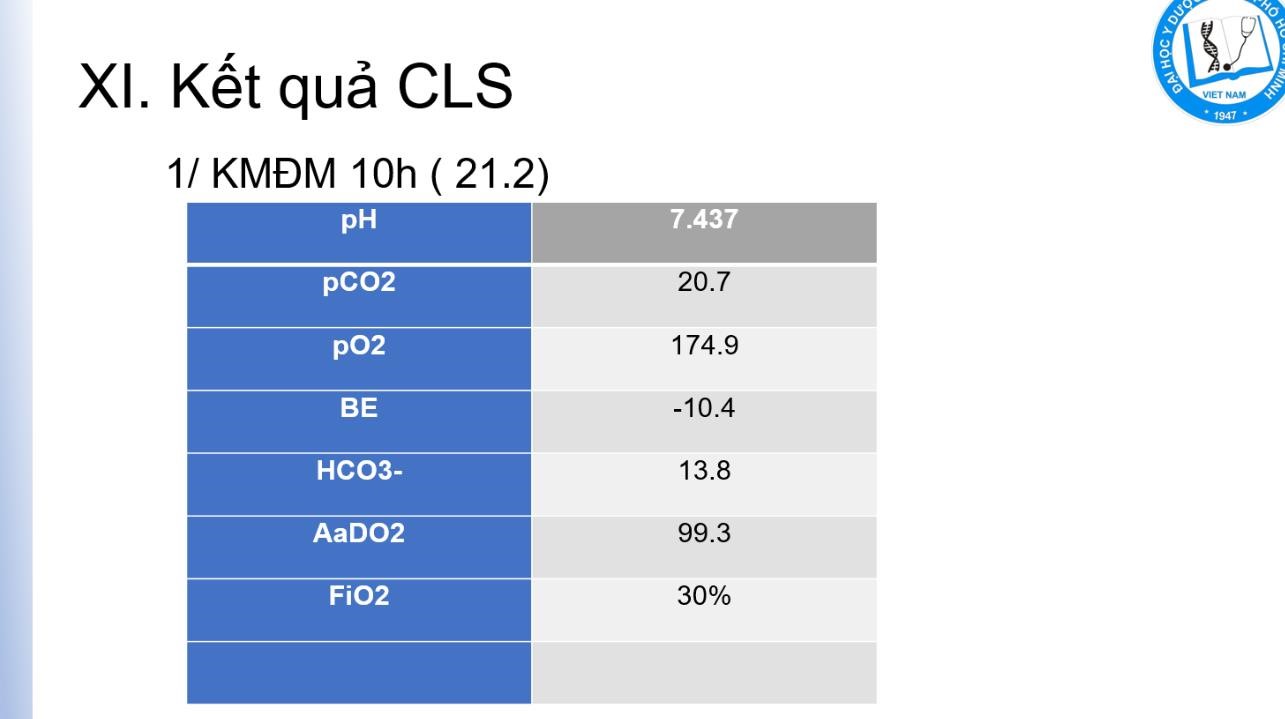
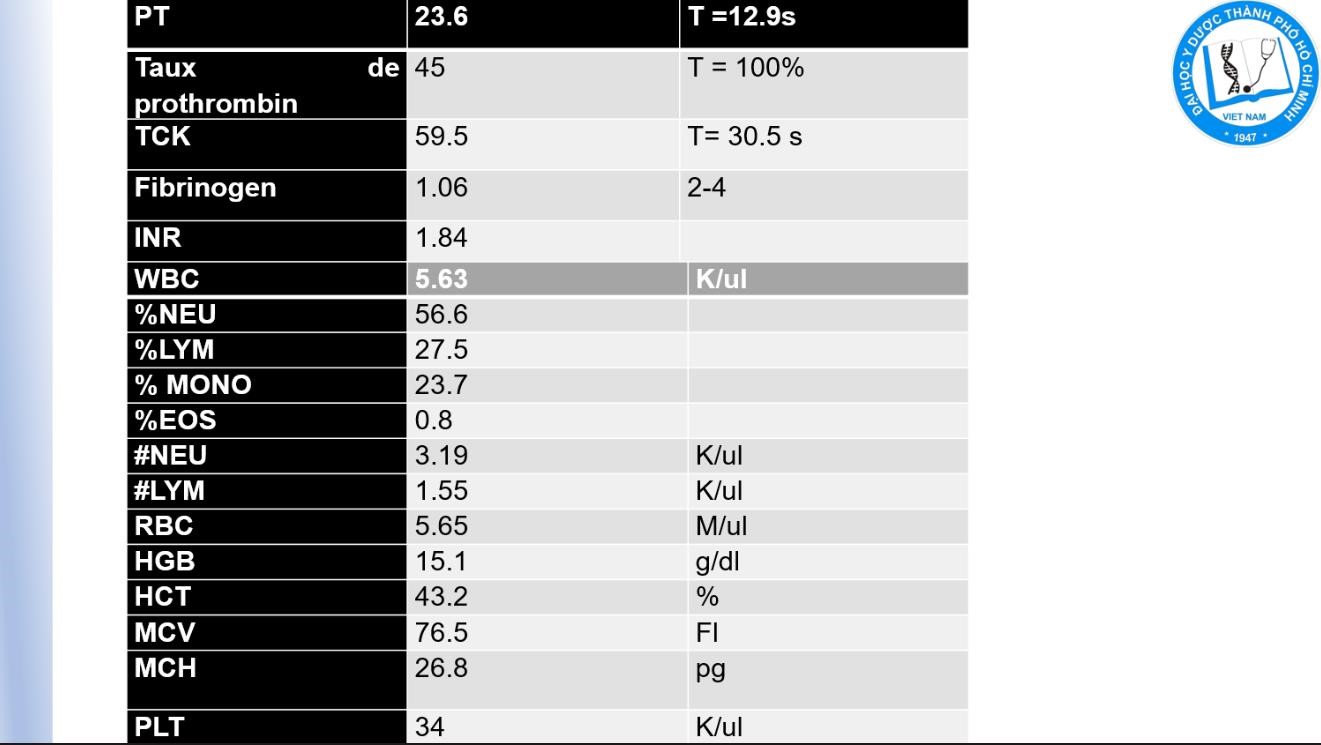
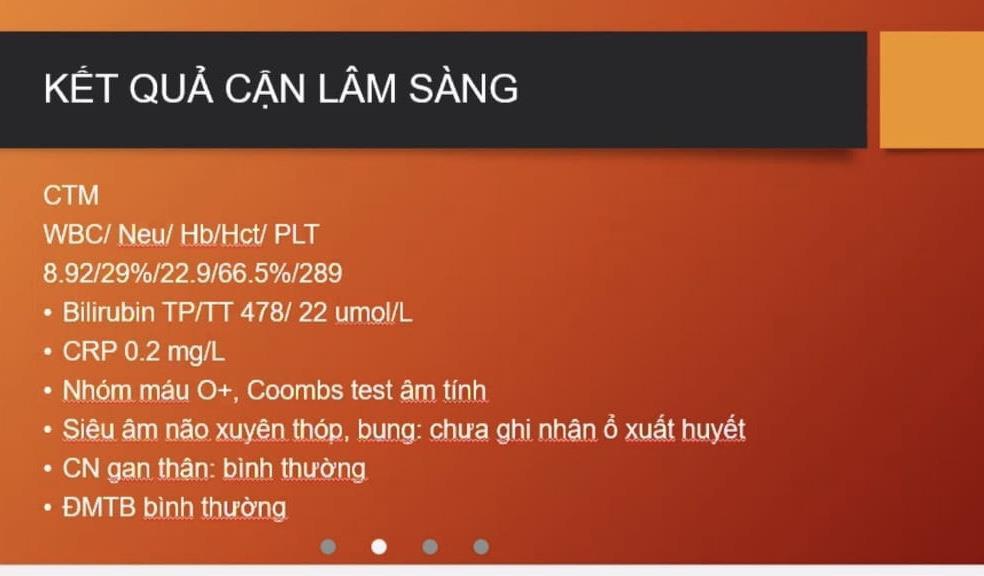
N LÂM SÀNG

- Sốc
- TPTTBM (CTM): BC nhiễm trùng, số lượng TC trong tăng đông, Hct trong cô đặc máu …
- HCTH
- Bilan HCTH máu và nước
- Bilan máu: Albumin máu, đạm máu toàn phần, mỡ máu
- Bilan nước tiểu: TPTNT, đạm niệu 24h
- Nguyên nhân
- Coi lại hồi xưa làm chưa, chưa thì mình làm lại
- Viêm gan B thì xưa làm r giờ vẫn làm lại: 12 năm xưa chích giờ chưa chích nhắc thì miễn dịch còn không làm để kiểm tra – Biến chứng
+ Suy thận cn thận ở trên r
+Biến chứng tăng đông: TC bao nhiêu (TPTTBM), tăng fibribogen máu (CN đông máu toàn bộ hoặc định lượng fibrinogen máu), định lượng antithrombin III coi có giảm antithrombin III kh. Còn hai chỉ số khác là protein S và protein C bv nhi kh làm phải qua bv huyết học mới có làm.
+ Rối loạn điện giải: Ion đồ (giảm kali natri calci máu)
+ Suy dinh dưỡng: đánh giá lâm sàng
- Td phụ của cor
X
Ử
TRÍ TH
Ự
C T
Ế
C
Ủ
A B
Ệ
NH VI
Ệ
N

- Albumin: Người ta sợ phù phổi nên chỉ truyền 0.7g/kg/h thay vì 1g/kg/h và người ta chỉ truyền 2 lọ chứ không 3 lọ như mình đã tính. Thực tế mình có thể chọn
1g/kg/h và 3 lọ được nhưng các bạn có thể thấy lâm sàng người ta cũng rất thận trong với truyền albumin.
- Sau NV 1h30ph: Ra sốc, ngưng oxy chuyển lên khoa thận. Rõ ràng truyền albumin cũng ra sốc đó.
DI
Ễ
N TI
Ế
N TRÊN KHOA TH
Ậ
N

- Sau khi lên khoa thì bé này diễn tiến tiếp rất phức tạp (1) viêm phổi (2) tái sốc (3) tiêu chảy cấp …
Bệnh nhân này tái sốc cả thể hình như 6 lần, lần nào cũng phải truyền albumin, tổng chi phí truyền albumin rất cao. Lịch sử của bé này cũng vậy, mỗi lần vô sốc đều tái sốc vài lần mới ra. Do đó cần kiểm soát tái phát trên bé này chặt để giảm số lần vào sốc trong tương lai.
- Chị dừng ở đây (1) Vấn đề lúc nhập viện (2) Chẩn đoán (3) Xử trí cấp cứu (4) Cận lâm sàng là xong còn diễn tiến về sau thì hôm nay chưa nói.
- Kết quả bé này cuối cùng cũng hết sốc, cũng lui bệnh vẫn đáp ứng cor.
CÂU HỎI THÊM
1. Sau 2 tuần tấn công, mình sẽ giảm liều xuống 2mg/kg/ cách ngày hay
1.5mg/kg/ngày ?
- Dùng 1.5mg/kg/cách ngay hay 2mg/kg/cách ngày đều được
- Khuyến khích là giảm xuống 1.5mg/kg/cách ngày. Ca này vì tiền căn tái phát thường xuyên nên người ta giữ liều 2mg/kg/cách ngày.
2. Phác đồ điều trị HCTH lần đầu: 4-8-6 / 4-4-4 / 6-6 ?

Slide chị chiếu lúc dạy
Có 2 ý quan trọng : (1) Không có một phác đồ duy nhất cho HCTH. (2) Không phải các nước đều chung một phác đồ. Phác đồ mang tính tương đối
- Cuốn Peadiatric nephrology, dành cho bác sĩ chuyên thận nhi. Chủ biên là thầy người Pháp. Khi hỏi thầy về phác đồ thì thầy rất không thích. Thầy nói mình điều trị một em bé không phải như nấu một nồi soup có công thức rõ ràng. Cần cá nhân hóa cho mỗi bé theo một khung chung.
- Hình này là sườn đó, cho lần đầu
- Chia giai đoạn điều trị ra làm ba (1) tấn công đạt lui bệnh hoàn toàn từ 4-8 tuần (2) Giai đoạn cách ngày nên giảm liều xuống 1.5mg/kg giảm tổng liều cor từ 4-8 tuần (3) Giảm liều từ từ để ngưng từ 4-8 tuần → Nhớ đơn giản 3 giai đoạn, mỗi giai đoạn 4-8 tuần
- Phác đồ kinh điển là 4-8-6: 4 tuần tấn công – 8 tuần cách ngày – 6 tuần giảm liều. Nhi Đồng 1 vẫn dùng phác đồ này.
+ Nhưng mà nếu 4 tuần mà chưa lui bệnh thì kh kết luận kháng cor, phải 8 tuần kh lui mới là kháng hoặc 4 tuần kèm test solumedrol 3 liều trong 2 tuần (1 tuần 3 liều truyền cách ngày và 1 tuần theo dõi) → Cũng mất 6 tuần mới kết luận kháng cor được.
- KDIGO cuối năm 2015 đưa ra phác đồ 4-4-4
+ Nếu bệnh nhân đáp ứng tốt thì giảm 8 tuần cách ngày xuống 4 tuần, 6 tuần giảm liều xuống 4 tuần ra 4-4-4
+ Sau đó họ so sánh dữ liệu thầy 4-4-4 cũng tái phát như 4-8-6 nên cho phép dùng 4-4-4 để tổng liều chỉ 12 tuần thay vì 16 tuần.
- Phác đồ 6-6 hiện mới đồng thuận ở Italia.
+ Và cũng chủ yếu chỉ dùng cho Italia
+ Cũng 12 tuần như KDIGO những chỉ có hai giai đoạn (1) tấn công (2) cách ngày. Sau đó ngưng luôn mà kh qua giai đoạn giảm liều vì người ta cho rằng giảm liều kh cần thiết, liều 1.5mg/kg cách ngày có thể ngưng luôn + Handout bộ môn mới chị ghi cả ba phác đồ mà sao trong lúc edit bỏ hết mấy cái kia giữ lại cái mới nhất do hội thận nhi Italia đề nghi năm 2019 nên mới tạo ra hiểu lầm. Chú ý lại cái này chỉ Italia dùng. Mình chưa dùng.
- Tóm lại khung điều trị HCTH lần đầu 3 giai đoạn (1) tấn công (2) cách ngày (3) giảm liều và ngưng. Mỗi giai đoạn 4-8 tuần.
- Hiện tại NĐ1 và NĐ2 đều dùng 4-8-6 và những đứa đáp ứng rất tốt thì mới dùng 4-4-4.
- Đi thi thì em chọn 1 trong 2 cái này đều được, quan trọng em giải thích được đúng khung 3 giai đoạn và giải thích tại sao phác đồ này nên được dùng trên cá thể bệnh nhân của mình.
Thực tế các bác sĩ điều trị sẽ chọn phác đồ cho tối ưu nhất cho từng bé. Phác đồ tối ưu là (1) liều cor thấp nhất (2) duy trì lui bệnh lâu nhất.
3. Khi nào khỏi bệnh ? Tiên lượng tương lai thế nào ?
- Dù biết HCTH trẻ em đa phần lành tính và khỏi bệnh hoàn toàn nhưng kh ai dám cam kết khi nào tuổi nào trẻ sẽ khỏi bệnh hoàn toàn
- Người ta thấy STTT đáp ứng cor trong những năm đầu tái phát rất nhiều lần.
Nhưng khi bé vô giai đoạn dậy thì thì sẽ giảm tần số tái phát và cũng có nhiều bé khỏi hoàn toàn, hoặc rất lâu tới lớn mới tái phát. – Bé này 11 tuổi, tiên lượng
+ Tốt hơn đứa kháng corticoid
+ Xấu hơn đứa tái phát xa
+ Xấu hơn đứa tái phát thường xuyên kh trong bệnh cảnh nặng
→ Tiên lượng trung bình: Kh quá xấu kh quá tốt – Vậy công việc tiếp theo là gì ?
+ Bé này 11 tuổi rồi vài năm nữa tới tuổi dậy thì sẽ đỡ hơn. Do đó bây giờ em đừng thử thách nó nữa, nó tái phát lại vô sốc nặng lên nữa.
+ (1) Em cần tấn công cho lui bệnh, kiểm soát cho những năm sắp tới kh bị tái phát nữa.
+ (2) Phải duy trì cho bn lui bệnh ít nhất 1 năm, ngưng cor ít nhất 6 tháng mới giảm liều dần thuốc thứ 2. Giảm thuốc dần kh được ngưng đột ngột. Bé này bị ngưng đột ngột vì lý do gì đó.