ĐẠI HỌC Y DƯỢC THÀNH PHỐ HỒ CHÍ MINH
Giảng viên hướng dẫn Bác sĩ Tiến sĩ Lê Khắc Bảo
Thực hiện bệnh án Lê Nguyễn Diễm Quỳnh, Phạm Thị
Oanh, Mai Vũ Gia Bảo Y2014. Ghi chú bình luận
Nguyễn Đức Vượng Y2014
BỆNH ÁN
Bệnh án cũng như phần ghi chú bình luận được thực hiện bởi các bạn sinh viên nên không tránh khỏi sai sót. Mong người đọc tự đánh giá nội dung. Mục bình luận được ghi bằng chữ đỏ, gạch chân.
Thầy bắt đầu sửa từ phần tóm tắt bệnh án. Cuối buổi thầy nhận xét đây là một ca khó, còn nhiều điều khúc mắc. Mình điều trị vấn đề hiện tại và gửi các đồng nghiệp thận, tim mạch theo dõi tiếp.
I. HÀNH CHÍNH:
-
- Họ và tên: Trần Thị Thảo V.
- Tuổi: 24
- Giới: Nữ
- Nghề nghiệp: Nội trợ
- Địa chỉ: Bình Thạnh Tp.HCM
- Ngày giờ nhập viện: 20h50 ngày 23/9/2019
- Giường: 5 – Phòng 401 – Khoa Hô hấp BV NDGĐ
II. LÝ DO NHẬP VIỆN: HO RA MÁU
- BỆNH SỬ:
- Bệnh nhân (BN) là người trực tiếp khai bệnh.
- Cách nhập viện 1 tuần, BN thấy khó thở, tăng khi làm việc nặng và khi nằm, giảm khi ngồi, khó thở cả 2 thì, ban đêm phải kê thêm 1-2 gối để ngủ. Khó thở ngày càng nặng dần, đến lúc nhập viện BN chỉ nói được từng cụm từ.
- Cách nhập viện 5 ngày, BN đau ngực sau xương ức âm ỉ cả ngày, tăng sau khi ăn no hay khi cử động mạnh, không lan, không tư thể giảm đau, không ợ hơi ợ chua. BN đau ngực kéo dài đến lúc nhập viện.
- Cách nhập viện 3 ngày: BN thấy chân phù, mặt phù, nặng mí mắt mỗi sáng thức dậy, không sưng nóng đỏ đau vùng phù, vẫn còn đến lúc nhập viện.
- Cách nhập viện 2 ngày: BN sốt cao 40oC, cảm giác ớn lạnh, vã mồ hôi, kéo dài đến sáng hôm sau thì đi khám BV NDGĐ, chẩn đoán không rõ, được cho thuốc hạ sốt, điều trị ngoại trú. Cả ngày đó BN vẫn còn sốt với tính chất tương tự, giảm sau khi uống thuốc nhưng sốt lại ngay. Đến chiều BN xuất hiện ho, ban đầu có đàm trắng trong, sau đó ho ra đàm trong lẫn máu hồng, không máu cục, không có máu vấy quanh đàm, khoảng 1 muỗng cà phê/lần, ho 3-4 lần,đau nhói cả 2 bên ngực khi ho khám BVNDGĐ.
- Trong quá trình bệnh, BN không hắt hơi sổ mũi nghẹt mũi, không đau đầu, không hoa mắt chóng mặt, không đau bụng, không buồn nôn/nôn, đi tiêu phần vàng đóng khuôn không nhầy máu, tiểu bình thường khoảng 1 lít/ngày, nước tiểu vàng trong, không chảy máu răng hay chảy máu mũi, ăn uống kém, thay đổi cân nặng không rõ.
- Tình trạng lúc nhập viện: BN tỉnh, tiếp xúc được.
| Sinh hiệu: Mạch: 128 lần/phút |
Huyết áp: 120/60 mmHg |
| Nhịp thở: 32 lần/phút |
Nhiệt độ: 38.20C |
| SpO2 87% với khí trời |
|
- Diễn tiến sau nhập viện: BN nằm viện 10 ngày.
- Được thở oxy cả ngày trong 3 ngày đầu, giảm dần trong 3 ngày tiếp theo rồi ngừng hẳn.
- Hết sốt, hết phù, sau 3 ngày. Chuyển sang ho đàm trắng trong sau 3 ngày, hết ho đàm sau 2 ngày tiếp theo. Hết đau ngực sau 4 ngày. Khó thở giảm dần sau nhập viện và hết sau 8 ngày.
IV. TIỀN CĂN:
- Bản thân:
- Chưa khi nhận tiền căn đau ngực hay phù tương tự trước đây.
- 4 năm trước: BN khó thở khi làm việc nặng, khi đi lại nhiều kèm tê châm chích các đầu chi khám BVNDGĐ được chẩn đoán hạ Canxi máu, điều trị ngoại trú 1 tuần không rõ loại. Sau đó BN vẫn có khó thở như trên nhưng cường
độ nhẹ hơn, đã hết 1 năm trước.
-
- Chưa ghi nhận tiền căn THA, ĐTĐ, lao phổi, hen, bệnh lý tim mạch, bệnh lý thận-tiết niệu, rối loạn đông máu.
- PARA: 1001, sinh mổ 2 năm trước. Còn kinh, kinh nguyệt đều, kinh chót ngày 25/8/2019.
- Chưa ghi nhận tiền căn phẫu thuật khác.
- Không uống rượu bia, không hút thuốc lá. Gia đình có chồng hút thuốc lá 1 gói/ngày, BN trực tiếp hít khói thuốc lá, kéo dài 3 năm nay.
-
- Dị ứng với thuốc giảm đau không rõ loại (Hậu sản truyền thuốc giảm đau xuất hiện ngứa, khó thở nên ngưng thuốc). Chưa ghi nhận dị ứng thức ăn.
- Gia đình:
- Người thân không ai có triệu chứng tương tự.
- Chưa ghi nhận người thân, hàng xóm mắc Lao phổi.
- Chưa ghi nhận tiền căn ung thư phổi, ung thư phế quản, rối loạn đông máu.
V. LƯỢC QUA CÁC CƠ QUAN:
- Tim mạch: không đau ngực, không hồi hộp đánh trống ngực.
- Hô hấp: không ho, không khó thở.
- Tiêu hóa: không đau bụng, đi tiêu bình thường phân vàng đóng khuôn.
- Thận-tiết niệu: đi tiểu bình thường, nước tiểu vàng trong lượng 1 lít/ngày.
- Thần kinh: không đau đầu, không chóng mặt.
- Cơ xương khớp: không giới hạn vận động.
VI. KHÁM: 7h30 ngày 3/10/2019
- Tổng trạng:
- Bệnh nhân tỉnh, tiếp xúc tốt, nằm đầu cao 2 gối.
- Nặng 68kg; Cao 1m60; BMI = 26.56 kg/m2 (Béo phì độ 1 theo chuẩn Châu Á)
– Sinh hiệu: Mạch: 80 l/phút
Huyết áp: 100/70mmHg
Nhiệt độ: 37 độ C
Nhịp thở: 20l/phút
-
- Da niêm hồng, kết mạc mắt không vàng.
- Không phù, không xuất huyết dưới da.
- Hạch ngoại biên không sờ chạm.
- Khám vùng:
a/ Đầu mặt cổ:
- Cân đối, không biến dạng, không u sẹo.
- Họng không đỏ, amydan không sưng. Môi không khô, lưỡi sạch.
- Không tĩnh mạch cổ nổi.
- Khí quản không lệch, tuyến giáp không to.
b/ Ngực:
- Cân đối, di động đều khi thở. Không sao mạch, không xuất huyết dưới da, không tuần hoàn bàng hệ, không có khoảng liên sườn dãn rộng.
- Tim: Sờ mỏm tim đập ở liên sườn 5 trên đường trung đòn trái, diện đập 1x2cm2. Dấu nảy trước ngực (-), Hardzer(-). Sờ không thấy ổ đập bất thường
trên thành ngực. T1, T2 nghe rõ, tần số 80l/ph, không có âm thổi, không tiếng tim bệnh lý.
- Phổi: Thở đều 20l/phút không co kéo cơ liên sườn. Di động lồng ngực đều hai bên. Rung thanh bình thường 2 bên phổi, gõ trong 2 bên phổi, rì rào phế nang êm dịu 2 phế trường, không ran.
c/ Bụng:
- Bụng cân đối, di động đều theo nhịp thở, không tuần hoàn bàng hệ, không xuất huyết, không vết rạn da.
- Nhu động ruột: nghe đều khắp bụng, 5l/ph. Không nghe âm thổi bất thường.
- Gõ trong khắp bụng.
- Sờ bụng mềm, không đau. Gan, lách không sờ chạm. Phản hồi bụng tĩnh mạch cổ âm tính.
- Điểm đau niệu quản (-), chạm thận (-), rung thận (-).
d/ Cơ xương khớp: Các khớp không sưng nóng đỏ đau, không biến dạng, không cử động bất thường.
e/ Thần kinh: Cổ mềm, không dấu thần kinh định vị.
VII. TÓM TẮT BỆNH ÁN:
Khi đi thi chiến trường chính là phần tóm tắt bệnh án vì mỗi ca thầy cô chấm nhiều sinh viên, đôi khi không có đủ thời gian nghe hết cả bệnh án nên bắt đầu buổi thi bằng việc đọc tóm tắt bệnh án.
Điều tiên quyết là ghi những nội dung đắt giá giúp định hướng chẩn đoán và xử trí,
- là giúp chẩn đoán bệnh, 2 là giúp loại trừ bệnh. Còn những cái lưng chừng thì không cần đưa vô. Cái nào không cần thiết râu ria thì mạnh dạn bỏ đi. Tổng cả bệnh án 4 trang thôi thi mới viết kịp chứ. Thầy sẽ phân tích mẫu ca này.
Đây là kết quả tóm tắt mẫu của thầy, bên dưới là phân tích chi tiết.
Bệnh nhân nữ 24 tuổi, nhập viện vì ho ra máu, bệnh 1 tuần, ghi nhận:
TCCN: – Đau ngực sau xương ức, tăng khi ho và thay đổi tư thế
-
- Khó thở khi nằm khi gắng sức, ngày nv chỉ được nói từng từ
- Sốt 2 ngày, 40 độ lạnh run
- Ho đàm trong lẫn máu hồng
- Phù toàn thân
TCCT:
- Sinh hiệu lúc NV: Mạch: 128 lần/phút Huyết áp: 120/60 mmH Nhịp thở: 32 lần/phút Nhiệt độ: 38.20 SpO2 87% với khí trời
- Khám lúc nhập viện: Thi cứ hỏi, nếu các triệu chứng đó thực sự cần thiết thầy cô sẽ cho. Ca này hỏi cô coi lúc nv có phù không do bệnh sử
không rõ ràng, nay khám thì không còn nữa.
Sinh hiệu lúc khám: Mạch: 80 l/phút Huyết áp: 100/70mmHg Nhịp thở: 20l/phút Nhiệt độ: 37 độ C- BMI = 26.56 kg/m2 (Béo phì độ 1 chuẩn Châu Á) khi bn hết phù
- Không ói ra máu, không đi cầu phân đen, không chảy máu cam chảy máu mũi.
Tiền căn:
Hạ canxi máu 4 năm trước. Khó thở nhẹ mãn tính trong 3 năm, hết cách đây 1 năm.
Thầy phân tích cách viết tóm tắt bệnh án
- Triệu chứng cơ năng
Triệu chứng thì có nhiều tính chất nhưng cái nào quyết định chẩn đoán trong ca này thì mới ghi vô tóm tắt, râu ria thì bỏ.
- Đau ngực
- Bệnh sử ghi cách nhập viện 5 ngày, BN đau ngực sau xương ức âm ỉ cả ngày, tăng sau khi ăn no hay khi cử động mạnh, không lan, không tư thể giảm đau, không ợ hơi ợ chua. BN đau ngực kéo dài đến lúc nhập viện.
- Sau xương ức: gợi ý cơ quan tổn thương phổi, thực quản, tim
- Tăng khi ho và thay đổi tư thế: tổn thương này có tính thay đổi khi di động gợi ý do màng phổi
- Ợ hơi ợ chua không cần do có ợ hơi ợ chua nghĩ gerd nhưng không có cũng chẳng loại trừ được
- Tóm lại còn: Đau ngực sau xương ức, tăng khi ho và thay đổi tư thế
- Khó thở
- Bệnh sử ghi cách nhập viện 1 tuần, BN thấy khó thở, tăng khi làm việc
nặng và khi nằm, giảm khi ngồi, khó thở cả 2 thì, ban đêm phải kê thêm 1-2 gối để ngủ. Khó thở ngày càng nặng dần, đến lúc nhập viện BN chỉ nói được từng cụm từ.
-
- Khó thở khi nằm, khi gắng sức: Gợi ý nguyên nhân tim mạch
- Nói từng từ: mức độ nặng rồi đó nha, suy hô hấp tới nơi rồi, phải cấp cứu ngay. Tương tự như triệu chứng ở trên, nếu mức độ nặng thì phải ghi ra vì nặng dự dỗi là mạch vành rồi đó.
- Tóm lại: Khó thở khi nằm khi gắng sức, ngày nv chỉ được nói từng từ
3) Sốt
- Bệnh sử ghi Cách nhập viện 2 ngày: BN sốt cao 40oC, cảm giác ớn lạnh, vã mồ hôi, kéo dài đến sáng hôm sau thì đi khám BV NDGĐ, chẩn đoán không
rõ, được cho thuốc hạ sốt, điều trị ngoại trú. Cả ngày đó BN vẫn còn sốt với tính chất tương tự, giảm sau khi uống thuốc nhưng sốt lại ngay
-
-
- Sốt 2 ngày: Cấp tính gợi ý nguyên nhân cấp tính
- Sốt 40 độ: Sốt cao chứ không phải nhẹ nhàng
- Lạnh run: Gợi ý nguyên nhân nhiễm trùng
- Sốt không giảm sau thuốc hạ sốt: Không định hướn gì nên bỏ đi
- Tóm lại: Sốt 2 ngày, 40 độ, lạnh run
- Ho đàm trong lẫn máu hồng
- Phù toàn thân
II. Triệu chứng thực thể
Nghe xong triệu chứng cơ năng là một cô gái 24 tuổi, phù toàn thân, khó thở khi nằm khi gắng sức, 2 hôm nay sốt ho khạc đàm máu rồi nhập viện. Nghĩ bệnh do hai cơ quan tim mạch và hô hấp. Khám và tiền căn cần làm rõ ra.
1) Triệu chứng khi nhập viện
– Khi đi thi em nghĩ triệu chứng quan trọng thì hỏi thầy cô lúc nhập viện
triệu chứng đó không. Ví dụ: Thưa thầy, có một số triệu chứng lúc nhập viện giúp cho chẩn đoán của em, em muốn hỏi khi nhập viện có phù không, có ran nổ không … Hiện tại em gặp bệnh nhân không có gì thì khó chẩn đoán.
-
- Nếu hợp lý thầy cô sẽ cho, đánh giá kiến thức của em chứ ai đánh đố em. Còn nếu thầy cô không cho thì em cứ nói khi nhập viện cần chú ý những triệu chứng như vậy.
- Khi nhập viện ca này có phù thì ngoài nthh dưới phải thêm 1 nhánh chẩn đoán bệnh khác nữa chứ mình nthh dưới đâu có phù.
- Tình trạng hiện tại
- Sinh hiệu bình thường thì không cần ghi vô. Giúp tóm tắt sắc nét hơn
- Ghi triệu chứng âm tính quan trọng như ói máu, xhth, chảy máu cam máu mũi vô.
- Tiền căn
- Hạ canci máy đâu liên quan đợt bệnh lần này lắm
- Nhiều khi nữ trẻ hay có. Nhất là mấy cô tiểu thư, lâu lâu khó thở mệt thở nhanh nông gây kiềm hô hấp nên chuyển canxi từ dạng tự do sang dạng liên kết (làm hạ canxi máu tự do) gây triệu chứng co tay co chân này nọ ….
- Khó thở cái lấy chồng tự dưng hết, mục đích thu hút đối phương thành công rồi nên tự hết các em thấy hay không. Nên có thể bỏ luôn cái tiền căn này để bệnh án tập trung hơn
- Tuy nhiên nếu mà khó thở diễn tiến gắng sức giảm dần, không hết, có khó thở kịch phát về đêm gợi ý tim mạch thì phải dữ lại.
- Thầy nói thêm về lý do nhập viện
- Ca này LDNV ghi ho ra máu mà đọc tóm tắt thấy ho ra máu có tí xíu. Cần hỏi lại. Bạn trình nói sốt cao đi khám bs dặn không hết thì nhập viện, về tới nhà ho ra máu nên nhập viện sớm luôn LDNV là sốt + ho ra máu.
- Trình muốn điểm cao phải có hook, LDNV với tóm tắt bệnh án phải ăn nhập với nhau thì người nghe sẽ hứng thú hơn chứ tự dưng nhập viện ho ra máu mà tóm tắt nghe ho ra máu có tí xíu, không ho ộc ra máu, huyết áp tụt mạch nhanh gì cả cũng mất hứng.
VIII. ĐẮT VẤN ĐỀ:
- Suy hô hấp cấp
- Hội chứng nhiễm trùng hô hấp dưới.
- Ho ra máu
- Phù toàn thân
IX. CHẨN ĐOÁN LÚC NHẬP VIỆN:
- Chẩn đoán sơ bộ: Viêm phổi cộng đồng nặng biến chứng suy hô hấp, nhiễm trùng huyết –
Theo dõi viêm cầu thận cấp Theo dõi suy tim – Béo phì độ I.
- Chẩn đoán phân biệt: Lao phổi
Ung thư phổi / ung thư phế quản
Ho ra máu do bệnh lý tự miễn
Hội chứng thận hư
Chẩn đoán sơ bộ:
-
- Bệnh sử nthh dưới kèm khó thở phù. Mình viêm phổi chưa giải quyết được nên cần có thêm bệnh nền khác.
-Với các dữ kiện vừa nghe theo dõi suy tim là hợp lý nhất
-
- Bệnh sử phải có tiểu máu, tiểu ít, tiểu bọt gì thì mới nghĩ tới viêm cầu thận cấp được chứ. Ca này thực tế CLS sau đó có tiểu máu tiểu đạm thì mới nghĩ tới chẩn đoán viêm cầu thận. Còn chỉ lâm sàng như nãy giờ, ghi nghĩ viêm cầu thận cấp là không thực tế.
- BIỆN LUẬN:
Điều đau đơn là biết mà vô thi không kịp rồi rớt. Vậy nên đi thi cần ghi sao cho ngắn gọn mà vẫn rõ ràng. Thầy thích biện luận tổng hợp cũng vì lý do này. Không chỉ cho thi cử mà còn cho thực hành lâm sàng thực tế.
- Phần này hiện còn nhiều tranh cãi. Chương trình cũ thì đúng là thầy cô có nhiều phong cách biện luận khác nhau. Chương trình mới thì có checklist hướng về chuẩn hóa.
- Thầy thì thích biện luận tổng hợp các vấn đề cùng một lúc để đưa ra những chẩn đoán gần nhất. Cũng có thầy cô thích biện luận theo từng vấn đề một
để không bỏ sót bệnh … Các em làm cách nào cũng được, miễn là chẩn
đoán tốt và không bỏ xót. Thầy không sửa biện luận của bạn mà giảng luôn khúc này theo phong cách tổng hợp.
Bệnh nhân có sốt, khó thở, ho đàm máu, phù toàn thân. Thường do các nguyên nhân như sau:
-
-
- HC NTHH dưới: Viêm phổi là hàng đầu, phân biệt với lao phổi
- Tuy nhiên cả hai chẩn đoán viêm phổi và lao phổi đều không có phù rồi khó thở nằm như bệnh sử mô tả nên cần chẩn đoán nền có hay không có suy tim
Cả thể có 4 cái chẩn đoán như sau Viêm phổi hoặc Lao phổi / Có hoặc không có suy tim.
- Hội chứng nhiễm trùng hô hấp dưới:
- BN có sốt cao lạnh run vã mồ hôi, đau ngực kiểu màng phổi, khó thở, ho khạc đàm trong 1 tuần nay. Lúc NV, BN có mạch 128 lần/phút, nhiệt độ 39oC nghĩ nhiều BN có HC nhiễm trùng hô hấp dưới.
- Các nguyên nhân thường gặp là:
a.Viêm phế quản cấp: BN không có triệu chứng nhiễm trùng hô hấp trên, đau ngực ở BN có tính chất đau kiểu màng phổi, không phải đau ran cả ngực, bệnh cảnh nặng SpO2 87% với khí trời ít nghĩ.
- Viêm phổi: BN có đau ngực kiểu màng phổi, sốt cao lạnh run, ho khạc đàm nghĩ nhiều đề nghị: X-quang ngực thẳng, CTM, CRP, Procalcitonin, XN
đàm: nhuộm soi, cấy, kháng sinh đồ.
-
- BN không nhập viện trong 1 tuần trước đó Viêm phổi cộng đồng.
- Mức độ: nhịp thở lúc nhập viện là 32 lần/phút, SpO2 87% với khí trời mức độ nặng.
- Biến chứng:
- Suy hô hấp: SpO2 87% với khí trời lúc nhâp viện, nghĩ nhiều có suy hô hấp cấp KMĐM
- Nhiễm trùng huyết: BN có SIRS nghi ngờ có nhiễm trùng huyết đề nghị cấy máu.
- Tràn dịch, tràn mủ màng phổi: đề nghị: X-quang ngực thẳng.
- Áp-xe phổi: BN không mệt mỏi, sụt cân, sốt kéo dài nhiều tuần trước NV, không khạc đàm ủ hôi thối hay ộc máu ít nghĩ.
-
- Lao phổi: BN không sốt về chiều, sụt cân không rõ, bệnh chỉ mới 1 tuần. Tuy nhiên không loại trừ Đề nghị: AFB đàm 2 mẫu.
- Suy hô hấp cấp:
- Lâm sàng bệnh nhân có khó thở nhiều, thở co kéo cơ liên sườn, nói từng cụm từ, SpO2 87% với khí trời gợi ý có suy hô hấp cấp.
- Ngoài những nguyên nhân đã biện luận trên, các nguyên nhân còn lại có thể là:
- Suy tim trái / Hẹp van 2 lá: BN không có khó thở khi gắng sức ngày càng tăng dần, không khó thở khi nằm, không khó thở kích phát về đêm, khám tim chưa ghi nhận tim to dãn, không âm thổi loại trừ bằng siêu âm tim.
- Thuyên tắc phổi: BN không bất động lâu dài, không tiền căn huyết khối tĩnh mạch sâu, khám không có huyết khối TM chi dưới ít nghĩ.
- Ho ra máu:
- Nghĩ có ho ra máu: Ho đàm lẫn máu đỏ tươi, máu nhiều hơn đàm. Trước đó không có chảy máu chân răng,chảy máu mũi,buồn nôn,nôn,không lẫn thức ăn nên nghĩ nhiều là ho ra máu thật sự.
- Lượng ít: Một thìa café mỗi lần khoảng 3-4 lần / ngày < 100ml/ngày.
- Ngừng diễn tiến: hiện không còn ho đàm lẫn máu
- Biến chứng thiếu máu: không nghĩ vì ho ra máu lượng ít.
- Nguyên nhân có thể trên BN này: (ngoại trừ các bệnh đã biện luận ở trên)
a/ U bướu (phổi/phế quản): tổng trạng BN không suy kiệt, không đau ngực hay khó thở trước đó đề nghị X-quang ngực thẳng, nội soi phế quản, CT scan ngực không cản quang.
b/ Dãn phế quản: BN không nhiễm trùng hô hấp dưới tái đi tái lại, tiền căn không Lao phổi, không ho khạc đàm mủ hôi thối ít nghĩ.
c/ Bất thường đông máu: BN không có chảy máu bất thường ở cơ quan khác, không rong kinh, chưa ghi nhận tiền căn bệnh lý huyết học ít nghĩ.
d/ Bệnh tự miễn (lupus đỏ, Goodpasture): bệnh sử không đau sưng khớp,
tiểu máu hay phát ban da tuy nhiên không thể loại trừ, đề nghị: TPTNT, anti-dsDNA, ANA tìm bệnh tự miễn.
- Phù:
- Trước nhập viện BN thấy phù 2 chân, phù mặt và nặng mí mắt vào buổi sáng
nghĩ có phù toàn thân.
-
- Các nguyên nhân phù toàn thân:
a/ Suy tim: ít nghĩ, đã biện luận.
b/ Xơ gan: BN không có hội chứng tăng áp lực tĩnh mạch cửa, không hội chứng suy tế bào gan ít nghĩ.
c/ Thận:
- VCTC: đặc điểm phù của BN phù hợp, tuy nhiên BN không tiểu ít, không tăng huyết áp, tiểu máu chưa xác định được đề nghị TPTNT.
- HCTH: BN chỉ phù nhẹ, không tiểu bọt đề nghị TPTNT.
- STM giai đoạn cuối: chưa ghi nhận tiền căn bệnh thận trước đây, không THA, không ĐTĐ ít nghĩ, đề nghị siêu âm bụng, Creatinin HT, eGFR.
- Suy thận cấp: ít nghĩ.
d/ Suy dinh dưỡng: không nghĩ vì BN béo phì độ I.
XI. ĐỀ NGHỊ CẬN LÂM SÀNG:
- Cận lâm sàng chẩn đoán:
X-quang ngực thẳng CTM, CRP, procalcitonin
Đàm: nhuộm soi, cấy, kháng sinh đồ, AFB đàm 2 mẫu KMĐM, cấy máu
Nội soi phế quản, CT scan ngực, siêu âm tim TPTNT, anti-dsDNA, ANA
Siêu âm bụng, Creatinin huyết thanh, eGFR
- CLS thường quy: Đường huyết, Sinh hóa máu, Ion đồ, AST ALT, ECG, đông máu.
XII. KẾT QUẢ CẬN LÂM SÀNG:
Bàn về CLS
-
- Trong mục CLS thầy cũng thích phân tích theo định hướng bệnh. Ví dụ viêm phổi thì xquang thế nào, CTM có gì, CRP ra sao, cấy đàm có ra con gì không … Nhưng trình bày theo từng CLS vầy cũng được.
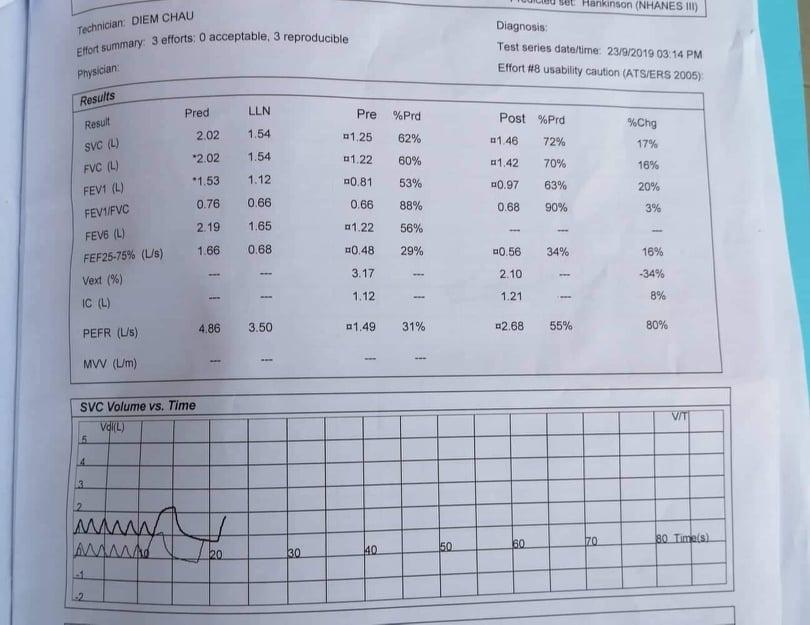
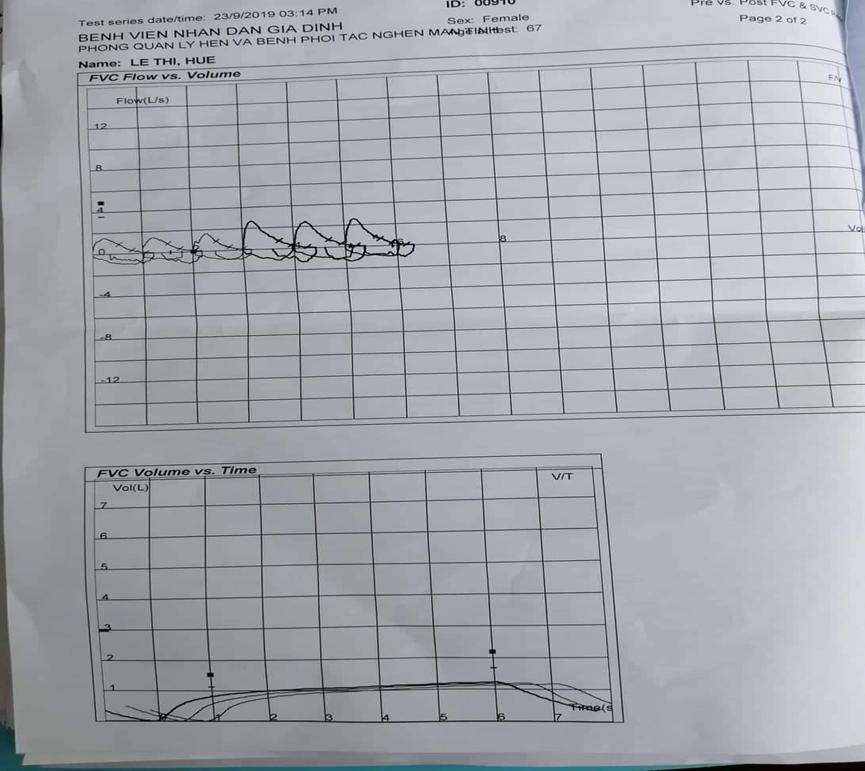
- Đi thi bốc vô trại hô hấp là chính thì cần đọc kỹ 4 cls xquang, hô hấp ký, dịch màng phổi, khí máu động mạch. Đọc đầy đủ như checklist y4 mới.
- Công thức máu – CRP:
|
9h30 23/09 |
8h 26/09 |
|
| **WBC |
6.9 |
3.2 |
4.0-10.0 K/µL |
| Neu% |
78.1 |
52.8 |
40-77% |
| Lym% |
9.1 |
38.8 |
16-44% |
| Mono% |
9.9 |
7.5 |
0-10% |
| Eos% |
2.3 |
0.3 |
0-7% |
| Baso% |
0.6 |
0.3 |
0-1% |
| IG% |
|
0.3 |
0-1% |
| Neu |
5.4 |
1.69 |
2-7.5 K/µL |
| Lym |
0.6 |
1.24 |
1-3.5 K/µL |
| Mono |
0.7 |
0.24 |
0-1 K/µL |
| Eso |
0.2 |
0.01 |
0-6 K/µL |
| Baso |
0.0 |
0.01 |
0-0.1 K/µL |
| IG# |
0.09 |
0.01 |
0-1 |
| **RBC |
3.57 |
3.45 |
3.6-5.5 T/l |
| Hgb |
105 |
99 |
140-160 g/l |
| Hct |
0.315 |
0.302 |
0.35-0.47 L/l |
| MCV |
88.2 |
87.5 |
80-100 fL |
| MCH |
29.4 |
28.7 |
26-34 pg |
| MCHC |
333 |
328 |
310-360 pg |
| RDW |
12.9 |
12.9 |
9-16 % CV |
| **PLT |
179 |
135 |
150-400 Giga/l |
| MPV |
9.4 |
|
6-12 fL |
24/9 CRP: 64.37 mg/L
26/9 CRP: 40.51 mg/L
- Ngày NV, bạch cầu không tăng, không giảm, đến ngày 26/9 bạch cầu giảm còn 3.2K/µL. CRP tăng trong những ngày đầu nhập viện ủng hộ chẩn đoán viêm phổi.
- Có thiếu máu đẳng sắc đẳng bào mức độ nhẹ, có thể do nhiễm trùng, theo dõi thêm CTM ở những ngày sau.
Thầy sửa
-
-
- BC không tăng mà giảm, có thể do nhiễm trùng nặng giảm bạch cầu hạt
- CRP tăng nghĩ có viêm phổi
- Có tình trạng thiếu máu đẳng sắc đẳng bào, cần coi các nguyên nhân thiếu máu. Ca này hỏi có rong kinh, bệnh lý mạn tính như lao gì không.
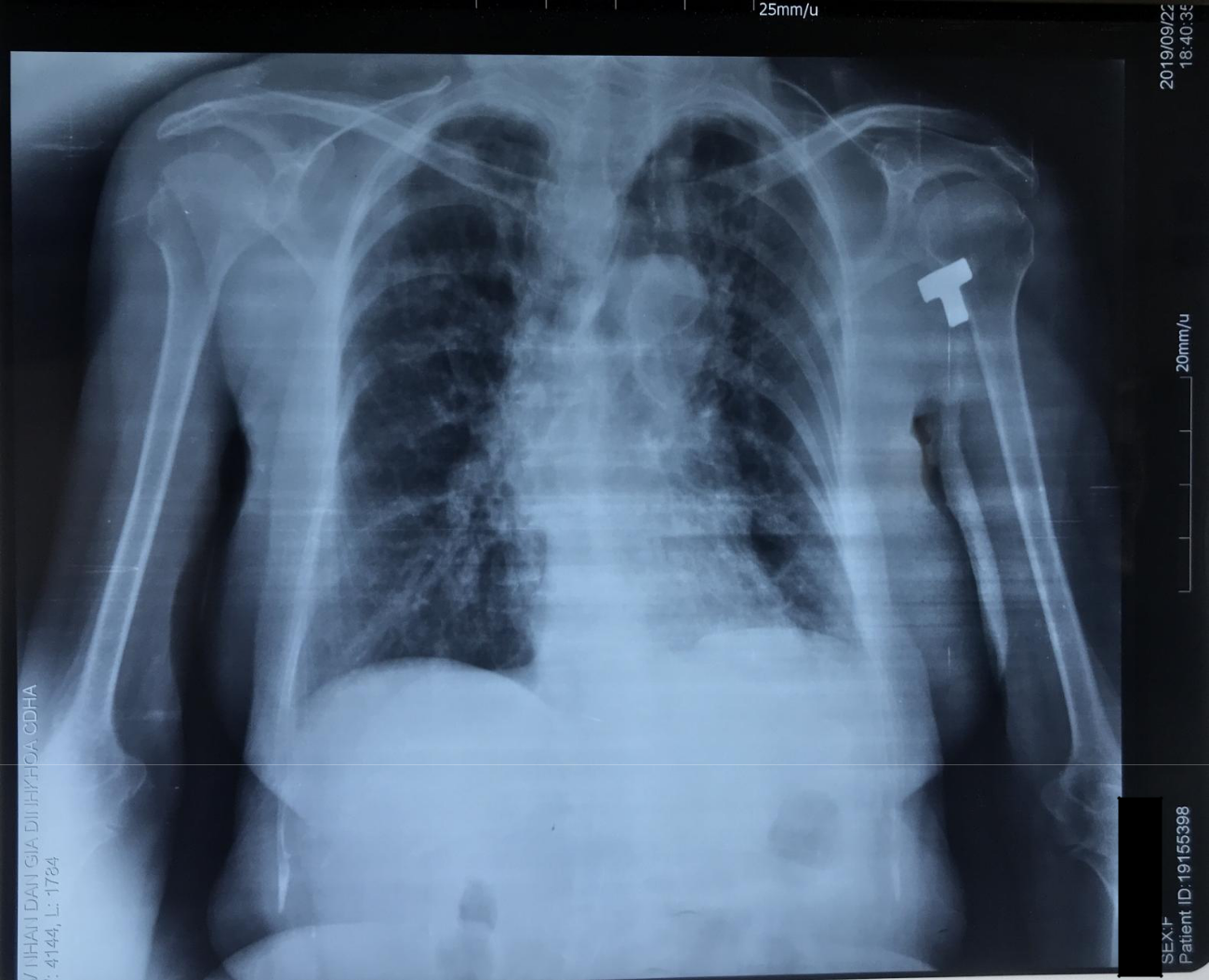
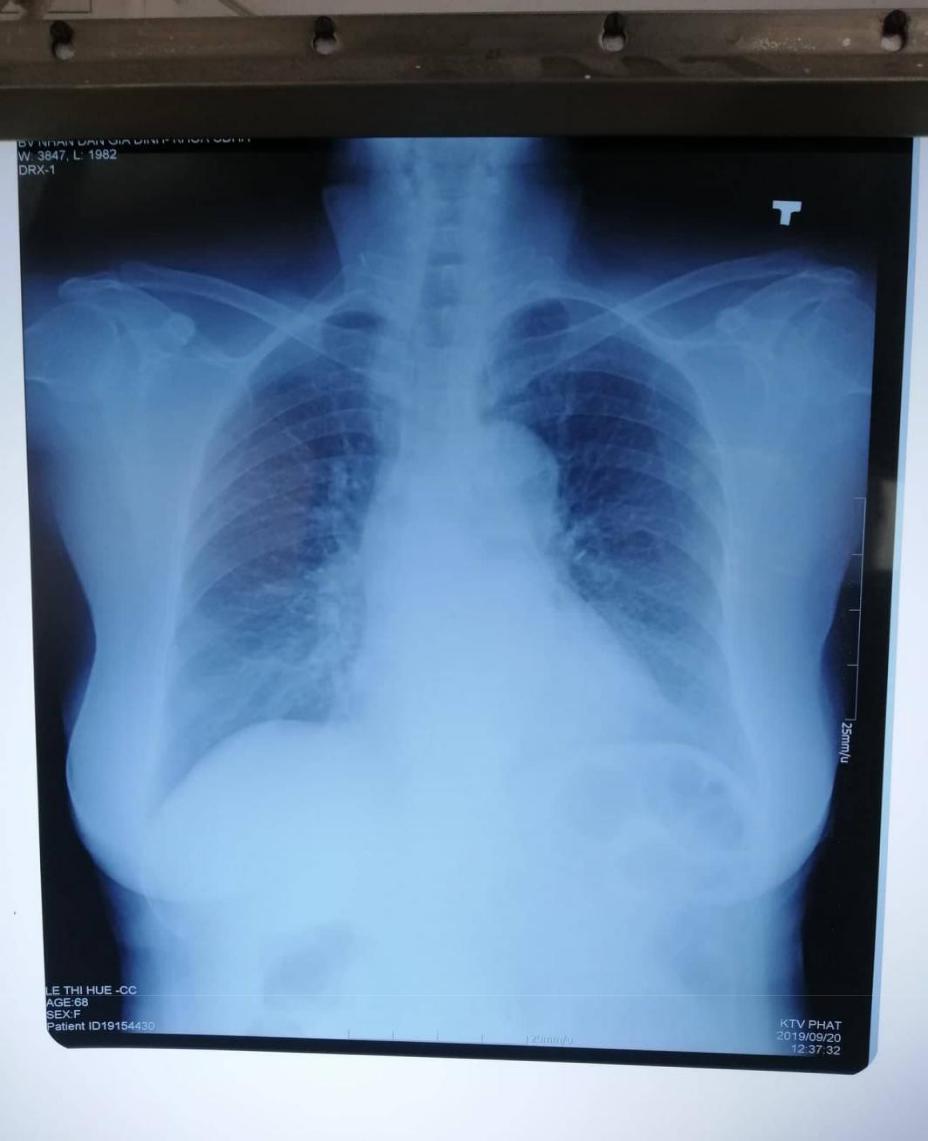
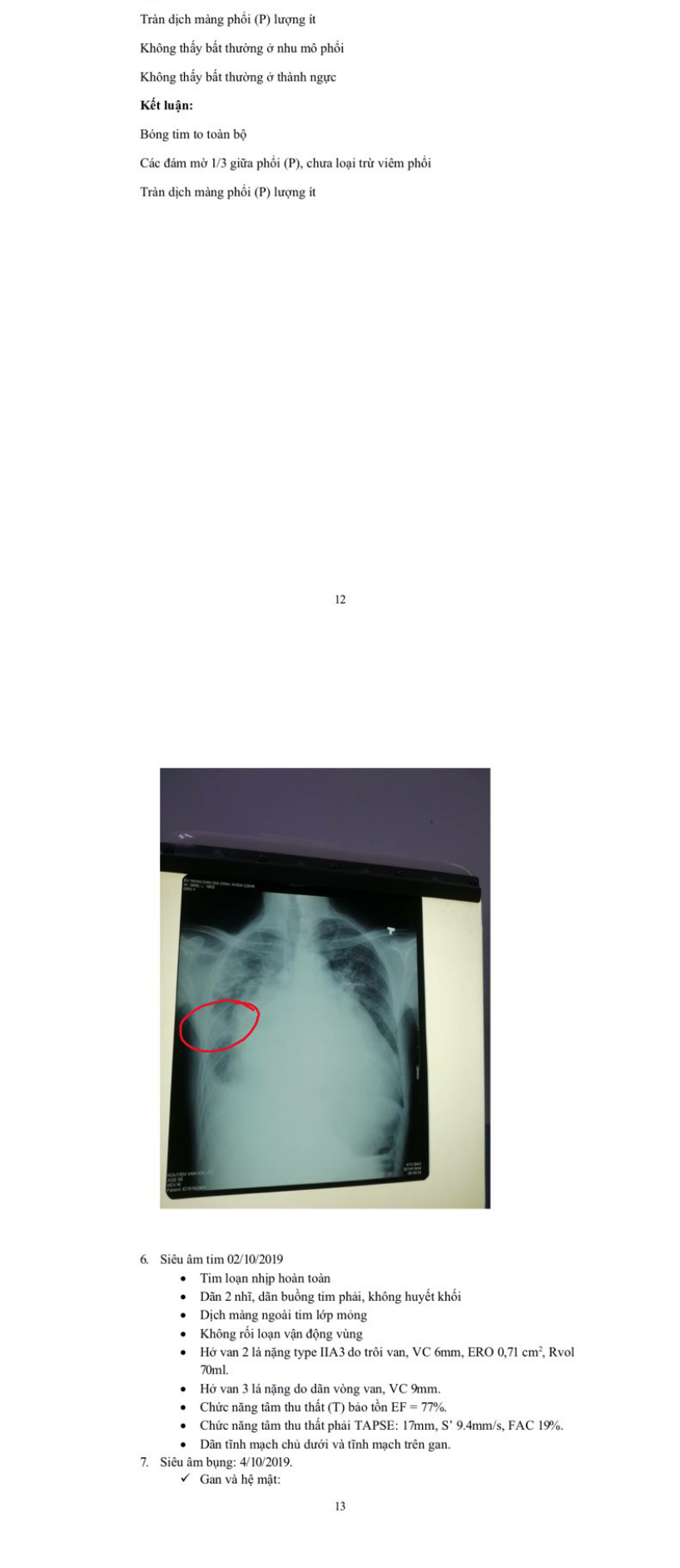
- X-quang ngực thẳng (23/9):
- Đám mờ đồng nhất ở đáy phổi hai bên, bờ trên tạo thành đường cong Damoiseau.
- Đám mờ không đồng nhất ở 1/3 dưới phổi (P), bờ không rõ, có tính hệ thống, làm xóa bờ bóng tim (P).
- Đám mà không đồng nhất ở ½ giữa phổi (T) , bờ không rõ, xóa bờ bóng tim
(T).
-
- Bóng trung, trung thất và tuần hoàn phổi bình thường.
- Không bất thường ở màng phổi, không bất thường thành ngực.
- KẾT LUẬN: Thâm nhiễm 1/3 dưới phổi hai bên nghĩ do viêm. TDMP hai bên lượng ít. Đề nghị chọc dịch màng phổi XN protein, LDH, glusoce, ADA,
pH, tế bào, cellblock, PCR lao, cấy dịch MP, sinh thiết màng phổi. Protein, LDH, glucose máu cùng lúc lấy dịch màng phổi.
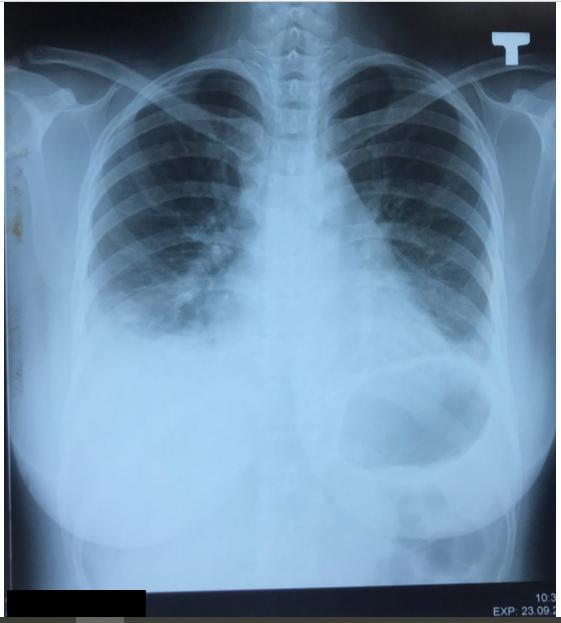
Thầy sửa
- Bạn nói đám mồ đồng nhất đám phổi 2 bên: Viêm phổi thì thường bị một bên. Ca này mờ hai bên coi chừng do bóng ngực và tình trạng tràn dịch làm khó đánh giá tổn thương
- Nhận xét thế này
- Nếu viêm phổi nặng suy hô hấp thì phải có tổn thương rõ ràng nhưng ca này không rõ nên nghĩ lao nhiều hơn. Tuy nhiêm lâm sàng hội chứng nhiễm trùng rõ nên không loại trừ viêm phổi.
- Thấy có tràn dịch hai bên, chi tiết này phù hợp với dịch thấm nhưng
lâm sàng hcnt rõ ràng nên vẫn nghĩ do dịch tiết Đề nghị chọc dịch để xác nhận.
- Xét nghiệm đàm:
- Soi đàm (24/9): Tạp khuẩn thường trú.
- Nhuộm Gram (24/9):
Tế bào biểu mô: <10/quang trường 100X
Bạch cầu: >25/quang trường 100X
Nấm men: âm tính
Sợi tơ nấm: âm tính
Cầu khuẩn Gram dương dạng chùm: âm tính
Cầu khuẩn Gram dương dạng chuỗi: âm tính
Cầu khuẩn Gram dương dạng đôi: 1+
Cầu khuẩn Gram âm xếp đôi: âm tính
Trực khuẩn Gram dương: âm tính
Trực khuẩn Gram âm: 1+
-
- AFB đàm (25/9): Âm tính.
- AFB đàm (26/9): Âm tính.
- AFB đàm (28/9): Âm tính.
Nói thêm cấy đàm trong COPD
-
-
- Bạn từng gặp 1 ca COPD, trên lâm sàng bác sĩ nói viêm phổi thì cấy phải mọc 1 con chứ cấy ra 2 con cùng mọc thì ít nghĩ viêm phổi. Sao không nghĩ do nhiễm 2 con cùng lúc ? Thầy nói trên BN COPD có bệnh đường thở mạn, vi khuẩn thường trú nhiều nên khi cấy đàm dễ nhiễm và mọc những con khác.
- Ngoài ra bn COPD vô đợt cấp cần đánh kháng sinh. Nếu do viêm phế quản cấp thì Augmentin được rồi. Nếu vô viêm phổi thì đánh kháng sinh nặng hơn.
- Dùng thang điểm centor cải tiến xem viêm phế quản cấp do vi trùng hay do siêu vi để đánh kháng sinh trên BN COPD vô đợt cấp.
- Cấy máu: Cấy máu 2 mẫu (24/9): Không mọc
- Khí máu động mạch (26/9):
| Xét nghiệm |
Kết quả |
Khoảng tham chiếu |
| #tHb A |
11.2 |
g/dL |
| Temp |
37.0 |
0C |
| Ph |
7.448 |
7.35 – 7.45 |
| PaCO2 |
38.9 |
35 – 45 mmHg |
| PaO2 |
86.1 |
>80mmHg |
| O2Sat |
96.8 |
% |
| HCO3- |
26.9 |
22 – 26 mmol/L |
| BE |
+03.5 |
mmol/L |
| BB |
49.9 |
mmol/L |
| TCO2 |
28.1 |
24 -32 mmol/L |
| O2cont |
15.3 |
Vol% |
| AaDO2 |
181.9 |
mmHg |
| #FiO2 |
44.0 |
|
| BP |
756 |
mmHg |
| SBE |
+03.5 |
|
pH = 7.448, PaCO2, HCO3- trong giới hạn bình thường BN không có rối loạn toan kiềm.
PaCO2/FiO2 = 86.1/0.44 = 195.7 BN giảm oxy hóa máu nặng tổn thương phổi cấp.
Thầy sửa
-
- Khí máu động mạch phải đọc chuẩn checklist, nhận ra bất thường và giải thích nguyên nhân
- PaO2 86, PaO2 / FiO2 195 < 200 Giảm oxy máu nặng nghĩ do shunt trong bệnh cảnh viêm phổi
- pH hướng kiềm
- HCO3 tăng nên nghĩ kiềm chuyển hóa. Có các nguyên nhân do hạ Na, Kali, Clo. Ca này thực có hạ Kali. Hỏi ngay hạ Kali do cái gì Ăn uống kém, tiêu chảy, nôn ói, lợi tiểu có không Ca này kiềm chuyển hóa do hạ kali nghĩ nhiều do ăn uống kém. Lúc làm khí máu chưa cho lợi tiểu nên không nghĩ do lợi tiểu.
- pCO2 chuyển kiềm hô hấp nghĩ do thở nhanh trong bệnh cảnh viêm phổi giảm O2 máu.
- Chọc dịch màng phổi:
a. Sinh hóa máu:
|
Glucose |
5.36 mmol.L |
|
Protein total |
66.5 g/L |
|
LDH |
307.7 U/L |
| b. Dịch màng phổi: |
|
|
|
|
|
|
ADA dịch |
|
9.9 U/L |
|
Protein dịch |
|
14.5 g/L |
|
Glucose dịch |
|
6.78 mmol/L |
|
LDH dịch |
|
83.3 U/L |
|
Phân tích tế bào dịch |
|
|
|
màng |
|
|
| Loại dịch |
DỊCH MÀNG PHỔI |
| Màu sắc – độ đục |
Màu vàng nhạt, trong |
| Bạch cầu |
221 BC/mm3 |
| Đa nhân (%) |
7.3% |
| Đơn nhân (%) |
92.7% |
| Tế bào khác (%) |
0% |
Tiêu chuẩn Light:
-
- Protein dịch/huyết thanh <0.5
- LDH dịch/huyết thanh <0.6
- LDH dịch < 2/3 LDH huyết thanh.
- Dịch màng phổi không thỏa tiêu chuẩn Light DỊCH THẤM. Tìm các nguyên nhân gây tràn dịch màng phổi dịch thấm cùng với nguyên nhân gây phù toàn thân.
ADA dịch = 9.9 < 40 U/L không ủng hộ tình trạng mắc Lao.
Bạch cầu tăng ưu thế đơn nhân.
c. PCR lao dịch màng phổi (25/9): Âm tính
d. Cấy dịch màng phổi (25/9): Không mọc.
- CT-Scan ngực (25/9/2019)
- Đông đặc một phần thuỳ trên phổi (T) và phân thuỳ S6 thuỳ dưới phổi (T)
- Hình ảnh kính mờ lan toả hai phổi (P>T)
- Không thấy hạch phì đại ở trung thất
- Không thấy hình ảnh phình, bóc tách ĐMC ngực
- TDMP hai bên lượng ít
- Không thấy TKMP
- Không thấy bất thường tuyết thượng thận hai bên
KẾT LUẬN: Viêm phổi, chưa loại trừ lao phổi. TDMP 2 bên lượng ít.
- Loại trừ các chẩn đoán Ung thư phổi, Ung thư phế quản.
Thầy sửa
-
- Xquang nãy nhìn phân vân quá, bí lù rồi nên đề nghị thêm cái CT
- Trên CT thì thấy rõ viêm phổi với tổn thương đông đặc viêm phổi rồi.
Nhưng đông đặc S6 là vị trí hay gặp của lao nên vẫn chưa loại trừ lao được.
-
- Hai bên tổn thương kính mờ, ít nghĩ do viêm phổi, nghĩ nhiều hơn do ho ra máu. Lý do là viêm phổi thì thường 1 bên chứ đâu ra 3 ngày lan 2 bên đều
được. Nghĩ nhiều ho ra máu, máu qua góc carina chảy sang bên còn lại.
-
- Tràn dịch màng phổi hai bên nên tim mạch, và các nguyên nhân dịch thấm phải kiểm cho kỹ, do viêm phổi tràn dịch thì thường 1 bên chứ.
8. TPTNT (23/9):
| Thông số |
Kết quả |
Khoảng tham chiếu |
| Ery |
200 |
Negative, |
|
≤ |
|
|
10Ery/µL |
|
|
| Urobilinogen |
3.2 |
Normal, ≤ 17 µmol/L |
| Bilirubin |
Negative |
Negative, |
< |
3.4 |
|
|
µmol/L |
|
|
| Nitrit |
Negative |
Negative |
|
|
| Ketones |
Trace |
Negative, |
|
<0.5 |
|
|
mmol/L |
|
|
| Protein |
1.0 |
Negative, < 0.1 g/L |
| Glucose |
Negative |
Normal, |
< |
1.7 |
|
|
mmol/L |
|
|
| pH |
6.5 |
4.8 – 7.5 |
|
|
| S.G (tỷ trọng) |
1.030 |
1.000 – 1.025 |
|
| Leukocytes |
Negative |
Negative, <10Leu/µL |
| Color |
YELLOW |
|
|
|
Có máu và protein trong nước tiểu. Chưa loại trừ máu do BN đang có kinh và protein niệu do BN đang sốt cao. Tuy nhiên nếu BN có tiểu máu và tiểu đạm lượng 1g/L phù hợp với tổn thương thận gây ra phù toàn thân và TDMP là Viêm cầu thận cấp. Đề nghị: soi cặn lắng nước tiểu xem hình dạng hồng cầu, đạm niệu 24h.
Thầy sửa
-
- Tới đây bệnh cảnh thận mới lộ ra được. Nãy lâm sàng không ghi chẩn đoán theo dõi viêm cầu thận là không thực tế.
- Tuy nhiên bệnh nhân đang có kinh nguyệt nên cần lặp lại TPTNT sau khi có kinh.
- Hiện tại thì làm ngay đạm niệu 24h
- Soi cặn lắng nước tiểu (23/9):
Hồng cầu: 394 / µL
Bạch cầu: 16 / µL
Tế bào biểu bì: 9 / µL
Trụ: 1/ µL
-
- Có hồng cầu trong nước tiểu nhưng chưa xác định được hình dạng. Nước tiểu không có trụ hồng cầu Làm lại TPTNT sau khi BN hết kinh và hết sốt.
- Siêu âm bụng (23/9)
Nguồn https://www.facebook.com/vuongyds
-Gan không to, bờ đều, nhu mô đồng nhất, phản âm đều -Đường mật trong và ngoài gan không dãn
-Túi mật thành dày #5mm, lòng không có sỏi -Tuỵ không to, cấu trúc đồng nhất -Lách không to, cấu trúc đồng nhất
-Thận (P): không có sỏi, không ứ nước, chủ mô phân biệt rõ với trung tâm.
-Thận (T): không có sỏi, không ứ nước, chủ mô phân biệt rõ với trung tâm.
-Bàng quang: thành không dày, không sỏi
-TC-phần phụ: không gì lạ
-Các bất thường khác: ít dịch túi cùng, TDMP (P) lượng ít.
KẾT LUẬN: – Dày nhẹ thành túi mật.
-
- Ít dịch túi cùng.
- Tràn dịch màng phổi (P) lượng ít.
- Siêu âm tim (26/9/2019):
- Các buồng tim không lớn.
- Không dịch màng ngoài tim.
- Không rối loạn vận động vùng.
- Hở van 3 lá nhẹ VC<3mm. Áp lực ĐMP (PAPs = 32mmHg)
- Chức năng tâm thu thất (T) bảo tồn EF 72%. EF(SO4) =65% Loại trừ Suy tim, hở van 2 lá.
Thầy sửa:
-
- Siêu âm không ra suy tim, với CLS nước tiểu máu, tiểu đạm, lại có phù nên hướng tới bệnh thận.
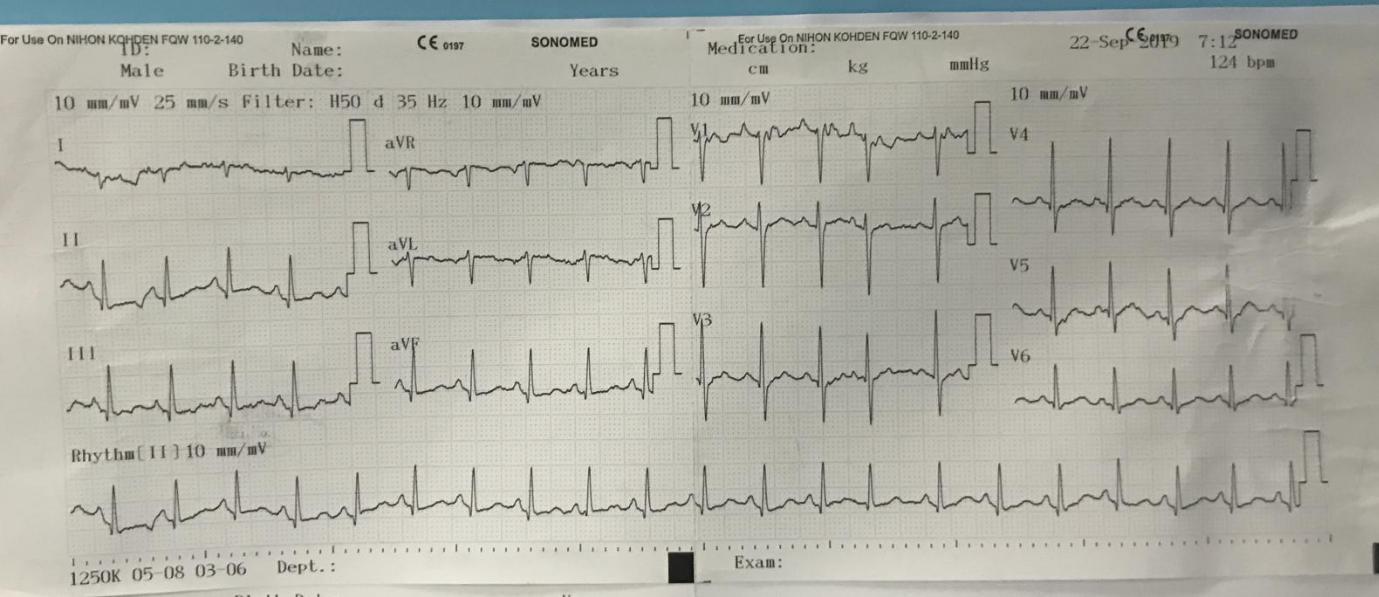
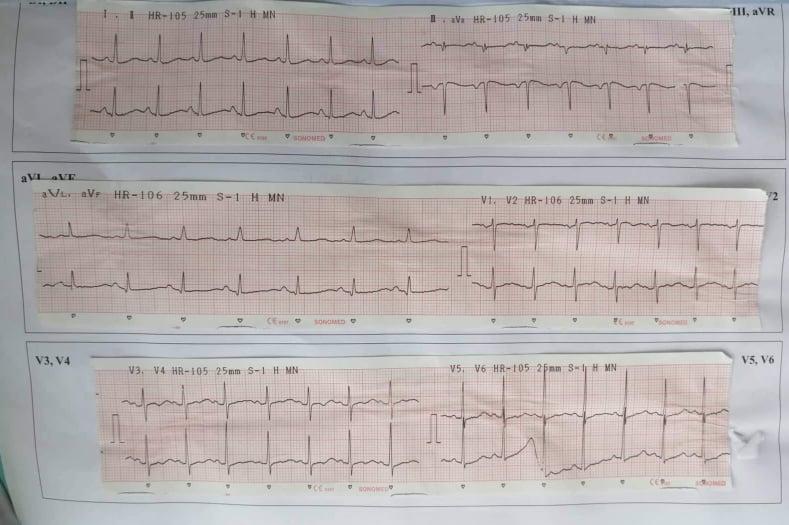
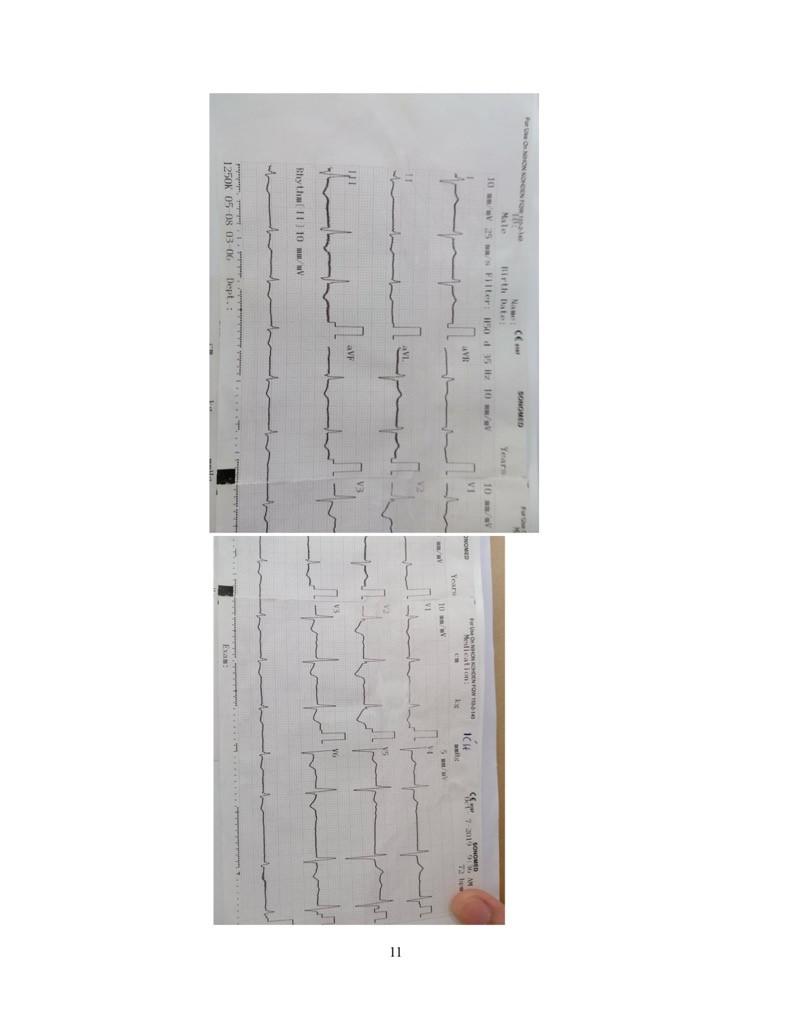
- ECG (23/9):
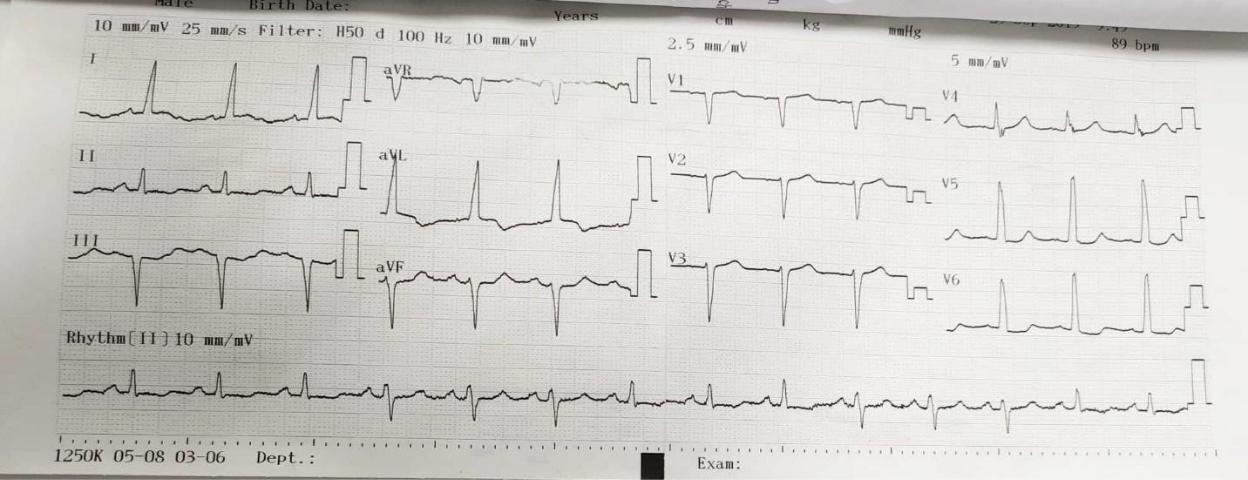
Nhịp xoang, đều, tần số 90 lần/phút.
SV1 + RV5 = 60 Lớn thất (T). Tuy nhiên siêu âm tim không ghi nhận bất thường.
- Đông máu (24/9)
| *PT (TQ) |
|
|
|
|
|
| PT (TQ) |
|
|
16.7 |
11.33 – 14.87 giây |
|
| PT% |
(Tỉ |
lệ |
66 |
79-125% |
|
| Prothrombin) |
|
|
|
|
|
|
| INR |
|
|
1.32 |
0.86-1.13 |
|
| APTT (TCK) |
|
38.4 |
26-37 giây |
|
14. Sinh hóa máu, ion đồ:
|
8h 24/9 |
6h 26/9 |
|
|
| eGFR (MDRD 4) |
98.9 |
108.55 |
|
|
|
|
|
|
|
| Creatinin |
|
62.3 |
NL (Nam): 62-106 |
|
|
|
umol/L |
|
|
|
|
|
| Ure |
|
1.8 |
1.7 -8.3 mmol/L |
|
| Ion đồ (Na,K,Cl) |
|
|
|
|
| Sodium(Na) |
139.6 |
140.6 |
135-145 mmol/L |
|
| Potassium(K) |
4.06 |
2.86 |
3.5-5.0 mmol/L |
|
| Clorua |
103.1 |
103 |
|
|
Creatinin huyết thanh và eGFR nằm trong giới hạn bình thường loại trừ Suy thận cấp và Suy thận mạn.
- NT pro BNP (30/9): 2605 pg/ml ( bình thường < 125)
Có thể tăng do BN béo phì, đang có VCTC.
Có khi nào suy tim cấp ?
Đi thi nói thế này
- Lâm sàng thì nghĩ viêm phổi phân biệt với lao phổi, theo dõi có suy tim hay không.
- Cận lâm sàng về thêm những tình tiết mới, đó là NTProBNP ECG gợi ý bệnh tim, TPTNT gợi ý có tổn thương thận.
- Tuy nhiên đây là những tình trạng nền còn tình trạng cấp tính hiện tại cần
điều trị ngay là viêm phổi, suy hô hấp. Sau khi điều trị bệnh ổn thì chuyển các đồng nghiệp tim mạch hô hấp tiếp tục đánh giá điều trị cho bệnh nhân.
XIII. CHẨN ĐOÁN XÁC ĐỊNH: Viêm phổi cộng đồng nặng biến chứng suy hô hấp, theo dõi nhiễm trùng huyết – Theo dõi Viêm cầu thận cấp – Chưa loại trừ Lao phổi-mảng phổi AFB đàm âm tính – Béo phì độ I.
Chẩn đoán hiện tại: Viêm phổi cộng đồng mức độ nặng biến chứng suy hô hấp
– Theo dõi suy tim viêm cầu thận cấp – Chưa loại trừ lao phổi – Béo phì độ I.
XIV. ĐIỀU TRỊ: Điều trị lúc nhập viện:
- Thở oxy qua canula 6 lít/phút
- Paracetamol 1g/100ml 1 chai TTM C giọt/phút
- Tazopelin 4.5g 1 lọ + NaCl 0.9% 100ml x 2/ngày, TTM XXX giọt/phút.
Cefotaxin cũng được, Tazopelin hơi nặng
- Clarividi 0.5g 1v/ngày (u)
- Furosemid 40mg 1v/ngày (u)
- Aldactone 25mg x 2v/ngày (u)
- Chăm sóc cấp 2: Theo dõi mạch, huyết áp, SpO2, nhiệt độ / 12h.
Thầy bàn về điều trị
I) Đi thi điều trị chiếm 3/10 điểm
- Mục tiêu điều trị bất kỳ bệnh gì
- 1 Không chết
- 2 Nguyên nhân
- 3 Triệu chứng
- 4 Sau này không vô lại
- Thực tế ca này. 1) Không chết
Viêm phổi có suy hô hấp, choáng nhiễm trùng là chết
-
- Choáng nhiễm trùng: Vận mạch, truyền dịch duy trì huyết áp. Ca này thì không có nên thầy chưa bàn kỹ vô.
- Suy hô hấp ca này có nên thầy sửa kỹ <3
- Mục tiêu: Đầu tiên, ca này cơ chế viêm phổi nên không nhạy cảm O2 với do đó mục tiêu SpO2 cao 95-97% (COPD thì nhạy cảm dễ ngộ độc O2 nên mục tiêu SpO2 là 85-92% thôi)
-
- Đường nào: Ngạng
- Liều tối đa: 6l/phút
- Nếu không cải thiện chuyển mask
- Có túi dự trữ không ? Mask thường 6-8l không được thì chuyển mask có túi dự trữ
- Có thở lại không ? Có cần vì Bn này không có ứ CO2, thở một hồi O2 không thở lại CO2 sau CO2 giảm gây kiềm hô hấp.
- Về coi kỹ lại đi thi mượt mà thì mới cao điểm được
- Nguyên nhân: Vi trùng
- Vi trùng gì ? Nhạy KS gì ? Kháng sinh đó dược động dược học (PKPD) sao ? Nói đủ hết thì điểm mới cao.
- Vi trùng gì
- Viêm phổi cộng đồng hay bệnh viện
- YTNC nhiễm con gì không
- Mức độ nội trú hay ngoại trú, nhập ICU hay không
- Đi thi nói ATS2007 cũng ok rồi. ATS2019 mới có, bạn nào học được những điểm cập nhật mới thì cộng điểm.
- Phác đồ
- Phác đồ mức đồ nặng nội trú cho Betalactam + Macrolide. Nếu có yếu tố Pseudomonas thì cho kháng sinh chống Pdeudo.
- Bệnh viện hay dùng Betalactam và Quinolon vì không có Macrolide đường chích chỉ có uống.
- Ca này thì không dùng Quinolon được do sợ lao. Quinolon sẽ làm lao chậm phát triển lại nên sẽ khó chẩn đoán hơn và tăng nguy cơ lao kháng thuốc sau này.
- Ca này mức độ nặng nhưng cộng đồng, bn trẻ, không bệnh nền rõ ràng nên vẫn nghĩ nhiều do phế cầu thôi. Đánh Tazopelin hơi nặng, cefotaxim được rồi.
- Triệu chứng
- Ngừa vô lại
- Xác định rõ bệnh nền
- Sau xuất viện, tiêm ngừa cúm, phế cầu ….
- Nói thêm 1 bệnh nếu cứ vô đi vô lại thì nghĩ do các nguyên nhân sau
- 1) Chẩn đoán không đúng
- 2) Thuốc chưa đúng / BN không dùng thuốc
- 3) YTNC bệnh chưa được giải quyết
- 4) Bệnh đồng mắc làm bệnh nhân nhạy cảm hơn
- 5) Diễn tiến bệnh bản thân như vậy
XV. TIÊN LƯỢNG: Trung bình. BN giảm dần triệu chứng sau khi được điều trị.
Thành phố Hồ Chí Minh 09/10/19
Tổng hợp và hoàn thành ghi chú
Nguyễn Đức Vượng Y2014

![]()




 Mỏm tim KLS 6 + đường nách
Mỏm tim KLS 6 + đường nách


 Glucose tăng: vừa có khả năng hạ đường huyết (ko có khả năng tích trữ đường) vừa dễ tăng đường huyết -> nên làm đường huyết đoi, hba1c
Glucose tăng: vừa có khả năng hạ đường huyết (ko có khả năng tích trữ đường) vừa dễ tăng đường huyết -> nên làm đường huyết đoi, hba1c![]()










 Nghe T3: nghe bằng phần chuông, ấn mạnh ko nghe nữa, tiếng thêm vào sau t2, nghe rõ ở mỏm (t2 tách đôi nghe ở đáy tim) + bn thở ra + nghiêng trái để khuếch đại tiếng t3
Nghe T3: nghe bằng phần chuông, ấn mạnh ko nghe nữa, tiếng thêm vào sau t2, nghe rõ ở mỏm (t2 tách đôi nghe ở đáy tim) + bn thở ra + nghiêng trái để khuếch đại tiếng t3 Đợt cấp mất bù suy tim mạn/ suy tim toàn bộ NYHA III, giai đoạn C theo AHA/ACC – Bệnh tim thiếu máu cục bộ- THA độ 1 theo JNC7- nhiễm siêu vi hô hấp trên
Đợt cấp mất bù suy tim mạn/ suy tim toàn bộ NYHA III, giai đoạn C theo AHA/ACC – Bệnh tim thiếu máu cục bộ- THA độ 1 theo JNC7- nhiễm siêu vi hô hấp trên



 ECG ngày 14: ST chênh xuống V6, T dẹt, ngoạt tâm thu Đột nhiên xuất hiện NTT thất
ECG ngày 14: ST chênh xuống V6, T dẹt, ngoạt tâm thu Đột nhiên xuất hiện NTT thất




 (P): khòng sòi, khòng é nuòc
(P): khòng sòi, khòng é nuòc
 Tï I iH IuyM: KT 44x82x44m V=40mt G• ph da uén Lg tuy
Tï I iH IuyM: KT 44x82x44m V=40mt G• ph da uén Lg tuy

 Eos% ï . I
Eos% ï . I



 ->INR hơi cao, PT hơi thấp -> đánh giá lại
->INR hơi cao, PT hơi thấp -> đánh giá lại Men gan cao -> có thể do suy tim -> tuy nhiên vẫn phải làm siêu âm bụng
Men gan cao -> có thể do suy tim -> tuy nhiên vẫn phải làm siêu âm bụng
 Furosemide 40mg 1/2 v -1 v (tuỳ tình trạng ls bệnh nhân)
Furosemide 40mg 1/2 v -1 v (tuỳ tình trạng ls bệnh nhân) Chẹn beta: ko nên cho giai đoan cấp, có thể cho khi ổn định (ls ổn định, từ khoảng ngày t7 trở đi)
Chẹn beta: ko nên cho giai đoan cấp, có thể cho khi ổn định (ls ổn định, từ khoảng ngày t7 trở đi)