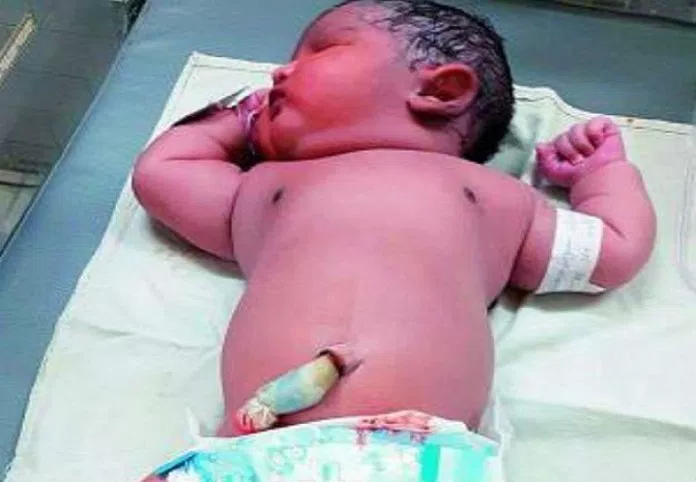
Danh mục: Nhi – Tim mạch
-
bệnh án tim mạch nhi VSD – PDA – AVSD
VSD – PDA – AVSD

1/ Bệnh sử cần làm rõ trước đây có từng được chẩn đoán bệnh tim mạch chưa ?
Có triệu chứng gì của suy tim không ?
2/

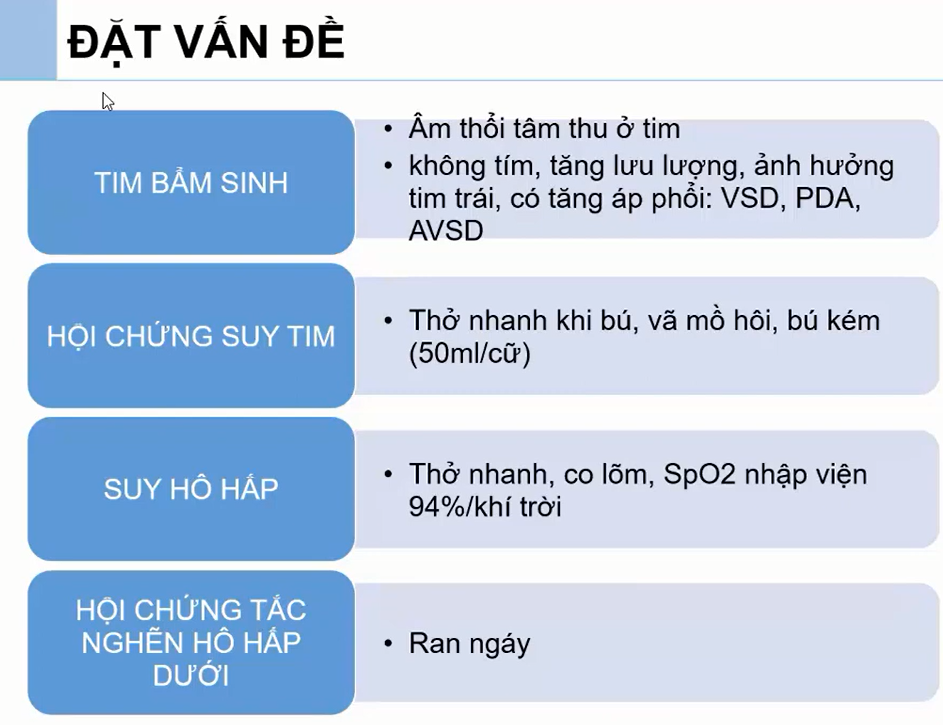
*Diễn tiền VTPQ thường đỉnh vào ngày 3-4 sau đó giảm dần, trong 7-10 ngày sẽ hết. Nhưng bé này đến ngày thứ 7-8 rồi mà vẫn còn SHH, triệu chứng không cải thiện => cần suy nghĩ có tim bẩm sinh/suy tim chồng lấp lên không ( đừng chỉ chú ý đến một mình Hô hấp: Viêm phổi bội nhiễm)

*Có nghĩ suy tim làm tình trạng bé này nặng lên hơn không ? Bằng chứng ?
– Nhịp tim ?
-Gan ?
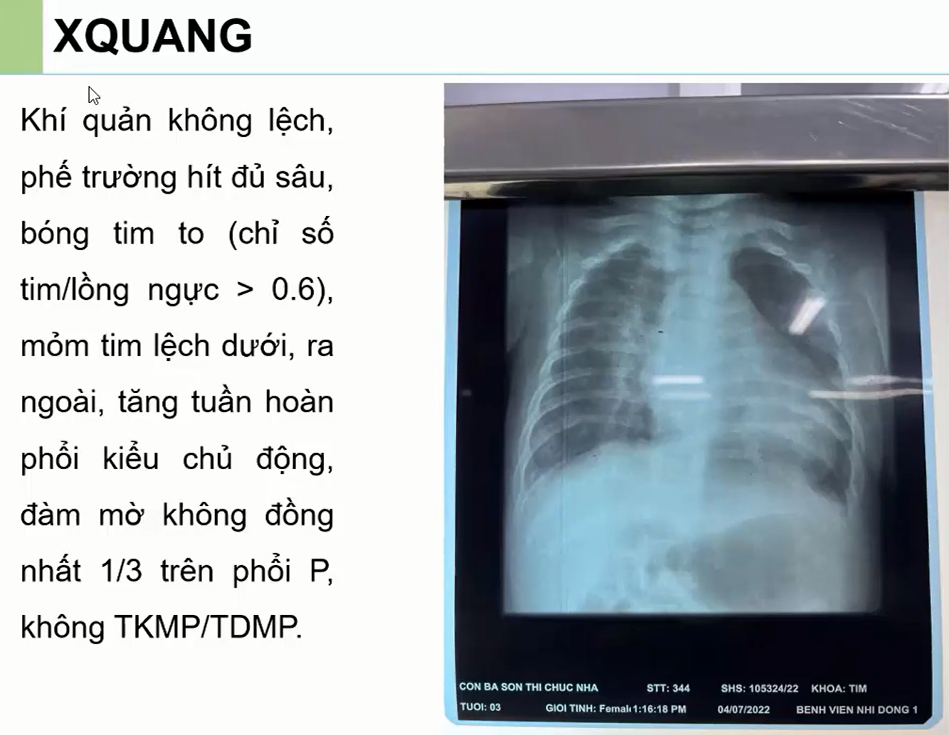
-Xquang: bóng tim
=> Nếu các dấu hiệu nàu âm tính => vẫn ghi ra vì là dấu hiệu âm tính có giá trị loại trừ
3/

- Những bé sinh non thường đều được siêu âm tim => hỏi kĩ chỗ này
4/

5/

6/ĐẶT VẪN ĐỀ

6/ CLS
*ECG


7/ Mong đợi gì trên siêu âm tim ?
- Chức năng co bóp cơ tim
- Tật tim là gì ?
- Cao áp phổi không ?
8/

*Bé này vừa có triệu chứng giảm cung lượng tim, vừa có triệu chứng ứ huyết nên dùng phối hợp 3 thuốc
*Chỉ định CPAP sớm ở trẻ này ?
-VTPQ => xem chỉ định CPAP ở VTPQ
-Có triệu chứng suy tim => giảm công thở => giảm nhịp tim
9/ Kháng sinh dùng thế nào ?
Đánh giá
-Vẻ mặt nhiễm trùng
-Nhịp thở
-Sốt
-Bilan nhiễm trùng
=> Ở trẻ Viêm phổi/suy tim => đánh giá phải kiên nhẫn hơn ( không thể nhanh 48-72h như hô hấp), triệu chứng cải thiện thường xuất hiện muộn hơn hoặc kín đáo hơn
10/

- Đối với 1 trẻ tim bẩm sinhm shunt T-P, hễ có
- –Thở nhanh
- Suy hô hấp
- Cân nhắc phải hội chẩn, chuẩn bị phẫu thuật
-
Bệnh Kawasaki cho chuyên gia
Kawasaki
1.Tiêu chuẩn chẩn đoán


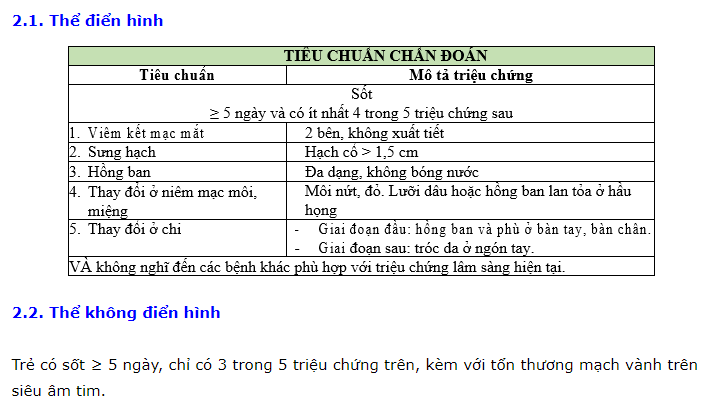
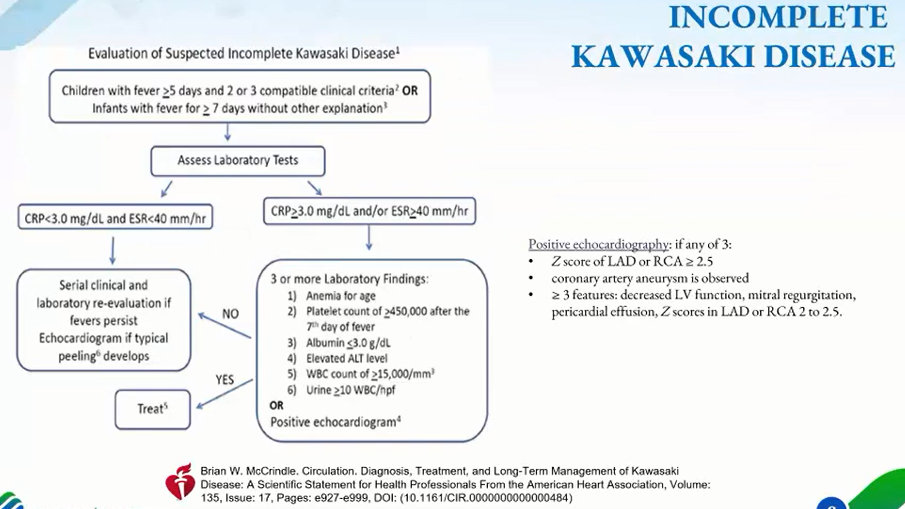
2. Triệu chứng
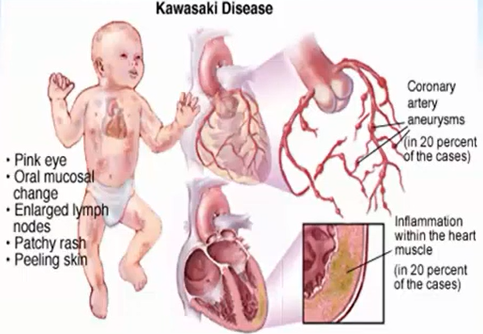
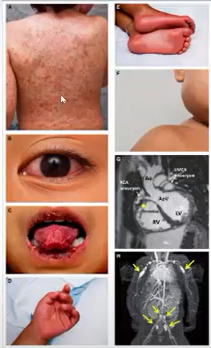 Hồng ban: đa dạng (không điển hình 1 loại ban nào)
Hồng ban: đa dạng (không điển hình 1 loại ban nào)- Viêm kết mạc 2 bên, không xuất tiết, không mủ
- Môi đỏ, khô, nứt; Lưỡi dâu: nhú gai sưng lên
- Lòng bàn tay – bàn chân sưng – đỏ hoặc phù đầu chi – GĐ muộn bong tróc da đầu chi (tróc từ ngoài vào – thường từ GD bán cấp khoảng tuần thứ 2 trở đi)
- Hạch cổ 1-1,5 cm trở lên ( thường 1 bên)
- Triệu chứng có thể xuất hiện xen kẽ, có thể triệu chứng này hết rồi triệu chứng kia mới xuất hiện chứ không phải lúc nào cũng cùng 1 lúc có đầy đủ => do đó nếu cắt 1 thời điểm ra để nhìn, sẽ dễ gặp Kawasaki thể incomplete hơn

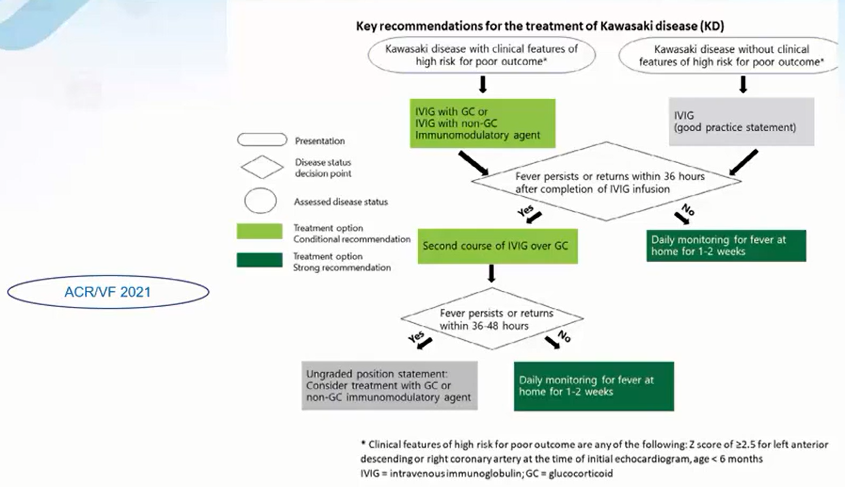
3/ KHUYẾN CÁO ĐIỀU TRỊ MỚI

- GIÚP
- Giảm nhanh phản ứng viêm
- Rút ngắn thời gian sốt
- Giảm tỉ ệ biến chứng mạch vành

*Nhóm có nguy cơ cao là nhóm nào ?

*HC Hoạt hóa Đại thực bào



Ravelli Criteria






4/Khi nào cần siêu âm tim sớm

- Chưa loại trừ Kawasaki thể atypical => do nhóm này có nguy cơ dãn mạch vành còn cao hơn nhóm điển hình
- BN có shcok không giải thích được nguyên nhân, do nếu Kawasaki có shock
- Tỉ lệ giảm chức năng thất (T)
- Hở 2 là
- Bất thường mạch vành
- Cao hơn nhóm không có sốc
- BN có HC hoạt hóa đại thực bào không giải thích được nguyên nhân
- Kawasaki vẫn có thể là nguyên nhân hoạt hóa HC thực bào

5/ Kawasaki theo định nghĩa là tổn thương mạch máu vừa => sao lại có tổn thương Đm dưới đòn (mạch máu lớn) ?
Chẩn đoán Kawasaki là một chẩn đoán hội chứng, dựa vào tiêu chuẩn chẩn đoán
Ngày nay sau khi chụp cộng hưởng từ bệnh thấy tổn thương không chỉ ở mạch máu vừa nữa mà có thể ảnh hưởng mạch máu toàn thân (nhưng chủ yếu vẫn là mạch máu vừa)
-Phân loại mạch máu: Nhỏ – trung bình – lớn hầu như chỉ tương đối và các bệnh lý tự miễn thường ít khi tổn thương khu trú
-Ngày nay quan tâm nhiều nhất là việc dãn ĐM tạo thành túi phình ở ĐM vành do đó là mạch máu nuôi tim, Còn các mạch máu khác thường có tuần hoàn bàng hệ, nếu mạch máu có vấn đề thì các tuần hoàn bàng hệ đó cũng có thể gánh đỡ chức năng => không gây nhiều triệu chứng nặng nề cho bệnh nhân
6/ Làm sao phân biệt NTH với Kawasaki

Cả hai đều có sốt cao, marker viêm tăng => thường sẽ điều trị theo hướng NTH trước, nhưng sau khi dùng kháng sinh phù hợp rồi tình trạng vẫn không cải thiện, đặc biệt là sốt (sau 7 ngày)
- Nghi ngờ Kawasaki => xét lại tiêu chuẩn Kawasaki thể không hoàn toàn (đặc biệt là siêu âm tim hoặc tróc đầu chi)
- Dùng IvIg kết hợp kháng sinh do nhiễm trùng cũng có thể là 1 nguyên nhân thúc đẩy Kawasaki
*Phân biệt
Kawasaki NTH 1.Sốt 2.Vẻ mặt tươi – tổng trạng thường tốt
3.Bong da đầu chi
4. Có thể sốt 5-7-10 ngày, nhưng tổng trạng vẫn tốt, chỉ hơi bứt rứt khi sốt
1.Sốt 2.Vẻ mặt nhiễm trùng
3. Điều trị đến 5-7 ngày mà không đáp ứng KS thì tổng trậng sẽ rất xấu => có thể vào sốc nhiễm trùng
- Truyền IVIG
- Truyền trước ngày 10, vì sau đó hiệu quả sẽ rất thấp (?%)
- Nếu đúng à Kawa thì 80-90% đáp ứng rất tốt, sau 36-48h truyền, Bn sẽ cắt sốt, giảm triệu chứng
7/ Khi nào dùng thuật ngữ nào ?
- Kawasaki Incomplete => Kawasaki biểu hiện triệu chứng lâm sàng không đầy đủ ở 1 thời điểm đánh giá
- Kawasaki Atypical => hoàn toàn không có triệu chứng lâm sàng gì gợi ý Kawasaki, nhưng cận lâm sàng lại gợi ý kawasaki
- Phát hiện tình cờ khi siêu âm thấy dãn mạch vành kèm sốt
- Đi lầm ở khoa ngoại, mổ nội soi viêm tui mật cấp, viêm phúc mạc túi mật thấy mạch máu túi mật dãn to
8/Dùng Cortticoid nào
- Glucocorticoid 30mg/kg/ngày trong 3 ngày sau đó giảm liều chuyển sang liều uống
- Methylprednisone 2mg/kg/ngày giảm liều trong 15 ngày
- Giảm liều dựa theo triệu chứng lầm sàng và kết quả cận lâm sàng và các yếu tố nặng khác
- Trẻ < 6 tháng
- Dãn mạch vành trên siêu âm tim
9/ Dùng IvIg tác dụng phụ sợ gì?
*Sốc phản vệ
- Khi truyền phải nằm ở phòng cấp cứu, truyền chậm trong 10 giờ
- Phản ứng thường xảy ra sớm trong vài giờ đầu nên ban đầu truyền thật chậm
*Quá tải dịch.
=> Ở những trẻ nhỏ thì chưa sao, nhưng trẻ lớn, nặng kí thì mỗi lần truyền khối lượng dịch rất lớn (lọ IvIg 2,5g/50ml). Trẻ Kawasaki đều có nguy cơ viêm cơ tim, sức co bóp cơ tim cũng bị ảnh hưởng => 2 yếu tố này gộp lại làm tăng nguy cơ qus tải dịch khi truyền IvIg => phù phổi
10/Phân biệt Kawasaki và MIS-C
Kawasaki MIS-C triệu chứng lâm sàng nổi bật là Thần Kinh, Tiêu Hóa Phản ứng viêm tăng rất cao Tiểu cầu thường tiểu cầu giảm trong các trường hợp có sốc. Còn thể điển hình thì sau ngày 7 sẽ tăng giảm nặng Lympho Thường tăng Giảm *Tại sao cần phân biệt
-Kawasaki chẩn đoán lầm MIS-C thể kawasaki => dùng IvIg và cort sớm ( thậm chí từ ngày 3), rồi xuất viện
=> Bệnh chỉ lui 1 phần => ngày 7 -10 bắt đầu bùng lại triệu chứng của Kawasaki => dãn mạch vành
11/ Dùng Aspirin => tác dụng kháng viêm và chống kết tập tiểu cầu
-Giai đoạn cấp: dùng liều kháng viêm 80-100mg/kg/ngày
-Giai đoạn hết viêm: dùng liều chống kết tập tiểu cầu 3-5mg/kg/ngày => giảm nguy cơ tạo huyết khối mạch vành và NMCT
=> nếu BN uống Aspirin bị ói nhiều ( td phụ đường tiêu hóa) => chia nhỏ liều ra thành 4 cử/ngày hoặc liều giảm xuống
12/Tiêu chuẩn đề kháng IvIg

*Ngoài ra, ở Nhật cũng có các nguy cơ khác nghiên cứu ở Nhật
3.
4.
13/ Vấn đề bong da
-Kawasaki thường xuất hiện bong da đầu chi ở GĐ bán cấp từ tuần thứ 2 trở đi => giờ tỉ lệ 68 – 98% ( theo Uptodate)
-Cơ chế: xuất hiện sau 1 quá trình viêm phù đầu chi => nếu ban dầu BN viêm phù mô đầu chi không nhiều => sau này bong da cũng không rõ hoặc không có luôn
-Các bệnh khác cũng có bong da
-Viêm, nhọt da có kèm sưng phù đầu chi
14/ Kawasaki điển hình vào ngày 5, nhưng qua ngày 6 thì hết sốt => có dùng IvIg không ?
- Kiểm tra chắc chắn hết sốt thật sự không hay chỉ giảm nhiệt độ ? ai đo ? cách đo ?
- Loại trừ yếu tố nhiễu
Theo hướng dẫn AHA 2017, điều trị ngay khi đủ tiêu chuẩn chẩn đoán Kawasaki, tốt nhất là trước ngày 10 vì sau ngày 10 nguy cơ biến chứng trên mạch vành
-Không truyền trước ngày 5 vì hiệu quả không cao. Mặt khác, theo tiêu chuẩn Kobeyashi về nguy cơ kháng IvIg thì nếu truyền IvIg sớm trước ngày 5, đặc biệt là trước ngày 4 thì đó là 1 yếu tố nguy cơ của đề kháng IvIg và dãn mạch vành
- Kể cả sau ngày 10, nhưng BN vẫn còn sốt, phản ứng viêm vẫn tiến triển thì người ta vẫn khuyến khích truyền
Trường hợp này nên tìm thêm các yếu tố nguy cơ bệnh diễn tiến để thuyết phục người nhà
-Marker viêm
-Siêu âm tim
….. (tìm thêm)
-
bệnh án tim bẩm sinh : VSD – ASD – Suy tim – Viêm Phổi
TIM MẠCH
VSD – ASD – Suy tim – Viêm Phổi
1/ Đối với trẻ nghi ngờ suy tim, phải hỏi thêm kiểu thở/nhịp thở của bé bất thường từ lúc nào ? Mới xuất gần đây ? Hay có từ lâu, gần đây mới nặng lên ?
2/ Đặt vấn đề => ghi vấn đề gốc chính của BN là Tim bẩm sinh. Từ TBS =>vấn đề biến chứng: suy tim, suy hô hấp, viêm phổi….
-Từng vấn đề diễn giải ra các tiêu chuẩn để chứng minh
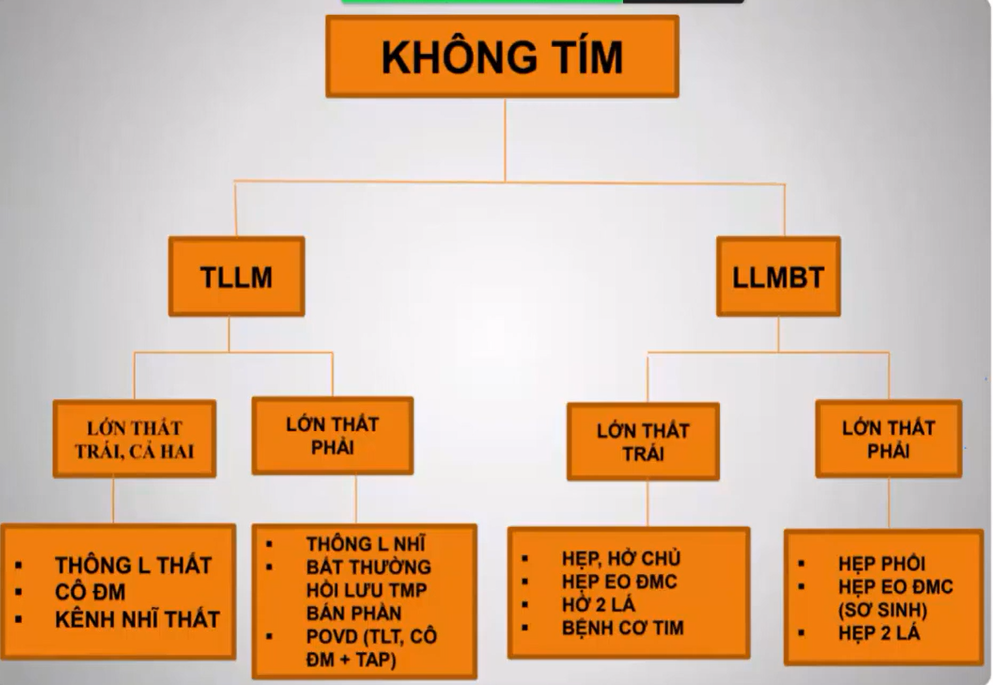
3/ Chẩn đoán tim bẩm sinh => dựa vào 6 câu hỏi
-Tim bẩm sinh có tím không ?
-Có tăng lưu lượng máu lên phổi không ?
-Tim nào bị ảnh hưởng ?
-Có tăng áp động mạch phổi không ?
-Tật tim gì ?
-Có biến chứng không ?
4/ Bé TBS mà có nhịp thở nhanh => khả năng TBS không tím cao
6/ Còn ống động mạch
-Âm thổi: liên tục, dưới đòn (T)
-Dấu hiệu ngoại biên
+GĐ sớm: Mạch nảy mạnh, chìm nhanh (tâm trương mất 1 lượng máu về ống động mạch => mạch chìm nhanh hơn)
+GĐ muộn: độ bảo hòa oxy tay chân khác nhau (Đảo Shunt, máu DMP qua ống ĐM, truyền xuống chi dưới => độ bảo hòa oxy chi dưới thấp hơn máu ở chi trên)
7/ Chưng minh suy tim
- Tim trái
- Thở nhanh, bú kém, vã mồ hôi khi bú, thời gian bú kéo dài
- Mỏm tim ở liên sườn 6, diện đập tim lớn
- Tim phải
- Harzer (+)
- T2 mạnh
- Gan to (một trong những triệu chứng quan trọng)
8/ Trẻ nhỏ ít gặp phù do tuần hoàn ngắn, máu tim bơm ra rồi trở về tim nhanh nên ít có thời gian ra khoang ngoài lòng mạch gây phù
9/ Phân độ suy tim

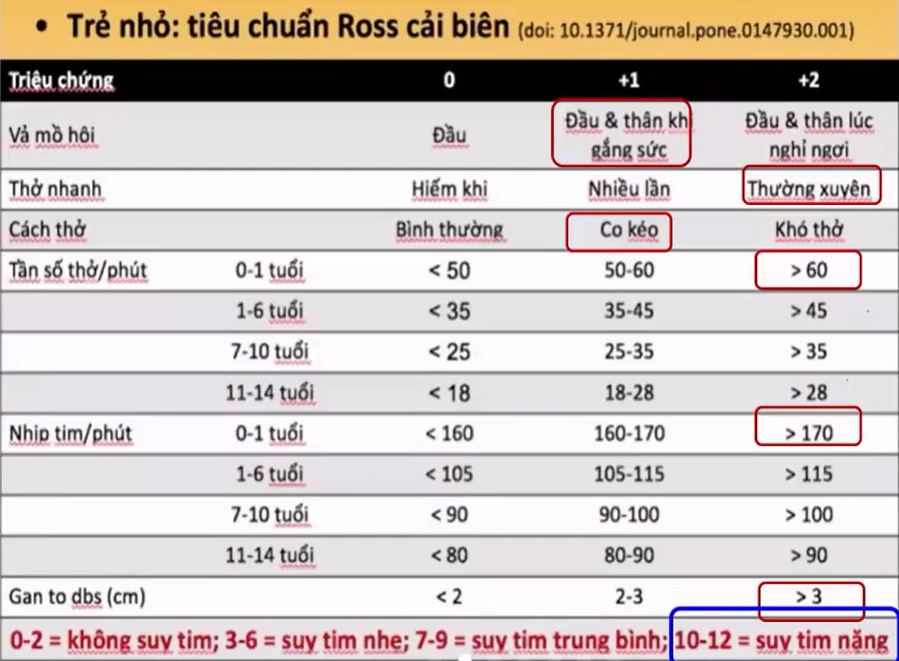
=> Trên lâm sàng ít khi phân độ suy tim trẻ em, do:
-Ở trẻ suy tim đa phân do tim bẩm sinh, các triệu chứng suy tim không điển hình => Khó phân độ rạch ròi
-Tiên lượng về sau, suy tim hoàn toàn có thể hồi phục sau khi điều trị tật tim dù có suy tim nặng => ít có giá trị về điều trị cho bệnh nhân trên lâm sàng
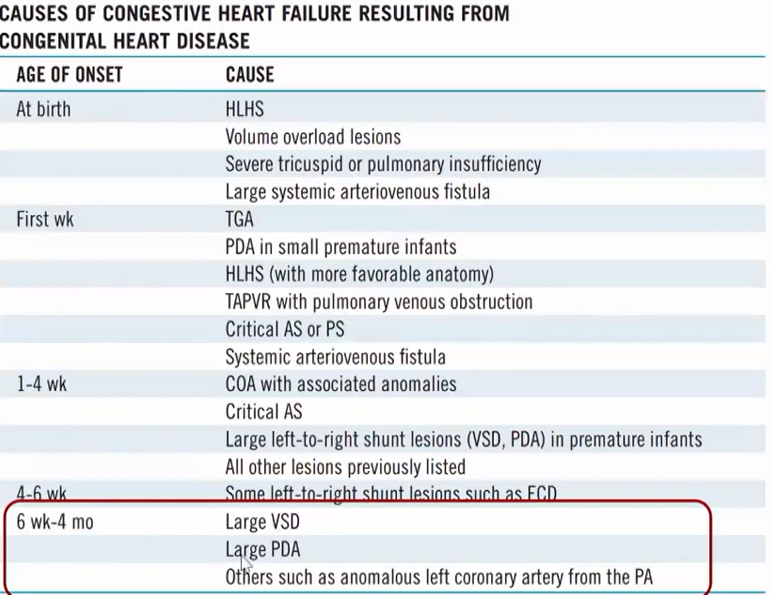
10/ Các nguyên nhân TBS gây suy tim theo tuổi
11/ Chứng minh suy dinh dưỡng

12/ Chứng minh viêm phổi
- Lâm sàng
- Sốt
- Ho
- Thở nhanh => hỏi kĩ nhanh từ trước tời giờ hay mới gần đây mới có, hoặc gần đây mới nặng lên ?
- Rút lõm ngực
- Ran phổi
- Đề nghị CLS để xác định có viêm phổi không ?
- Bilan nhiễm trùng: Công thức máu, crp
- Xquang phổi
13/ Điều trị
-Khi mới vào viện, bé đừ thở mệt => thở CPAP luôn, CPAP có lợi chơ suy tim hơn thở oxy qua cannula
-Chọn thuốc vận mạch ban đầu
+Thường dùng Dopamin
+Nếu HATT < 70 mmHg thì dùng Dobutamin để tranh tụt huyết áp
-Tiếp theo nếu liều Dobutamin đã cao, nhưng đáp ứng co bóp cơ tim chưa đạt => phối hợp thêm Dopamin chứ không tăng liều Dobutamin nữa ( tránh tụt huyết áp)
-Sau khi huyết động đã ổn định => Giảm 1 thuốc vận mạch (bỏ dopa do nguy cơ tụt huyết áp) và thêm thuốc dãn mạch (Captopril) vào
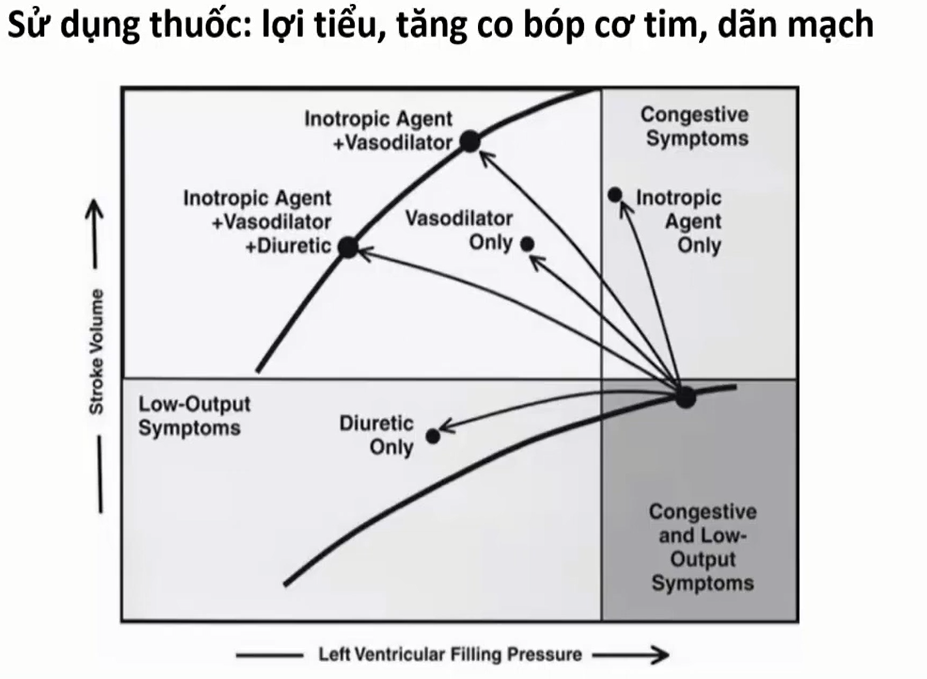
1/ BN có biểu hiện ứ huyết => dùng : lợi tiểu, dãn mạch
2/ BN có biểu hiện giảm sức co bóp cơ tim => Thuốc tăng co bóp cơ tim
- Lợi tiểu dùng sớm, sau đó mới dùng vận mạch (Digoxin)
- Tim trái
-
SUY TIM Ở TRẺ EM
- Định nghĩa:
- Suy tim là một hội chứng lâm sàng do cơ tim không có khả năng đáp ứng được cung lượng máu để duy trì chuyển hóa theo nhu cầu hoạt động của cơ thể.
- Theo tổ chức tim mạch châu Âu (1995) tiêu chuẩn xác định suy tim khi có triệu chứng cơ năng suy tim (khi tim hay nghỉ gắng sức) và bằng chứng khách quan của rối loạn chức năng cơ tim (khi nghỉ) và đáp ứng với điều trị suy tim (trong trường hợp nghi ngờ chẩn đoán).
- Nguyên nhân của suy tim:
- Dị tật tim bẩm sinh:
- Thông liên thất, còn ống động mạch.
- Thông sàn nhĩ – thất, chuyển gốc động mạch, thân chung động mạch…
- Hẹp van, eo động mạch chủ.
- Tĩnh mạch phổi đổ về bất thường.
- Các bệnh cơ tim (mắc phải hoặc bẩm sinh):
- Bệnh cơ tim do chuyển hóa: bệnh cơ tim giãn, bệnh cơ tim phì đại, bệnh cơ tim hạn chế…
- Viêm cơ tim do nhiễm trùng: thương hàn, virus…
- Bệnh tim mắc phải:
- Bệnh van tim do thấp:
- Bệnh van 2 lá: hở van 2 lá, hẹp van 2 lá, hở hẹp van 2 lá.
- Bệnh van động mạch chủ: hở van động mạch chủ.
- Viêm màng ngoài tim co thắt, tràn dịch màng ngoài tim.
- Viêm nội tâm mạc nhiễm khuẩn.
- Rối loạn dẫn truyền:
- Cơn nhịp nhanh thất, trên thất.
- Rung nhĩ.
- Bloc nhĩ thất cấp 3; đặc biệt khi nhịp tim < 50 lần/phút.
- Do các bệnh khác:
- Các bệnh thận gây tăng huyết áp.
- Bệnh nội tiết: cường giáp, tăng huyết áp do u tủy thượng thận, tiểu đường.
- Thiếu máu.
- Thiếu dinh dưỡng: thiếu vitamin B1, thiếu Carnitin, selenium…
- U trung thất chèn ép.
- Giải phẫu và sinh lý bệnh:
- Trong suy tim:
- Lúc đầu tâm thất giãn, sau đó thành cơ thất dày lan tỏa. Điều này làm tăng nhu cầu sử dụng oxy cơ tim, do đó góp phần rối loạn thêm chức năng cơ tim.
- Khi cơ tim phì đại, kết hợp giãn buồng thất sẽ làm xuất hiện ngựa phi giữa tâm trương. Đồng thời giãn buồng tim sẽ gây nên hở van 2 lá và 3 lá do giãn vòng van.
- Tâm nhĩ: lúc đầu cũng giãn, sau đó phì đại do tăng áp lực buồng nhĩ hay cản trở dòng máu từ nhĩ xuống thất. Lúc này trên lâm sàng xuất hiện ngựa phi tiền tâm thu.
- Tĩnh mạch phổi:
- Mạch máu giãn căng, tăng lượng dịch gian bào 🡪 tăng áp lực mao mạch phổi, kết hợp nhu cầu oxy của cơ thể tăng gây xuất hiện khó thở, trẻ phải gắng sức, ran ở phổi.
- Dịch ứ đọng khoảng gian bào nhiều, áp lực mao mạch phổi tăng quá cao 🡪 phù phổi.
- Tĩnh mạch hệ thống:
- Áp lực nhĩ phải tăng, tăng thể tích máu ứ đọng ở tĩnh mạch hệ thống 🡪 gan to, tăng áp lực tĩnh mạch cổ.
- Vì mạch máu trẻ em đàn hồi tốt nên một số trường hợp thấy gan to mà không tăng áp lực tĩnh mạch.
- Chức năng huyết động của tim thể hiện bằng chỉ số tim: lưu lượng tim tính bằng l/phút/m2. chức năng này phụ thuộc:
- Tiền gánh: phụ thuộc khối lượng máu trở về thất, thể hiện bằng áp lực và thể tích máu cuối tâm trương.
- Hậu gánh: phụ thuộc vào sức cản khi tâm thất thu, đặc biệt sức cản ngoại vi.
- Sức co bóp của cơ tim.
- Tần số tim.
- Suy tim làm giảm khả năng nhận máu về tim và/hoặc giảm khả năng tống máu khỏi buồng tim. Phần lớn các trường hợp suy tim đều có biểu hiện suy cả chức năng tâm thu và tâm trương. Khi có suy tim cơ thể bù trừ bằng cách:
- Tăng hoạt hệ thần kinh giao cảm: tăng tiết Catecholamin do đó nhịp tim tăng, sức co bóp của cơ tim tăng.
- Kích hoạt hệ thống Renin – Angiotensin – Aldosteron ở thận 🡪 co động mạch thận (tăng hậu gánh), giữ muối và nước (tăng tiền gánh và hậu gánh).
- Kích thích bài tiết Arginine Vasopressin (ADH) 🡪 giữ nước và co mạch mạnh.
- Tăng nồng độ yếu tố lợi tiểu từ nhĩ (Atrial natriuretic peptides) trong máu 🡪 ↑ bài tiết Na+
- Triệu chứng lâm sàng:
- Biểu hiện lâm sàng của suy tim phụ thuộc vào tuổi của bệnh nhân, nguyên nhân gây suy tim và suy tim cấp hay từ từ và suy tim trái, phải hay suy tim toàn bộ.
- Ở trẻ em suy tim trái có thể đơn thuần suy tim toàn bộ, ít gặp suy tim phải đơn thuần. Nếu suy tim trái đơn thuần sẽ không có biểu hiện ứ máu mạch hệ thống.
- Triệu chứng chung:
Suy tim nói chung gây nên 2 nhóm triệu chứng chính: cung lượng tim thấp và ứ huyết.
- Triệu chứng của cung lượng tim thấp:
- Mệt mỏi, chậm chạp, ăn uống kém. Nếu suy tim kéo dài trẻ chậm lớn, còi cọc. Trẻ cảm thấy yếu không hoạt động được.
- Biểu hiện của giảm tưới máu ngoại vi: tay chân lạnh, ẩm, có thể tím.
- Số lượng nước tiểu giảm do giảm lượng máu đến thận.
- Nếu suy tim nặng: chậm chạp, lẫn lộn do giảm tưới máu não.
- Cuối cùng có thể sốc.
- Triệu chứng ứ huyết:
- Ứ huyết phổi:
- Thở nhanh, thở rít, phổi có ran.
- Khó thở ít hay nhiều mức độ tùy thuộc mức độ suy tim.
- Ho, khạc ra máu.
- Có thể biểu hiện cơn hen tim hoặc phù phổi cấp nếu suy tim cấp hoặc suy tim nặng đột ngột trên bệnh nhân đang suy tim.
- Ứ huyết mạch hệ thống (đại tuần hoàn):
- Phù nơi thấp.
- Gan to, ấn tức, tĩnh mạch cổ nổi, phản hồi gan – tĩnh mạch cổ (+).
- Tràn dịch màng phổi, màng tim.
- Các triệu chứng khác:
- Nhịp tim nhanh, ngựa phi. Khi suy tim nặng, kéo dài nhịp có thể chậm, loạn nhịp.
- Mạch yếu, độ nẩy không đều, mạch nghịch thường.
- Tim to, diện tim đập rộng.
- Huyết áp tâm thu giảm, huyết ấp tâm trương tăng nhẹ 🡪 suy tim nặng, huyết áp kẹt.
- Triệu chứng suy tim cấp:
Xảy ra đột ngột, thường sau các nguyên nhân: thiếu vitamin B, cơn nhịp nhanh trên thất ở trẻ bú mẹ, viêm cơ tim do nhiễm khuẩn, cao huyết áp do các bệnh về thận, nội tiết…
- Toàn trạng nặng nề: mệt, da tái, lờ đờ, hoặc vật vã, chi lạnh và ẩm.
- Suy hô hấp: khó thở nhanh, thở rên, rút lõm lồng ngực ở trẻ nhỏ, tím…
- Tim: tim to, nhịp nhanh, ngựa phi, tiếng tim mờ…
- Gan to, ấn tức, tĩnh mạch cổ nổi rõ.
- Đái ít hoặc vô niệu. Phù rõ hoặc kín đáo.
- Triệu chứng suy tim ở trẻ nhỏ và sơ sinh:
- Biểu hiện lâm sàng của suy tim ở trẻ nhỏ và sơ sinh khác với trẻ lớn.
- Trẻ thường kích thích quấy khóc hoặc lờ đờ.
- Trẻ không chịu bú, thở nhanh, ra nhiều mồ hôi.
- Trẻ nhỏ thường bị phù mặt nhiều hơn là phù chân.
- Trẻ hay có kèm nhiễm trùng phổi, không lên cân hoặc lên cân quá chậm.
- Suy tim trái:
- Cơ năng và toàn thể:
- Khó thở khi gắng sức:
- Đây là dấu hiệu sớm nhất.
- Lúc đầu chỉ xuất hiện khi gắng sức, về sau khó thở cả khi nghỉ ngơi.
- Thể hiện bằng nhịp thở nhanh, phải hô hấp gắng sức.
- Khó thở thường xuyên.
- Cơn nghẹt thở:
- Mang tính chất của một cơn hen tim hay phù phổi.
- Thường xuất hiện ban đêm, trong những giờ đầu sau khi đi ngủ, hoặc không có tiền triệu, hoặc là ho, bóng đèn.
- Hen tim.
- Phù phổi: do áp lực trong mao quản tăng lên, xuất tiết huyết tương vào phế nang khi mà thẩm thấu bình thường bị phá hủy.
- Xảy ra ban đêm.
- Bệnh nhân có cảm giác lợm giọng, ngứa cổ, khó thở, tim đập nhanh, hốt hoảng.
- Nghe phổi: ran ẩm từ dưới lên.
- Xquang: rốn phổi đậm, hai đáy phổi đậm, góc sườn hoành có nước.
- Thở kiểu Cheyne – Stokes.
- Ho từng cơn.
- Khạc máu.
- Tím: khi khó thở thành cơn và kéo dài.
- Các dấu hiệu tim mạch:
- Lâm sàng:
- Huyết áp: HATT hơi thấp, HATTr tăng kín đáo 🡪 HA hơi kẹt.
- Phì đại: mỏm tim xoay và hạ thấp ở liên sườn V, VI, mỏm tim đập nhô lên và KLS rộng ra.
- Nghe tim:
- Nhịp tim nhanh: Nhịp nhanh đều hay nhịp nhanh loạn nhịp.
- T2 mạnh: T2 ở ổ van động mạch phổi mạnh 🡪 tăng áp lực động mạch phổi.
- Tiếng thổi tâm thu ở mỏm: thường gặp do hở hai lá cơ năng.
- Tiếng ngựa phi:
- Nghe ở vùng mỏm và vùng giữa tim, trừ trường trường hợp suy tim trái trong HHL.
- Tiếng ngựa phi tiền tâm thu, cần phân biệt với T1 tách đôi.
- Tiếng ngựa phi đầu tâm trương: là một dấu hiệu chắc chắn của suy tim. Cần phân biệt với tiếng T3.
- CLS:
- Xquang: thường thể tích buồng nhĩ trái và thất trái to lên.
- ĐTĐ: dày nhĩ trái và thất trái. Các dấu hiệu rối loạn dẫn truyền và rối loạn nhịp.
- Siêu âm tim:
- Kích thước buồng tim trái giãn to.
- Đánh giá sự co bóp của các vách tim, chức năng thất trái.
- Xác định 1 số nguyên nhân gây suy tim trái: tổn thương van động mạch chủ, bệnh cơ tim…
- Dấu hiệu về huyết động:
- Áp lực động mạch phổi tăng song song với áp lực mao mạch.
- Chức năng huyết động của tim (chỉ số tim) giảm dưới 2,5 l/phút/m2.
- Độ bão hòa oxy ở máu động mạch ngoại vi thường bình thường, chỉ giảm ở giai đoạn muộn sau các cơn khó thở.
- Suy tim phải:
- Dấu hiệu cơ năng và toàn thể:
- Đau vùng gan:
- Tiền triệu: khó thở, tim đập nhanh, bụng hơi trướng, có khi nôn do bao Glisson căng ra do gan to ra nhanh đột ngột khi gắng sức.
- Bệnh nhân có cảm giác nặng, đau căng hoặc co thắt.
- Thường đau vùng thượng vị, lan xuống bụng hoặc lên xương ức, ra sau lưng, lên vai.
- Đau tăng lên khi gắng sức, nghỉ ngơi đỡ đau.
- Đau xảy ra tự nhiên, sau bữa ăn quá no, sau cơn nhịp nhanh.
- Tím: xuất hiện chậm, tím môi, niêm mạc, đầu chi.
- Khó thở: Một số bệnh tim làm giảm lưu lượng tuần hoàn nhiều như hẹp động mạch phổi, u nhĩ phải… gây thiếu máu trung tâm hô hấp và giảm vận chuyển oxy gây khó thở đột ngột, từng cơn.
- Dấu hiệu tim mạch: ngoài dấu hiệu của bệnh chính, một số dấu hiệu khác:
- Lâm sàng:
- Nhịp tim nhanh đều.
- Dấu hiệu Harzer: đập nhanh vùng thượng vị do phì đại và giãn nhiều thất phải. Dấu hiệu này có thể sớm ở giai đoạn đầu của tâm phế mạn.
- Tiếng ngựa phi: tiền tâm thu hoặc đầu tâm trương thường nghe ở vùng hạ vị, có khi chỉ nghe khi bệnh nhân gắng sức.
- Thổi tâm thu: ở vùng mũi ức do hở van 3 lá cơ năng.
- Cận lâm sàng:
- XQ:
- Giãn và phì đại nhĩ phải, thất phải.
- Động mạch phổi giãn.
- ĐTĐ:
- Phì đại nhĩ và thất phải, trục phải.
- Thường dấu hiệu ĐTĐ của bệnh chính: bệnh tim phổi mạn tính, bệnh tim bẩm sinh.
- Siêu âm tim:
- Thất phải giãn to.
- Tăng áp lực động mạch phổi.
- Thông tim:
- Áp lực cuối tâm trương thất phải > 12 mmHg.
- Áp lực động mạch phổi tăng.
- Dấu hiệu ngoại biên:
- Gan to và đau, đái ít, phù.
- Tĩnh mạch cổ nổi lúc bệnh nhân nửa nằm và tĩnh mạch đấp nếu có HoBL.
- Phản hồi gan – tĩnh mạch cổ: dương tính.
- Phù ngoại vi:
- Phù có tính chất cân đối ở chân, ở mông nếu bệnh nhân nằm nhiều.
- Phù trắng, mềm, ấn lõm, lâu ngày thành phù đỏ cứng do tổ chức liên kết ở da phát triển và có thể đau vì kèm theo bội nhiễm, viêm tắc tĩnh mạch.
- Nếu áp lực tĩnh mạch cửa tăng nhiều 🡪 cổ trướng, phù các phủ tạng.
- Chức năng gan bị rối loạn, nhưng nhẹ và liên tục:
- Tăng bilirubin máu.
- Giảm tỉ lệ Prothrombin.
- Rối loạn chức năng thận – đái ít: albumin ít, tỉ trọng nước tiểu tăng.
- Phân độ suy tim:
- Phân độ suy tim theo NYHA:
- Độ 1:
- Có bệnh tim nhưng không bị hạn chế trong vận động.
- Hoạt động thể lực thông thường không gây mệt, hồi hộp, khó thở.
- Độ 2:
- Có giới hạn vận động nhẹ.
- Hoạt động thể lực thông thường có triệu chứng mệt, khó thở nhưng hoàn toàn hết khi bệnh nhân được nghỉ ngơi.
- Độ 3:
- Vận động thể lực nhẹ cũng gây nên mệt, khó thở.
- Khi nghỉ ngơi bệnh nhân khỏe.
- Độ 4:
- Triệu chứng cơ năng của tim xảy ra ngay cả khi nghỉ.
- Vận động dù nhẹ các triệu chứng này gia tăng.
- Phân độ suy tim dựa vào các triệu chứng thực thể:
- Độ 1:
- Có bệnh tim, không khó thở hoặc khó thở khi gắng sức nhiều.
- Gan không to.
- Số lượng nước tiểu bình thường.
- Độ 2:
- Khó thở khi gắng sức vừa, hết khi nghỉ.
- Gan mấp mé bờ sườn hoặc to < 2 cm dưới bờ sườn, ấn tức.
- Số lượng nước tiểu chưa bị ảnh hưởng nhiều.
- Độ 3:
- Khó thở khi hoạt động, nghỉ có giảm.
- Gan to dưới bờ sườn 2 đến 4 cm.
- Số lượng nước tiểu giảm.
- Đáp ứng với điều trị suy tim.
- Độ 4:
- Khó thở liên tục.
- Gan to, chắc, ít thay đổi sau khi điều trị.
- Tiểu ít.
- Cận lâm sàng:
- Xquang:
- Bóng tim to, tỷ lệ tim/ngực > 50% với trẻ trên 2 tuổi và > 55% đối với trẻ dưới 2 tuổi. Khi chiếu: tim đập yếu.
- Thay đổi hình dáng các cung tim tùy thuộc vào bệnh tim.
- Phổi ứ huyết.
- Điện tâm đồ:
- Không có giá trị chẩn đoán suy tim nhưng giúp chẩn đoán nguyên nhân, cơ chế suy tim.
- Siêu âm tim:
- Rối loạn chức năng tâm thu của tim: ↓ phân suất tống máu, co ngắn sợi cơ, ↓ chỉ số tim…
- Rối loạn chức năng tâm trương.
- Áp lực động mạch phổi tăng.
- Xác định bệnh tim, tìm nguyên nhân gây suy tim.
- Khí máu:
- Thay đổi trong suy tim nặng: độ bão hòa oxy máu động mạch ↓, toan chuyển hóa.
- ĐIỀU TRỊ: Suy tim là tình trạng bệnh lý nặng, đòi hỏi điều trị cấp cứu.
- Nguyên tắc điều trị:
- Điều trị triệu chứng suy tim.
- Điều trị nguyên nhân.
- Loại bỏ các yếu tố làm nặng suy tim.
- Điều trị suy tim:
- Cải thiện chức năng co bóp của tim:
- Điều trị suy tim:
- Digitalis: tăng sức co bóp của tim thông qua ức chế enzym Na+ – K+ ATPase ở tế bào. Digitalis có hiệu quả khi suy tim loạn nhịp nhĩ (rung nhĩ, cuồng nhĩ) hoặc suy chức năng tâm thu có kèm giãn buồng tim trái.
- Liều Digoxin:
- Cách 1:
- Tấn công:
- Trẻ < 2 tuổi: 0,06 – 0,08 mg/kg/24h.
- Trẻ > 2 tuổi: 0,04 – 0,06 mg/kg/24h.
- Lần 1: ½ liều, lần 2 và lần 3: mỗi lần ¼ liều. Các liều cách nhau 8h. Liều tiêm bằng 2/3 liều uống.
- Duy trì: bằng 1/5 – ¼ liều tấn công. Liều duy trì đầu tiên dùng sau liều tấn công 12h.
- Cách 2:
- Liều cố định: trẻ < 2 tuổi: 0,015 – 0,020 mg/kg/24h.
- Trẻ > 2 tuổi: 0,010 – 0,015 mg/kg/24h
- Các thuốc tăng co bóp khác:
- Thuốc có hoạt tính giống giao cảm:
- Thường dùng khi suy tim nặng, có hiệu quả trong điều trị suy tim cấp hơn là suy tim mãn. Hoạt tính do kích thích thụ thể β cơ tim.
- Thuốc: Dopamin, Dobutamin, Levodopa.
- Ức chế enzym phosphodiesterase:
- Tăng co bóp tim và giãn mạch nhờ tăng nồng độ enzym AMP vòng nội bào.
- Thuốc: Amrione (hiệu quả huyết động tương tự Dobutamine), Milrinone, Enoximone.
- Đặt máy tạo nhịp trong trường hợp có rối loạn dẫn truyền.
-
- Giảm hậu gánh và tiền gánh:
-
- Thuốc giãn mạch:
Khi suy tim cơ thể bù trừ lại hiện tượng ↓ cung lượng tim bằng cách co động mạch (↑ hậu gánh) và co tĩnh mạch (↑ tiền gánh). Hiện tượng này cùng với sức co bóp của tim ↓ lại càng làm ↓ cung lượng tim. Do đó cần sử dụng thuốc giãn mạch trong điều trị suy tim.
- Nitroglycerin: giãn tĩnh mạch nhiều hơn giãn động mạch.
- Sodium Nitroprusside: giãn động mạch nhiều hơn.
- Ức chế men chuyển:
- Giãn động mạch tương đương tĩnh mạch.
- Là thuốc hàng đầu trong điều trị suy tim.
- Các thuốc này làm giảm áp lực đổ đầy thất và sức cản ngoại vi do đó làm gia tăng cung lượng tim mà không làm thay đổi huyết áp hoặc tần số tim, lưu ý tác dụng phụ làm giảm bạch cầu, tăng K+ máu.
- Thuốc: Captopril: 0,5 – 5 mg/kg/ngày chia 3 – 4 lần hoặc Enalapril 2 lần/ngày.
- Hydralazine: giãn động mạch.
- Lợi tiểu:
- Lasix:
- Thuốc lợi tiểu vòng, tác động lên quai Henle.
- Tác dụng lợi tiểu mạnh, gây hạ kali.
- Liều 1 – 2 mg/kg. Uống hoặc tiêm tĩnh mạch.
- Thiazides (hypothiazide):
- Lợi tiểu vừa, tác động lên ống lượn xa.
- Gây hạ K+, tăng Ca++.
- Liều: 2 – 4 mg/kg/ngày.
- Spironolactone:
- Lợi tiểu nhẹ, tác động lên ống lượn xa, và ống góp.
- Giữ K+, hay dùng phối hợp với nhóm khác trong điều trị suy tim lâu dài lảm giảm tác dụng hạ K+.
- Liều 2 – 3 mg/kg/ngày chia 2 – 3 lần.
- Chế độ ăn ít muối, hạn chế nước trong trường hợp suy tim nặng.
-
- Điều trị hỗ trợ khác:
-
- Đảm bảo thông khí: nằm đầu cao, thở oxy khi khó thở nặng. Nếu cần thiết hô hấp hỗ trợ.
- Nghỉ ngơi yên tĩnh.
- Chế độ ăn đủ dinh dưỡng, loãng, giàu Kali.
- Tránh bị lạnh, lo lắng, sợ hãi làm tăng nhu cầu sử dụng oxy.
- Chống nhiễm khuẩn bồi phụ.
- Điều trị nguyên nhân:
- Điều trị ngoại khoa các bệnh tim bẩm sinh, các bệnh van tim do thấp…
- Điều trị nội khoa: vitamin B1, viêm nội tâm mạc nhiễm khuẩn, cường giáp, thiếu máu…
- Loại trừ các yếu tố làm nặng suy tim:
- Nhiễm trùng.
- Thuốc ức chế β, kháng viêm không steroid, ức chế calci, một số thuốc chống ung thư…
- Điều trị suy tim cấp:
- Tìm và điều trị nguyên nhân gây suy tim cấp có vai trò rất quan trọng trong điều trị suy tim cấp: bổ sung vitamin B1, thuốc chống cường giáp…
- Oxy, hô hấp hỗ trợ.
- Thuốc:
- Thuốc tăng cường co bóp cơ tim: sử dụng các amine vận mạch hoặc Digoxin tiêm tĩnh mạch liều tấn cống và sau đó duy trì.
- Thuốc giãn mạch tác dụng nhanh: nitroprussid natri, hydralazine.
- Thuốc lợi tiểu mạnh: Lasix.
- An thần nếu cần thiết.
- Chăm sóc:
- Đảm bảo dinh dưỡng cần thiết, nếu trẻ không ăn được: ăn sonde.
- Chống rối loạn điện giải.
-
BỆNH THẤP TIM NGUY HIỂM NHƯ THẾ NÀO?
ĐỊNH NGHĨA
- Thấp tim là hậu quả của nhiễm liên cầu khuẩn β tan máu nhóm A vùng hầu họng.
- Gây bệnh lý toàn thân của tổ chức liên kết.
- Làm tổn thương nhiều bộ phận (tim, khớp, hệ thần kinh trung ương, da…).
- Đặc biệt nguy hiểm nhất là tổn thương tim, làm ảnh hưởng chất lượng cuộc sống.
- Nửa đầu thế kỷ 20, bệnh phổ biến ở hầu hết các nước trên thế giới. Tại Mỹ, từ 1935 – 1960, tần suất bệnh khoảng 40 – 65/100.000 người.
- Trong vài chục năm gần đây, bệnh giảm đi rõ rệt, hầu như không gặp ở các nước công nghiệp phát triển như Bắc Mỹ, Tây Âu, Nhật Bản. Trong thập kỷ 90, bệnh chiếm dưới 2/100.000 người ở Mỹ.
- Việt Nam nằm trong số những nước có tỷ lệ mắc cao.
- Theo điều tra của viện nhi Quốc gia, những năm 1978 – 1981, tại một số vùng tỷ lệ mắc thấp tim 0,72 – 0,94%.
- 1993 – 1996, tỷ lệ lưu hành thấp tim ở trẻ em là 0,45%
- Tại Hà Nội, theo nghiên cứu của viện Tim mạch năm 1998, tỷ lệ lưu hành bệnh là 0,17%, tỷ lệ mới mắc là 3,1/100.000 người, chủ yếu ở ngoại thành.
- Tại tp HCM, năm 2001, tần suất thấp tim ở trẻ em từ 6 – 15 tuổi là 0,24%.
- Bệnh có yếu tố xã hội:
- Thường gặp ở những gia đình đông con, mức sống thấp, nhà ở chật chội, ẩm thấp. Những dịa phương triển khai tốt chương trình phòng chống bệnh thấp tim và chống nhiễm khuẩn hô hấp cấp tỷ lệ mắc bệnh giảm rõ.
- Trẻ em tuổi học đường, bệnh hay gặp ở trẻ từ 5 – 15 tuổi. Trẻ dưới 5 tuổi rất ít mắc bệnh.
- Tần suất mắc bệnh không phụ thuộc vào giới tính.
- Có sự liên quan chặt chẽ giữa trẻ bị bệnh thấp tim và các bệnh viêm đường mũi họng mạn tính. Do đó bệnh gặp nhiều hơn vào mùa lạnh ẩm.
- Bệnh để lại hậu quả nặng nề nếu không được phát hiện sớm và phòng bệnh đầy đủ. Di chứng van tim làm ảnh hưởng đến cuộc sống lâu dài của người bệnh:
- Theo WHO (1996), có 12 triệu người mắc bệnh, > 2 triệu người cần tái nhập viên và trong vòng 20 năm tới có đến 1 triệu người cần phẫu thuật tim với hàng ngàn người tàn phế.
- Theo thống kê năm 1993 – 1996, ở miền bắc Việt Nam, tỷ lệ trẻ có di chứng van tim cao (0,28%), trong đó hở van 2 lá 73%, hở hẹp van hai lá: 10%, hẹp van hai lá: 11%, hở hai lá và hở van động mạch chủ: 6%.
- Liên cầu khuẩn là cầu khuẩn Gr (+), tập hợp thành từng chuỗi.
- Theo khả năng gây tan máu trên môi trường, có 3 loại liên cầu:
- α: khả năng tan máu yếu
- β: tan máu hoàn toàn.
- γ: không gây tan máu.
- Bệnh thấp tim liên quan chặt chẽ tới viêm họng do liên cầu nhóm A tan huyết kiểu β (theo phân loại Lancefield) không được điều trị hoặc điều trị không đúng.
- Thấp tim xuất hiện ở 3% số người mang vi khuẩn kéo dài sau khi khỏi bệnh trên 3 tuần, trong khi đó chỉ gặp ở 3% những người mang vi khuẩn dưới 3 tuần. Tuy nhiên liên cầu nhóm A tan huyết kiểu β cũng tồn tại trong vùng họng của 8,8 đến 12,3% trẻ em bình thường ở lứa tuổi đi học, nhung hiệu giá kháng thể ASLO thấp dưới 200 đv Todd (Hoàng Trọng Kim và cs).
- Vỏ của vi khuẩn có 3 thành phần chính:
- Peptidoglycan: tạo nên sự bền vững của vi khuẩn.
- Polysaccharide: cấu trúc hóa miễn dịch của vi khuẩn, đặc trưng cho những typ huyết thanh khác nhau, tương đối giống glycoprotein hiện diện ở tổ chức van 2 lá.
- Dạng kết hợp của protein M, R và T, trong đó chủ yếu là protein M – typ kháng nguyên đặc hiệu của liên cầu nhóm A, có khả năng chống thực bào. Có khoảng 80 loại protein M trong đó gây bệnh thấp tim thường liên quan đến protein M 1,3, 5, 6 và 18 do protein này liên quan đến tổ chức tim ở người, đặc biệt là protein màng và myosin cơ tim.
- Liên cầu còn sản xuất ra một số enzym ngoại bào (streptolysin S và O), độc tố gây hồng ban…
- Tóm lại:
- Chỉ có liên cầu khuẩn β tan huyết nhóm A, khu trú ở hầu họng gây viêm hầu họng cấp tính mới là nguyên nhân gây bệnh thấp tim.
- Trong thấp tim, liên cầu khuẩn β tan huyết nhóm A không trực tiếp gây tổn thương các bộ phận. Các biểu hiện của bệnh thấp tim là hậu quả của đáp ứng miễn dịch quá mức của cơ thể trước tác nhân gây bệnh là liên cầu khuẩn β tan huyết nhóm A.
- Có thể gây thành dịch nhỏ trong các trường học, khu dân cư đông.
- Có thể gặp ở mọi lứa tuổi, nhiều nhất là tuổi đi học, sau đó giảm dần.
- Thường gặp cuối thu, mùa đông xuân – khi thời tiết lạnh, ẩm, khí hậu thay đổi.
- Cơ năng:
- Sốt cao, mệt mỏi.
- Đau rát họng, nuốt đau.
- Ho, thở hôi.
- Thực thể:
- Họng đỏ, xung huyết, xuất tiết. Không có viêm hốc mủ hoặc loét.
- Amydal sưng to, phù nề, xung huyết.
- Có thể có chấm xuất huyết ở vòm miệng.
- Hạch dưới hàm sưng to, đau.
- Đôi khi có biểu hiện sốt tinh hồng nhiệt kèm theo: phát ban trên da, đặc biệt ở cổ, thân, mặt trong đùi, lưỡi đỏ.
- Xét nghiệm:
- BC tăng cao, đa nhân trung tính tăng.
- Máu lắng tăng.
- KT kháng liên cầu tăng. Khi KT tăng cao 🡪 trẻ có nguy cơ mắc bệnh thấp tim và lan truyền VK cho người khác.
- Cấy nhớt họng có thể thấy liên cầu nếu chưa điều trị kháng sinh.
- Nếu không được điều trị, viêm họng có thể gây ra các biến chứng (viêm tai giữa cấp, viêm phổi) hoặc có thể tự khỏi sau vài ngày nhưng liên cầu khuẩn có thể tồn tại ở mũi, họng BN trong nhiều tuần nhiều tháng.
- Tuổi: 90% trường hợp thấp tim gặp ở trẻ em từ 7-15 tuổi, ít gặp dưới 5 tuổi.
- Yếu tố môi trường: khí hậu lạnh ẩm. Bệnh hay gặp ở các nước vùng ôn đới, nhiệt đới, hay gặp vào mùa đông xuân.
- Mức sống kinh tế, văn hoá thấp: nhà ở chật chội, ẩm thấp, thiếu vệ sinh. Gia đình đông con, thu nhập thấp, văn hoá kém.
- Yếu tố gia đình: nhiều con trong một gia đình, hai trẻ sinh đôi cùng bị thấp tim. Chưa rõ là do yếu tố gia đình hay yếu tố môi trường.
Hiện nay cơ chế bệnh sinh của thấp tim vẫn còn đang được nghiên cứu. Có 3 thuyết chính để giải thích cơ chế bệnh sinh (SGK):
- Thuyết nhiễm độc: Liên cầu có thể gây độc trực tiếp lên các tổ chức trong cơ thể (cơ tim, van tim, màng hoạt dịch, não) bằng các sản phẩm của thành vi khuẩn: Streptolysine O, Streptolysine S, Hyaluronidase…
- Thuyết miễn dịch:
- Các thành phần của liên cầu mang tính kháng nguyên, khi xâm nhập vào cơ thể sẽ kích thích cơ thể sinh kháng thể tương ứng: anti streptolysine O, anti streptokinase,…
- Các kháng thể này có bản chất hoá học là các IgG, IgM, IgA.
- Tuy nhiên, có sự giống nhau về tính kháng nguyên và thành phần hóa học có trong liên cầu với các thành phần của tế bào cơ tim, nội mạc tim, khớp 🡪 hiện tượng đáp ứng quá mức giữa KN và KT ở BN mẫn cảm với liên cầu gây nên các biểu hiện của thấp tim.
- Dựa vào sự xuất hiện các kháng thể sau khi nhiễm liên cầu, các nhà lâm sàng xác định được khả năng nhiễm liên cầu trước đó thời gian ngắn.
- Thuyết dị ứng:
- Thấp tim liên quan đến tính “cơ địa”.
- Một số người có ái lực cao với liên cầu.
- Trong một số trường hợp, nhiều đứa trẻ trong cùng một gia đình cùng mắc bệnh thấp tim.
- Bệnh liên quan đến HLA. Thấp tim gặp tỷ lệ cao hơn ở nhóm HLA – DR 1,2,3,4,7; DRw 10, DRw 53 và/hoặc allotype D8/17.
- Sinh lý bệnh (theo tài liệu phát tay cô Vân):
Liên cầu nhóm A
Đối tượng nguy cơ
Serotype M 1, 3, 5, 6, 18
HLA – DR 1,2,3,4,7; DRw 10, DRw 53 và/hoặc allotype D8/17
Tổ chức – cơ quan
Phản ứng miễn dịch
Phản ứng viêm: Tim, khớp, não, mạch máu, mô liên kết
Phản ứng chéo kháng thể hoặc miễn dịch qua trung gian tế bào
Thấp tim
Hình 1: Sinh lý bệnh thấp tim
(theo Elia M.Ayoub – Heart Disease in Infants Children and Adolescents – 1995)
- Giai đoạn cấp của thấp tim được đặc trưng bởi phản ứng xuất tiết và viêm lan tỏa tổ chức liên kết hoặc collagen.
- Mặc dù tổn thương bệnh là lan tỏa nhưng tổn thương ban đầu là tim, khớp, não, da và tổ chức dưới da.
- Viêm mạch toàn bộ hóa chủ yếu ở các mạch máu nhỏ, thường ở dạng nốt nhưng khác các bệnh viêm mạch khác, trong thấp tim không có hiện tượng tắc mạch.
- Những thay đổi cấu trúc cơ bản:
- Thoái hóa fibrin ở tổ chức liên kết, mô trở lên phù nề, đứt đoạn, xâm nhập sợi collagen. Tổn thương này phối hợp với sự thâm nhiễm các tế bào mono bao gồm các tế bào lớn xơ hóa hoặc đa nhân (tế bào Aschoff).
- Hạt Aschoff là tổn thương đặc hiệu của bệnh, nhưng chỉ gặp 30 – 40 % các trường hợp biopsie người mới mắc hoặc mắc thấp tim tái phát.
- Hạt này có thể thấy ở mọi nơi trong tim (nhiều ở vách liên thất, thất trái, nhĩ trái) nhưng không gặp ở các tổ chức khác như khớp, não.
- Hạt tồn tại nhiều năm sau đợt thấp tim cấp.
- LÂM SÀNG:
- Xảy ra sau khi bị viêm họng liên cầu từ 2 – 4 tuần (nêu lại các đặc điểm của viêm họng do liên cầu phần 1.2).
- Xuất hiện các dấu hiệu của bệnh thấp tim:
- Toàn thân: sốt cao dao động, mệt mỏi, da xanh, đau bụng, chảy máu cam.
- Triệu chứng tại các cơ quan:
- Thường gặp nhất trong thấp tim, khoảng 75% các trường hợp thấp tim đợt đầu.
- Xảy ra đột ngột.
- Số lượng: thường tổn thương nhiều khớp (> 2 khớp).
- Vị trí: khớp lớn và nhỡ (cổ tay, cổ chân, gối, khuỷu…), ít gặp ở các khớp nhỏ và viêm một khớp.
- Khớp viêm điển hình:
- Sưng, nóng, đỏ, đau, có thể có tràn dịch khớp, không hoá mủ.
- Khớp viêm thường không đối xứng.
- Tính chất di chuyển.
- Trường hợp không điển hình: khớp không có biểu hiện viêm: không sưng nóng đỏ, chỉ đau khi ấn vào màng khớp hoặc khi di động.
- Thời gian viêm mỗi khớp: 3 – 5 ngày (không quá 10 ngày).
- Viêm khớp thường tự khỏi hoặc khỏi nhanh sau 1 – 2 ngày dùng thuốc kháng viêm và Corticoid. Không điều trị cũng tự khỏi.
- Không để lại di chứng: cứng khớp, teo cơ, hạn chế vận động kéo dài.
- Là biểu hiện nặng và nguy hiểm nhất của bệnh thấp tim. Gặp khoảng 50% các trường hợp thấp tim.
- BN có thể tử vong vì suy tim cấp do viêm tim. Hoặc:
- Suy tim mạn không hồi phục, hậu quả các bệnh van tim do thấp.
- Có 3 mức độ viêm tim:
- Viêm tim nhẹ là viêm nội tâm mạc đơn thuần.
- Viêm tim nặng: viêm cơ nội tâm mạc và viêm tim toàn bộ.
- Ít khi xảy ra đơn thuần (trừ thể múa giật).
- Thường gặp ở giai đoạn đầu của viêm tim hoặc ở trẻ lớn.
- Cơ năng:
- Mệt mỏi, hồi hộp đánh trống ngực.
- Không có biểu hiện của suy tim hoặc chỉ có khó thở khi gắng sức nhiều, nghỉ ngơi hết nhanh.
- Thực thể:
- Nhịp tim nhanh.
- T1 mờ ở mỏm.
- Tiếng thổi: có thể xuất hiện 1, 2 hoặc cả 3 tiếng bệnh lý sau:
- TTT ở mỏm thường gặp nhất với đặc điểm:
- Tiếng thổi trong viêm tim đợt đầu thường nhẹ: cường độ 2/6 – 3/6, lan nhẹ ra nách.
- TTT thường thay đổi cường độ, âm sắc hàng ngày, hàng tuần và có khi mất hẳn do tiến triển của quá trình viêm van tim.
- Thổi giữa tâm trương ở mỏm (tiếng Carey – Coombs):
- Xuất hiện do cơ tim giãn, dây chằng và cột van căng đột ngột trong thời kì tâm trương.
- Khi có tiếng thổi này thường là tiên lượng xấu.
- Thổi tâm trương ở liên sườn 3 trái:
- Do viêm van ĐMC.
- Tiếng thổi này thường tồn tại vĩnh viễn, gây nên hở van ĐMC mạn tính.
- Là thể hay gặp nhất.
- Triệu chứng thường nặng. Bao gồm các triệu chứng viêm nội tâm mạc và suy tim. Trong đó, suy tim là hậu quả của các tổn thương cơ tim và hệ thống TK tự động của tim.
- Lâm sàng: biểu hiện suy tim tuỳ mức độ:
- Trẻ mệt nhiều, khó thở khi gắng sức hay liên tục.
- Tím nhẹ ngoại biên.
- Đái ít, vã mồ hôi. HA hạ thấp.
- Thực thể:
- Triệu chứng tim:
- Diện tim to.
- Tiếng tim mờ nhẹ trong trường hợp suy tim nặng.
- TTT ở mỏm và ổ van 2 lá (tiếng thổi cơ năng – thực thể do buồng tim giãn và do viêm nội tâm mạc).
- Nhịp nhanh ngựa phi hoặc loạn nhịp (do rối loạn dẫn truyền).
- Tình trạng ứ huyết:
- Phù tím.
- Gan to-phản hồi gan TM cổ nổi.
- Phổi ứ huyết.
- Có thể có shock tim do rối loạn nhịp tim (cơn nhịp nhanh, cơn Stock-Adam, rung nhĩ).
- Nếu không được điều trị sớm, bệnh nhân có thể tử vong.
- Ít khi xuất hiện đơn độc, thường phối hợp với viêm cơ tim.
- Tràn dịch màng ngoài tim thường ít, khỏi không để lại di chứng như co thắt màng ngoài tim.
- Triệu chứng cơ năng và toàn thân phụ thuộc vào mức độ tràn dịch và tình trạng viêm tim. Thông thường:
- Cơ năng: một số BN có cảm giác đau nhói vùng ngực trái hoặc trước tim. Đau khi hít sâu, ho, thay đổi tư thế.
- Thực thể:
- Tiếng tim: bình thường hoặc hơi mờ.
- Tiếng cọ màng ngoài tim: nghe rõ dọc bờ trái xương ức hoặc ở đáy tim.
- Khi tràn dịch nhiều phối hợp với viêm tim sẽ triệu chứng suy tim:
- Khó thở, tím tái, phù.
- HA tối đa giảm, huyết áp tối thiểu tăng, áp lực tĩnh mạch trung tâm tăng, mạch đảo ngược.
- Thực thể:
- Diện tim to, nửa ngực trái hơi gồ không nhìn rõ mỏm tim đập.
- Tiếng tim mờ, xa xăm.
- Chọc hút thấy dịch vàng chanh nhẹ, hơi sánh.
- Gan to hơi chắc, ấn đau. Tĩnh mạch cổ nổi.
- Thường ít gặp tràn dịch nhiều như trên.
- Viêm tim thường đáp ứng tốt với Corticoid.
- Là thể nặng nhất.Thường gặp ở trẻ nhỏ trong các đợt thấp tiến triển.
- Cả 3 phần tim đều bị viêm (màng ngoài tim, cơ tim, màng trong tim) 🡪 các triệu chứng lâm sàng là triệu chứng phối hợp của cả 3 loại trên.
- Tràn dịch màng ngoài tim thường ở mức độ nhẹ đến vừa, đáp ứng tốt với điều trị kháng viêm, không để lại di chứng viêm màng ngoài tim mạn tính, co thắt.
- Cơ năng:
- Trẻ khó thở nhiều, liên tục.
- Đau nặng trước ngực trái.
- Tiểu ít.
- Thực thể: ngoài các biểu hiện của viêm cơ nội tâm mạc:
- Mức độ suy tim thường nặng.
- Diện tim to.
- Có thể thấy tiếng cọ màng ngoài tim, tiếng tim mờ cả T1 và T2.
- Huyết áp tối đa giảm, tối thiểu tăng, mạch đảo, áp lực TM trung tâm tăng.
- Là biểu hiện muộn của thấp tim (sau nhiều tuần hoặc nhiều tháng nhiễm liên cầu β tan máu nhóm A – thường từ 3 – 6 tháng) khi các triệu chứng lâm sàng và xét nghiệm của bệnh thấp tim đã trở về bình thường.
- Là tổn thương ngoại tháp, cơ năng, không để lại di chứng do tổn thương thần kinh trung ương: các nhân xám dưới vỏ.
- Thường gặp ở trẻ gái.
- Biểu hiện 3 nhóm triệu chứng xuất hiện từ từ:
- Rối loạn vận động:
- Nhẹ: vụng về, phối hợp động tác kém, không thực hiện được các động tác tinh tế (viết chữ xấu).
- Nặng: giảm cơ lực, xuất hiện các động tác bất thường: các động tác vận động nhanh, không tự chủ, không định hướng.
- Đặc điểm: tăng khi xúc động, mất khi ngủ.
- Các rối loạn vận động có thể gặp 2 bên cơ thể hoặc bên này nhiều hơn bên kia.
- Trước khi xuất hiện múa giật thường gặp các rối loạn tâm thần như hay xúc động, khóc, cười, cáu giận vô nguyên cớ.
- Rối loạn ngôn ngữ: trẻ hiểu tốt nhưng khó diễn đạt ngôn ngữ, nói ngọng, nhại từ.
- Rối loạn cảm xúc: hay xúc động, lo âu, kém tập trung chú ý.
- Múa giật thường không kèm các biểu hiện khác của thấp tim (trừ viêm tim và thường gặp là viêm tim nhẹ).
- Múa giật có thể tiến triển nặng dần nếu không điều trị, tuy nhiên cũng có thể giảm dần sau vài tuần rồi khỏi tự nhiên.
- Các biểu hiện ít gặp:
- Liệt, hôn mê, co giật.
- Rất hiếm gặp là các biểu hiện bệnh thấp não do phù, sung huyết não lan toả, các ổ nhỏ hoại tử, tổn thương tế bào đệm của não.
- Gặp ở 5 – 10% bệnh nhân.
- Đặc điểm:
- Hình tròn, đường kính 1-3cm, có bờ viền.
- Màu hồng hoặc vàng nhạt, ở giữa nhạt màu.
- Khi ấn tay thì mất màu.
- Không ngứa.
- Vị trí: thân mình, gốc chi; không thấy ở mặt.
- Xuất hiện nhanh, mất đi sau vài ngày, không để lại dấu vết.
- Hiếm gặp, thường gặp trong các đợt viêm tim tiến triển.
- Không đặc hiệu (gặp cả trong viêm khớp dạng thấp, Lupus ban đỏ).
- Đặc điểm:
- Đường kính 0,5 – 2cm, cứng.
- Ấn vào không đau.
- Di động dưới da, dính vào nền xương: chẩm, bả vai, cạnh cột sống, quanh khớp.
- Vi thể: trung tâm là thoái hoá sợi, xung quanh là tổ chức bào, tân cầu.
- Tồn tại vài ngày – vài tuần rồi biến mất không để lại di chứng.
- Hô hấp:
- Viêm màng phổi:
- Triệu chứng lâm sàng nghèo nàn.
- Màng phổi có ít dịch, trong, nhiều tân cầu.
- Có thể phối hợp tràn dịch màng tim.
- Đáp ứng nhanh với Corticoid, khỏi không để lại di chứng.
- Viêm phổi kẽ:
- Thường gặp trong đợt thấp tiến triển.
- Triệu chứng lâm sàng nghèo nàn, mâu thuẫn với triệu chứng X-quang (tổ chức kẽ đậm nhiều).
- Tiêu hoá: đau bụng cấp 🡪 hay nhầm với đau bụng ngoại khoa.
- Tiết niệu: albumin niệu, hồng cầu niệu. Viêm cầu thận cấp.
- Biến chứng chủ yếu của bệnh thấp là gây tổn thương van tim. Tổn thương van hai lá là hay gặp nhất gây hở hẹp van, sau đó đến van động mạch chủ và cuối cùng là van 3 lá ít bị tổn thương nhất.
- Ngoài ra không có biểu hiện nào khác gây bệnh mạn tính.
- CẬN LÂM SÀNG:
- Các xét nghiệm phát hiện viêm không đặc hiệu: Máu lắng và hoặc CRP tăng
- Công thức máu:
- Số lượng hồng cầu giảm nhẹ.
- Số lượng bạch cầu và tỉ lệ đa nhân trung tính tăng.
- Tốc độ máu lắng tăng:
- Tăng cao trong giai đoạn tiến triển, giảm dần trong giai đoạn thoái triển.
- Có giá trị trong chẩn đoán và tiên lượng, theo dõi bệnh.
- CRP: tăng.
- Điện di huyết thanh: α2 và γ globulin tăng,…
- Xét nghiệm tìm liên cầu khuẩn:
- Cấy nhớt họng: thường (+) trong giai đoạn đầu, chưa sử dụng kháng sinh.
- Test nhanh tìm liên cầu.
- Các xét nghiệm miễn dịch (phản ứng ASLO):
- Hiệu giá kháng thể anti streptolysin O (ASLO):
- Tăng cao > 250 đơn vị Todd/ml huyết thanh.
- Phản ứng ASLO. Hiệu giá ASLO xuất hiện sau viêm họng liên cầu 1 đến 2 tuần, tăng cao nhất lúc 3 – 5 tuần, sau đó giảm dần.
- Các định lượng kháng thể khác, ít sử dụng :
- Antistreptokinase tăng.
- Antihyaluronidase tăng.
- Antideoxyribonucleotidase tăng.
- Tim to: viêm cơ nội tâm mạc, viêm màng ngoài tim do suy tim và tràn dịch nhiều.
- Đập yếu: trong tràn dịch nhiều.
- Các cung tim thay đổi.
- Phổi ứ huyết: trong suy tim xung huyết.
- Tràn dịch màng phổi.
- Viêm tim nhẹ: nhịp nhanh, bloc nhĩ thất cấp 1 (trong viêm nội tâm mạc).
- Viêm tim nặng :
- Dày nhĩ, dày thất.
- Rối loạn nhịp: ngoại tâm thu thất, ngoại tâm thu nhĩ, bloc nhĩ thất,…
- Giảm điện thế, rối loạn tái cực (ST chênh lên, sóng T dẹt hoặc đảo ngược): trong viêm màng ngoài tim.
- Khối lượng tim to.
- Màng ngoài tim có dịch.
- Kích thước thành thất trái dày (do phì đại), mỏng (do giãn).
- Thể tích buồng thất trái, thất phải tăng trong suy tim sung huyết.
- Kích thước và di động van tim nhỏ và yếu trong viêm tim.
Dựa vào tiêu chuẩn Jones
- Tiêu chuẩn Jones là một tập hợp các biểu hiện của bệnh thấp giúp cho việc xác định có nhiều khả năng bị bệnh thấp tim hơn, vì không có triệu chứng lâm sàng hay xét nghiệm nào là đặc hiệu để chẩn đoán chắc chắn bệnh thấp tim.
- Các tiêu chuẩn chính:
- Viêm tim.
- Viêm đa khớp.
- Múa giật.
- Ban vòng đỏ.
- Hạt thấp (hạt dưới da hay hạt Maynet).
- Các tiêu chuẩn phụ:
- Sốt.
- Đau khớp.
- Phản ứng viêm cấp: máu lắng tăng cao, CRP (+), số lượng BC và tỷ lệ ĐNTT tăng cao.
- Khoảng PQ kéo dài (> 0,20 giây) trên điện tâm đồ.
- Có tiền sử thấp tim hay có di chứng tại tim (bệnh van tim do thấp).
- Bằng chứng nhiễm liên cầu gần đây:
- Tăng hiệu giá kháng thể kháng liên cầu (ASLO và KT khác).
- Cấy dịch họng có liên cầu tan huyết nhóm A.
- Test nhanh tìm liên cầu.
- Sốt tinh hồng nhiệt, hoặc:
- Viêm họng cấp do liên cầu với những đặc điểm LS sau:
- Sốt cao đột ngột kèm đau đầu và/hoặc buồn nôn hay nôn.
- Sưng hạch vùng cổ và nhất là hạch dưới hàm 2 bên.
- Khám họng thấy họng và 2 hạnh nhân khẩu cái đỏ sẫm, phù nề và xuất tiết.
- Chẩn đoán thấp tim có khả năng cao khi
- Có ít nhất 1 tiêu chuẩn chính + 2 tiêu chuẩn phụ + bằng chứng nhiễm liên cầu gần đây.
- Có ít nhất 2 tiêu chuẩn chính + bằng chứng nhiễm liên cầu gần đây.
- Không sử dụng trùng lặp các tiêu chuẩn phụ: nếu các tiêu chuẩn chính đã bao hàm các tiêu chuẩn phụ đó
- Nếu đã lấy viêm tim là tiêu chuẩn chính ⭢ không sử dụng PQ kéo dài làm tiêu chuẩn phụ.
- Nếu đã lấy viêm đa khớp là tiêu chuẩn chính là viêm đa khớp ⭢ không sử dụng đau khớp hoặc sốt làm tiêu chuẩn phụ.
- Múa giật:
- Chẩn đoán múa giật trong thấp tim là chẩn đoán loại trừ.
- Khi xác định chắc chắn múa giật trong thấp tim không cần bất cứ tiêu chuẩn nào khác đã được coi là thấp tim cấp.
- Viêm tim âm ỉ hoặc khởi phát chậm (“late – onset” carditis, insidious form):
- Thường ở tuổi thanh thiếu niên, diễn biến bệnh từ khá lâu, có tổn thương tim: suy tim, biểu hiện bệnh lí van tim.
- Chỉ cần biểu hiện này (không cần bằng chứng nhiễm liên cầu) cũng đủ để chẩn đoán thấp tim.
- Viêm tim tái phát:
- BN đã bị thấp tim, khi có 1 tiêu chuẩn chính (thường là viêm tim) và bằng chứng mới nhiễm liên cầu đã được xác định là thấp cấp.
- Viêm khớp do bệnh hệ thống: bệnh tạo keo, viêm khớp dạng thấp, lupus ban đỏ,…
- Viêm khớp nhiễm trùng:
- Viêm khớp do virus (Coxackie):
- Thường viêm một khớp nhưng cũng có thể nhiều khớp.
- Thường không di chuyển.
- Kèm theo các triệu chứng viêm long đường hô hấp, đau cơ.
- Xét nghiệm về khớp (-).
- Viêm khớp mủ.
- Cốt tuỷ viêm.
- Thường gặp ở lứa tuổi 6 – 7 tuổi hoặc tuổi dậy thì.
- Đặc điểm:đau mỏi khớp, đặc biệt là đau các xương dài như xương cẳng chân, đau nhiều vào tối và đêm.
- Thường khỏi nhanh khi nghỉ ngơi, xoa bóp và không có các biểu hiện viêm nhiễm.
- Vì có các dấu hiệu sốt, thiếu máu, đau họng, đau khớp.
- Tim có tiếng thổi tâm thu, nhịp nhanh.
- Gan lách thường to.
- Xét nghiệm tuỷ đồ để chẩn đoán xác định.
- Viêm nội tâm mạc nhiễm khuẩn dễ nhầm với các trường hợp tái phát hoặc viêm tim âm ỉ trên bệnh nhân thấp tim cũ:
- Bệnh nhân thường có sốt kéo dài, lách to.
- Không đáp ứng với điều trị bằng Corticoid.
- Phải dựa vào các XN cấy máu, cấy nước tiểu…
- Tim bẩm sinh.
- Bệnh cơ tim, viêm cơ tim virus…
- Múa giật Huntington.
- Tic vận động.
- Bệnh lí thần kinh: u não, tai biến mạch máu não do dị dạng mạch, viêm não…
- Kháng sinh chống liên cầu.
- Kháng viêm, tuỳ thể bệnh: viêm đa khớp đơn thuần, viêm tim hay viêm tim nặng (để khống chế các biểu hiện lâm sàng của bệnh).
- Điều trị triệu chứng.
- Chế độ nghỉ ngơi.
- Nhằm loại bỏ hết liên cầu khuẩn ở các ổ viêm nhiễm.
- Dù tìm thấy vi trùng hay không thì ngay sau khi chẩn đoán đặt ra nên dùng:
- 10 ngày đầu:
- Penicilin V (Ospen), liều chung là 1.000.000 UI/ngày, chia 2 lần, uống lúc đói. Hoặc:
- Penicilin tiêm (Benzyl penicillin):
- Trẻ < 6 tuổi: 600.000 UI/ngày
chia 2 lần, tiêm bắp. Hoặc:
- Trẻ > 6 tuổi: 1.000.000 UI/ngày
- Retapen 1.200.000 (tiêm mông) x 1 lần. Hoặc:
- Nếu trẻ dị ứng Penicillin:
- Erythromycin 0,25g x 4 viên/ngày, chia 2 lần. Hoặc:
- Rovamycin 150.000 UI/kg/ngày, uống chia 2 lần.
- Penicillin chậm (Benzathin penicillin, Retapen, Extencillin).
- Liều:
- < 6 tuổi: 600.000 UI/lần.
- > 6 tuổi: 1.200.000 UI/lần.
- Tiêm bắp sâu (tiêm mông).
- Khoảng cách giữa 2 lần tiêm:
- 4 tuần cho thể viêm khớp đơn thuần, viêm tim nhẹ.
- 3 tuần cho thể viêm tim vừa và nặng hoặc đã có bệnh van tim do thấp.
- Thời gian tiêm phòng:
- 5 năm: nếu không có tái phát, không có viêm tim hoặc tim nhẹ, không có di chứng van tim.
- Đến 21 tuổi: nếu tái phát và không có di chứng van tim.
- Suốt đời: thể có viêm tim vừa và nặng hoặc đã có di chứng van tim.
- Bằng các thuốc chống viêm Steroid (Prednisolon) và non steroid tuỳ theo các biểu hiện bệnh.
- Hiện nay có xu hướng dùng thuốc kéo dài ngày hơn, phụ thuộc đáp ứng của trẻ bệnh (giảm dần các phản ứng viêm).
- Chú ý:
- Theo dõi các tác dụng phụ của thuốc kháng viêm.
- Cho thêm KCl, CaCl2 (uống 10-20g dung dịch 10%/ngày).
- Liều lượng và thời gian sử dụng các thuốc kháng viêm có thể điều chỉnh tuỳ theo diễn biến của bệnh: dựa vào khám lâm sàng, xét nghiệm,…
- Chỉ dùng Aspirin trong 4 tuần.
- Liều:
- 10 ngày đầu: 100 mg/kg/ngày
- 3 – 4 tuần sau: 60 mg/kg.
- Chia 4 lần trong ngày, uống sau ăn no. Nên dùng Aspirin pH8.
- Viêm tim nhẹ (không có suy tim, tim không to) dùng phối hợp:
- Prednisolon: 2 mg/kg/ngày x 10 ngày, sau đó ngừng và tiếp tục:
- Aspirin 100 mg/kg/ngày x 10 ngày sau đó 60mg/kg trong 5-7 tuần.
- Viêm tim nặng (có suy tim, tim to):
- Bệnh nhân phải nghỉ ngơi tại giường cho đến khi hết suy tim.
- Digoxin thường dùng với liều cố định:
- Trẻ > 2T: 0,01 – 0,015 mg/kg/ngày (uống).
- Trẻ < 2T: 0,015 – 0,020 mg/kg/ngày (uống).
- Thuốc lợi tiểu thường chỉ nên dùng trong các trường hợp suy tim nặng. Furosemid 2 mg/kg/ngày nếu uống, hoặc 1 mg/kg/ngày nếu tiêm TM.
- Bổ sung K+: viên Kali, thức ăn giàu kali.
- Chế độ ăn nhạt, hạn chế bớt muối, ăn lỏng, dễ tiêu.
- Mặc dù hiếm gặp nhưng nếu điều trị nội khoa thất bại thì có thể phải phẫu thuật sửa van tim hoặc thay van nhân tạo.
- Không có điều trị đặc hiệu cho múa giật. Có thể dùng:
- An thần:
- Diazepam 0,5 mg/kg/ngày.
- Aminazine 1-2 mg/kg/ngày.
- Haloperidol.
- VTM nhóm B (B1, B6…)
- Tuỳ theo mức độ bệnh mà thời gian nghỉ ngơi kéo dài khác nhau.
- Nói chung nên nghỉ ngơi hoàn toàn trong giai đoạn bệnh tiến triển (1 – 6 tuần).
- Sau đó hoạt động nhẹ:
- Với thể khớp, đã có thể hoạt động bình thường sau 6 tuần.
- Với các thể viêm tim nặng, thời gian nghỉ và hoạt động bình thường có thể kéo dài hơn tuỳ theo thể bệnh.
- Sau giai đoạn nằm viện, các trẻ bệnh cần được hướng dẫn chế độ sinh hoạt ở nhà, đặc biệt trong các hoạt động ở trường học: tránh hoạt động thể lực quá mức, lao động, chơi thể thao trong nhiều tháng tới nhiều năm tuỳ thuộc mức độ nặng của bệnh.
Viêm khớp đơn thuần Viêm tim nhẹ Viêm tim vừa và nặng Tại giường 1 – 2 tuần 3 – 4 tuần Đến khi hết suy tim Hạn chế hoạt động trong nhà 1 – 2 tuần 3 – 4 tuần 2 – 3 tháng. - Khoảng 75% thấp tim cấp tiến triển tốt sau 6 tuần điều trị, chỉ khoảng dưới 5% các triệu chứng vẫn còn sau 6 tháng trong trường hợp múa giật hoặc viêm tim dai dẳng.
- Thấp tim có thể tái phát. Tái phát hay xảy ra trong những năm đầu, sau 5 năm nguy cơ tái phát giảm. Những trẻ bị tái phát sẽ có nguy cơ bệnh tim mạn tính cao hơn hẳn so với trẻ không bị tái phát.
- Khoảng 70% bệnh nhân viêm tim trong đợt thấp tim đầu tiên khỏi hoàn toàn không để lại di chứng. Nếu trong đợt đầu có suy tim nặng và viêm màng ngoài tim thì khoảng 70% số bệnh nhân này có thể tổn thương tim kéo dài, trong khi đó nếu chỉ viêm tim nhẹ thì chỉ 20% trở thành bệnh tim mạn tính. Bệnh nhân múa giật mà không có biểu hiện viêm tim trên lâm sàng vẫn có nguy cơ hẹp hai lá sau nhiều năm.
- Đối tượng: trẻ bị viêm họng liên cầu nhưng chưa từng bị bệnh thấp tim.
- Mục đích: phòng mắc bệnh thấp.
- Các biện pháp:
- Vệ sinh khoang miệng họng.
- Tránh tiếp xúc với người đang bị viêm nhiễm cấp tính đường hô hấp trên.
- Điều trị triệt để những bệnh mạn tính vùng miệng, hầu họng.
- Điều trị tiêu diệt liên cầu khi có viêm họng cấp do liên cầu bằng Penicillin (hoặc Erythromycin nếu dị ứng với penicilin) x 10 ngày:
- Điều trị cụ thể: trong 10 ngày:
- Penicilin V (Ospen), liều chung là 1.000.000 UI/ngày, chia 2 lần, uống lúc đói. Hoặc:
- Penicilin tiêm (Benzyl penicillin):
- Trẻ < 6 tuổi: 600.000 UI/ngày
chia 2 lần, tiêm bắp. Hoặc:
- Trẻ > 6 tuổi: 1.000.000 UI/ngày
- Retapen 1.200.000 (tiêm mông) x 1 lần. Hoặc:
- Nếu trẻ dị ứng Penicillin:
- Erythromycin 0,25g x 4 viên/ngày, chia 2 lần. Hoặc:
- Rovamycin 150.000 UI/kg/ngày, uống chia 2 lần.
- Đối tượng: bệnh nhân đã mắc thấp tim.
- Mục đích: phòng thấp tim tái phát.
- Penicillin chậm (Benzathin penicillin, Retapen, Extencillin).
- Liều:
- < 6 tuổi: 600.000 UI/lần.
- > 6 tuổi: 1.200.000 UI/lần.
- Tiêm bắp sâu (tiêm mông).
- Khoảng cách giữa 2 lần tiêm:
- 3 tuần/lần nếu thấp tim tái phát, di chứng van tim.
- 4 tuần/lần cho những trường hợp còn lại.
- Thời gian tiêm phòng:
- 5 năm: nếu không tái phát, không có di chứng van tim.
- Đến 21 tuổi: nếu tái phát và không có di chứng van tim.
- Suốt đời: nếu có di chứng van tim.
Sơ đồ cho dễ nhớ:
Viêm họng liên cầu Aβ——->Thấp tim——–>Tái phát——–>Di chứng van tim
Cấp 1 Cấp 2
-
CÂU HỎI LÂM SÀNG NHI KHOA – TIM MẠCH
BỘ CÂU HỎI TỰ SOẠN ÔN THI LÂM SÀNG NHI.
Nguyễn Đình Thắng – YA 2014 -2020.
NHI TIM MẠCH – MÁU
1. Tại sao thông liên nhĩ không có tiếng thổi ? trong khi thông liên thất chỉ có tiếng thổi tâm thu ? còn trường hợp còn ống ĐM lại thổi liên tục cả thời kì tâm thu lẫn tâm trương ?
– Nếu muốn nghe được tiếng thổi trên lâm sàng thì chênh áp phải >= 20 mmHg
Tim P (mmHg) Tim T ( mmHg) Nhĩ 5/0 7/0 Thất 20/0 100/0 ĐM 20/5 (ĐMP) 100/60 (ĐMC) – Chênh áp giữa 2 nhĩ chỉ có 2 mmHg -> không có tiếng thổi
– chênh áp giữa 2 thất là 80mmHg nên có tiếng thổi tâm thu rất mạnh
– chênh áp giữa 2 ĐM thời kì tâm thu là 80 mmHg, còn thời kì tâm trương là 55mmHg, nên sẽ có tiếng thổi liên tục.
2 . trường hợp bệnh tim bẩm sinh phức tạp do teo tịt van ĐMP thì máu chảy qua đường nào lên phổi ?
– Máu sẽ chảy qua tuần hoàn bàng hệ hoặc chảy qua các ống thông mà hay gặp nhất là còn ống ĐM.
3. Tại sao trường hợp bệnh TBS tím phức tạp do teo tịt van phổi, máu chảy lên phổi nhờ ống ĐM tại sao lại không có tiếng thổi?
Theo thầy Tâm:
– Thầy lấy ví dụ như ĐM cánh tay cũng xuất phát từ thân ĐM cánh tay nhưng không có tiếng thổi
– Thầy bảo là trường hợp teo tịt van DMP lúc này thân ĐMP không còn chức năng. ống động mạch lúc này đóng vai trò như thân ĐMP
– Ống ĐM này xuất phát từ ĐMC, nguyên lý nếu một động mạch xuất phát từ một động mạch khác thì không có tiếng thổi.
– Thầy việt : trường hợp này giống như máu chảy trong mạch máu, do không còn van ĐMP nên không có chênh áp -> k thổi.
4. Tại sao bệnh TBS tím , máu lên phổi ít trên lâm sàng lại ít nghe được T2 mờ?
– Theo thầy Tâm:
+ Quả tim bình thường, ĐMP đứng trước ĐMC nên tiếng T2 nghe chủ yếu do ĐMP . do vậy nếu hẹp van ĐMP đơn thuần sẽ nghe được tiếng T2 mờ.
+ Tuy nhiên, bệnh nhân nếu hẹp ĐMP đơn thuần thường ít vào viện lắm. Người ta vào viện thường do biến chứng của các bệnh tim thôi.
+ Thì trường hợp TBS tím, cấu trúc quả tim lúc này đã thay đổi, đơn cử ĐMC sẽ đứng trước ĐMP. Máu lên phổi ít nữa, thì máu sẽ tập trung nhiều ở ĐMC, làm ĐMC lớn lên. Còn lưu lượng máu qua ĐMP ít làm xu hướng ĐMP teo lại. nên lúc này cái T2 mình nghe là T2 ưu thế của ĐMC , do vậy thậm chí nó không mờ có khi còn mạnh hoặc bình thường.
5. Những tiêu chuẩn sau, tiêu chuẩn nào dùng để chẩn đoán bệnh thấp tim ?
A. TC JONES 1992
B. TC OMS 2003
C. TC JONES 2015
-> Theo thầy Việt : chọn cả 3.
6. Những cách nào chẩn đoán thấp tim ?
A. Thấp khớp cấp
B. Thấp tim chưa có viêm tim
C. Thấp tim có viêm tim không triệu chứng
D. Thấp tim có viêm tim.
-> theo thầy Việt : chọn cả B, C, D. không có định nghĩa thấp khớp cấp.
7. Viêm họng do liên cầu ?
Theo thầy Việt :
– Viêm họng do liên cầu :
+ khu trú, tổn thương ở họng
+ lạnh, sốt cao, đau họng ( nuốt đau).+ xuất huyết chấm, muộn hơn có thể thấy mủ, hay dịch tiết đục.
+ khám hạch cổ: to và đau ( khác với siêu vi: to nhưng không đau ).
Lưu ý ; 30% viêm họng do liên cầu có phát ban gọi là tinh hồng nhiệt ( tinh : mịn, hồng: đỏ, không phải xuất huyết, nhiệt : sốt)
– ban tinh hồng nhiệt : khi biến mất để lại bong da như vảy cám , để lại dấu vết 1-2 tuần sau đó ( giống như cháy nắng, tắm biển).
8. Tổn thương tim do thấp?
– Hở hẹp van ĐMC
– Hở hẹp van 2 lá
– Viêm cơ tim
– Viêm màng tim
– Tổn thương đường dẫn truyền thần kinh tim.
Trong đó tổn thương van tim, nội tâm mạc là tổn thương không hồi phục ( chủ yếu van 2 lá, van ĐMC: van bên trái, chịu sức nặng ).
9. Một số vấn đề liên quan thấp tim?
* Theo Thầy Việt:
– Van lở loét -> khi lành : lên mô hạt, co rút gây hở, hẹp
– Tiếng thổi thấp tim:
+ Nếu trong giai đoạn viêm tim , là tiếng thổi của cơ tim.
– Nếu có viêm tim, điều trị kháng viêm thì :
+ 60% tiếng thổi mất hoàn toàn sau 2 năm điều trị
+ 20% tiếng thổi sẽ giảm
+ 20% không thay đổi -> di chứng hoàn toàn.
=> do vậy muốn chẩn đoán di chứng van tim do thấp : phải điều trị 2 năm , mà đúng phác đồ và có dự phòng nhưng tiếng thổi không giảm , thậm chí có thể tăng -> chẩn đoán di chứng.
– Tổn thương thấp tim:
+ có tính chất định hình, liên quan miễn dịch: xác suất nhiễm liên cầu ở họng dẫn đến thấp tim rất thấp (1/300)
+ gen bệnh lí nhạy cảm ( cơ địa ): tùy người thì sẽ biểu hiện từng cơ quan khác nhau .
+ Đợt bệnh đầu tiên : biểu hiện ở cơ quan nào đầu thì cơ quan đó nhạy cảm nhất, lần sau nếu tái phát thì cơ quan này khả năng xuất hiện cao hơn -> đgl tính định hình.
10. Tiêu chuẩn Jones 1992?
Tiêu chuẩn chính Tiêu chuẩn phụ 1. Viêm tim 2. Viêm đa khớp.
3. Múa giật
4. Ban vòng
5. Hạt dưới da
Lâm sàng: + Đau khớp
+ Sốt.
Cận lâm sàng:
+ VSS tăng
+ CRP tăng
+ Khoảng PR kéo dài.
* Bằng chứng nhiễm liên cầu khuẩn: + cấy họng dương tính với LCK
+ Test nhanh với dịch họng (+) liên cầu khuẩn, sốt tinh hồng nhiệt.
+ ASLO tăng.
Chẩn đoán : Khi có 2 triệu chứng chính hoặc 1 chính 2 phụ kèm theo bằng chứng nhiễm liên cầu.
Lưu ý : – Thầy việt cho sử dụng sốt tinh hồng nhiệt (TC 1965) thay cho bằng chứng nhiễm liên cầu.
– ASLO có nghĩa > 333 đơn vị.
Ngoài ra tiêu chuẩn 1992 có 3 trường hợp ngoại lệ ( không cần xét nghiệm ):
Trường hợp 1: Múa giật ( đơn thuần ) hoặc kết hợp với triệu chứng khác của thấp tim
Trường hợp 2: Viêm tim âm thầm không cần bằng chứng liên cầu.
Trường hợp 3: Thấp tim tái phát, chỉ cần 1 triệu chứng chính hoặc 2 triệu chứng phụ kèm bằng chứng nhiễm liên cầu.
-> 2 trường hợp đầu: chẩn đoán dựa trên lâm sàng tuyệt đối.
11. Phân biệt múa giật đơn thuần với các múa giật khác ?
Theo thầy Việt , cần phân biệt :
+ Múa giật Huntington: đây là bệnh di truyền trội trên NST thường. chỉ cần hỏi trong gia đình có ai như thế này không ? và đây tổn thương không hồi phục do xơ cứng não lâu dần sẽ chết.
+ Bệnh Wilson : bệnh rối loạn chuyển hóa đồng: triệu chứng gan mật kèm với vòng Kayer – Fleisher. Chỉ cần khám vàng da, vàng mắt, khám mắt : một vòng nằm giữa lòng trắng và lòng đen, gờ thành màu xanh.
+ Biểu hiện ngoại tháp: Trong di chứng thần kinh ( viêm não, lao màng não), tổn thương thực thể TKTW.
12. Phân biệt viêm tim âm ỉ với các trường hợp?
Theo thầy Việt, cần phân biệt:
+ Viêm nội tâm mạc nhiễm trùng : Trên bệnh nhân có tiếng thổi cơ tim : nếu sốt, ưu tiên nghĩ VNTMNT , còn không sốt ưu tiên nghĩ thấp tim. Do điều trị thấp tim bằng corticoid nếu có sốt mà VNTMNT thì làm nặng hơn.
+ Thông sàn nhĩ thất bán phần : triệu chứng giống TLN: T2 tách đôi, thất phải lớn ( Hazet), tổn thương 2 lá bẩm sinh, thường gặp bệnh nhân Down.
13. Làm sao em chẩn đoán viêm tim âm thầm theo TC JONES 1992.
– Chẩn đoán cần 3 dấu hiệu :
+ bị ốm kéo dài trên 1 tháng : Hỏi tháng trước tháng này, trẻ có ăn ít hơn, ít cười.
+ biểu hiện suy tim trên lâm sàng : thường là giai đoạn B trở lên : mệt , gắng sức. ( có thể không có triệu chứng suy tim).
+ Tiếng thổi thực thể ở mỏm:
14. Làm sao em chẩn đoán múa giật đơn thuần theo tiêu chuẩn JONES 1992?
Theo thầy Việt :
– Hỏi có tìm thấy thay đổi tính tình đột ngột gần đây không ( học hành sút kém, hay cáu gắt vô cớ, nói nhảm..) mất dộng tác phối hợp khéo léo ( cầm đũa, viết chữ, mê sảng ( trả lời không chính xác )).
– Khám : phát hiện thấy cử động bất thường xuất hiện từ ngọn chi dần đến gốc chi và thân mình, động tác giật dứt khoát, không tự chủ, mất khi ngủ..)
=> triệu chứng thấp tim quan trọng nhất : Múa giật
15. Một số lưu ý khác ?
– Một số trường hợp có thể chẩn đoán xác định không cần xét nghiệm.
+ viêm tim xuất hiện muộn hoặc âm thầm
+ múa giật đơn thuần
+ Đủ tiêu chuẩn chẩn đoán thấp tim + tinh hồng nhiệt
– Thấp tim chưa có viêm tim : chưa có tiếng thổi, chưa có suy tim ( chỉ có khớp…)
– Thấp tim có viêm tim không triệu chứng : ( khi có kết quả siêu âm thấy có viêm tim).
– Thấp tim có viêm tim: ( suy tim giai đoạn A,B, C…, mức độ…).
Chú ý : – Thi lâm sàng nên áp dụng tiêu chuẩn 1992 ( Theo thầy việt), đừng theo 2015 ( mua dây buộc mình ).
– Nếu đòi hỏi xét nghiệm thì chẩn đoán 2015 ( nếu đòi xét nghiệm mà chẩn đoán theo 1992 -> rớt ).
16. Vì sao không chẩn đoán thấp khớp cấp?
– Nếu chẩn đoán làm bệnh nhân chủ quan.
– Triệu chứng tại khớp mất nhanh và không để lại di chứng. trong khi đó, triệu chứng tại tim mới là quan trọng nhất.
17. Khi nào chẩn đoán viêm đa khớp?
Theo thầy Việt :
Dựa trên 6 triệu chứng :
a. Viêm khớp lớn: gối, cổ chân, khủy, cổ tay.
b. Khớp sưng nóng đỏ đau gây giới hạn hoạt động.
c. Nhiều khớp bị.
d. Khớp viêm có tính chất di chuyển
e. Khớp viêm tự lành sau 1 tuần.
f. Khớp viêm lành không để lại di chứng
=> chẩn đoán khi có ít nhất 3 triệu chứng, trong đó triệu chứng a,b là bắt buộc.
Có trường hợp ngoại lệ : có a,b kèm theo điều trị kháng viêm là hết
18. Khi nào chẩn đoán viêm tim?
Theo thầy việt :
Dựa trên 4 triệu chứng :
– tràn dịch màng ngoài tim
– Viêm cơ tim
– Thổi do hở hẹp các van tim
– Viêm tim toàn bộ.
19. Cở sở sửa đổi tiêu chuẩn JONES 2015 ?
Theo thầy Việt:
– Lần đầu tiên áp dụng phân loại các khuyến cáo và mức độ các chứng cứ theo tiêu chuẩn ACC/ AHA.
– Dựa trên dịch tễ: giảm ở các nước giàu, phân bố ở các nước nghèo, tăng nhẹ ở Châu Mỹ, tăng đều ở các nước Thái Bình Dương.
– Dựa vào bằng chứng viêm tim phát hiện bằng SA Doppler tim theo TC chính viêm tim ( LS).
– Điều chỉnh 1 số biểu hiện LS và xét nghiệm theo nhóm nguy cơ
+ dân số nhóm nguy cơ thấp : tỷ lệ thấp tim =< 2/100.000 ở trẻ tuổi đi học mỗi năm hoặc tất cả các độ tuổi có tỷ lệ bệnh tim do thấp =< 1/1000 dân ( phân loại Iia, mức độ chứng cứ c).
+ dân số nhóm nguy cơ cao : tủy lệ thấp tim >2/100.000 ở trẻ tuổi đi học mỗi năm hoặc tất cả các độ tuổi có tỷ lệ bệnh tim do thấp > 1/1000 dân ( phân loại Iia, mức độ chứng cứ c).
20. Vì sao các bệnh tim bẩm sinh có máu lên phổi nhiều lại biểu hiện muộn sau vài tháng mà không biểu hiện ngay lúc sinh?
– Những bệnh TBS máu lên phổi nhiều thường vài tháng sau mới có biểu hiện lâm sàng vì:
+ lúc mới sinh trẻ em còn có hiện tượng tăng áp phổi sinh lý.
+ sau này áp phổi giảm dần thì bệnh TBS máu lên phổi nhiều mới có biểu hiện trên lâm sàng .
21. Vì sao thông liên thất hay gặp trên lâm sàng?
– Thông liên thất hay sặp trên lâm sàng vì:
phôi thai học của vách liên thất bắt nguồn từ nhiều phần nên bất thường phần nào thì có thể dẫn đến TLT
+gối nội tâm mạc.
+gờ chủ ,gờ phổi.
+ phần cơ.
22. Vì sao suy tim không gặp ở bào thai?
Suy tim không gặp lúc bào thai vì:
+ áp lực hai thất trái phải trong thai kì là luôn bằng nhau nên ko có suy tim trong bào thai.
23. Tại sao viêm cơ tim tiếng tim lại mờ, trong khi TBS thì tiếng tim lại mạnh ?
Theo thầy Tâm:
– TBS : là suy tim tâm trương, EF bảo tồn nên tiếng tim mạnh.
Còn viêm cơ tim: là suy tim EF giảm, dẫn đến tiếng tim mờ.
24. Lỗ thông liên thất được đóng nhờ những gì ?
– Theo thầy Việt giảng nhờ 3 phần:
+ Gờ chủ phổi
+ Vách liên thất phần cơ
+ Gối nội tâm mạc.
25. Biểu hiện lâm sàng tương ứng với giải phẫu và sinh lý bệnh của tứ chứng fallot ( nhóm tím, máu lên phổi ít) ?
* Theo thầy Việt giảng:
– Trước tiên nói về giải phẫu sinh lý bệnh của tứ chứng Fallot: bao gồm 3 dị tật trước sinh và 1 dị tật sau sinh
– Thầy yêu cầu mô tả 3 dị tật trước sinh trước bao gồm:
+ Lỗ TLT ( thường phần màng) rộng mênh mông
+ hẹp đường ra thất phải ( hay còn gọi hẹp ĐMP)
+ ĐMC cưỡi ngựa trên vách liên thất ( Do ĐMC vừa nằm nửa bên trái , nửa bên phải, nhận máu từ 2 nguồn nên gọi là cưỡi ngựa).
– Sau đó mới mô tả dị tật sau sinh : dày và giãn thất phải.
* Quay lại với lâm sàng tương ứng: Phải nêu được 3 điểm:
– Vì lỗ thông liên thất ở đây rất rộng, nên làm áp lực 2 thất bằng nhau nên không có tiếng thổi ( cái này quan trọng, nhiều năm hỏi thi rớt vì cái này) và máu thất phải pha trộn với máu thất (T) nên trên lâm sàng biểu hiện tím da niêm mạc.
– Hẹp đường ra thất phải ( hay còn gọi hẹp ĐMP) làm giảm lưu lượng máu lên phổi ít, và vì máu lên phổi ít nên trẻ ít khi bị viêm phổi và có tiếng thổi tâm thu ≥ 3/6 do hẹp ĐMP.
– Vì hẹp ĐMP làm máu lên phổi ít, dẫn đến máu xuống nhĩ trái ít, và xuống thất trái ít nên làm giảm gánh tâm trương thất (T) dẫn đến không có suy tim.
Lưu ý: những mục tô đậm là những mục bắt buộc phải trả lời được mới có điểm.
26. Tại sao TBS tím máu lên phổi ít không điều trị suy tim, trong khi TBS tím máu lên phổi nhiều phải điều trị suy tim cho bệnh nhân ?
* Theo thầy Việt:
– Tim TBS tím, máu lên phổi ít -> máu về nhĩ (T) ít -> xuống thất (T) ít -> giảm gánh tâm trương thất (T) -> không có suy tim.
Nên không cần gì phải điều trị suy tim cả, những bệnh nhân này tiên lượng sống tốt hơn.
– Còn nhóm TBS tím máu lên phổi nhiều
(thầy lưu ý: so với nhóm không tím, thì máu lên phổi của nhóm có tím nhiều hơn rất rất nhiều lần) -> máu về nhĩ (T) nhiều -> máu xuống thất (T) nhiều -> suy tim trái giai đoạn đầu -> về sau suy tim toàn bộ.– Với những bệnh nhân này điều trị suy tim là có, nhưng rất khó đặc biệt càng về trẻ em nhỏ nữa thì càng khó: ví dụ như điều trị lợi tiểu, bệnh nhân tím là đã có tình trạng đa hồng cầu, điều trị thêm làm cô đặc máu, bệnh nhân dễ tắc mạch, áp xe não và tử vong.
– Thầy còn lưu ý: với nhóm TBS tím, máu lên phổi nhiều, mà có suy tim điều trị nội khoa đôi khi làm bệnh nhân chết nhanh hơn, nên với những bn này cần giải thích cho người nhà và chuyển bé sang điều trị ngoại khoa.
27. Biểu hiện lâm sàng của nhóm TBS tím máu lên phổi nhiều tương ứng với giải phẫu và sinh lý bệnh ?
* Theo thầy Việt:
Nhóm có tím, máu lên phổi nhiều cũng chia thành 3 biểu hiện lâm sàng chính
– Tăng lưu lượng máu và áp lực máu lên phổi dẫn đến trẻ dễ bị viêm phổi ( thường trẻ sẽ thở nhanh ngay tuần đầu tiên sau sinh, khác với nhóm không tím, máu lên phổi nhiều thường sau 3 tháng mới bắt đầu viêm phổi).
– Áp lực 2 thất ngang bằng nhau nên trẻ sẽ có tím da niêm mạc và không có tiếng thổi ( cơ chế giải thích giống như câu 31)
– Có tăng gánh tâm trương thất (T) ( giải thích ở câu 32) dẫn đến trẻ có suy tim.
28. Nhóm TBS có tím, loại máu lên phổi nhiều hay máu lên phổi ít , nặng hơn ? Vì sao ?
– Theo thầy Việt:
+ Nhóm máu lên phổi nhiều sẽ nặng hơn, vì nhóm này có các biến chứng suy tim, viêm phổi, tăng áp phổi làm trẻ dễ chết hơn.
+ Trong khi nhóm máu lên phổi ít không có các biến chứng này.
-> Theo quan điểm cá nhân: Nếu mà đi thi lâm sàng, thầy hỏi tiên lượng 1 bệnh nhân nặng hay nhẹ thì nên đưa cái có hẹp ĐMP vào hay không để biện luận hay hơn.
29. Trong nhóm TBS có tím, máu lên phổi nhiều hay ít , nhóm nào tím nặng hơn?
– Theo thầy Việt:
+ Nhóm tím kèm hẹp ĐMP sẽ tím nặng hơn nhóm tím mà không hẹp ĐMP.
+ Nguyên nhân độ bão hòa oxy bình thường ở nhóm TBS tím máu lên phổi ít chỉ có 60%, trong khi máu lên phổi nhiều 70%.
+ Với nhóm máu lên phổi ít, thời kì tâm thu, bệnh nhân bóp máu lên ĐMP, nhưng không lên được nhiều, do sức cản ĐMP, và vì có lỗ TLT lớn nên máu sẽ qua thất (T) ( máu thất T lúc này độ bão hòa oxy: 100%) làm pha trộn máu, gây ra giảm độ bão hòa oxy máu nên trên lâm sàng sẽ biểu hiện tím. ( thường độ bão hòa oxy < 80% mới biểu hiện tím).
+ Với nhóm máu lên phổi nhiều, thời kì tâm thu, máu lên phổi nhiều lắm ( như đã mô tả trên, máu lên phổi nhóm này nhiều hơn rất nhiều lần nhóm ko tím mà có máu lên phổi), khi máu lên phổi nhiều, máu sẽ được cung cấp oxy nâng mức bão hòa oxy lên 100%, kết hợp với độ bão hòa oxy ở thất (T) cũng 100%, thì dù bệnh nhân máu từ thất (P) qua thất (T) nhưng cũng chỉ đủ để làm độ bão hòa oxy xuống tới mức 90%, lâm sàng bệnh nhân vẫn hồng.
Lưu ý: và để sàng lọc những trường hợp này, ngay sau khi sinh, sẽ cho đo SpO2 tay phải và chân , nếu <90%, mà bệnh nhân còn hồng hào thì khả năng cao BS tím máu lên phổi nhiều, mời khoa nhi hội chẩn.
30. Tim BS tím không hẹp phổi , áp lực tuần hoàn sau sinh như thế nào ?
– Theo Thầy Việt: TBS tím trong bào thai áp lực thế nào thì sau sinh áp lực như vậy ( khác với TBS tím kèm hẹp phổi , áp lực sau sinh thay đổi hoàn toàn).
– Nguyên nhân trẻ muốn sống được phải duy trì áp lực như vậy ( cụ thể không được làm giảm áp lực ĐMP gây giảm áp lực ở thất T và thất P) cơ chế lúc đó thầy nói nhỏ quá không nghe được.
– Và để duy trì áp lực không đổi thì bệnh nhân cần phải thay đổi bằng cách máu lên phổi nhiều.
– Theo slide thầy áp lực sau sinh của TBS tím
– Nhĩ (P): 7mmHg – Nhĩ (T): 7 mmHg – Thất (P) + Tâm thu: 100 mmHg
+ Tâm trương: 0 mmHg
– Thất (T) + Tâm thu: 100 mmHg
+ Tâm trương: 0 mmHg
– ĐMP + Tâm thu: 100 mmHg
+ Tâm trương: 60 mmHg
– ĐMC + Tâm thu: 100 mmHg
+ Tâm trương: 60 mmHg
31. Vậy TBS tím, kèm hẹp phổi, áp lực sau sinh thay đổi như thế nào ?
– Như đã mô tả, TBS tím kèm hẹp phổi áp lực sau sinh thay đổi hoàn toàn.
– Thầy còn lưu ý thêm, TBS tím mà có tiếng thổi chắc chắn có hẹp phổi
– Áp lực sau sinh ( Theo slide thầy Việt):
– Nhĩ (P) : 7 mmHg – Nhĩ (T): 5 mmHg – Thất (P) + tâm thu: 100 mmHg
+ tâm trương: 0 mmHg
– Thất (T) + tâm thu: 100 mmHg
+ tâm trương: 0 mmHg
– ĐMP + tâm thu: <20 mmHg
+ tâm trương: < 5 mmHg
– ĐMC + tâm thu: 100 mmHg
+ tâm trương: 60 mmHg
Lưu ý: cả 2 trường hợp áp lực thất (T) = thất (P) do có lỗ thông liên thất lớn.
32. Bệnh TBS nào chết ngay sau sinh ?
– Đảo gốc ĐM hoàn toàn ( cái không hoàn toàn là chưa chết ngay sau sinh- thầy giảng).
– Teo tịt van ĐMC
– Teo tịt van ĐMP mà không kèm theo tuần hoàn bàng hệ.
………….
Còn nhiều, bổ sung dần dần.
33. Pre-test của thầy Việt: Nguồn gốc hình thành vách liên nhĩ?
Nguồn: 1 sách trên khoa nhi tổng hợp cuẩ Thầy Việt mà quên mất tên rồi ( bìa màu tím, quyển này hay cực).
– Sự tao thành của vách liên nhĩ bao gồm các yếu tố:
+ vách tiên phát: phát triển về phía vách nhĩ thất.
+ Lỗ tiên phát: nằm giữa bờ của vách tiên phát và vách nhĩ thất. Lỗ này được đóng lại khi vách tiên phát sát nhập với vách nhĩ thất.
+ Lỗ thứ phát: được tạo ra từ trung tâm vách tiên phát.
+ Vách thứ phát: được tạo ra từ bên phải của vách tiên phát và sát nhập (sau sinh) với vách tiên phát tạo thành vách liên nhĩ
+ Lỗ bầu dục: là khe hở giữa phần trên và phần dưới của vách thứ phát. Trong thời kì bào thai máu sẽ chảy từ nhĩ phải qua nhĩ trái thông qua lỗ bầu dục. Lỗ này sẽ được đóng lại ngay sau sinh nhờ sự áp sát của vách tiên phát vào vách thứ phát do áp lực trong nhĩ trái tăng cao từ sự thay đổi của tuần hoàn phổi.
34. Pre-test của thầy Việt: Nguồn gốc hình thành vách liên thất?
Nguồn: 1 sách trên khoa nhi tổng hợp cuẩ Thầy Việt mà quên mất tên rồi ( bìa màu tím, quyển này hay cực).
– Sự tạo thành của vách liên thất bao gồm:
+Vách liên thất phần cơ: Phát triển từ sàn của thất nguyên thủy và phát triển hướng về vách nhĩ – thất rồi ngừng lại tạo thành lỗ liên thất tiên phát.
+ vách liên thất phần màng: tạo thành từ sự sát nhập các gờ phải và trái của hành – động mạch với vách nhĩ thất. Vách liên thất phần màng đóng lỗ liên thất tiên phát.
35. tại sao trong tứ chứng fallot (fallot 4) hay gặp cơn tím do thiếu oxy cấp ?
Nguồn; hỏi thầy Tâm.
– vì fallot 4 là bệnh TBS hay gặp nhất và quan trọng hơn cả.
– trong fallot 4 có tình trạng hẹp đường ra thất phải.
– nhắc lại một chút về giải phẫu đường ra thất phải theo thứ tự phần phễu -> van -.> động mạch phổi.
– Trong đó phần phễu là phần nhạy cảm với tình trạng thiếu oxy nhất, nên rất co thắt. khi co thắt sẽ làm giảm lượng máu lên phổi.(1)
– mặt khác fallot 4 là bệnh TBS máu lên phổi ít (2).
Kết hợp (1), (2) sẽ xuất hiện cơn tím thiếu oxy cấp ( nếu bệnh nhân ban đầu chưa tím thì sẽ có cơn tím, còn nếu đã tím thì tím nặng hơn).
36. Áp lực các buồng tim trong bào thai ?
– theo slide thầy Việt
Tim phải Tim trái Nhĩ (P): 3mmHg Nhĩ (T): 2 mmHg Thất phải: -Tâm thu: 70mmHg
-Tâm trương; 4mmHg
Thất trái: -Tâm thu: 70mmHg
-Tâm trương: 4mmHg
Động mạch phổi: -Tâm thu: 70mmHg
-Tâm trương: 45mmHg
Động mạch chủ: – Tâm thu: 70mmHg
– Tâm trương: 45mmHg
37. Bệnh TBS nào liên quan đến gờ chủ phổi ?
Theo thầy Việt:
– Tứ chứng Fallot
– Thân chung động mạch
– Đảo gốc động mạch
38.Đặc điểm lâm sàng của ống động mạch lớn, tăng áp lực động mạch phổi cố định?
Nguồn: anh chị Y6 khóa 13-19 nghe giảng.
– Chậm phát triển, viêm phổi tái diễn, vã mồ hôi, không tím (5-6 tháng)
– Hiện tại bệnh nhân >9 tháng tuổi
– Giảm viêm phổi, giảm suy tim
– Tím chi dưới, tay trái, không tím mặt, tay phải
– Lồng ngực biến dạng
– Harze (+)
– Không có tiếng thổi
– T2 mạnh
– T1 bình thường
– Tần số tim bình thường39. Kể tên 5 bệnh đau khớp thường gặp theo thứ tự ưu tiên cần nghĩ đến trước có thể điều trị được?
Nguồn anh chị Y6 khóa 13-19 nghe giảng
– Viêm khớp nhiễm trùng -> nhiễm trùng huyết
– Thấp tim -> suy tim
– Scholein Henoch
– Viêm khớp thiếu niên
– Hemophylia40. Tiếng thổi liên tục gặp ở những bệnh lý nào ?
Nguồn Y6 khóa 13-19 nghe giảng
– Còn ống động mạch
– Hở phình valsava vào thất phải
– Dò ĐMV
– Dò phế chủ41. Trẻ 2t vào viện, tiếng thổi tâm thu 3/6 ở gian sườn 2,3 cạnh ức trái? (vẫn chưa hiểu câu hỏi lắm, tại của anh chị Y6 chép giảng)
– Fallot hồng
– TLT nhẹ: Roger
– Laubry pezzi.42. Cơ chế tiếng thổi đôi ?
Nguồn; anh chị Y6 khóa 13-19 nghe giảng
– thông liên thất ngay dưới van ĐMC gây sa van ĐMC vào lỗ thông
43. một bệnh nhân thông liên nhĩ, nghe tiếng thổi thì có thể do gì?
Nguồn: Park’s pediatric Cardiology for Practitioners 6th.
(Quyển này thấy thầy Việt hay dẫn link tham khảo sau mỗi bài).
– Tiếng thổi do TLN không phải do shunt ( vì chênh áp rất nhỏ).
– Tiếng thổi bắt nguồn có thể do van động mạch phổi. Vì khi lượng máu đi qua ĐMP tăng, trong khi kích thước van ĐMP vẫn giữ nguyên, gây ra hẹp van ĐMP tương đối. Do vậy, tiếng thổi này là tiếng thổi tâm thu, nghe rõ nhất tại khu vực van ĐMP.
– Khi shunt ( lỗ thông) lớn, máu chảy qua van 3 lá tăng, cũng dẫn đến hẹp tương đối van 3 lá gây ra một tiếng thổi tâm trương tại vị trí van 3 lá.
44. Tại sao trẻ sơ sinh và trẻ nhỏ hiếm khi có biểu hiện lâm sàng ngay cả khi TLN lớn vừa phải ( được chứng minh bằng siêu âm)?
Nguồn: Park’s pediatric Cardiology for Practitioners 6th.
Nguyên nhân do thất phải của trẻ có thể cải thiện từ từ để bất kỳ shunt đáng kể nào cũng không gây biểu hiện lâm sàng cho đến khi trẻ được 3-4 tuổi.
45. Tại sao trẻ em bị TLN, ít khi bị suy tim sung huyết (CHF) hay tăng áp phổi ngay cả khi shunt lớn?
Nguồn: Park’s pediatric Cardiology for Practitioners 6th.
– ĐMP có thể chịu được một lượng máu tăng lên trong một thời gian dài mà không phát triển tăng áp phổi hay CHF vì lượng máu ( áp suất máu ) từ hệ thông chỉ tăng gián tiếp ( nhĩ T -> nhĩ P -> thất P -> động mạch phổi) , chứ không phải đổ trực tiếp tới động mạch phổi, do vậy áp suất động mạch vẫn bình thường.
– Tuy nhiên, CHF và tăng áp phổi có thể xảy ra vào giai đoạn sau này ( phần 3, phần 4 của cuộc đời) nếu có shunt lớn.
46. Cơ sở của tiếng T2 trong thông liên nhĩ ?
Nguồn: Park’s pediatric Cardiology for Practitioners 6th.
– Tiếng T2 tách đôi rộng là một dấu hiệu đặc trưng trong TLN, 1 phần do block nhánh phải (RBBB). RBBB làm chậm quá trình khử cực và co bóp thất phải, dẫn đến van ĐMP đóng muộn hơn van ĐMC gây ra tiếng T2 tách đôi.
– Ngoài ra do shunt liên nhĩ lớn làm mất tương quan giữa hồi lưu tĩnh mạch hệ thống về tim phải và nhịp hô hấp làm tiếng T2 cố định.
Chú thích thêm: Theo sinh lý, khi hít vào sẽ làm tăng thể tích lồng ngực, nhưng làm giảm áp lực âm lồng ngực gây tăng hồi lưu tĩnh mạch về tim phải, dẫn đến làm kéo dài thời gian tống máu tâm thu thất phải, làm van ĐMP đóng muộn hơn. Đó cũng là cơ sở của nghiệm pháp Valsava.
47. Lưu lượng máu qua shunt T -> P, trong thông liên thất (VSD) phụ thuộc vào gì?
Nguồn: Park’s pediatric Cardiology for Practitioners 6th.
– Lưu lượng máu qua shunt trong VSD phụ thuộc vào:
+ kích thước ( không phải vị trí).
+ trở kháng ( hay sức cản) của động mạch phổi (PVR).
– Với shunt nhỏ, ngay tại lỗ shunt, có một trở khảng lớn, cản trở lượng máu từ thất T-> P. Với loại này, không phụ thuộc vào PVR.
– Với shunt lớn, sức cản tại vị trí này là tối thiểu, lượng máu qua shunt phụ thuộc phần lớn vào PVR.
Nếu PVR càng thấp, lượng máu qua shunt càng nhiều ( do vậy shunt (T)-> (P) còn được gọi là shunt phụ thuộc).
Còn shunt (P)->(T) còn gọi là shunt bắt buộc ( giải thích sau).
48. Một số lưu ý về cơ chế sinh lý bệnh của TLT ?
Nguồn: Park’s pediatric Cardiology for Practitioners 6th.
– ở trẻ sơ sinh, ngay cả khi có một lỗ thông liên thất lớn, lượng máu qua shunt vẫn không nhiều ( do PVR: sức cản ĐMP) còn cao.
– Cho đến khi trẻ được 6-8 tuần tuổi, lúc này lượng máu qua shunt bắt đầu tăng nhiều, dẫn đến có thể tăng áp phổi, CHF.
49. Tại sao trong TLT chủ yếu tăng khối cơ ( dày thất T) ít khi dày thất phải ?
Nguồn: Park’s pediatric Cardiology for Practitioners 6th.
Trong TLT, khối cơ thất trái là khối cơ làm việc chính, phải co bóp nhiều để cung cấp đủ lượng máu lên ĐMC ( do một phần máu bị qua shunt) dẫn đến dày thất T.
– Còn thất phải không dày vì lượng máu qua shunt đến thất phải, chủ yếu xảy ra trong thời kỳ tâm thu. Thời kỳ này thất (P) cũng co để tống máu lên động mạch phổi. Do đó toàn bộ máu chảy qua shunt sẽ trực tiếp đổ lên ĐMP ( không ở lại thất P).
Do đó với thông liên thất lỗ vừa, thất phải vẫn có kích thước tương đối bình thường.
Chú ý thêm chút: Vì lượng máu lên phổi nhiều nên lên tuần hoàn phổi và đổ về nhĩ (T) nhiều, dẫn đến trong bệnh này cũng có tình trạng dày nhĩ (T).
50. Thầy Việt hỏi thi Y6: bệnh kwasaki tiên lượng nặng hay nhẹ? Vì sao?
– Nguồn; Sách giáo khoa nhi khoa, hội nhi khoa Việt Nam.
– Bệnh kwasaki là một bệnh cấp tính và có xu hướng thường tự hạn chế.
– Tiên lượng nặng hay nhẹ của bệnh phụ thuộc vào có tổn thương động mạch vành tim hay không?
– Các yếu tố giúp tiên lượng; chủ yếu dựa vào tổn thương tim và động mạch vành tim cũng như mức độ phình giãn hoặc hẹp ĐMV.
Đặc biệt mức độ thương tổn ĐMV như phình, hẹp hoặc vôi hóa có nguy cơ cao đột tử, nhồi máu cơ tim, hoặc bệnh suy vành, thiếu máu cơ tim ở tuổi trưởng thành.