CHĂM SÓC HẬU PHẪU
– Quan trọng nhất là ăn, dẫn lưu và rút dẫn lưu
– Phân loại bệnh tiêu hóa thành 2 nhóm:
+ Bệnh ống tiêu hóa:
• Cổ điển: ngày 3 mới cho ăn
• Theo nghiên cứu thì: cho ăn sau hậu phẫu không làm gia tăng tỉ lệ xì miệng nối mà chỉ làm cho mức độ biến chứng khi bị xì nặng hơn
• Bụng BN quá chướng: cho uống ít nước trước, tập vận động, cho thuốc tăng nhu động ruột
+ Không phải ống tiêu hóa (kể cả ruột thừa)
• Cần cho ăn, kích thích sớm nhằm lưu thông ruột
• BN tổng trạng tốt (ít biến chứng), nếu hẫu phẫu mà muốn ăn thì cho ăn ngay
– Hậu phẫu Whipple
+ Miệng nối tụy ruột: kĩ thuật khó, dễ xì (30%)
+ Cho ăn từ ngày thứ 7
+ Dịch mật và tụy ăn vào động mạch vị tá, …
+ Xì nhiều nhưng ít tử vong
+ Mổ lại lần 2 mô tụy bở khó khâu, mục đích mổ lần 2 là để khỏi thực hiện mổ lần 3 chứ không thể thực hiện khâu nối như mô bình thường
→ Mổ Whipple sợ nhất điều gì?
→ Xì miệng nối tụy. Tại sao?
→ Chảy máu động mạch gan
+ Phẫu thuật cắt thân đuồi tụy là dễ
– 5 nhóm thuốc dùng sau mổ
+ Dịch truyền
+ Kháng sinh dự phòng và điều trị
+ Giảm đau
+ Kháng tiết acid dạ dày
+ Khác
– Dịch truyền
+ Đối với phẫu thuật viêm ruột thừa, viêm túi mật do sỏi, BN không cần nhịn thì không cần dùng, chỉ dùng cho phẫu thuật lớn
+ Hỗ trợ dinh dưỡng
• BN cần 30 kcal/kg x 50 kg = 1500 kcal. BN nam, to, khỏe có thể 1600 đến 1700 kcal, nữa 1300 đến 1400 kcal
• V nhập = 2000ml/ngày, riêng viêm tụy cấp 4000-5000 ml/ngày do mất dịch nhiều
• Đạm 4 kcal/g, đường 4 kcal/g, lipid 9 kcal/g 🡪 lipid quan trọng nhất
• 1 chai Glucose 10% 500ml = 200 kcal, Đạm 10% 500ml = 200 kcal; 1 chai lipid 20% 500ml = 900 kcal 🡪 tổng cộng 1300 kcal
• Có thể dùng đường 20% nhưng gây viêm TM nhưng hiếm 🡪 cần truyền thêm Kali và insulin, đường 10% nếu an toàn thì phải dùng kèm Kali và insulin
• Lưu ý: BN dùng thêm dung dịch ngoài thì thêm lipid 🡪 lipid + đạm; không truyền đường vì BN có thể uống được nước đường
• Cần cắm dịch truyền vào1 chạc ba để các dung dịch vào chung 1 lần
• Truyền tinh thể: TACE có cản quang nhiều → cần truyền dịch tinh thể
• Dung dịch điện giải tốt nhất là Ringerfundin 🡪 lưu ý BN suy thận
• Các dung dịch:
▪ Olidinomel 🡪 không gia tăng phản ứng viêm
▫ N7 1200 kcal/500ml → truyền TM trung tâm
▫ N4 600 kcal/500 ml →
▫ N4 1500 kcal/1000 ml
▪ Nuriflex → thận
– Kháng sinh
+ Dự phòng: 30 phút trước rạch da → vì lúc đó nồng độ kháng sinh đạt cao nhất trong lúc mổ
• Phẫu thuật > 3 tiếng, chảy máu nhiều (do mất kháng sinh) → dùng thêm 1 liều
• Nhóm Penicillin, C1, C2, Carbapenem. Carbapenem rất tốt vì không ảnh hưởng gan thận
• Mổ trung phẫu, ruột thừa chưa biến chứng → vết thương sạch và sạch nhiễm: dùng C3 + Metronidazol
+ Kháng sinh điều trị 5-7 ngày
• C3 tốt nhất: Cefoperazon, chế phẩm Sulperazol (Cefoperazol + Sulbactam) 1g
▪ Liều Cefoperazol liều ít nhất là 1g x 2 lần/ngày
→ Dung Sulperazon 2g x 2 lần/ngày
• Viêm đường mật
▪ C3 + Metronidazol có thể kèm Amikacin (dùng 3-5 ngày)
▪ Amikacin tác dụng trong máu, khôn tác dụng trên đường mật → tác dụng hiệp đồng
▪ Amikacin nên thử chức năng thận sau 5 ngày, cẩn thận hơn thì nên thử sau 3 ngày, không nên kéo dài quá 7 ngày
• Điều trị 48h không hiệu quả → neeng liều Carbapenem (Meropenem)
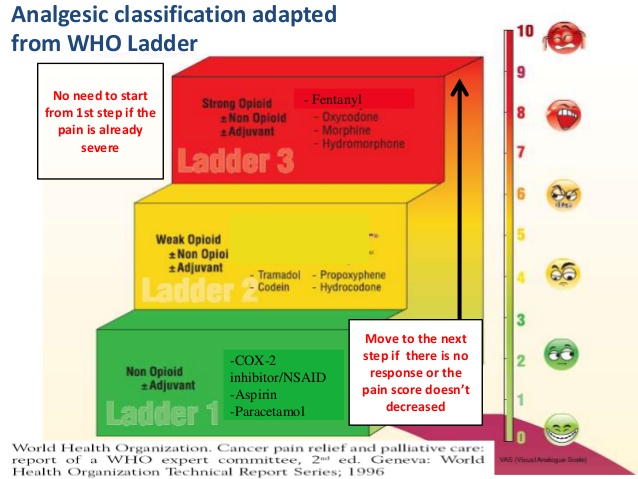
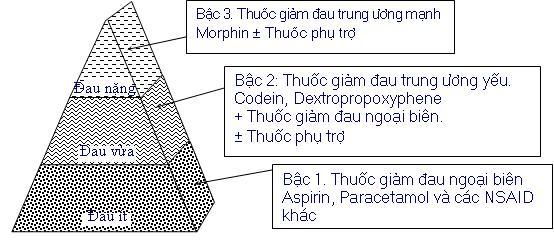
– Giảm đau
– Khác
+ Vitamin C: tạo Collagen trong tạo lành vết thương
+ Phẫu thuật Whipple: Sandostatin 0.1 mg/ml 1 ống x 3 cách 8h, bắt đầu từ giờ thứ 12
CHỤP CẮT LỚP VI TÍNH
– CT bụng hầu hết là CT có cản quang, trừ vài trừng hợp suy thận, cản quang giúp tang mạch máu ở gan
– Chụp CT gan có thì Đm, TM, và thì delay (thì muộn TM cửa) 🡪 dynamic CT 🡪 4 phase
+ Thì Đm 25-30s: có 258 lát cắt vì chỉ chẩn đoán chủ yến động học gan, lách bắt thuốc hình da beo
+ Thì TM 60s: 511 lát cắt nhiều lát cắt vì khảo sát các mạch máu từ bờ trên cơ hoành tới vùng chậu hông
+ Thì Delayed 90s: đánh giá tính chất u
– CT đại tràng đọc từ dưới lên vì
+ Thương tổn vùng dưới nhiều
+ Có mốc giải phẩu hậu môn dễ lần lên
– Gan: giải phẫu phẫn chia phân thùy gan
– Tính chất HCC
+ Thì động mạch: máu nuôi u là đm cản quang 100%, nhu mô được nuôi bởi 25%, nên động mạch và khối u bắt thuốc hơn
+ Thì TMC: Nhu mô gan được nuôi bởi 75% máu TM cửa còn lại, và khối u thoát thốc ra ngoài nhưng vẫn giữ máu có cản quang nhưng ít hơn so với trong nhu mô gan 🡪 hình ảnh khuyết thuốc (lưu ý không phải thải thuốc mà nhu mô khối u đọng thuốc kém hơn)
+ Thải thuốc thì delayed là tiêu chuẩn vàng
– Có bắt thuốc thì TM ở dạ dày là TALTM cửa ở TM phình vị
– Gastrorenoshunt là máu ở TM phình vị đổ về TM thận T, nên dựa vào đó đi từ TM đùi T lên Gastrorenoshunt để thuyên tắc TM phình vị trong xuất huyết tiêu hóa
– K di căn u ít bắt thuốc
– Bánh mạc nối là di căn mạc nối
– MRI primovist 🡪 đánh giá tính chất u
+ Chất cản từ giống Gadolium nhưng ở pha nội bào thì TB gan nhạy với bắt thuốc
+ Phân biệt TB gan hay không thì dựa vào pha nội bào bắt thuốc ở phút thứ 20
+ Thải qua đường mật tốt, nên đánh giá tốt nhất là dùng MRI Primovist
TRÌNH CASE VÀNG DA TẮC MẬT
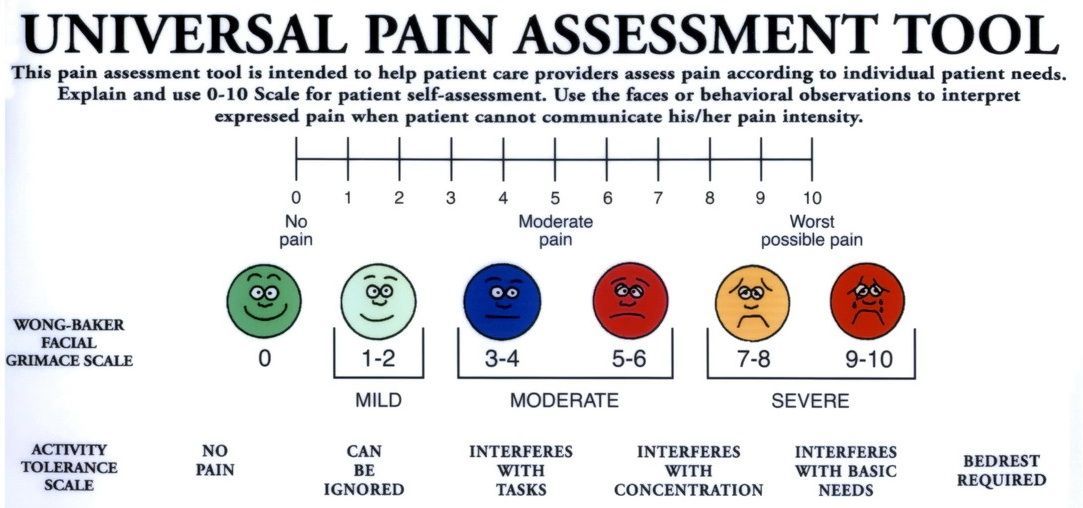
triệu chứng đau + sốt + vàng da luôn đi kèm
– Bệnh sử:
+ Đau: 7 tính chất
+ Sốt: sốt do tắc mật là sốt lạnh run (tác nhân Gram âm)
+ Vàng da:
• BN hút thuốc lá thì vàng mắt nhiều, nên không đánh giá kết mạc mắt khi BN có hút thuốc lá
• Diễn tiến vàng da: đầu tiên người khác nhìn thấy vàng → tiểu sậm → vàng da → kết mạc mắt
+ Ngứa: không tương quan vàng da (tăng bilirubin)
+ Phân bạc màu
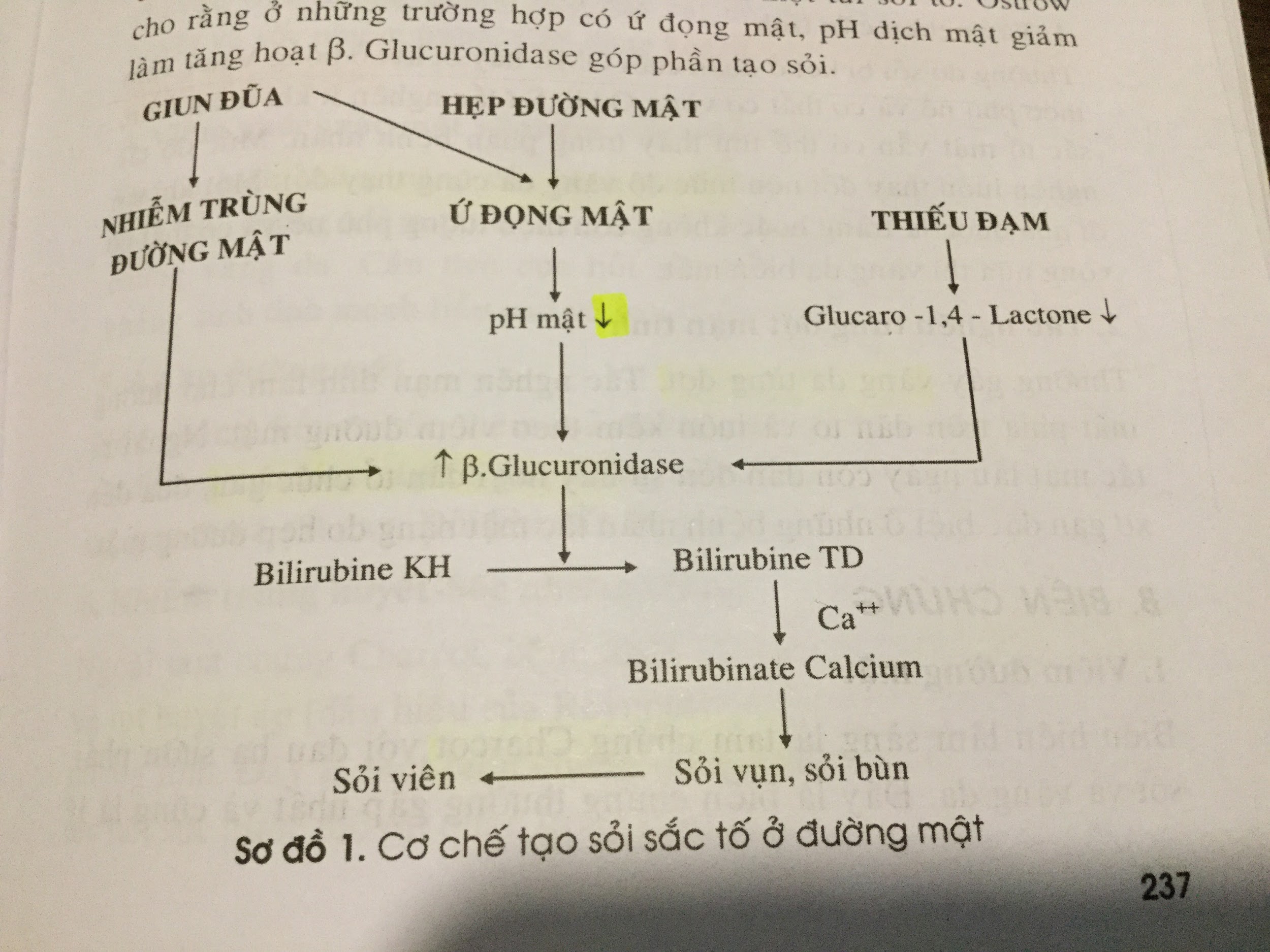
• Tại sao phân bạc màu?
• Phân bạc màu gợi ý ác tính: do ung thư là siết vòng nhẫn gây tắc hoàn toàn
+ Tại cấp cứu:
• Đau tăng về cường độ
• Sốt
• Vàng da: tăng nhiều hơn lần trước
– Tiền căn:
+ Vàng da: bao nhiêu đợt vàng da? Các đợt cách nhau bao lâu? Thời gian có gần lại không?
+ Siêu âm: sỏi túi mất, đường mật?
+ Phẫu thuật
+ Theo cây biện luận:
• Trước gan: tán huyết, truyền máu, thức ăn (nghệ, cà rốt → không vàng niêm), miễn dịch
• Tại gan: viêm gan siêu vi, xơ gan, thuốc?
• Sau gan: sỏi túi mật đường mật
+ Bệnh lý ảnh hưởng phẫu thuật
• ĐTĐ, THA, RL lipid máu, suy sinh dưỡng
• Thận, hô hấp, suy tim
+ Gia đình:
– Khám
+ Vàng da: niêm mạc đáy lưỡi, lòng bàn tay-chân, kết mạc mắt, móng tay
+ Sốt: đo nhiệt độ
+ Đau: tam giác Chauffard-Rivet (tam giác đầu tụy): hợp bởi đường rốn – mũi ức với đường phân giác của góc phần tư trên phải. Bệnh của đầu tụy và bệnh của ống mật chủ đau ở đỉnh của tam giác này
+ Khám chẩn đoán phân biệt
• Xơ gan: TALTM cửa, suy tế bào gan
• Tán huyết, xuất huyết
• Điểm đau túi mật
▪ Điểm Murphy: VTM cấp
▪ Nghiệm pháp Murphy: VTM mạn, do túi mật viêm mạn nên không to, mình phải đi tìm
• Khám túi mật to: mềm, căng, liên tục dưới bờ sườn P, di động theo nhịp thở
– Chẩn đoán:
+ Sơ bộ: Viêm đường mật cấp
-Viêm túi mật cấp (trong bệnh cảnh tắc đoạn cuối OMC)
󠄀 Viêm túi mật gây vàng da?
– Sỏi di trú OMC
– Mirrizi
– Thủng túi mật (dịch mật thấm ra ngoài phúc mạc gây vàng da)
+ Phân biệt 1: Viêm đường mật cấp-VTM cấp do sỏi túi mật
+ Phân biệt 2: U quanh bóng Vater
* Sỏi, u tắc sẽ gây viêm nhưng tam chứng Charcot chỉ đặc trưng cho sỏi OMC
– Biện luận:
+ Vàng da rõ, đau, sốt, túi mật to → tắc mật sau gan
+ Triệu chứng cấp: viêm đường mật cấp
+ Túi mật to, căng, ấn đau
• Viêm túi mật gây tắc
• Viêm túi mật cấp do sỏi đi kèm
• Viêm túi mật cấp gây Mirizi
• Viêm túi mật cấp gây thủng
+ Đề kháng thành bụng, cảm ứng phúc mạc → thủng do viêm túi mật, vỡ áp xe quanh túi mật
+ Giun chui óng mật: hiếm gặp
+ U quanh bóng Vater: u đầu tụy nhiều nhất (85%)
– Cận lâm sàng:
+ Vàng da: bilirubin
+ Sỏi: siêu âm
+ Sốt: BC, CRP, Procalcitonin
– Kết quả cận lâm sàng
+ Siêu âm
• Đường mật: BN < 60 tuổi thì đường mật chính 6-7 mm, ống gan chung 5mm, ống gan riêng 3mm, đường mật trong gan 1mm hoặc không thấy
• Túi mật: bình thường 8×4 cm
• Sỏi: tròn, cản quang, sau có bóng lưng; sỏi 5-6 mm không kẹt cổ mà di trú; sỏi 1 cm.
󠄀 Trường hợp có sỏi đường mật mà không vàng da do dịch mật vẫn đi qua sỏi được
• Viêm/siêu âm: dày thành, thâm nhiễm mỡ, có tụ dịch xung quanh
+ CT
• Siêu âm tương đương thì TM của CT
• Các bước đọc
(1) Xem có tắc mật không → venous phase: không đọc đường mật trong thì động mạch, plain, do trong thì TM máu trám hết nên không thấy mạch máu
Xem có sỏi không → Plain phase
(2) Sỏi kẹt ở cổ nếu có sỏi túi mật
(3) Sỏi đoạn cuối OMC
(4) Xem tụy:
▪ Kích thước: đầu 3.5cm – cổ 2cm – thân 2.5cm – đuôi 2cm
▪ Viêm: to, phù nền, phẳng , không gồ ghề
– Biến chứng
+ Viêm đường mật
+ Viêm mủ đường mật
+ Áp xe đường mật
+ Chảy máu đường mật
+ Viêm túi mật cấp
+ Viêm phúc mạc mật và thấm mật phúc mạc
+ Nhiễm trùng huyết-Sốc nhiễm trùng
+ Rối loạn đông máu
+ Suy thận cấp – Hội chứng gan thận
+ Viêm tụy cấp
• Đau dữ dội, vùng thượng vị, lan sau lưng, sau ăn 30 phút
• Lipase tăng ngày 3-7 (ngày 1-3 có thể không tăng), sau ngày 7 có thể giảm
• Hình ảnh học: CT
• Đánh giá đap ứng điều trị viêm tụy → đánh giá CT sau 48h để đánh giá VTC
* Lên quan đường mật thì dùng MRCP, đánh giá tụy thì dùng MRI
– Chẩn đoán xác định: viêm đường mật do sỏi đoạn cuối OMC-sỏi túi mật grade
– Điều trị
+ Phương pháp cắt túi mật + ERCP
+ Nguyên tắc không mở OMC → hẹp đường mật, phải nối đường mật, gây sẹo hẹp, tắc → tái phát nhiều lần → K đường mật → ERCP trước và cắt túi mật sau
+ Tiêu chuẩn ERCP đối với sỏi 1 viên
• < 1cm → thành công
• 1-2 cm → 50%
• > 2cm → thất bại
Vài viên sỏi nỏ có thẻ lấy được, nếu sỏi đổ khuốn đường mật thì không lấy được
+ Nhược điểm của ERCP → cắt cơ vòng và gây trào dịch mật ngược dòng, mở OMC thì gây sẹo hẹp
+ Soi lấy sỏi qua ống túi mật khi kích thước ống túi mật kích thước tối thiểu 5 mm
+ PTBD: giải áp Percutaneous transhepatic gallbladder drainage-PTGBD
– Tiên lượng
+ Gần → biến chứng
+ Xa → Tái phát sỏi