Danh mục: YDS
Tổng hợp tài liệu từ Y1 đến Y6 trường đại học Y dược thành phố Hồ Chí Minh
-
BÀI GIẢNG UNG THƯ DẠ DÀY CẬP NHẬT MỚI NHẤT
UNG THƯ DẠ DÀY
ThS Phạm Văn Nhân
MỤC TIÊU BÀI GIẢNG
- Nêu được dịch tể học và các yếu tố nguy cơ của ung thư dạ dày.
- Mô tả được các cách phân loại ung thư dạ dày.
- Mô tả được các triệu chứng lâm sàng, cận lâm sàng, biến chứng và cách tiếp cận chẩn đoán ung thư biểu mô dạ dày.
- Nêu được các nội dung trong điều trị ung thư biểu mô dạ dày.
- Nhận diện được các đặc trưng riêng của các dạng ung thư dạ dày ít gặp như : lymphoma, GIST và carcinoid.
NỘI DUNG BÀI GIẢNG
- Đại cương ung thư dạ dày, dịch tể học và các yếu tố nguy cơ
- Các cách phân loại ung thư dạ dày
- Triệu chứng lâm sàng ung thư biểu mô dạ dày
- Các dấu hiệu cận lâm sàng ung thư biểu mô dạ dày
- Biến chứng của ung thư dạ dày
- Tiếp cận chẩn đoán ung thư dạ dày
- Điều trị ung thư dạ dày
- Tiên lượng ung thư dạ dày
- Lymphoma dạ dày
- Carcinoid dạ dày
- GIST ở dạ dày
- Polyp dạ dày
- Đại cương
Mỗi năm có khoảng 900000 – 950000 BN ung thư dạ dày mới xuất hiện trên thế giới, tính riêng tại Mỹ có khoảng hơn 20000 ca. Tần suất mắc bệnh khác nhau theo từng vùng địa lý. Tỷ lệ mắc bệnh mới mỗi năm trong nam giới ở Mỹ là 10/100000, ở Châu Âu khoảng 35/100000, và cao nhất ở Costa Rica là 63/100000. Tuy nhiên tỷ lệ này đã giảm và chỉ còn bằng 1/3 so với 35 năm trước. Điều này có lẽ có liên quan đến sự giảm tỷ lệ nhiễm H. pylori, một trong những nguyên nhân gây nên ung thư dạ dày. H. pylori được biết đến như một tác nhân gây viêm teo dạ dày mãn tính, một dạng thương tổn tiềm ẩn nguy cơ gây ung thư dạ dày.
Các nghiên cứu dịch tể học đã chỉ ra rằng những người có nhiễm H. pylori có nguy cơ ung thư biểu mô dạ dày ở phần thân vị và hang vị tăng lên từ 3,6 đến 18 lần, và nguy cơ này tương quan với nồng độ kháng thể kháng H. pylori trong huyết thanh. Tuy nhiên sự hiện diện của H. pylori không liên quan đến một dạng mô học chuyên biệt nào của ung thư biểu mô dạ dày.
Các nghiên cứu cũng chứng minh nguy cơ ung thư dạ dày tăng lên với chế độ ăn thừa muối và nitrat, thường có nhiều trong các thực phẩm lên men để lâu, chế độ ăn thiếu rau quả mà thừa tinh bột. Nguy cơ ung thư dạ dày cũng tăng lên ở nhóm người béo phì, người hút thuốc lá.
Yếu tố di truyền trong ung thư dạ dày đã được đề cập lần đầu tiên từ thế kỹ thứ XVII. Có khoảng 3% ung thư dạ dày là do các hội chứng di truyền, mà biểu hiện thường gặp nhất là dạng ung thư dạ dày lan tỏa di truyền. Các bệnh nhân này xuất hiện ung thư khi còn trẻ tuổi với thương tổn dạng đa nốt ung thư lan tỏa. Khoảng 30-40% thành viên trong họ hàng anh em khắng khít của gia đình mắc bệnh này có mang đột biến gen CDH1 (khi chưa bị đột biến, CDH1 là gen ức chế sinh ung). Các thành viên mang đột biến gen này có 60 – 90% nguy cơ phát triển thành ung thư dạ dày lan tỏa trong suốt cuộc đời của họ. Do đó đã có những khuyến cáo nên cắt dạ dày triệt căn dự phòng sớm ở những người có mang đột biến gen CDH1, tuy nhiên cũng có ý kiến khuyên chỉ nên nội soi dạ dày tầm soát hàng loạt sớm và định kỳ ở những đối tượng này, và phẫu thuật cắt dạ dày sẽ thực hiện khi nào có bằng chứng ung thư qua sinh thiết.
Ung thư dạ dày nhìn chung cho tất cả các thể khác nhau ít xuất hiện ở tuổi dưới 40, và tăng dần tần suất sau tuổi này đến đỉnh điểm ở tuổi 63, nam giới nhiều gấp đôi nữ giới.
- Phân loại
Ung thư dạ dày về mô học chủ yếu gồm 4 loại. Ung thư biểu mô dạ dày (carcinoma) thường gặp nhất chiếm tỷ lệ trên 95%, có diễn tiến nhanh và tiên lượng nặng nhất. Ung thư mô lympho của dạ dày được gọi là lymphoma dạ dày chiếm tỷ lệ khoảng 2%. Ung thư mô đệm dưới niêm mạc của dạ dày được gọi là GIST ở dạ dày, và ung thư tế bào có nguồn gốc thần kinh nội tiết ở dạ dày được gọi là carcinoid ở dạ dày hiếm gặp hơn và có tiên lượng tốt hơn.
Hầu như tất cả ung thư biểu mô của dạ dày là ung thư biểu mô tuyến. Một số ít ung thư biểu mô dạng tế bào vảy ở gần tâm vị là ung thư thứ phát sau ung thư thực quản. Theo hình thái học, ung thư biểu mô ở dạ dày có 5 loại :
1. Ung thư dạ dày dạng loét chiếm 25%. Nó là một ổ loét sâu trên nền khối u, lúc này khối u đã xâm lấn qua tất cả các lớp của thành dạ dày, có khi đến cả các cơ quan lân cận, bờ ổ loét không nhô ra như trong các ổ loét lành tính.
2. Ung thư dạ dày dạng polyp chiếm 25%. Chúng là những khối u kích thước lớn, đáy rộng, phát triển vào trong lòng dạ dày và có khuynh hướng di căn muộn.
3. Ung thư dạ dày dạng lan tỏa bề mặt chiếm 5%. Chúng được xem như K dạ dày sớm, thương tổn chỉ khu trú ở lớp niêm mạc và dưới niêm mạc. Di căn xảy ra chỉ khoảng 30% các trường hợp. Ngay khi đã di căn thì tiên lượng của BN sau cắt dạ dày vẫn tốt hơn các thương tổn ung thư xâm lấn vào lớp sâu của các K dạ dày tiến triển. Tại Nhật các chương trình tầm soát K dạ dày đã thành công khi các ung thư dạ dày sớm chiếm đến 30% các ung thư dạ dày được phẫu thuật. Điều này làm thời gian sống còn sau mổ tăng lên rõ rệt.
4. Ung thư dạng thâm nhiễm xơ cứng dạ dày ( linitis plastica ) chiếm 10%. Thương tổn này khác với thể lan tỏa bề mặt ở chỗ nó xâm nhập tất cả các lớp của thành dạ dày và có khuynh hướng lan rộng, làm thành dạ dày xơ cứng, dạ dày mất mềm mại. Nội soi dạ dày sinh thiết không phải lúc nào cũng nhanh chóng nhận diện được tế bào ác tính nên hay dẫn đến chẩn đoán muộn. Mặt khác ung thư dạng này khuynh hướng gieo rắc sớm. Do đó khả năng phẫu thuật được là ít và thường tiên lượng rất xấu.
5. Ung thư dạ dày tiến triển chiếm 35%. Chúng bao gồm các khối u lớn được nhìn thấy từ trong lòng dạ dày và cả từ phía ngoài dạ dày, có thể ban đầu chúng cũng khu trú nhưng phát triển nhanh từ giai đoạn sớm.
Ung thư biểu mô tuyến dạ dày còn được phân loại dựa vào độ biệt hóa của các tế bào ác tính. Có 3 độ biệt hóa là : tốt, trung bình và kém biệt hóa. Độ biệt hóa càng kém thì tính chất ác tính càng cao biểu hiện ở tốc độ và phạm vi lan tràn của tế bào ung thư. Ở góc độ mô học, các khối u mà tế bào của nó có cấu trúc tuyến ống tiên lượng tốt hơn khi có cấu trúc lan tỏa.
Gọi là ung thư biểu mô dạ dày tế bào nhẫn khi hiện diện hơn 50% số lượng tế bào có dạng nhẫn trên tiêu bản giải phẫu bệnh. K dạ dày tế bào nhẫn ngày càng gia tăng và đến nay chiếm gần 1/3 các trường hợp K dạ dày. Chúng là dạng ung thư thường có cấu trúc lan tỏa, thường gặp hơn ở các BN nữ, BN trẻ tuổi, và các khối u thường nằm ở phía phần xa của dạ dày. Ung thư dạ dày tế bào nhẫn có liên quan đến các yếu tố di truyền. Ngày nay sinh học phân tử đã xác định được sự hiện diện của gen đột biến CDH1 trong cơ chế bệnh sinh , và nếu BN có mang gen đột biến gây bệnh này thì được khuyên cắt toàn bộ dạ dày trước khi khối u ác tính xuất hiện, tuy nhiên nhóm bệnh này chiếm tỷ lệ rất nhỏ.
Vị trí ung thư biểu mô dạ dày hình thành được phân bố như sau : 40% ở hang vị nhưng chủ yếu nằm ở bờ cong nhỏ, 30% ở thân vị và đáy vị, 25% ở tâm vị, còn 5% lan tỏa khắp dạ dày.
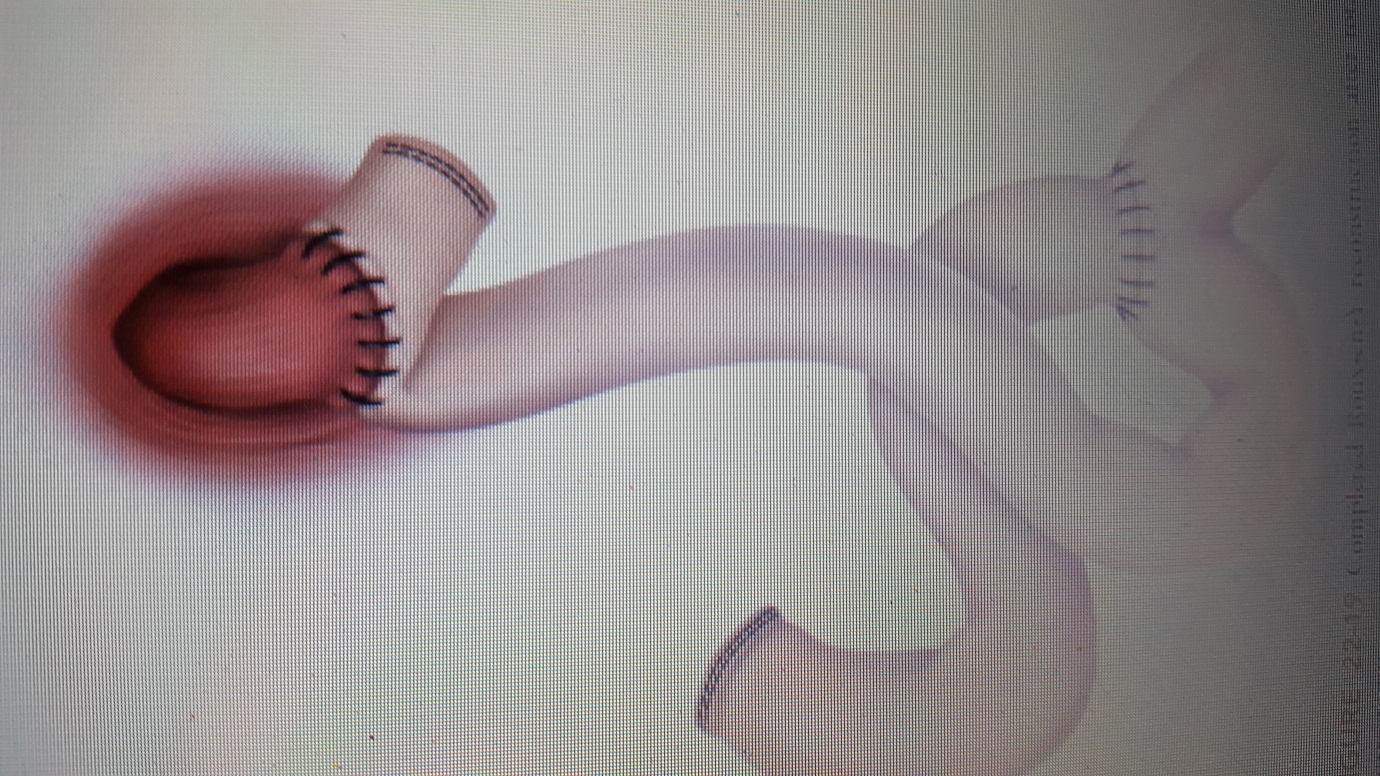
Sự lan rộng của ung thư xảy ra khi khối u lan ra trong thành dạ dày, phát triển ra phía ngoài dạ dày đến các cơ quan lân cận, di căn đến các hạch bạch huyết hay di căn xa (TNM). Trong thành dạ dày, khối u có khuynh hướng phát triển về phía đầu gần hơn là đầu xa ( theo hướng ngược chiều nhu động ống tiêu hóa ). Việc đánh giá giai đoạn bệnh lý có liên quan chặt chẽ đến tiên lượng sống còn, thông thường có đến ¾ BN đã có di căn khi được phẫu thuật ( thường là giai đoạn T3, T4 ). Giai đoạn T3 thường đi kèm di căn hạch, giai đoạn T4 thường kèm di căn hạch cộng với di căn xa và xâm lấn cơ quan lân cận.
Gọi là ung thư dạ dày giai đoạn sớm khi thương tổn chỉ khu trú ở lớp niêm mạc hay lớp dưới niêm dù có hay không có di căn hạch ( Tis,T1 ). Lúc này tiên lượng sống còn 5 năm sau phẫu thuật đạt đến 90%.
Hình 1 : Sơ đồ đánh giá các giai đoạn khối u ( T ) của ung thư biểu mô dạ dày. ( Nguồn : Gerard M. Doherty, Lawrence W. Way; Stomach and Duodenum; Current Diagnosis and Treatment Surgery 2010; 13th Edition )
-
Lâm sàng
Dấu hiệu sớm nhất thường gặp là cảm giác nặng bụng mơ hồ sau ăn mà BN thường không coi trọng. Đôi khi có rối loạn tiêu hóa với tần suất và sự dai dẳng khác với những lần trước đây, chán ăn nhất là ăn thịt, ăn khó tiêu.
Đau bụng trên sau ăn không thường xuyên, có thể buồn nôn hay nôn, đặc biệt nôn là dấu hiệu nổi bật khi có hẹp môn vị, lúc này nôn ra thức ăn cũ, nôn ra máu nếu có chảy máu từ khối u.
Nuốt khó chỉ xảy ra nếu khối u nằm ở tâm vị. Đại tiện phân đen gặp trong một số ít trường hợp, thường là xuất huyết tiêu hóa dạng vi thể, có thể táo bón do ăn uống kém hay hẹp môn vị.
Toàn trạng biểu hiện thiếu máu, da xanh, niêm nhạt trong khoảng 40% các trường hợp. Sụt cân là dấu hiệu hay gặp nhất nhưng không đặc hiệu, tuy nhiên sụt cân xuất hiện đột ngột trong vài tháng ở BN có các triệu chứng dạ dày thì nên cảnh giác ung thư dạ dày.
Khối u vùng thượng vị có thể sờ được trong ¼ các trường hợp, khối u nằm lệch phải khi ung thư gần môn vị, nằm lệch trái khi ung thư ở đáy vị, khối u có thể di động khi chưa xâm lấn các cơ quan lân cận. Gan to chiếm khoảng 10%. Dấu óc ách buổi sáng xuất hiện khi có hẹp môn vị.
Mặc dù các dấu hiệu báo động ung thư dạ dày thông thường là không đặc hiệu, nhưng khi ung thư dạ dày có các dấu hiệu báo động xuất hiện càng rõ thì bệnh càng tiến triển và tiên lượng sống còn càng ngắn.
Khám lâm sàng có thể phát hiện các dấu di căn của K dạ dày giai đoạn muộn như hạch trên đòn trái (hạch Troisier), hạch dọc bên cổ (hạch Virchow), mảng lổn nhổn phúc mạc trước trực tràng (mảng Blumer), khối u buồng trứng do di căn (u Krukenberg), khối u dạ dày xâm lấn tụy, báng bụng, sự gieo rắc ung thư ở gan, mạc nối lớn, phúc mạc, phổi, não và xương.
-
Cận lâm sàng
Xét nghiệm máu thường phát hiện thiếu máu nhược sắc, có khi thiếu máu nặng, albumin có thể thấp, rất hiếm khi có bilirubin tăng do khối u xâm lấn gây tắc mật, dấu ấn ung thư CEA có thể tăng trong 65% các trường hợp. Xét nghiệm phân phát hiện máu ẩn trong 50% các trường hợp.
Chụp X-quang dạ dày cản quang có giá trị chẩn đoán, nhưng có khoảng 20% âm tính giả do khó phát hiện ung thư giai đoại sớm, ung thư dạng loét, hay không thể phân biệt được ổ loét ác tính hay lành tính. Nhưng X-quang cho những dấu chứng khá đặc hiệu trong hội chứng hẹp môn vị hay K dạ dày thể thâm nhiễm (plastica).
Nội soi kết hợp sinh thiết là công cụ hữu hiệu nhất giúp xác định chẩn đoán ung thư biểu mô dạ dày, hầu hết các thương tổn không quá nhỏ đều xuất hiện trên màn hình nội soi. Không chỉ các thương tổn dạng khối u mà các thương tổn khác như polyp, loét, hay thậm chí chỉ là sự thay đổi bất thường màu sắc và hình thái của niêm mạc dạ dày đều phải được bấm sinh thiết hàng loạt hay chải mô làm xét nghiệm tế bào học. Thỉnh thoảng nội soi cũng có thể bỏ sót ung thư do chúng ta chủ quan không sinh thiết, hay lấy sinh thiết không đúng vị trí, không đủ số mẫu. Để có được một kết quả sinh thiết chính xác cao nhất cần phải lấy ít nhất là 6 mẫu sinh thiết.
Siêu âm thông thường chỉ phát hiện được các thương tổn tương đối lớn hay K dạ dày đã di căn. Các hình ảnh trên siêu âm như dày thành dạ dày bất thường, phát hiện các hạch di căn quanh dạ dày, ở rốn gan hay trong ổ bụng, thương tổn xâm lấn tụy, di căn gan, buồng trứng, phúc mạc hay dịch ổ bụng. Ngày nay các thiết bị siêu âm qua nội soi đưa vào trong lòng dạ dày có thể phát hiện được các ung thư dạ dày giai đoạn sớm, đồng thời giúp đánh giá giai đoạn ung thư rất tốt trước khi can thiệp ngoại khoa.
Chụp CTscan bụng cản quang tuy tốn kém nhưng có nhiều ưu điểm hơn siêu âm bụng, lưu ý là bệnh nhân cần được làm căng dạ dày bằng uống nước có pha loảng thuốc cản quang tan trong nước. Các dấu hiệu bất thường về hình ảnh học có độ nhạy và độ đặc hiệu cao hơn nhiều so với siêu âm.
-
Các biến chứng của K dạ dày
Thiếu máu vừa là triệu chứng vừa là biến chứng của K dạ dày. Thiếu máu do ăn uống kém, do rối loạn hấp thu, do xuất huyết tiêu hóa đại thể hay vi thể dai dẵng, do bệnh cảnh ung thư. Thiếu máu từ nhẹ đến nặng. Trong những trường hợp thiếu máu nặng có đi cùng các dấu hiệu xuất huyết tiêu hóa cấp thì mức độ thiếu máu thường không tương đồng với mức độ xuất huyết tiêu hóa cấp, mức độ thiếu máu toàn thân thường trầm trọng hơn mức độ xuất huyết tiêu hóa do BN vừa mất máu cấp trên nền đã thiếu máu bán cấp hay mạn tính do ung thư dạ dày. Thiếu máu thường đi kèm với suy dinh dưỡng, có khi albumin giảm nhiều đến mức BN xuất hiện phù chân.
Xuất huyết tiêu hóa cũng vừa là triệu chứng vừa là biến chứng. Có khi có biến chứng xuất huyết tiêu hóa trầm trọng với ói ra máu hay đại tiện ra máu. Nhưng hiếm khi biến chứng xuất huyết tiêu hóa do ung thư dạ dày cần chỉ định phẫu thuật cắt dạ dày cấp cứu.
Hẹp môn vị là biến chứng hay gặp của ung thư phần xa của dạ dày, lúc này ung thư không còn sớm nữa. BN có thể ói ít hay nhiều, ói dày hay thưa là tùy thuộc vào giai đoạn của hẹp môn vị, ói ra thức ăn mà không kèm dịch mật, thường có dấu óc ách buổi sáng, táo bón, toàn thân suy sụp nhanh, dạ dày có thể giãn to ở bụng trên hay có khi giãn đến hạ vị. BN cần được hồi sức đầy đủ trước khi phẫu thuật bán khẩn, có khi còn cắt được dạ dày nhưng cũng có khi quá trễ chỉ còn nối vị tràng. Lưu ý, các khối u ung thư ở phần thân vị, đáy vị hay ung thư thể thâm nhiễm lan tỏa (linitis plastica) có khi rất to và ung thư ở giai đoạn rất trễ nhưng thường không có hội chứng hẹp môn vị.
Tắc tâm vị do ung thư vùng tâm vị hay gần tâm vị xâm lấn. BN suy sụp nhanh do không ăn uống được, nuốt khó, nuốt nghẹn, trớ ra thức ăn mới, đau vùng hõm ức. Cần phân biệt với ung thư thực quản, co thắt tâm vị hay hẹp môn vị bằng nội soi chẩn đoán, X-quang thực quản dạ dày cản quang. Phẫu thuật triệt để phức tạp hơn do phải cắt thêm một phần thực quản.
Thủng dạ dày do ung thư ít gặp, thường xảy ra ở ung thư dạ dày thể loét. Ngoài các triệu chứng của thủng dạ dày, BN còn nổi bật với các triệu chứng thiếu máu, suy kiệt, có khi phát hiện được dấu dày thành dạ dày trên chẩn đoán hình ảnh, nhưng cũng có khi chỉ xác định được ung thư gây thủng khi mổ hay thậm chí khi có kết quả giải phẫu bệnh. Xử lý ngoại khoa lúc này gặp nhiều khó khăn do bệnh nhân kèm theo viêm phúc mạc, suy kiệt và phải mổ cấp cứu.
Hiếm khi có ung thư dạ dày xâm lấn đường mật gây tắc mật hay xâm lấn đại tràng ngang gây tắc ruột. Tuy nhiên những ung thư tái phát sau cắt dạ dày có thể xâm lấn đầu tụy gây tắc mật hay di căn hạch rốn gan gây tắc mật, xâm lấn đại tràng ngang hay di căn ruột non gây tắc ruột, xâm lấn ra sau phúc mạc gây tắc niệu quản.
Ung thư dạ dày có thể di căn đến các cơ quan như gan, phổi, não, xương…, gây nên các ung thư thứ phát và biến chứng ở các cơ quan này.
-
Chẩn đoán
Từ các dấu hiệu lâm sàng và cận lâm sàng nghi ngờ dù không đặc hiệu, hay tiền sử gia đình có người bị ung thư dạ dày, chẩn đoán xác định hầu hết được thực hiện nhờ nội soi dạ dày sinh thiết. Tuy nhiên, nếu nội soi dạ dày sinh thiết cho kết quả âm tính trong khi sự nghi ngờ ung thư vẫn còn thì chưa vội loại trừ. Cần nội soi sinh thiết lại đúng kỹ thuật và đủ số mẫu cần thiết để đánh giá. Có thể kết hợp thêm chụp X-quang dạ dày cản quang hay chụp CT scan để tránh bỏ sót ung thư. Có một số tình huống ung thư dạ dày chẩn đoán khó qua nội soi, như ung thư thể thâm nhiễm lan tỏa (plastica), việc nội soi sinh thiết một lần không phải lúc nào cũng chẩn đoán xác định ngay được, lúc này việc kết hợp X-quang hay CT scan là rất có ý nghĩa. Vai trò của chụp dạ dày cản quang ngày nay giảm dần nhờ sự kết hợp của nội soi dạ dày và chụp CT scan.
Trên thực tế chẩn đoán K dạ dày hay chậm trễ và có thể bị bỏ sót do các biểu hiện lâm sàng không đặc hiệu và thường giống với các bệnh thông thường như viêm loét dạ dày, trào ngược dạ dày thực quản…, cộng với sự chủ quan của Bác sỹ lâm sàng không cho chỉ định nội soi dạ dày. Tuy nhiên nếu bám sát vào các dấu hiệu báo động như : rối loạn tiêu hóa kéo dài hơn bình thường và đáp ứng không rõ ràng với điều trị nội khoa, sụt cân, thiếu máu, xuất huyết tiêu hóa, nôn ói, hay bệnh viêm loét dạ dày đã biết trước nhưng gần đây đáp ứng kém với điều trị… mà cho chỉ định sớm nội soi dạ dày kèm sinh thiết thì phần lớn có thể chẩn đoán xác định được bệnh. Cũng cần lưu ý là có một tỷ lệ nhỏ các ung thư dạ dày tiến triển nhưng trên lâm sàng không có dấu hiệu báo động nào rõ rệt, cần khám kỹ lưỡng và có sự nhạy cảm lâm sàng để sớm chỉ định các cận lâm sàng mở rộng xác định chẩn đoán.
Các ung thư dạ dày sớm hầu như không có dấu hiệu báo động nào trên lâm sàng, chẩn đoán xác định được thực hiện nhờ nội soi dạ dày tầm soát trên các đối tượng có yếu tố nguy cơ, siêu âm bề mặt niêm mạc dạ dày qua nội soi góp phần đánh giá giai đoạn ung thư trước khi can thiệp ngoại khoa.
Đánh giá mức độ tiến triển của bệnh hay di căn dựa vào chụp CT scan là chính, hay kết hợp sinh thiết mô nghi ngờ di căn. Đánh giá giai đoạn TNM có vai trò rất quan trọng trong kế hoạch phẫu thuật mà cụ thể là xác định ung thư có còn cắt bỏ được hay không và phạm vi cắt bỏ đến đâu là tối ưu. Việc đánh giá giai đoạn này được thực hiện trước mổ và sẽ đánh giá lại chính xác hơn trong mổ.
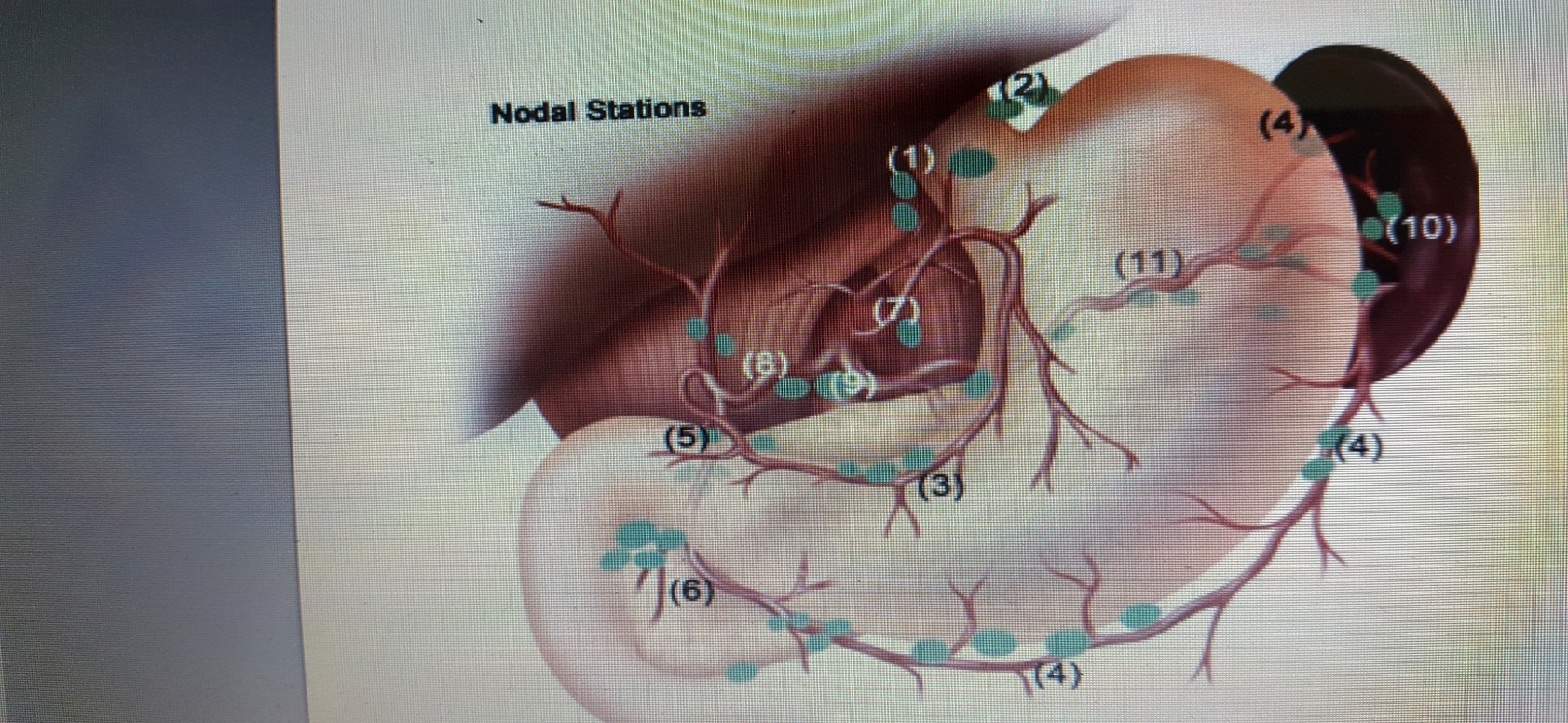
Hình 2 : Sơ đồ đánh số vị trí hạch di căn trong ung thư dạ dày. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )

Bảng 1 : Phân loại giai đoạn ung thư dạ dày theo TNM của Hiệp hội ung thư Hoa Kỳ (AJCC). ( Nguồn : Greene FL, Page DL, Fleming ID, et al. AJCC Cancer Staging Manual. 6th ed. Philadelphia, PA: JB Lippincott; 2002:111–118 )

Bảng 2 : Mô tả chi tiết nội dung từng giai đoạn của khối u dạ dày, hạch và di căn ( TNM ). ( Nguồn : Greene FL, Page DL, Fleming ID, et al. AJCC Cancer Staging Manual. 6th ed. Philadelphia, PA: JB Lippincott; 2002:111–118 )
Chẩn đoán ung thư dạ dày cần được xác định rõ vị trí khối u ở đâu trên dạ dày, vì điều này liên quan trực tiếp đến giới hạn cắt dạ dày.
Đánh giá độ biệt hóa của ung thư làm cơ sở để tiên lượng thời gian sống còn, nguy cơ tái phát, góp phần phát thảo kế hoạch phẫu thuật, hóa trị và xạ trị.
Xác định mô học của ung thư da dày là ung thư biểu mô, lymphoma hay GIST để có kế hoạch phối hợp điều trị giữa phẫu thuật, hóa trị, xạ trị hay nghiệm pháp trúng đích.
Cũng cần chẩn đoán các biến chứng nếu có để có kế hoạch điều trị toàn diện, đem lại kết quả tối ưu nhất cho BN.
-
Điều trị
Trước khi can thiệp phẫu thuật cần ổn định nội khoa bao gồm : điều chỉnh rối loạn nước điện giải, nhất là khi có hẹp môn vị, truyền máu nếu có thiếu máu. Nếu có suy dinh dưỡng nặng cần hỗ trợ dinh dưỡng tích cực bằng đường tiêu hóa tối đa có thể, phối hợp với đường tĩnh mạch thời gian khoảng 1 tuần trước phẫu thuật. Nếu dạ dày giãn to phù nề ứ đọng dịch và thức ăn cũ do hẹp môn vị thì cần đặt sonde mũi – dạ dày vài hôm trước phẫu thuật bán khẩn. Nếu có xuất huyết dạ dày do khối u không cầm được với điều trị nội thì cân nhắc phẫu thuật cấp cứu cắt dạ dày cầm máu.
Phẫu thuật cắt dạ dày là phương cách duy nhất có thể điều trị triệt để ung thư biểu mô dạ dày. Tuy nhiên chỉ có 85% BN còn có thể phẫu thuật được, và chỉ còn ½ trong số đó có chỉ định cắt dạ dày bán phần hay toàn phần hiệu quả (giai đoạn I, II, III), 1/2 còn lại vì giai đoạn quá muộn (giai đoạn IV) mà chỉ áp dụng các biện pháp phẫu thuật tạm bợ như nối vị tràng hay mở hỗng tràng nuôi ăn. Trong số các trường hợp cắt được dạ dày thì chỉ ½ trường hợp là có khả năng phẫu thuật triệt để nhờ ở giai đoạn mà các tế bào ung thư chưa lan tràn ra khỏi diện cắt.
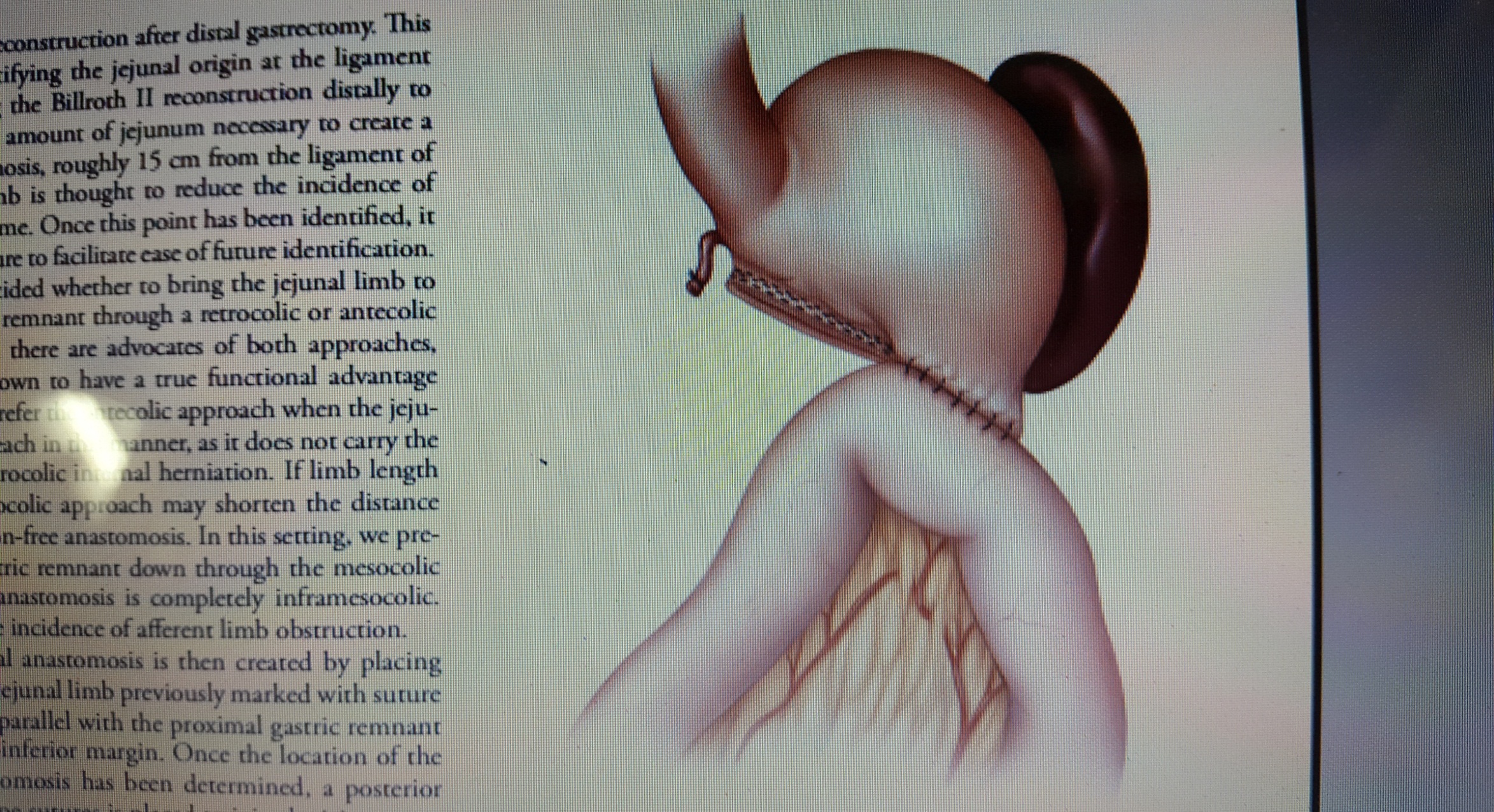
Cắt dạ dày do ung thư bao gồm các nội dung : cắt phần dạ dày chứa khối u với các bờ cắt an toàn phía trên u ít nhất là 5 – 6cm và phía dưới u qua khỏi môn vị, có thể đến 3-4 cm của tá tràng nếu khối u ở gần môn vị, cắt toàn bộ mạc nối lớn, mạc nối nhỏ, nạo hạch lân cận (N1), hạch theo hệ mạch thân tạng, hạch rốn lách, hạch rốn gan, hạch quanh tụy, hạch dọc theo bó mạch mạc treo tràng trên, hạch theo động mạch kết tràng giữa (N2), hiếm khi cần đến nạo hạch dọc theo động mạch chủ bụng (N3), trong một số trường hợp cân nhắc cắt lách hay cắt một phần cơ quan lân cận nếu có ung thư xâm lấn. Phục hồi lưu thông tiêu hóa sau cắt dạ dày có thể theo kiểu Billroth I hay Billroth II, nhưng kiểu Billroth II an toàn hơn vì ít nguy cơ tắc miệng nối do ung thư tái phát tại chỗ và không bị áp lực phải chừa phần dạ dày lại đủ nhiều để nối trực tiếp với tá tràng.
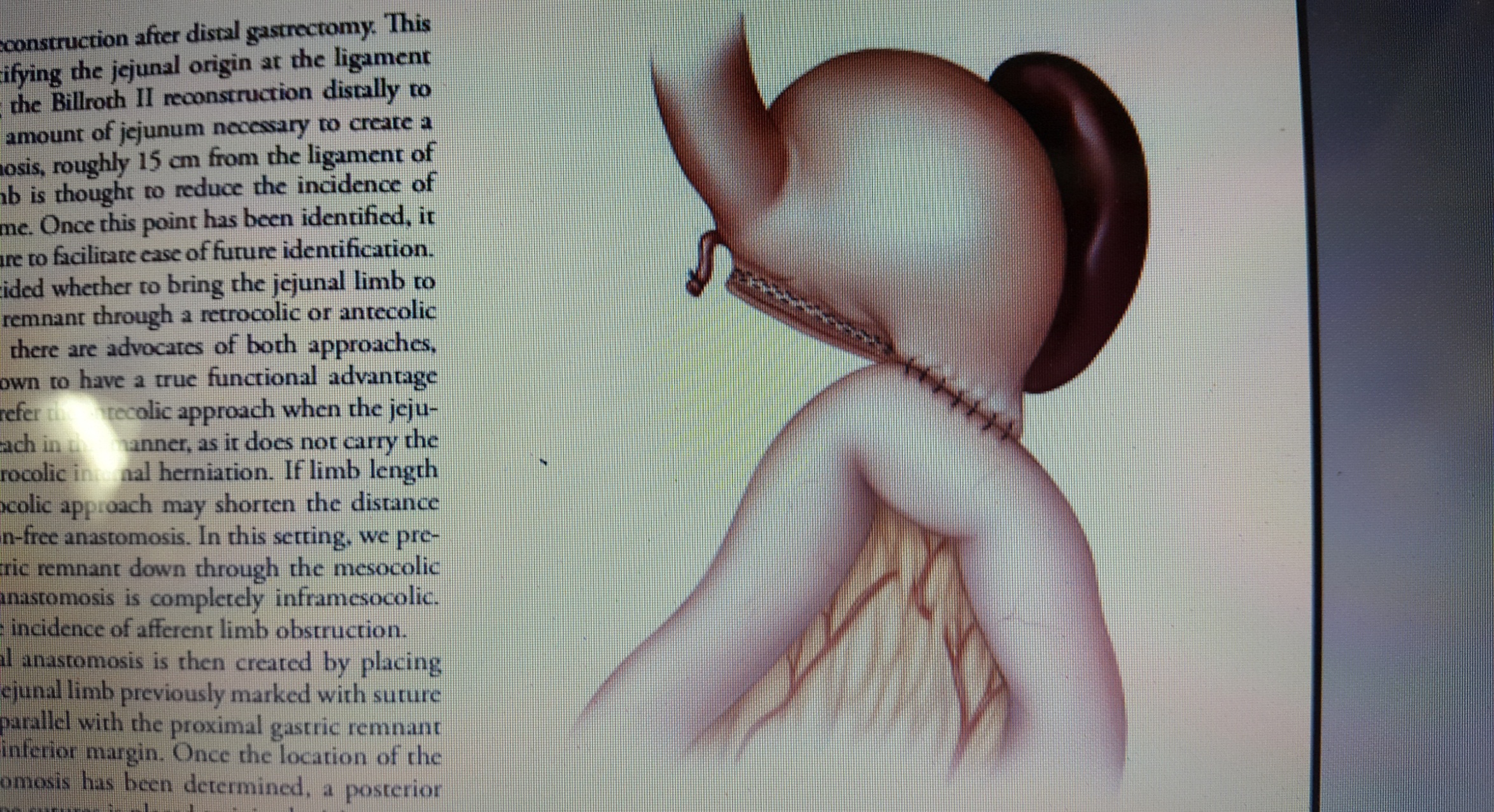
Hình 3 : Sơ đồ nối vị tràng theo kiểu Billroth II sau cắt bán phần xa của dạ dày. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )
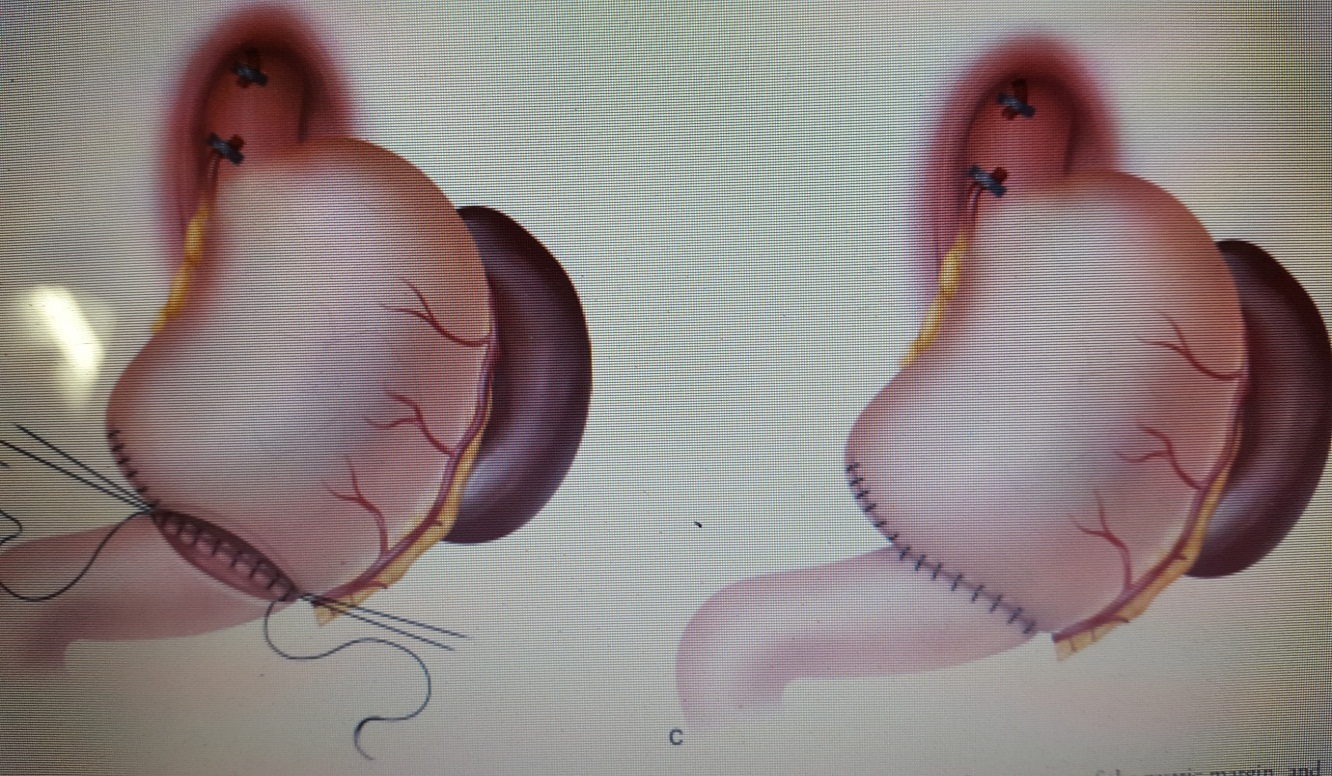
Hình 4 : Sơ đồ nối vị tràng theo kiểu Billroth I sau cắt bán phần xa của dạ dày. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )
Việc đánh giá giai đoạn ung thư và chỉ định cắt dạ dày trước khi mở bụng không phải lúc nào cũng chính xác, do đó cần đánh giá lại chính xác hơn trong mổ và thay đổi quyết định ngoại khoa nếu cần thiết. Chính vì vậy nội soi ổ bụng thám sát đôi khi là một lựa chọn hợp lý để tránh mở bụng ra mà không cắt dạ dày được. Phẫu thuật nội soi cắt dạ dày kèm nạo hạch cũng có thể được áp dụng cho những ung thư dạ dày giai đoạn không quá muộn và thương tổn khá đơn giản.
Khuynh hướng lan tràn ung thư dưới niêm mạc về phía trên của khối u cần được đánh giá chính xác trong mổ, nếu có điều kiện nên sinh thiết lạnh bờ diện cắt trên trước khi làm miệng nối, nếu có hiện diện tế bào ung thư thì phải mở rộng phạm vi cắt dạ dày lên trên.
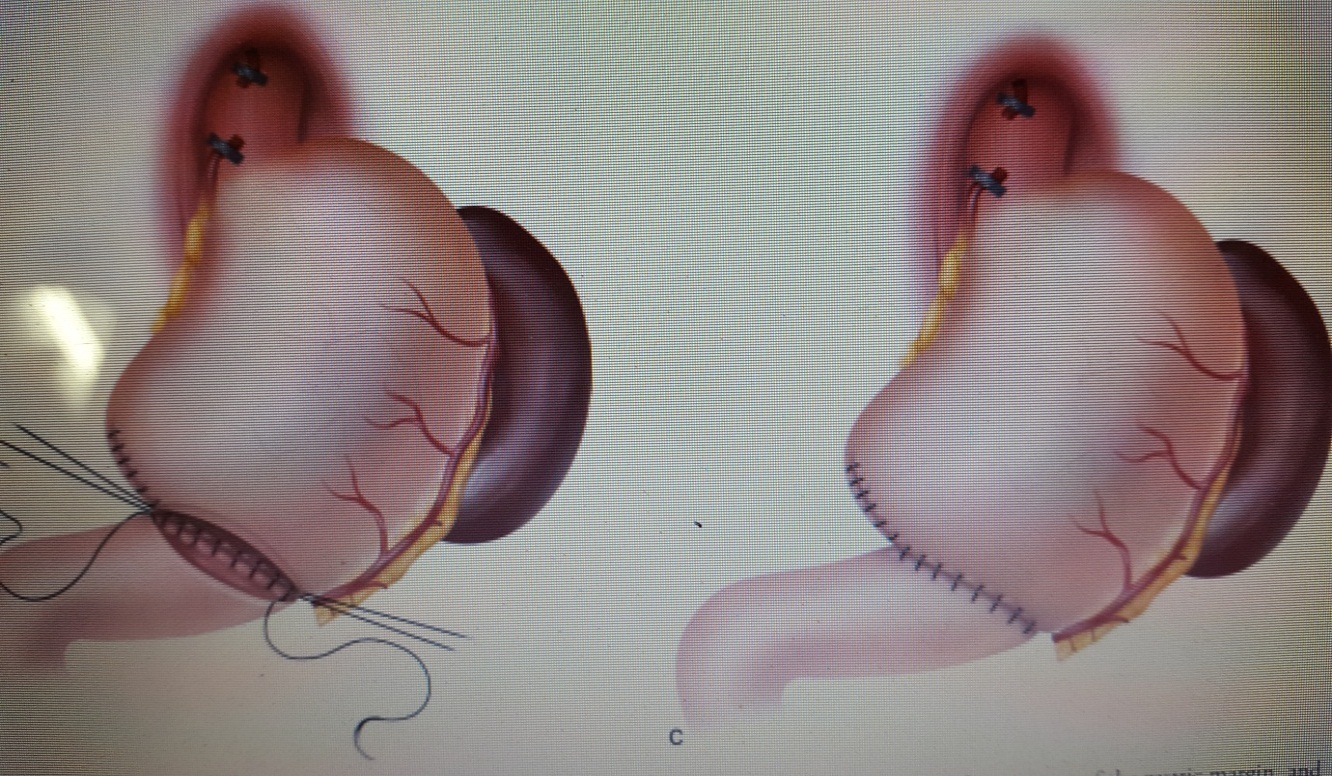
Cắt dạ dày toàn bộ khi khối u ở về phía tâm vị hay ung thư dạ dày lan tỏa (thể linitis plastica). Việc cắt lách kèm theo hay không đến nay vẫn còn bàn cãi. Tái lập lưu thông tiêu hóa bằng miệng nối thực quản – hỗng tràng theo kiểu Roux-en-Y. Việc tạo hình túi hỗng tràng để chứa thức ăn thay thế dạ dày bị cắt không có ý nghĩa về mặt dinh dưỡng mà còn làm tăng nguy cơ các biến chứng.
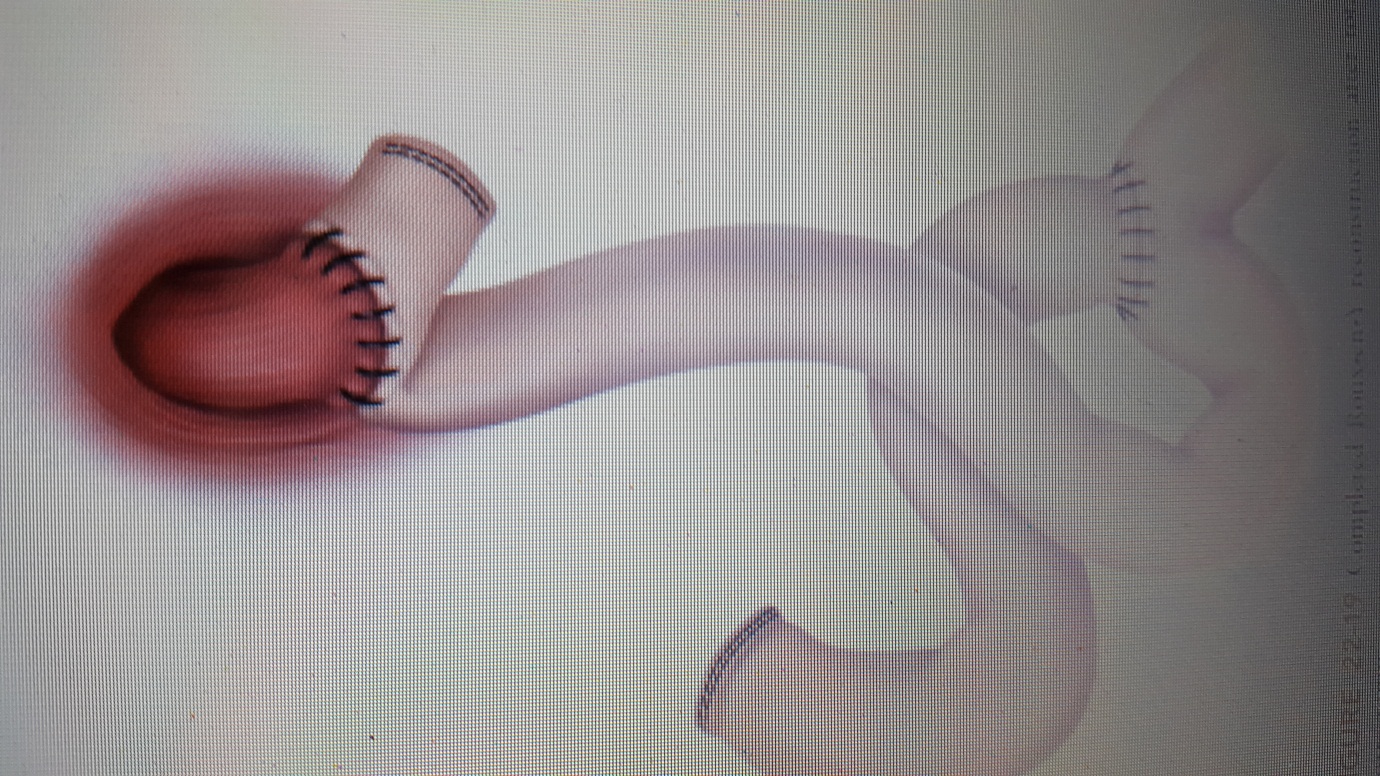
Hình 5 : Sơ đồ nối thực quản – hỗng tràng theo kiểu Roux-en-Y sau cắt dạ dày toàn bộ. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )
Đối với ung thư tâm vị, cắt bán phần dạ dày đoạn gần và một phần thực quản trên tâm vị, có thể kết hợp cắt lách, thực hiện miệng nối thực quản – dạ dày trong lồng ngực. Cuộc mổ thường gồm 2 thì : thì đầu mở bụng và thì sau mở lồng ngực bên phải phía sau.
Ngày nay những ung thư dạ dày giai đoạn rất sớm (giai đoạn 0 hay 1A) với thương tổn nhỏ dưới 2cm khu trú chỉ ở lớp niêm mạc có thể được điều trị bằng cắt hớt dưới niêm mạc qua nội soi dạ dày ( Endoscopic submucosal Resection) mà không cần phẫu thuật cắt dạ dày.
Ngoài phẫu thuật, điều trị hỗ trợ bằng hóa trị và xạ trị vẫn còn nhiều bàn cãi. Có thể áp dụng điều trị trước mổ với hóa trị, xạ trị, hay kết hợp hóa trị với xạ trị. Hiệu quả của điều trị tiền phẫu được đánh giá qua các khía cạnh như : đánh giá độ nhạy cảm với hóa chất của khối u làm cơ sở chuẩn bị cho hóa trị hậu phẫu, vai trò điều trị sớm các di căn xa vi thể, tác dụng phụ của mỗi liệu pháp, khả năng giảm bậc trong đánh giá giai đoạn ung thư sau điều trị tiền phẫu giúp tăng số bệnh nhân có khả năng phẫu thuật cắt bỏ triệt để.
Các nghiên cứu cũng chỉ ra rằng phẫu thuật kết hợp với hóa trị hỗ trợ trước và sau phẫu thuật sẽ cho ra kết quả tiên lượng tốt hơn phẫu thuật đơn thuần. Hóa trị kết hợp xạ trị sau mổ làm tăng tỷ lệ sống còn của bệnh nhân sau phẫu thuật.
Đối với các ung thư dạ dày tiến xa, hóa trị hỗ trợ cân nhắc sử dụng các hóa chất như doxorubicin hay fluorouracil nhưng kết quả có đáp ứng với mỗi loại thuốc trên BN chỉ khoảng 20%.
-
Tiên lượng
Nhìn chung tiên lượng sống sau 5 năm ung thư biểu mô dạ dày chỉ 12%, riêng nhóm ung thư dạ dày sớm được phẫu thuật triệt để thì tỷ lệ sống sau 5 năm lên đến 90%. Tỷ lệ sống còn sau 5 năm giảm dần khi giai đoạn của ung thư tăng lên, đến giai đoạn II còn 30%, giai đoạn III còn 10%, không BN nào giai đoạn IV sống sau 5 năm.
Tử vong do K dạ dày có thể do ung thư di căn đến các cơ quan khác, do tắc nghẽn đường tiêu hóa, do chảy máu tiêu hóa dai dẵng và do cả suy mòn dần dần.
- Lymphoma dạ dày
Lymphoma dạ dày là thương tổn ung thư nguyên phát mô lympho trong lớp niêm mạc dạ dày, chiếm chỉ 2% tổng số ung thư dạ dày, nhưng đứng thứ hai trong số các ung thư nguyên phát của dạ dày, chỉ sau ung thư biểu mô tuyến dạ dày chiếm đến 95%. Lymphoma dạ dày gần như tất cả là lymphoma loại non-Hodgkin, tế bào dòng B. Có khoảng 20% lymphoma dạ dày có kèm theo đồng thời lymphoma nguyên phát ở một cơ quan khác như lymphoma các hạch vùng cổ, hạch nách, hạch bẹn, hạch mạc treo, hạch sau phúc mạc, hạch trung thất, lách, ruột non hay tủy xương…
Các triệu chứng chính là đau thượng vị và sụt cân, gần giống như ung thư biểu mô dạ dày. Dấu hiệu đặc trưng là khối u thường có kích thước lớn ở thời điểm bệnh được phát hiện, và kích thước của khối u liên quan không chặt chẽ với các triệu chứng khác của lymphoma dạ dày. Khối u ở thượng vị có thể sờ thấy trong 50% các trường hợp.
Chụp X-quang dạ dày cản quang có thể phát hiện thương tổn, nhưng hay nhầm lẫn với ung thư biểu mô tuyến dạ dày hay các ổ loét lành tính. Nội soi dạ dày sinh thiết cho chẩn đoán chính xác trước mổ đến 75% các trường hợp. Nếu không có sự xác định của giải phẫu bệnh trước mổ có thể dẫn đến quyết định sai lầm của phẫu thuật viên khi nghĩ rằng đây là khối u ung thư biểu mô dạ dày có kích thước quá lớn và không còn khả năng phẫu thuật. CT scan có vai trò khá lớn trong chẩn đoán và đánh giá giai đoạn trước mổ, đôi khi sinh thiết tủy xương cũng cần thực hiện.
Điều trị lymphoma dạ dày cần kết hợp linh hoạt cả hóa trị, xạ trị và phẫu thuật, tuy nhiên đến nay vẫn còn nhiều bàn cãi. Thông thường lymphoma dạ dày biệt hóa kém cần hóa trị dài ngày còn lymphoma dạ dày biệt hóa tốt cần xạ trị vùng bụng trước phẫu thuật. Hóa trị bổ sung cần được tiếp tục sau mổ cho những trường hợp có nguy cơ tái phát hay thương tổn lan rộng không thể cắt bỏ triệt để được. Phẫu thuật bao gồm cắt dạ dày, cắt lách khi tổn thương ung thư xâm lấn trực tiếp vào lách, đánh giá giai đoạn ung thư trong mổ bao gồm cả việc sinh thiết bằng kim hai thùy gan và các hạch dọc động mạch thân tạng và động mạch chủ. Nếu thương tổn lan đến thực quản hay tá tràng thì không cần thiết phải cắt bỏ các cơ quan này mà cần hóa trị bổ sung sau mổ.
Tỷ lệ sống còn sau 5 năm khoảng 50%. Tỷ lệ này phụ thuộc vào giai đoạn của bệnh, độ xâm lấn của thương tổn vào các lớp của thành dạ dày và độ biệt hóa của lymphoma. Hầu hết tái phát xuất hiện trong vòng 2 năm sau phẫu thuật, 2/3 các trường hợp tái phát là ở các cơ quan ngoài ổ bụng.
Rất khó phân biệt lymphoma với giả lymphoma dạ dày trước phẫu thuật. Đó là khối u mô lympho trong thành dạ dày với ổ loét trên bề mặt. Nó được cho là kết quả của đáp ứng viêm mãn tính. BN cũng có các triệu chứng như đau thượng vị, sụt cân, và hình ảnh khối u trên chẩn đoán hình ảnh. Điều trị giả lymphoma đơn giản chỉ là cắt bỏ và chẩn đoán chính xác dựa vào giải phẫu bệnh sau mổ, không cần hóa trị bổ sung vì chúng không phải là ung thư.
- Carcinoid ở dạ dày
Carcinoid ở dạ dày là một dạng ung thư nguyên phát của dạ dày, phát sinh từ những tế bào có nguồn gốc thần kinh nội tiết, đó là các tế bào giống tế bào ưa crôm ruột (ECL) tồn tại trong lớp niêm mạc bài tiết acid ở thân vị và đáy vị, chiếm khoảng 1,8% các ung thư nguyên phát của dạ dày.
Các triệu chứng thường gặp của carcinoid dạ dày là đau bụng, xuất huyết tiêu hóa và thiếu máu. Các triệu chứng ít gặp hơn là sụt cân, trào ngược dạ dày thực quản, hẹp môn vị hay tắc tâm vị, đôi khi có thể có triệu chứng ngứa, thở khò khè và ban đỏ ở da.
Nội soi dạ dày sinh thiết đủ cơ sở để xác định chẩn đoán. Tuy nhiên để tăng độ chính xác cần sinh thiết nhiều vị trí ở hang vị, thân vị, đáy vị, dọc theo bờ cong lớn và bờ cong nhỏ. Những thương tổn phát triển dưới niêm mạc gây khó khăn cho sinh thiết qua nội soi, lúc này có thể phải dùng đến chọc sinh thiết bằng kim nhỏ (FNA) dưới hướng dẫn của siêu âm qua nội soi. Các xét nghiệm sinh hóa góp phần chẩn đoán và phân loại làm cơ sở cho điều trị và tiên lượng.
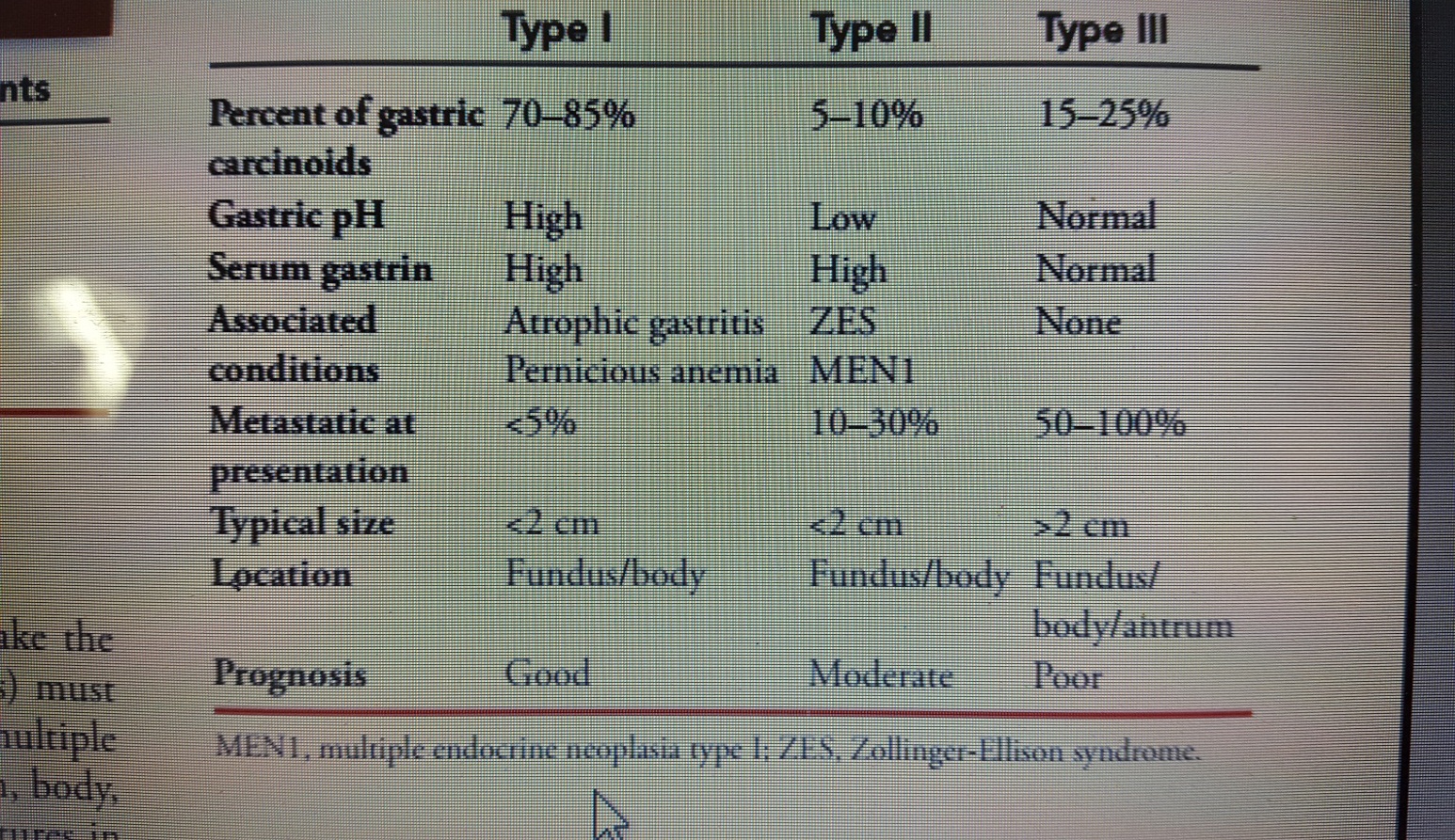
Bảng 3 : Bảng phân loại các type ung thư của carcinoid dạ dày. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )
Điều trị carcinoid dạ dày dựa vào phân loại và phạm vi lan tràn của bệnh. Các tổn thương type I có kích thước dưới 1cm và không quá 6 thương tổn khu trú ở lớp niêm mạc và dưới niêm mạc trong dạ dày có thể được cắt và theo dõi qua nộ soi dạ dày. Các thương tổn phức tạp hơn của type I có chỉ định cắt da dày bán phần và cần kết hợp cắt hang vị. Các thương tổn type II tùy phạm vi lan rộng mà có chỉ định cắt u gastrin, hay cắt dạ dày bán phần hay toàn phần. Các thương tổn type III có độ ác tính cao được điều trị phối hợp phẫu thuật với hóa trị giống như ung thư biểu mô dạ dày.
Đối với các tổn thương di căn, có thể phối hợp điều trị hỗ trợ với hóa trị, xạ trị hay liệu pháp chất đồng đẳng somatostatin, nhưng hiệu quả còn hạn chế.
- GIST (gastrointestinal stromal tumor) ở dạ dày
GIST là những khối u ác tính mô đệm phát triển ở dưới lớp niêm mạc đường tiêu hóa, trước đây hay gọi là leiomyosarcomas. Nó có thể phát triển thành một khối lớn và thường biểu hiện bằng triệu chứng xuất huyết tiêu hóa khi tổn thương phá thủng lớp niêm mạc bao phủ trên bề mặt khối u. Khối u thường có một ổ loét trung tâm do hoại tử ở vùng cuối cùng của tưới máu. Trong phần lớn các trường hợp khối u thường hiện diện ở phần gần của dạ dày.
GIST có thể phát triển vào trong lòng dạ dày, nhô lên trên bề mặt của niêm mạc hay phát triển ra ngoài tạo nên u nhú vào trong khoang phúc mạc. GIST phát triển lan tràn bằng sự xâm lấn trực tiếp vùng lân cận hay di căn theo đường máu. CTscan giúp ích rất nhiều cho chẩn đoán.
Khối u GIST phải được cắt bỏ triệt để, và nếu điều kiện kỹ thuật cho phép thì việc cắt kết hợp các tổn thương di căn sẽ làm nâng cao kết quả điều trị.
Tỷ lệ sống còn sau 5 năm là 20%. Tiên lượng của bệnh có liên quan đến kích thước và phân loại khối u, hình thái thương tổn ở nhiễm sắc thể.
GIST không đáp ứng với xạ trị, nhưng đáp ứng với liệu pháp nhắm trúng đích sau khi có kết quả xét nghiệm sinh học phân tử. Imatinib mesylate (Gleevec) tỏ ra khá hiệu quả. Nó được chỉ định khi mầm bệnh lan tràn và cũng được nghiên cứu điều trị như một điều trị hỗ trợ sau phẫu thuật.
- Polyp dạ dày
Polyp dạ dày bắt đầu là những thương tổn lành tính, thường gặp ở người lớn tuổi, hay hiện diện ở phần xa của dạ dày, có thể yên lặng hay có triệu chứng. Một tỷ lệ nhỏ của polyp dạ dày có thể liên quan đến ung thư dạ dày trong quá trình phát triển. Do đó bất cứ khi nào phát hiện polyp dạ dày chúng ta cần phải khảo sát để loại trừ ung thư dạ dày.
Về mô học, polyp dạ dày được phân làm 3 loại chính : polyp tăng sản (hyperplastic), polyp u tuyến (adenomatous), và polyp dạng viêm (inflammatory). Ngoài ra còn có các loại polyp ít gặp hơn như polyp tuyến lạc chỗ (heterotopic), polyp dạng u mô thừa (hamartomatous) và các thương tổn dạng polyp hiếm gặp hơn như leiomyoma hay các khối u carcinoid.
Polyp tăng sản là sự phát triển quá mức của biểu mô bình thường, nó chiếm đa số, khoảng 80% các trường hợp. Chúng không phải là khối u và không có mối liên quan với ung thư dạ dày. Polyp dạng viêm có rất ít nguy cơ chuyển thành ác tính.
Polyp dạ dày dạng u tuyến tuy ít gặp, chiếm khoảng 10-15% các trường hợp, nhưng cần lưu ý vì có khoảng 30% của dạng này có chứa mầm mống sinh ung thư biểu mô tuyến dạ dày. Ngay trong số các polyp u tuyến dạ dày lành tính cũng có đến 20% BN có nguy cơ bị ung thư biểu mô tuyến ở một nơi khác nào đó trong dạ dày. Tần suất ung thư hóa polyp u tuyến tăng lên theo kích thước của polyp. Những polyp có cuống và kích thước nhỏ hơn 2cm đường kính thường không ác tính. Khoảng 10% các polyp u tuyến lành tính có thể phát triển thành ung thư trong suốt thời gian tồn tại của nó.
Bệnh nhân có polyp dạ dày có thể thiếu máu nhẹ do quá trình chảy máu mạn tính từ polyp hay rối loạn hấp thu sắt. Hơn 90% BN thiếu acid HCL trong dịch vị. Hấp thu vitamin B12 sụt giảm trong 25% BN. Triệu chứng lâm sàng polyp dạ dày thường mơ hồ và thường được phát hiện tình cờ khi soi dạ dày.
Các polyp dạ dày cần được cắt bỏ qua nội soi dạ dày và làm xét nghiệm giải phẫu bệnh. Đối với các polyp quá lớn và không có cuống mà không thể cắt trọn qua nội soi được thì cần sinh thiết trước khi quyết định phẫu thuật, nhưng tốt nhất là mở dạ dày cắt trọn polyp và sinh thiết lạnh để có kết quả ngay. Nếu polyp được xác định là đã ung thư, cắt dạ dày được chỉ định. Những polyp lành tính nhưng không cắt được qua nội soi dạ dày thì cũng cần cắt bỏ qua mở dạ dày và làm sinh thiết lại.
Cắt bán phần xa dạ dày được chỉ định khi có đa polyp tập trung ở phần xa dạ dày. Nếu có khoảng 10-20 polyp rải rác khắp dạ dày, chúng ta sẽ cắt hang vị và qua đó cắt hết các polyp còn lại trong dạ dày. Cắt dạ dày toàn bộ có thể được chỉ định trong bệnh đa polyp dạ dày lan tỏa có triệu chứng.
Mặc dù polyp dạ dày tái phát sau khi cắt trọn hết là không nhiều, nhưng những BN polyp dạ dày cần được theo dõi trong thời gian dài bởi họ có nguy cơ thiếu máu mạn và một nguy cơ nhỏ ung thư dạ dày về sau, nhất là polyp có kích thước lớn hay polyp thể u tuyến.
TỪ KHÓA : ung thư, dạ dày, biểu mô, lymphoma, carcinoid, GIST
CÂU HỎI LƯỢNG GIÁ :
- Đặc điểm nào sau đây đúng nhất với ung thư dạ dày tế bào nhẫn :
- Trên tiêu bản hầu hết các tế bào có dạng nhẫn.
- Thường gặp ở nam nhiều gấp đôi nữ.
- Thường gặp ở phụ nữ tuổi tương đối trẻ.
- Tuổi thường gặp nhất là 63 tuổi.
- Yếu tố nào sau đây không thuộc nhóm các yếu tố nguy cơ gây ung thư dạ dày :
- Helicobacter pylori.
- Rượu.
- Thuốc lá.
- Chế độ ăn quá nhiều muối và tinh bột.
- Ung thư dạ dày thường gặp nhất là carcinoma. Loại thương tổn nào ở dạ dày sau đây không thuộc nhóm các ung thư ít gặp của dạ dày :
- Lymphoma.
- Carcinoid.
- Polyp.
- GIST .
- Trong các nhóm carcinoma dạ dày, nhóm thương tổn hình thái học nào sau đây gây khó khăn nhất cho chẩn đoán, thường dẫn đến chẩn đoán trễ và có tiên lượng xấu nhất :
- Ung thư dạng loét.
- Ung thư dạng polyp.
- Ung thư dạng tiến triển.
- Ung thư dạng thâm nhiễm (plastica).
- Nhận định nào sau đây là đúng nhất trong tiếp cận chẩn đoán ung thư dạ dày :
- Các dấu hiệu báo động ung thư dạ dày thường là đặc hiệu.
- Các dấu hiệu báo động ung thư dạ dày xuất hiện rõ ràng khi bệnh đã ở vào các giai đoạn sau.
- Khi khám lâm sàng cẩn thận và hệ thống, một số dấu thực thể thường phát hiện được ngay khi ung thư ở giai đoạn chưa muộn.
- Chỉ định nội soi dạ dày sinh thiết khi lâm sàng có các dấu hiệu tương đối rõ ràng.
- Khi có một số dấu hiệu lâm sàng, xét nghiệm máu và phân nghi ngờ ung thư dạ dày nhưng nội soi dạ dày sinh thiết trả lời viêm dạ dày mạn tính, công việc tiếp theo nên làm có thể là :
- Nội soi dạ dày lại và sinh thiết đúng kỹ thuật.
- Chụp X quang dạ dày cản quang.
- Chụp CT scan bụng cản quang.
- Tất cả đều đúng.
- Biến chứng thường gặp nhất của ung thư thân vị là :
- Thiếu máu.
- Hẹp môn vị.
- Thủng dạ dày.
- Vàng da tắc mật.
- Trong điều trị ung thư dạ dày không còn ở giai đoạn sớm, nhưng còn khả năng phẫu thuật được, khuyến cáo nào sau đây là không phù hợp :
- Phẫu thuật cắt dạ dày là cách duy nhất có thể điều trị triệt để.
- Nếu cắt dạ dày bán phần xa thì nên nối theo kiểu Billroth II để hạn chế biến chứng tắc miệng nối khi K tái phát.
- Nếu cắt dạ dày bán phần xa thì nên nối theo kiểu Billroth I để phòng các biến chứng như hội chứng quai đến hay hội chứng Dumping.
- Nên kết hợp phẫu thuật với hóa trị và xạ trị để nâng cao kết quả điều trị và cải thiện tiên lượng.
- Đặc điểm nào sau đây là không đúng đối với lymphoma dạ dày :
- Thường hiếm gặp.
- Khối u lymphoma dạ dày trên lâm sàng thường lớn hơn và sờ được dễ hơn khối u do carcinoma dạ dày.
- Chẩn đoán xác định trong khá nhiều trường hợp phải chờ đợi đến kết quả giải phẫu bệnh sau mổ.
- Tiên lượng xấu hơn carcinoma dạ dày.
- Đặc điểm nào sau đây là không đúng đối với GIST ở dạ dày :
- Triệu chứng thường gặp là xuất huyết tiêu hóa.
- Nếu có biến chứng, hẹp môn vị là hay gặp.
- Ngoài phẫu thuật, nghiệm pháp nhắm trúng đích với Imatinib mesylate góp phần cải thiện đáng kể kết quả điều trị.
- Tiên lượng tốt hơn carcinoma dạ dày.
TÀI LIỆU THAM KHẢO
- Gerard M. Doherty, Lawrence W. Way; ( 2010); Stomach and Duodenum; Current Diagnosis and Treatment Surgery; 13th Edition, pp. 501-505.
- Lan S. Soriano, Daniel T. Dempsey; ( 2013); Benign Gastric Disorders; Maingot’s Abdominal Operations 2013, pp. 458.
- John T. Langell, Sean J. Mulvihill; (2013); Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013, pp. 463-485.
MỤC TIÊU BÀI GIẢNG
- Nêu được dịch tể học và các yếu tố nguy cơ của ung thư dạ dày.
- Mô tả được các cách phân loại ung thư dạ dày.
- Mô tả được các triệu chứng lâm sàng, cận lâm sàng, biến chứng và cách tiếp cận chẩn đoán ung thư biểu mô dạ dày.
- Nêu được các nội dung trong điều trị ung thư biểu mô dạ dày.
- Nhận diện được các đặc trưng riêng của các dạng ung thư dạ dày ít gặp như : lymphoma, GIST và carcinoid.
NỘI DUNG BÀI GIẢNG
- Đại cương ung thư dạ dày, dịch tể học và các yếu tố nguy cơ
- Các cách phân loại ung thư dạ dày
- Triệu chứng lâm sàng ung thư biểu mô dạ dày
- Các dấu hiệu cận lâm sàng ung thư biểu mô dạ dày
- Biến chứng của ung thư dạ dày
- Tiếp cận chẩn đoán ung thư dạ dày
- Điều trị ung thư dạ dày
- Tiên lượng ung thư dạ dày
- Lymphoma dạ dày
- Carcinoid dạ dày
- GIST ở dạ dày
- Polyp dạ dày
- Đại cương
Mỗi năm có khoảng 900000 – 950000 BN ung thư dạ dày mới xuất hiện trên thế giới, tính riêng tại Mỹ có khoảng hơn 20000 ca. Tần suất mắc bệnh khác nhau theo từng vùng địa lý. Tỷ lệ mắc bệnh mới mỗi năm trong nam giới ở Mỹ là 10/100000, ở Châu Âu khoảng 35/100000, và cao nhất ở Costa Rica là 63/100000. Tuy nhiên tỷ lệ này đã giảm và chỉ còn bằng 1/3 so với 35 năm trước. Điều này có lẽ có liên quan đến sự giảm tỷ lệ nhiễm H. pylori, một trong những nguyên nhân gây nên ung thư dạ dày. H. pylori được biết đến như một tác nhân gây viêm teo dạ dày mãn tính, một dạng thương tổn tiềm ẩn nguy cơ gây ung thư dạ dày.
Các nghiên cứu dịch tể học đã chỉ ra rằng những người có nhiễm H. pylori có nguy cơ ung thư biểu mô dạ dày ở phần thân vị và hang vị tăng lên từ 3,6 đến 18 lần, và nguy cơ này tương quan với nồng độ kháng thể kháng H. pylori trong huyết thanh. Tuy nhiên sự hiện diện của H. pylori không liên quan đến một dạng mô học chuyên biệt nào của ung thư biểu mô dạ dày.
Các nghiên cứu cũng chứng minh nguy cơ ung thư dạ dày tăng lên với chế độ ăn thừa muối và nitrat, thường có nhiều trong các thực phẩm lên men để lâu, chế độ ăn thiếu rau quả mà thừa tinh bột. Nguy cơ ung thư dạ dày cũng tăng lên ở nhóm người béo phì, người hút thuốc lá.
Yếu tố di truyền trong ung thư dạ dày đã được đề cập lần đầu tiên từ thế kỹ thứ XVII. Có khoảng 3% ung thư dạ dày là do các hội chứng di truyền, mà biểu hiện thường gặp nhất là dạng ung thư dạ dày lan tỏa di truyền. Các bệnh nhân này xuất hiện ung thư khi còn trẻ tuổi với thương tổn dạng đa nốt ung thư lan tỏa. Khoảng 30-40% thành viên trong họ hàng anh em khắng khít của gia đình mắc bệnh này có mang đột biến gen CDH1 (khi chưa bị đột biến, CDH1 là gen ức chế sinh ung). Các thành viên mang đột biến gen này có 60 – 90% nguy cơ phát triển thành ung thư dạ dày lan tỏa trong suốt cuộc đời của họ. Do đó đã có những khuyến cáo nên cắt dạ dày triệt căn dự phòng sớm ở những người có mang đột biến gen CDH1, tuy nhiên cũng có ý kiến khuyên chỉ nên nội soi dạ dày tầm soát hàng loạt sớm và định kỳ ở những đối tượng này, và phẫu thuật cắt dạ dày sẽ thực hiện khi nào có bằng chứng ung thư qua sinh thiết.
Ung thư dạ dày nhìn chung cho tất cả các thể khác nhau ít xuất hiện ở tuổi dưới 40, và tăng dần tần suất sau tuổi này đến đỉnh điểm ở tuổi 63, nam giới nhiều gấp đôi nữ giới.
- Phân loại
Ung thư dạ dày về mô học chủ yếu gồm 4 loại. Ung thư biểu mô dạ dày (carcinoma) thường gặp nhất chiếm tỷ lệ trên 95%, có diễn tiến nhanh và tiên lượng nặng nhất. Ung thư mô lympho của dạ dày được gọi là lymphoma dạ dày chiếm tỷ lệ khoảng 2%. Ung thư mô đệm dưới niêm mạc của dạ dày được gọi là GIST ở dạ dày, và ung thư tế bào có nguồn gốc thần kinh nội tiết ở dạ dày được gọi là carcinoid ở dạ dày hiếm gặp hơn và có tiên lượng tốt hơn.
Hầu như tất cả ung thư biểu mô của dạ dày là ung thư biểu mô tuyến. Một số ít ung thư biểu mô dạng tế bào vảy ở gần tâm vị là ung thư thứ phát sau ung thư thực quản. Theo hình thái học, ung thư biểu mô ở dạ dày có 5 loại :
1. Ung thư dạ dày dạng loét chiếm 25%. Nó là một ổ loét sâu trên nền khối u, lúc này khối u đã xâm lấn qua tất cả các lớp của thành dạ dày, có khi đến cả các cơ quan lân cận, bờ ổ loét không nhô ra như trong các ổ loét lành tính.
2. Ung thư dạ dày dạng polyp chiếm 25%. Chúng là những khối u kích thước lớn, đáy rộng, phát triển vào trong lòng dạ dày và có khuynh hướng di căn muộn.
3. Ung thư dạ dày dạng lan tỏa bề mặt chiếm 5%. Chúng được xem như K dạ dày sớm, thương tổn chỉ khu trú ở lớp niêm mạc và dưới niêm mạc. Di căn xảy ra chỉ khoảng 30% các trường hợp. Ngay khi đã di căn thì tiên lượng của BN sau cắt dạ dày vẫn tốt hơn các thương tổn ung thư xâm lấn vào lớp sâu của các K dạ dày tiến triển. Tại Nhật các chương trình tầm soát K dạ dày đã thành công khi các ung thư dạ dày sớm chiếm đến 30% các ung thư dạ dày được phẫu thuật. Điều này làm thời gian sống còn sau mổ tăng lên rõ rệt.
4. Ung thư dạng thâm nhiễm xơ cứng dạ dày ( linitis plastica ) chiếm 10%. Thương tổn này khác với thể lan tỏa bề mặt ở chỗ nó xâm nhập tất cả các lớp của thành dạ dày và có khuynh hướng lan rộng, làm thành dạ dày xơ cứng, dạ dày mất mềm mại. Nội soi dạ dày sinh thiết không phải lúc nào cũng nhanh chóng nhận diện được tế bào ác tính nên hay dẫn đến chẩn đoán muộn. Mặt khác ung thư dạng này khuynh hướng gieo rắc sớm. Do đó khả năng phẫu thuật được là ít và thường tiên lượng rất xấu.
5. Ung thư dạ dày tiến triển chiếm 35%. Chúng bao gồm các khối u lớn được nhìn thấy từ trong lòng dạ dày và cả từ phía ngoài dạ dày, có thể ban đầu chúng cũng khu trú nhưng phát triển nhanh từ giai đoạn sớm.
Ung thư biểu mô tuyến dạ dày còn được phân loại dựa vào độ biệt hóa của các tế bào ác tính. Có 3 độ biệt hóa là : tốt, trung bình và kém biệt hóa. Độ biệt hóa càng kém thì tính chất ác tính càng cao biểu hiện ở tốc độ và phạm vi lan tràn của tế bào ung thư. Ở góc độ mô học, các khối u mà tế bào của nó có cấu trúc tuyến ống tiên lượng tốt hơn khi có cấu trúc lan tỏa.
Gọi là ung thư biểu mô dạ dày tế bào nhẫn khi hiện diện hơn 50% số lượng tế bào có dạng nhẫn trên tiêu bản giải phẫu bệnh. K dạ dày tế bào nhẫn ngày càng gia tăng và đến nay chiếm gần 1/3 các trường hợp K dạ dày. Chúng là dạng ung thư thường có cấu trúc lan tỏa, thường gặp hơn ở các BN nữ, BN trẻ tuổi, và các khối u thường nằm ở phía phần xa của dạ dày. Ung thư dạ dày tế bào nhẫn có liên quan đến các yếu tố di truyền. Ngày nay sinh học phân tử đã xác định được sự hiện diện của gen đột biến CDH1 trong cơ chế bệnh sinh , và nếu BN có mang gen đột biến gây bệnh này thì được khuyên cắt toàn bộ dạ dày trước khi khối u ác tính xuất hiện, tuy nhiên nhóm bệnh này chiếm tỷ lệ rất nhỏ.
Vị trí ung thư biểu mô dạ dày hình thành được phân bố như sau : 40% ở hang vị nhưng chủ yếu nằm ở bờ cong nhỏ, 30% ở thân vị và đáy vị, 25% ở tâm vị, còn 5% lan tỏa khắp dạ dày.
Sự lan rộng của ung thư xảy ra khi khối u lan ra trong thành dạ dày, phát triển ra phía ngoài dạ dày đến các cơ quan lân cận, di căn đến các hạch bạch huyết hay di căn xa (TNM). Trong thành dạ dày, khối u có khuynh hướng phát triển về phía đầu gần hơn là đầu xa ( theo hướng ngược chiều nhu động ống tiêu hóa ). Việc đánh giá giai đoạn bệnh lý có liên quan chặt chẽ đến tiên lượng sống còn, thông thường có đến ¾ BN đã có di căn khi được phẫu thuật ( thường là giai đoạn T3, T4 ). Giai đoạn T3 thường đi kèm di căn hạch, giai đoạn T4 thường kèm di căn hạch cộng với di căn xa và xâm lấn cơ quan lân cận.
Gọi là ung thư dạ dày giai đoạn sớm khi thương tổn chỉ khu trú ở lớp niêm mạc hay lớp dưới niêm dù có hay không có di căn hạch ( Tis,T1 ). Lúc này tiên lượng sống còn 5 năm sau phẫu thuật đạt đến 90%.
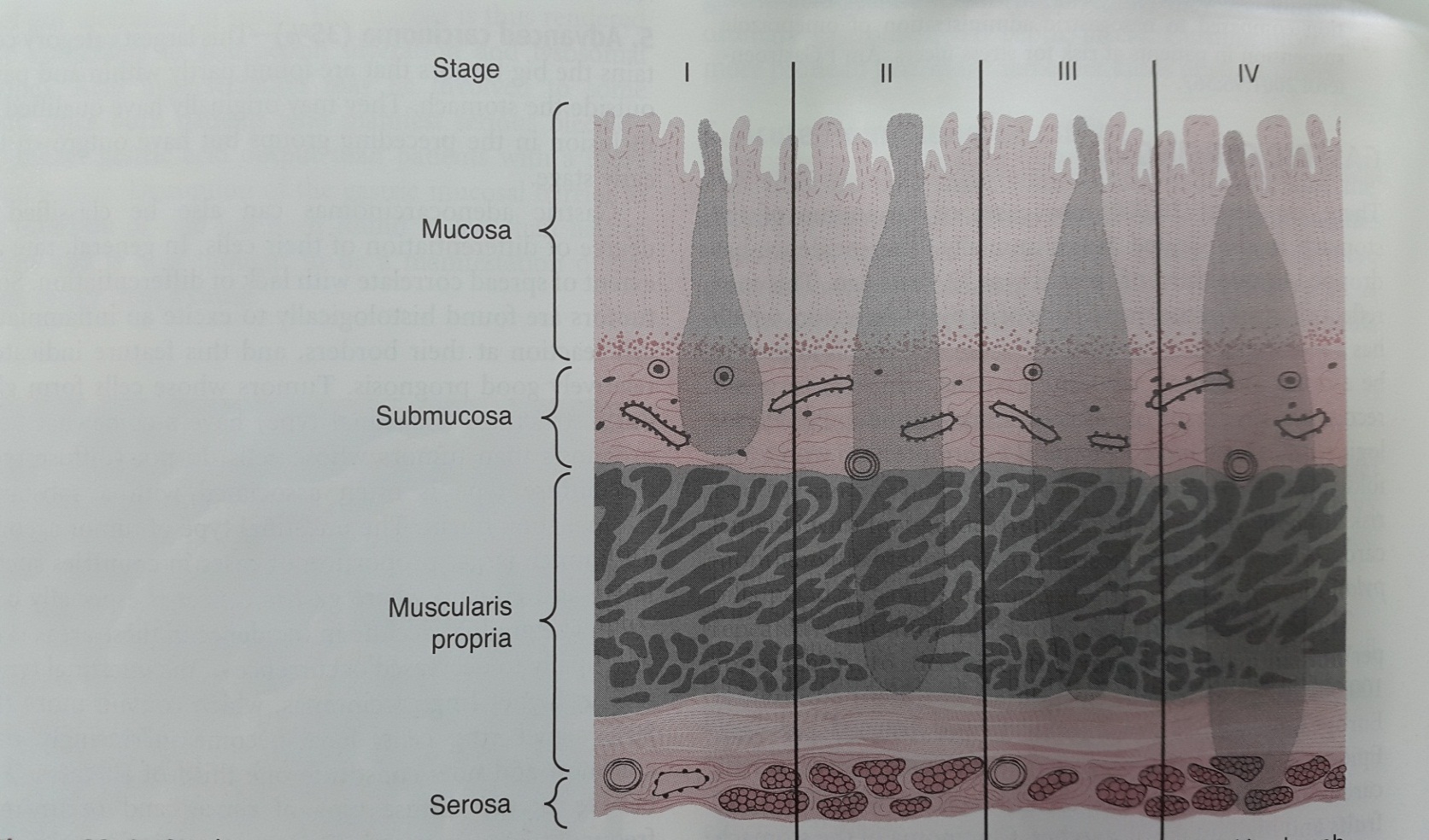
Hình 1 : Sơ đồ đánh giá các giai đoạn khối u ( T ) của ung thư biểu mô dạ dày. ( Nguồn : Gerard M. Doherty, Lawrence W. Way; Stomach and Duodenum; Current Diagnosis and Treatment Surgery 2010; 13th Edition )
- Lâm sàng
Dấu hiệu sớm nhất thường gặp là cảm giác nặng bụng mơ hồ sau ăn mà BN thường không coi trọng. Đôi khi có rối loạn tiêu hóa với tần suất và sự dai dẳng khác với những lần trước đây, chán ăn nhất là ăn thịt, ăn khó tiêu.
Đau bụng trên sau ăn không thường xuyên, có thể buồn nôn hay nôn, đặc biệt nôn là dấu hiệu nổi bật khi có hẹp môn vị, lúc này nôn ra thức ăn cũ, nôn ra máu nếu có chảy máu từ khối u.
Nuốt khó chỉ xảy ra nếu khối u nằm ở tâm vị. Đại tiện phân đen gặp trong một số ít trường hợp, thường là xuất huyết tiêu hóa dạng vi thể, có thể táo bón do ăn uống kém hay hẹp môn vị.
Toàn trạng biểu hiện thiếu máu, da xanh, niêm nhạt trong khoảng 40% các trường hợp. Sụt cân là dấu hiệu hay gặp nhất nhưng không đặc hiệu, tuy nhiên sụt cân xuất hiện đột ngột trong vài tháng ở BN có các triệu chứng dạ dày thì nên cảnh giác ung thư dạ dày.
Khối u vùng thượng vị có thể sờ được trong ¼ các trường hợp, khối u nằm lệch phải khi ung thư gần môn vị, nằm lệch trái khi ung thư ở đáy vị, khối u có thể di động khi chưa xâm lấn các cơ quan lân cận. Gan to chiếm khoảng 10%. Dấu óc ách buổi sáng xuất hiện khi có hẹp môn vị.
Mặc dù các dấu hiệu báo động ung thư dạ dày thông thường là không đặc hiệu, nhưng khi ung thư dạ dày có các dấu hiệu báo động xuất hiện càng rõ thì bệnh càng tiến triển và tiên lượng sống còn càng ngắn.
Khám lâm sàng có thể phát hiện các dấu di căn của K dạ dày giai đoạn muộn như hạch trên đòn trái (hạch Troisier), hạch dọc bên cổ (hạch Virchow), mảng lổn nhổn phúc mạc trước trực tràng (mảng Blumer), khối u buồng trứng do di căn (u Krukenberg), khối u dạ dày xâm lấn tụy, báng bụng, sự gieo rắc ung thư ở gan, mạc nối lớn, phúc mạc, phổi, não và xương.
- Cận lâm sàng
Xét nghiệm máu thường phát hiện thiếu máu nhược sắc, có khi thiếu máu nặng, albumin có thể thấp, rất hiếm khi có bilirubin tăng do khối u xâm lấn gây tắc mật, dấu ấn ung thư CEA có thể tăng trong 65% các trường hợp. Xét nghiệm phân phát hiện máu ẩn trong 50% các trường hợp.
Chụp X-quang dạ dày cản quang có giá trị chẩn đoán, nhưng có khoảng 20% âm tính giả do khó phát hiện ung thư giai đoại sớm, ung thư dạng loét, hay không thể phân biệt được ổ loét ác tính hay lành tính. Nhưng X-quang cho những dấu chứng khá đặc hiệu trong hội chứng hẹp môn vị hay K dạ dày thể thâm nhiễm (plastica).
Nội soi kết hợp sinh thiết là công cụ hữu hiệu nhất giúp xác định chẩn đoán ung thư biểu mô dạ dày, hầu hết các thương tổn không quá nhỏ đều xuất hiện trên màn hình nội soi. Không chỉ các thương tổn dạng khối u mà các thương tổn khác như polyp, loét, hay thậm chí chỉ là sự thay đổi bất thường màu sắc và hình thái của niêm mạc dạ dày đều phải được bấm sinh thiết hàng loạt hay chải mô làm xét nghiệm tế bào học. Thỉnh thoảng nội soi cũng có thể bỏ sót ung thư do chúng ta chủ quan không sinh thiết, hay lấy sinh thiết không đúng vị trí, không đủ số mẫu. Để có được một kết quả sinh thiết chính xác cao nhất cần phải lấy ít nhất là 6 mẫu sinh thiết.
Siêu âm thông thường chỉ phát hiện được các thương tổn tương đối lớn hay K dạ dày đã di căn. Các hình ảnh trên siêu âm như dày thành dạ dày bất thường, phát hiện các hạch di căn quanh dạ dày, ở rốn gan hay trong ổ bụng, thương tổn xâm lấn tụy, di căn gan, buồng trứng, phúc mạc hay dịch ổ bụng. Ngày nay các thiết bị siêu âm qua nội soi đưa vào trong lòng dạ dày có thể phát hiện được các ung thư dạ dày giai đoạn sớm, đồng thời giúp đánh giá giai đoạn ung thư rất tốt trước khi can thiệp ngoại khoa.
Chụp CTscan bụng cản quang tuy tốn kém nhưng có nhiều ưu điểm hơn siêu âm bụng, lưu ý là bệnh nhân cần được làm căng dạ dày bằng uống nước có pha loảng thuốc cản quang tan trong nước. Các dấu hiệu bất thường về hình ảnh học có độ nhạy và độ đặc hiệu cao hơn nhiều so với siêu âm.
- Các biến chứng của K dạ dày
Thiếu máu vừa là triệu chứng vừa là biến chứng của K dạ dày. Thiếu máu do ăn uống kém, do rối loạn hấp thu, do xuất huyết tiêu hóa đại thể hay vi thể dai dẵng, do bệnh cảnh ung thư. Thiếu máu từ nhẹ đến nặng. Trong những trường hợp thiếu máu nặng có đi cùng các dấu hiệu xuất huyết tiêu hóa cấp thì mức độ thiếu máu thường không tương đồng với mức độ xuất huyết tiêu hóa cấp, mức độ thiếu máu toàn thân thường trầm trọng hơn mức độ xuất huyết tiêu hóa do BN vừa mất máu cấp trên nền đã thiếu máu bán cấp hay mạn tính do ung thư dạ dày. Thiếu máu thường đi kèm với suy dinh dưỡng, có khi albumin giảm nhiều đến mức BN xuất hiện phù chân.
Xuất huyết tiêu hóa cũng vừa là triệu chứng vừa là biến chứng. Có khi có biến chứng xuất huyết tiêu hóa trầm trọng với ói ra máu hay đại tiện ra máu. Nhưng hiếm khi biến chứng xuất huyết tiêu hóa do ung thư dạ dày cần chỉ định phẫu thuật cắt dạ dày cấp cứu.
Hẹp môn vị là biến chứng hay gặp của ung thư phần xa của dạ dày, lúc này ung thư không còn sớm nữa. BN có thể ói ít hay nhiều, ói dày hay thưa là tùy thuộc vào giai đoạn của hẹp môn vị, ói ra thức ăn mà không kèm dịch mật, thường có dấu óc ách buổi sáng, táo bón, toàn thân suy sụp nhanh, dạ dày có thể giãn to ở bụng trên hay có khi giãn đến hạ vị. BN cần được hồi sức đầy đủ trước khi phẫu thuật bán khẩn, có khi còn cắt được dạ dày nhưng cũng có khi quá trễ chỉ còn nối vị tràng. Lưu ý, các khối u ung thư ở phần thân vị, đáy vị hay ung thư thể thâm nhiễm lan tỏa (linitis plastica) có khi rất to và ung thư ở giai đoạn rất trễ nhưng thường không có hội chứng hẹp môn vị.
Tắc tâm vị do ung thư vùng tâm vị hay gần tâm vị xâm lấn. BN suy sụp nhanh do không ăn uống được, nuốt khó, nuốt nghẹn, trớ ra thức ăn mới, đau vùng hõm ức. Cần phân biệt với ung thư thực quản, co thắt tâm vị hay hẹp môn vị bằng nội soi chẩn đoán, X-quang thực quản dạ dày cản quang. Phẫu thuật triệt để phức tạp hơn do phải cắt thêm một phần thực quản.
Thủng dạ dày do ung thư ít gặp, thường xảy ra ở ung thư dạ dày thể loét. Ngoài các triệu chứng của thủng dạ dày, BN còn nổi bật với các triệu chứng thiếu máu, suy kiệt, có khi phát hiện được dấu dày thành dạ dày trên chẩn đoán hình ảnh, nhưng cũng có khi chỉ xác định được ung thư gây thủng khi mổ hay thậm chí khi có kết quả giải phẫu bệnh. Xử lý ngoại khoa lúc này gặp nhiều khó khăn do bệnh nhân kèm theo viêm phúc mạc, suy kiệt và phải mổ cấp cứu.
Hiếm khi có ung thư dạ dày xâm lấn đường mật gây tắc mật hay xâm lấn đại tràng ngang gây tắc ruột. Tuy nhiên những ung thư tái phát sau cắt dạ dày có thể xâm lấn đầu tụy gây tắc mật hay di căn hạch rốn gan gây tắc mật, xâm lấn đại tràng ngang hay di căn ruột non gây tắc ruột, xâm lấn ra sau phúc mạc gây tắc niệu quản.
Ung thư dạ dày có thể di căn đến các cơ quan như gan, phổi, não, xương…, gây nên các ung thư thứ phát và biến chứng ở các cơ quan này.
- Chẩn đoán
Từ các dấu hiệu lâm sàng và cận lâm sàng nghi ngờ dù không đặc hiệu, hay tiền sử gia đình có người bị ung thư dạ dày, chẩn đoán xác định hầu hết được thực hiện nhờ nội soi dạ dày sinh thiết. Tuy nhiên, nếu nội soi dạ dày sinh thiết cho kết quả âm tính trong khi sự nghi ngờ ung thư vẫn còn thì chưa vội loại trừ. Cần nội soi sinh thiết lại đúng kỹ thuật và đủ số mẫu cần thiết để đánh giá. Có thể kết hợp thêm chụp X-quang dạ dày cản quang hay chụp CT scan để tránh bỏ sót ung thư. Có một số tình huống ung thư dạ dày chẩn đoán khó qua nội soi, như ung thư thể thâm nhiễm lan tỏa (plastica), việc nội soi sinh thiết một lần không phải lúc nào cũng chẩn đoán xác định ngay được, lúc này việc kết hợp X-quang hay CT scan là rất có ý nghĩa. Vai trò của chụp dạ dày cản quang ngày nay giảm dần nhờ sự kết hợp của nội soi dạ dày và chụp CT scan.
Trên thực tế chẩn đoán K dạ dày hay chậm trễ và có thể bị bỏ sót do các biểu hiện lâm sàng không đặc hiệu và thường giống với các bệnh thông thường như viêm loét dạ dày, trào ngược dạ dày thực quản…, cộng với sự chủ quan của Bác sỹ lâm sàng không cho chỉ định nội soi dạ dày. Tuy nhiên nếu bám sát vào các dấu hiệu báo động như : rối loạn tiêu hóa kéo dài hơn bình thường và đáp ứng không rõ ràng với điều trị nội khoa, sụt cân, thiếu máu, xuất huyết tiêu hóa, nôn ói, hay bệnh viêm loét dạ dày đã biết trước nhưng gần đây đáp ứng kém với điều trị… mà cho chỉ định sớm nội soi dạ dày kèm sinh thiết thì phần lớn có thể chẩn đoán xác định được bệnh. Cũng cần lưu ý là có một tỷ lệ nhỏ các ung thư dạ dày tiến triển nhưng trên lâm sàng không có dấu hiệu báo động nào rõ rệt, cần khám kỹ lưỡng và có sự nhạy cảm lâm sàng để sớm chỉ định các cận lâm sàng mở rộng xác định chẩn đoán.
Các ung thư dạ dày sớm hầu như không có dấu hiệu báo động nào trên lâm sàng, chẩn đoán xác định được thực hiện nhờ nội soi dạ dày tầm soát trên các đối tượng có yếu tố nguy cơ, siêu âm bề mặt niêm mạc dạ dày qua nội soi góp phần đánh giá giai đoạn ung thư trước khi can thiệp ngoại khoa.
Đánh giá mức độ tiến triển của bệnh hay di căn dựa vào chụp CT scan là chính, hay kết hợp sinh thiết mô nghi ngờ di căn. Đánh giá giai đoạn TNM có vai trò rất quan trọng trong kế hoạch phẫu thuật mà cụ thể là xác định ung thư có còn cắt bỏ được hay không và phạm vi cắt bỏ đến đâu là tối ưu. Việc đánh giá giai đoạn này được thực hiện trước mổ và sẽ đánh giá lại chính xác hơn trong mổ.
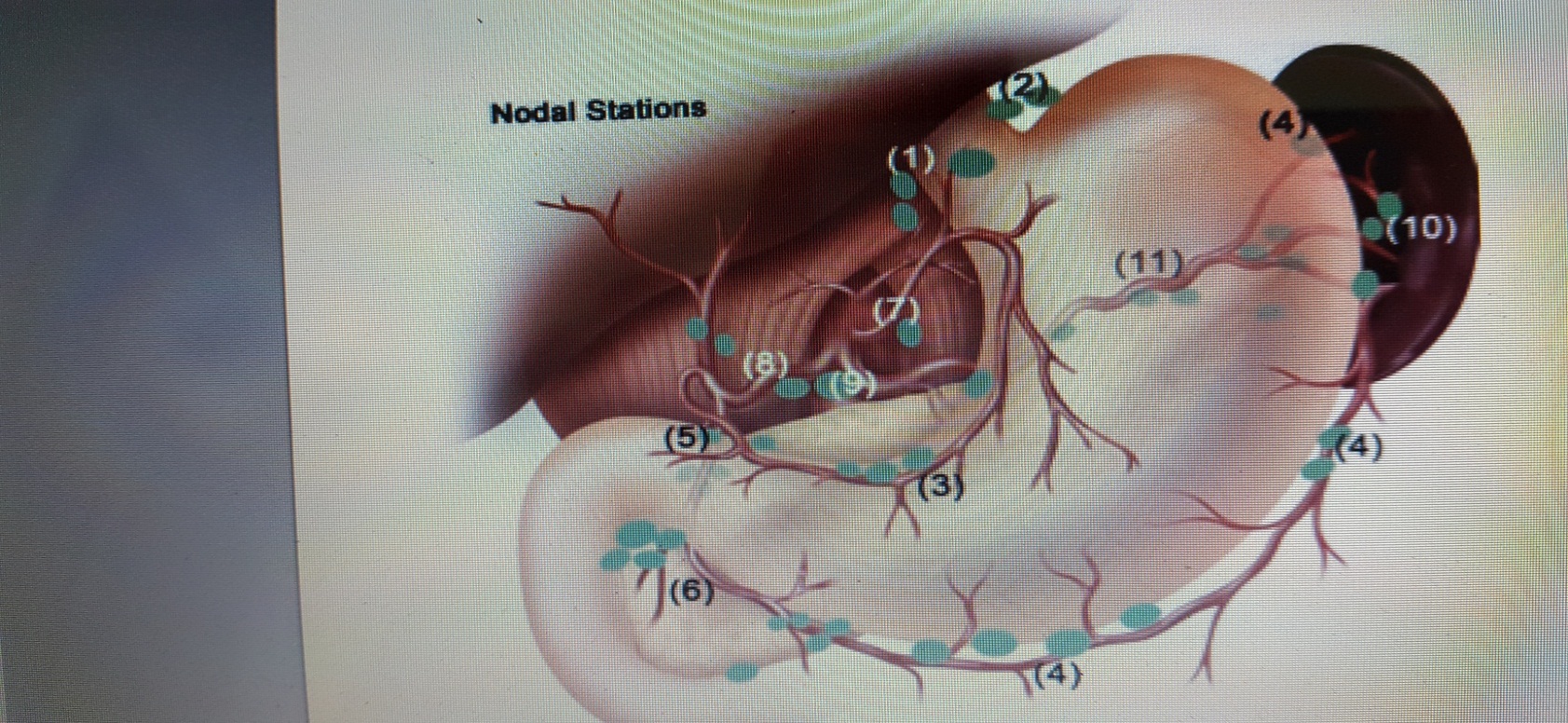
Hình 2 : Sơ đồ đánh số vị trí hạch di căn trong ung thư dạ dày. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )

Bảng 1 : Phân loại giai đoạn ung thư dạ dày theo TNM của Hiệp hội ung thư Hoa Kỳ (AJCC). ( Nguồn : Greene FL, Page DL, Fleming ID, et al. AJCC Cancer Staging Manual. 6th ed. Philadelphia, PA: JB Lippincott; 2002:111–118 )

Bảng 2 : Mô tả chi tiết nội dung từng giai đoạn của khối u dạ dày, hạch và di căn ( TNM ). ( Nguồn : Greene FL, Page DL, Fleming ID, et al. AJCC Cancer Staging Manual. 6th ed. Philadelphia, PA: JB Lippincott; 2002:111–118 )
Chẩn đoán ung thư dạ dày cần được xác định rõ vị trí khối u ở đâu trên dạ dày, vì điều này liên quan trực tiếp đến giới hạn cắt dạ dày.
Đánh giá độ biệt hóa của ung thư làm cơ sở để tiên lượng thời gian sống còn, nguy cơ tái phát, góp phần phát thảo kế hoạch phẫu thuật, hóa trị và xạ trị.
Xác định mô học của ung thư da dày là ung thư biểu mô, lymphoma hay GIST để có kế hoạch phối hợp điều trị giữa phẫu thuật, hóa trị, xạ trị hay nghiệm pháp trúng đích.
Cũng cần chẩn đoán các biến chứng nếu có để có kế hoạch điều trị toàn diện, đem lại kết quả tối ưu nhất cho BN.
- Điều trị
Trước khi can thiệp phẫu thuật cần ổn định nội khoa bao gồm : điều chỉnh rối loạn nước điện giải, nhất là khi có hẹp môn vị, truyền máu nếu có thiếu máu. Nếu có suy dinh dưỡng nặng cần hỗ trợ dinh dưỡng tích cực bằng đường tiêu hóa tối đa có thể, phối hợp với đường tĩnh mạch thời gian khoảng 1 tuần trước phẫu thuật. Nếu dạ dày giãn to phù nề ứ đọng dịch và thức ăn cũ do hẹp môn vị thì cần đặt sonde mũi – dạ dày vài hôm trước phẫu thuật bán khẩn. Nếu có xuất huyết dạ dày do khối u không cầm được với điều trị nội thì cân nhắc phẫu thuật cấp cứu cắt dạ dày cầm máu.
Phẫu thuật cắt dạ dày là phương cách duy nhất có thể điều trị triệt để ung thư biểu mô dạ dày. Tuy nhiên chỉ có 85% BN còn có thể phẫu thuật được, và chỉ còn ½ trong số đó có chỉ định cắt dạ dày bán phần hay toàn phần hiệu quả (giai đoạn I, II, III), 1/2 còn lại vì giai đoạn quá muộn (giai đoạn IV) mà chỉ áp dụng các biện pháp phẫu thuật tạm bợ như nối vị tràng hay mở hỗng tràng nuôi ăn. Trong số các trường hợp cắt được dạ dày thì chỉ ½ trường hợp là có khả năng phẫu thuật triệt để nhờ ở giai đoạn mà các tế bào ung thư chưa lan tràn ra khỏi diện cắt.
Cắt dạ dày do ung thư bao gồm các nội dung : cắt phần dạ dày chứa khối u với các bờ cắt an toàn phía trên u ít nhất là 5 – 6cm và phía dưới u qua khỏi môn vị, có thể đến 3-4 cm của tá tràng nếu khối u ở gần môn vị, cắt toàn bộ mạc nối lớn, mạc nối nhỏ, nạo hạch lân cận (N1), hạch theo hệ mạch thân tạng, hạch rốn lách, hạch rốn gan, hạch quanh tụy, hạch dọc theo bó mạch mạc treo tràng trên, hạch theo động mạch kết tràng giữa (N2), hiếm khi cần đến nạo hạch dọc theo động mạch chủ bụng (N3), trong một số trường hợp cân nhắc cắt lách hay cắt một phần cơ quan lân cận nếu có ung thư xâm lấn. Phục hồi lưu thông tiêu hóa sau cắt dạ dày có thể theo kiểu Billroth I hay Billroth II, nhưng kiểu Billroth II an toàn hơn vì ít nguy cơ tắc miệng nối do ung thư tái phát tại chỗ và không bị áp lực phải chừa phần dạ dày lại đủ nhiều để nối trực tiếp với tá tràng.
Hình 3 : Sơ đồ nối vị tràng theo kiểu Billroth II sau cắt bán phần xa của dạ dày. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )
Hình 4 : Sơ đồ nối vị tràng theo kiểu Billroth I sau cắt bán phần xa của dạ dày. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )
Việc đánh giá giai đoạn ung thư và chỉ định cắt dạ dày trước khi mở bụng không phải lúc nào cũng chính xác, do đó cần đánh giá lại chính xác hơn trong mổ và thay đổi quyết định ngoại khoa nếu cần thiết. Chính vì vậy nội soi ổ bụng thám sát đôi khi là một lựa chọn hợp lý để tránh mở bụng ra mà không cắt dạ dày được. Phẫu thuật nội soi cắt dạ dày kèm nạo hạch cũng có thể được áp dụng cho những ung thư dạ dày giai đoạn không quá muộn và thương tổn khá đơn giản.
Khuynh hướng lan tràn ung thư dưới niêm mạc về phía trên của khối u cần được đánh giá chính xác trong mổ, nếu có điều kiện nên sinh thiết lạnh bờ diện cắt trên trước khi làm miệng nối, nếu có hiện diện tế bào ung thư thì phải mở rộng phạm vi cắt dạ dày lên trên.
Cắt dạ dày toàn bộ khi khối u ở về phía tâm vị hay ung thư dạ dày lan tỏa (thể linitis plastica). Việc cắt lách kèm theo hay không đến nay vẫn còn bàn cãi. Tái lập lưu thông tiêu hóa bằng miệng nối thực quản – hỗng tràng theo kiểu Roux-en-Y. Việc tạo hình túi hỗng tràng để chứa thức ăn thay thế dạ dày bị cắt không có ý nghĩa về mặt dinh dưỡng mà còn làm tăng nguy cơ các biến chứng.

Hình 5 : Sơ đồ nối thực quản – hỗng tràng theo kiểu Roux-en-Y sau cắt dạ dày toàn bộ. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )
Đối với ung thư tâm vị, cắt bán phần dạ dày đoạn gần và một phần thực quản trên tâm vị, có thể kết hợp cắt lách, thực hiện miệng nối thực quản – dạ dày trong lồng ngực. Cuộc mổ thường gồm 2 thì : thì đầu mở bụng và thì sau mở lồng ngực bên phải phía sau.
Ngày nay những ung thư dạ dày giai đoạn rất sớm (giai đoạn 0 hay 1A) với thương tổn nhỏ dưới 2cm khu trú chỉ ở lớp niêm mạc có thể được điều trị bằng cắt hớt dưới niêm mạc qua nội soi dạ dày ( Endoscopic submucosal Resection) mà không cần phẫu thuật cắt dạ dày.
Ngoài phẫu thuật, điều trị hỗ trợ bằng hóa trị và xạ trị vẫn còn nhiều bàn cãi. Có thể áp dụng điều trị trước mổ với hóa trị, xạ trị, hay kết hợp hóa trị với xạ trị. Hiệu quả của điều trị tiền phẫu được đánh giá qua các khía cạnh như : đánh giá độ nhạy cảm với hóa chất của khối u làm cơ sở chuẩn bị cho hóa trị hậu phẫu, vai trò điều trị sớm các di căn xa vi thể, tác dụng phụ của mỗi liệu pháp, khả năng giảm bậc trong đánh giá giai đoạn ung thư sau điều trị tiền phẫu giúp tăng số bệnh nhân có khả năng phẫu thuật cắt bỏ triệt để.
Các nghiên cứu cũng chỉ ra rằng phẫu thuật kết hợp với hóa trị hỗ trợ trước và sau phẫu thuật sẽ cho ra kết quả tiên lượng tốt hơn phẫu thuật đơn thuần. Hóa trị kết hợp xạ trị sau mổ làm tăng tỷ lệ sống còn của bệnh nhân sau phẫu thuật.
Đối với các ung thư dạ dày tiến xa, hóa trị hỗ trợ cân nhắc sử dụng các hóa chất như doxorubicin hay fluorouracil nhưng kết quả có đáp ứng với mỗi loại thuốc trên BN chỉ khoảng 20%.
- Tiên lượng
Nhìn chung tiên lượng sống sau 5 năm ung thư biểu mô dạ dày chỉ 12%, riêng nhóm ung thư dạ dày sớm được phẫu thuật triệt để thì tỷ lệ sống sau 5 năm lên đến 90%. Tỷ lệ sống còn sau 5 năm giảm dần khi giai đoạn của ung thư tăng lên, đến giai đoạn II còn 30%, giai đoạn III còn 10%, không BN nào giai đoạn IV sống sau 5 năm.
Tử vong do K dạ dày có thể do ung thư di căn đến các cơ quan khác, do tắc nghẽn đường tiêu hóa, do chảy máu tiêu hóa dai dẵng và do cả suy mòn dần dần.
- Lymphoma dạ dày
Lymphoma dạ dày là thương tổn ung thư nguyên phát mô lympho trong lớp niêm mạc dạ dày, chiếm chỉ 2% tổng số ung thư dạ dày, nhưng đứng thứ hai trong số các ung thư nguyên phát của dạ dày, chỉ sau ung thư biểu mô tuyến dạ dày chiếm đến 95%. Lymphoma dạ dày gần như tất cả là lymphoma loại non-Hodgkin, tế bào dòng B. Có khoảng 20% lymphoma dạ dày có kèm theo đồng thời lymphoma nguyên phát ở một cơ quan khác như lymphoma các hạch vùng cổ, hạch nách, hạch bẹn, hạch mạc treo, hạch sau phúc mạc, hạch trung thất, lách, ruột non hay tủy xương…
Các triệu chứng chính là đau thượng vị và sụt cân, gần giống như ung thư biểu mô dạ dày. Dấu hiệu đặc trưng là khối u thường có kích thước lớn ở thời điểm bệnh được phát hiện, và kích thước của khối u liên quan không chặt chẽ với các triệu chứng khác của lymphoma dạ dày. Khối u ở thượng vị có thể sờ thấy trong 50% các trường hợp.
Chụp X-quang dạ dày cản quang có thể phát hiện thương tổn, nhưng hay nhầm lẫn với ung thư biểu mô tuyến dạ dày hay các ổ loét lành tính. Nội soi dạ dày sinh thiết cho chẩn đoán chính xác trước mổ đến 75% các trường hợp. Nếu không có sự xác định của giải phẫu bệnh trước mổ có thể dẫn đến quyết định sai lầm của phẫu thuật viên khi nghĩ rằng đây là khối u ung thư biểu mô dạ dày có kích thước quá lớn và không còn khả năng phẫu thuật. CT scan có vai trò khá lớn trong chẩn đoán và đánh giá giai đoạn trước mổ, đôi khi sinh thiết tủy xương cũng cần thực hiện.
Điều trị lymphoma dạ dày cần kết hợp linh hoạt cả hóa trị, xạ trị và phẫu thuật, tuy nhiên đến nay vẫn còn nhiều bàn cãi. Thông thường lymphoma dạ dày biệt hóa kém cần hóa trị dài ngày còn lymphoma dạ dày biệt hóa tốt cần xạ trị vùng bụng trước phẫu thuật. Hóa trị bổ sung cần được tiếp tục sau mổ cho những trường hợp có nguy cơ tái phát hay thương tổn lan rộng không thể cắt bỏ triệt để được. Phẫu thuật bao gồm cắt dạ dày, cắt lách khi tổn thương ung thư xâm lấn trực tiếp vào lách, đánh giá giai đoạn ung thư trong mổ bao gồm cả việc sinh thiết bằng kim hai thùy gan và các hạch dọc động mạch thân tạng và động mạch chủ. Nếu thương tổn lan đến thực quản hay tá tràng thì không cần thiết phải cắt bỏ các cơ quan này mà cần hóa trị bổ sung sau mổ.
Tỷ lệ sống còn sau 5 năm khoảng 50%. Tỷ lệ này phụ thuộc vào giai đoạn của bệnh, độ xâm lấn của thương tổn vào các lớp của thành dạ dày và độ biệt hóa của lymphoma. Hầu hết tái phát xuất hiện trong vòng 2 năm sau phẫu thuật, 2/3 các trường hợp tái phát là ở các cơ quan ngoài ổ bụng.
Rất khó phân biệt lymphoma với giả lymphoma dạ dày trước phẫu thuật. Đó là khối u mô lympho trong thành dạ dày với ổ loét trên bề mặt. Nó được cho là kết quả của đáp ứng viêm mãn tính. BN cũng có các triệu chứng như đau thượng vị, sụt cân, và hình ảnh khối u trên chẩn đoán hình ảnh. Điều trị giả lymphoma đơn giản chỉ là cắt bỏ và chẩn đoán chính xác dựa vào giải phẫu bệnh sau mổ, không cần hóa trị bổ sung vì chúng không phải là ung thư.
- Carcinoid ở dạ dày
Carcinoid ở dạ dày là một dạng ung thư nguyên phát của dạ dày, phát sinh từ những tế bào có nguồn gốc thần kinh nội tiết, đó là các tế bào giống tế bào ưa crôm ruột (ECL) tồn tại trong lớp niêm mạc bài tiết acid ở thân vị và đáy vị, chiếm khoảng 1,8% các ung thư nguyên phát của dạ dày.
Các triệu chứng thường gặp của carcinoid dạ dày là đau bụng, xuất huyết tiêu hóa và thiếu máu. Các triệu chứng ít gặp hơn là sụt cân, trào ngược dạ dày thực quản, hẹp môn vị hay tắc tâm vị, đôi khi có thể có triệu chứng ngứa, thở khò khè và ban đỏ ở da.
Nội soi dạ dày sinh thiết đủ cơ sở để xác định chẩn đoán. Tuy nhiên để tăng độ chính xác cần sinh thiết nhiều vị trí ở hang vị, thân vị, đáy vị, dọc theo bờ cong lớn và bờ cong nhỏ. Những thương tổn phát triển dưới niêm mạc gây khó khăn cho sinh thiết qua nội soi, lúc này có thể phải dùng đến chọc sinh thiết bằng kim nhỏ (FNA) dưới hướng dẫn của siêu âm qua nội soi. Các xét nghiệm sinh hóa góp phần chẩn đoán và phân loại làm cơ sở cho điều trị và tiên lượng.
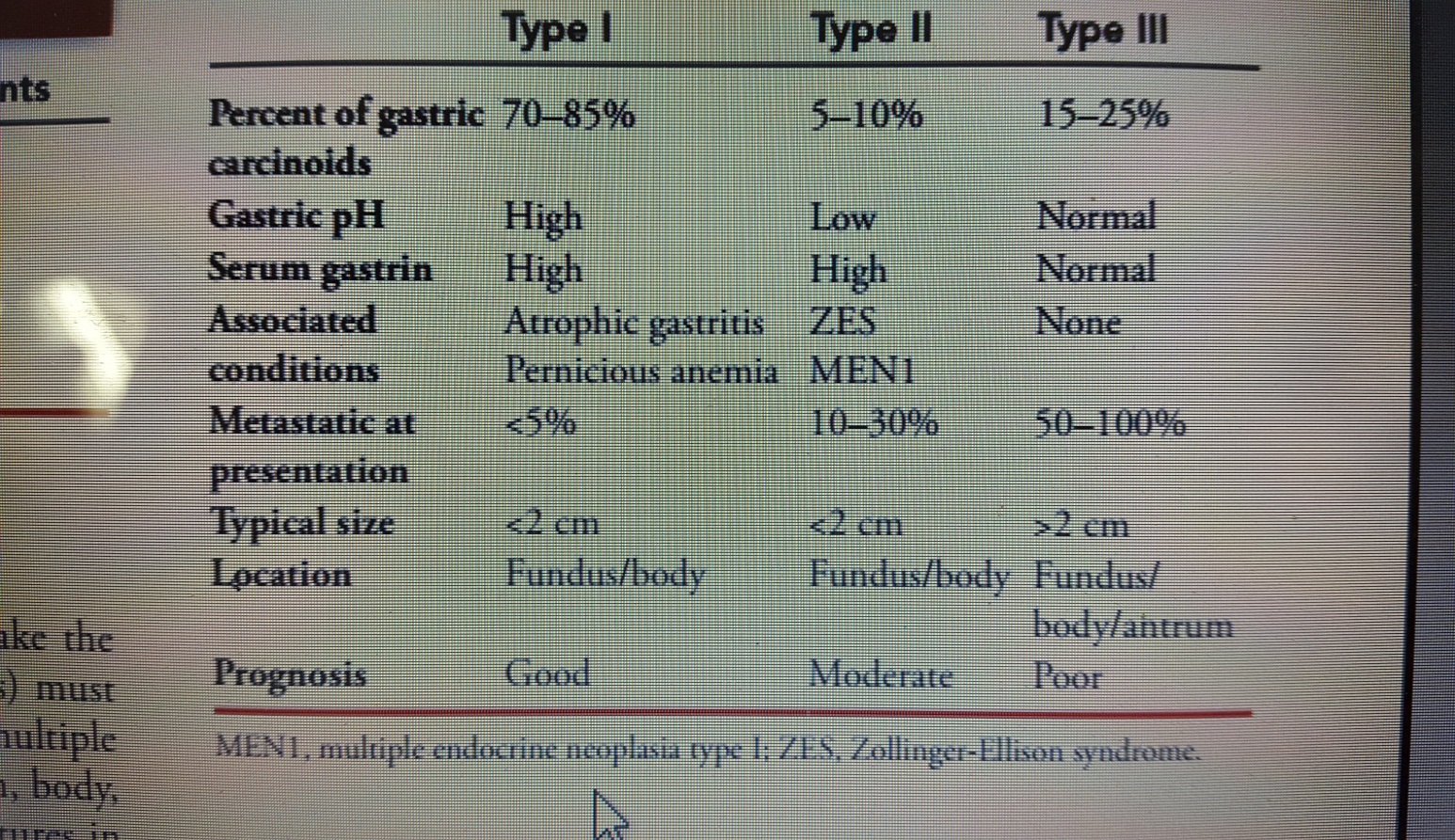
Bảng 3 : Bảng phân loại các type ung thư của carcinoid dạ dày. ( Nguồn : John T. Langell, Sean J. Mulvihill; Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013 )
Điều trị carcinoid dạ dày dựa vào phân loại và phạm vi lan tràn của bệnh. Các tổn thương type I có kích thước dưới 1cm và không quá 6 thương tổn khu trú ở lớp niêm mạc và dưới niêm mạc trong dạ dày có thể được cắt và theo dõi qua nộ soi dạ dày. Các thương tổn phức tạp hơn của type I có chỉ định cắt da dày bán phần và cần kết hợp cắt hang vị. Các thương tổn type II tùy phạm vi lan rộng mà có chỉ định cắt u gastrin, hay cắt dạ dày bán phần hay toàn phần. Các thương tổn type III có độ ác tính cao được điều trị phối hợp phẫu thuật với hóa trị giống như ung thư biểu mô dạ dày.
Đối với các tổn thương di căn, có thể phối hợp điều trị hỗ trợ với hóa trị, xạ trị hay liệu pháp chất đồng đẳng somatostatin, nhưng hiệu quả còn hạn chế.
- GIST (gastrointestinal stromal tumor) ở dạ dày
GIST là những khối u ác tính mô đệm phát triển ở dưới lớp niêm mạc đường tiêu hóa, trước đây hay gọi là leiomyosarcomas. Nó có thể phát triển thành một khối lớn và thường biểu hiện bằng triệu chứng xuất huyết tiêu hóa khi tổn thương phá thủng lớp niêm mạc bao phủ trên bề mặt khối u. Khối u thường có một ổ loét trung tâm do hoại tử ở vùng cuối cùng của tưới máu. Trong phần lớn các trường hợp khối u thường hiện diện ở phần gần của dạ dày.
GIST có thể phát triển vào trong lòng dạ dày, nhô lên trên bề mặt của niêm mạc hay phát triển ra ngoài tạo nên u nhú vào trong khoang phúc mạc. GIST phát triển lan tràn bằng sự xâm lấn trực tiếp vùng lân cận hay di căn theo đường máu. CTscan giúp ích rất nhiều cho chẩn đoán.
Khối u GIST phải được cắt bỏ triệt để, và nếu điều kiện kỹ thuật cho phép thì việc cắt kết hợp các tổn thương di căn sẽ làm nâng cao kết quả điều trị.
Tỷ lệ sống còn sau 5 năm là 20%. Tiên lượng của bệnh có liên quan đến kích thước và phân loại khối u, hình thái thương tổn ở nhiễm sắc thể.
GIST không đáp ứng với xạ trị, nhưng đáp ứng với liệu pháp nhắm trúng đích sau khi có kết quả xét nghiệm sinh học phân tử. Imatinib mesylate (Gleevec) tỏ ra khá hiệu quả. Nó được chỉ định khi mầm bệnh lan tràn và cũng được nghiên cứu điều trị như một điều trị hỗ trợ sau phẫu thuật.
- Polyp dạ dày
Polyp dạ dày bắt đầu là những thương tổn lành tính, thường gặp ở người lớn tuổi, hay hiện diện ở phần xa của dạ dày, có thể yên lặng hay có triệu chứng. Một tỷ lệ nhỏ của polyp dạ dày có thể liên quan đến ung thư dạ dày trong quá trình phát triển. Do đó bất cứ khi nào phát hiện polyp dạ dày chúng ta cần phải khảo sát để loại trừ ung thư dạ dày.
Về mô học, polyp dạ dày được phân làm 3 loại chính : polyp tăng sản (hyperplastic), polyp u tuyến (adenomatous), và polyp dạng viêm (inflammatory). Ngoài ra còn có các loại polyp ít gặp hơn như polyp tuyến lạc chỗ (heterotopic), polyp dạng u mô thừa (hamartomatous) và các thương tổn dạng polyp hiếm gặp hơn như leiomyoma hay các khối u carcinoid.
Polyp tăng sản là sự phát triển quá mức của biểu mô bình thường, nó chiếm đa số, khoảng 80% các trường hợp. Chúng không phải là khối u và không có mối liên quan với ung thư dạ dày. Polyp dạng viêm có rất ít nguy cơ chuyển thành ác tính.
Polyp dạ dày dạng u tuyến tuy ít gặp, chiếm khoảng 10-15% các trường hợp, nhưng cần lưu ý vì có khoảng 30% của dạng này có chứa mầm mống sinh ung thư biểu mô tuyến dạ dày. Ngay trong số các polyp u tuyến dạ dày lành tính cũng có đến 20% BN có nguy cơ bị ung thư biểu mô tuyến ở một nơi khác nào đó trong dạ dày. Tần suất ung thư hóa polyp u tuyến tăng lên theo kích thước của polyp. Những polyp có cuống và kích thước nhỏ hơn 2cm đường kính thường không ác tính. Khoảng 10% các polyp u tuyến lành tính có thể phát triển thành ung thư trong suốt thời gian tồn tại của nó.
Bệnh nhân có polyp dạ dày có thể thiếu máu nhẹ do quá trình chảy máu mạn tính từ polyp hay rối loạn hấp thu sắt. Hơn 90% BN thiếu acid HCL trong dịch vị. Hấp thu vitamin B12 sụt giảm trong 25% BN. Triệu chứng lâm sàng polyp dạ dày thường mơ hồ và thường được phát hiện tình cờ khi soi dạ dày.
Các polyp dạ dày cần được cắt bỏ qua nội soi dạ dày và làm xét nghiệm giải phẫu bệnh. Đối với các polyp quá lớn và không có cuống mà không thể cắt trọn qua nội soi được thì cần sinh thiết trước khi quyết định phẫu thuật, nhưng tốt nhất là mở dạ dày cắt trọn polyp và sinh thiết lạnh để có kết quả ngay. Nếu polyp được xác định là đã ung thư, cắt dạ dày được chỉ định. Những polyp lành tính nhưng không cắt được qua nội soi dạ dày thì cũng cần cắt bỏ qua mở dạ dày và làm sinh thiết lại.
Cắt bán phần xa dạ dày được chỉ định khi có đa polyp tập trung ở phần xa dạ dày. Nếu có khoảng 10-20 polyp rải rác khắp dạ dày, chúng ta sẽ cắt hang vị và qua đó cắt hết các polyp còn lại trong dạ dày. Cắt dạ dày toàn bộ có thể được chỉ định trong bệnh đa polyp dạ dày lan tỏa có triệu chứng.
Mặc dù polyp dạ dày tái phát sau khi cắt trọn hết là không nhiều, nhưng những BN polyp dạ dày cần được theo dõi trong thời gian dài bởi họ có nguy cơ thiếu máu mạn và một nguy cơ nhỏ ung thư dạ dày về sau, nhất là polyp có kích thước lớn hay polyp thể u tuyến.
TỪ KHÓA : ung thư, dạ dày, biểu mô, lymphoma, carcinoid, GIST
CÂU HỎI LƯỢNG GIÁ :
- Đặc điểm nào sau đây đúng nhất với ung thư dạ dày tế bào nhẫn :
- Trên tiêu bản hầu hết các tế bào có dạng nhẫn.
- Thường gặp ở nam nhiều gấp đôi nữ.
- Thường gặp ở phụ nữ tuổi tương đối trẻ.
- Tuổi thường gặp nhất là 63 tuổi.
- Yếu tố nào sau đây không thuộc nhóm các yếu tố nguy cơ gây ung thư dạ dày :
- Helicobacter pylori.
- Rượu.
- Thuốc lá.
- Chế độ ăn quá nhiều muối và tinh bột.
- Ung thư dạ dày thường gặp nhất là carcinoma. Loại thương tổn nào ở dạ dày sau đây không thuộc nhóm các ung thư ít gặp của dạ dày :
- Lymphoma.
- Carcinoid.
- Polyp.
- GIST .
- Trong các nhóm carcinoma dạ dày, nhóm thương tổn hình thái học nào sau đây gây khó khăn nhất cho chẩn đoán, thường dẫn đến chẩn đoán trễ và có tiên lượng xấu nhất :
- Ung thư dạng loét.
- Ung thư dạng polyp.
- Ung thư dạng tiến triển.
- Ung thư dạng thâm nhiễm (plastica).
- Nhận định nào sau đây là đúng nhất trong tiếp cận chẩn đoán ung thư dạ dày :
- Các dấu hiệu báo động ung thư dạ dày thường là đặc hiệu.
- Các dấu hiệu báo động ung thư dạ dày xuất hiện rõ ràng khi bệnh đã ở vào các giai đoạn sau.
- Khi khám lâm sàng cẩn thận và hệ thống, một số dấu thực thể thường phát hiện được ngay khi ung thư ở giai đoạn chưa muộn.
- Chỉ định nội soi dạ dày sinh thiết khi lâm sàng có các dấu hiệu tương đối rõ ràng.
- Khi có một số dấu hiệu lâm sàng, xét nghiệm máu và phân nghi ngờ ung thư dạ dày nhưng nội soi dạ dày sinh thiết trả lời viêm dạ dày mạn tính, công việc tiếp theo nên làm có thể là :
- Nội soi dạ dày lại và sinh thiết đúng kỹ thuật.
- Chụp X quang dạ dày cản quang.
- Chụp CT scan bụng cản quang.
- Tất cả đều đúng.
- Biến chứng thường gặp nhất của ung thư thân vị là :
- Thiếu máu.
- Hẹp môn vị.
- Thủng dạ dày.
- Vàng da tắc mật.
- Trong điều trị ung thư dạ dày không còn ở giai đoạn sớm, nhưng còn khả năng phẫu thuật được, khuyến cáo nào sau đây là không phù hợp :
- Phẫu thuật cắt dạ dày là cách duy nhất có thể điều trị triệt để.
- Nếu cắt dạ dày bán phần xa thì nên nối theo kiểu Billroth II để hạn chế biến chứng tắc miệng nối khi K tái phát.
- Nếu cắt dạ dày bán phần xa thì nên nối theo kiểu Billroth I để phòng các biến chứng như hội chứng quai đến hay hội chứng Dumping.
- Nên kết hợp phẫu thuật với hóa trị và xạ trị để nâng cao kết quả điều trị và cải thiện tiên lượng.
- Đặc điểm nào sau đây là không đúng đối với lymphoma dạ dày :
- Thường hiếm gặp.
- Khối u lymphoma dạ dày trên lâm sàng thường lớn hơn và sờ được dễ hơn khối u do carcinoma dạ dày.
- Chẩn đoán xác định trong khá nhiều trường hợp phải chờ đợi đến kết quả giải phẫu bệnh sau mổ.
- Tiên lượng xấu hơn carcinoma dạ dày.
- Đặc điểm nào sau đây là không đúng đối với GIST ở dạ dày :
- Triệu chứng thường gặp là xuất huyết tiêu hóa.
- Nếu có biến chứng, hẹp môn vị là hay gặp.
- Ngoài phẫu thuật, nghiệm pháp nhắm trúng đích với Imatinib mesylate góp phần cải thiện đáng kể kết quả điều trị.
- Tiên lượng tốt hơn carcinoma dạ dày.
TÀI LIỆU THAM KHẢO
- Gerard M. Doherty, Lawrence W. Way; ( 2010); Stomach and Duodenum; Current Diagnosis and Treatment Surgery; 13th Edition, pp. 501-505.
- Lan S. Soriano, Daniel T. Dempsey; ( 2013); Benign Gastric Disorders; Maingot’s Abdominal Operations 2013, pp. 458.
- John T. Langell, Sean J. Mulvihill; (2013); Gastric Adenocarcinoma And Other Gastric Neoplasms; Maingot’s Abdominal Operations 2013, pp. 463-485.
-
BÀI GIẢNG TẮC RUỘT CẬP NHẬT MỚI NHẤT
TẮC RUỘT
ThS Phạm Văn Nhân
-
ĐẠI CƯƠNG
Sự di chuyển các chất trong lòng ruột như hơi, thức ăn đang được tiêu hóa, dịch tiêu hóa, chất thải trong quá trình tiêu hóa, hấp thu và thải trừ thông thường được thực hiện là nhờ sự hiện diện đồng thời của 2 yếu tố: sự thông suốt trong lòng ruột và lực đẩy của nhu động ruột. Khi một trong hai yếu tố này sụt giảm đáng kể hay mất đi thì sẽ gây nên bán tắc ruột hay tắc ruột hoàn toàn. Tắc ruột là một hội chứng mà ở đó có sự ngưng trệ hoạt động lưu thông các chất chứa trong lòng ruột. Sự ngưng trệ này có thể xảy ra ở một hay nhiều điểm từ góc Treitz đến hậu môn do nhiều nguyên nhân khác nhau.
Theo khái niệm trên, tắc ruột được chia thành 2 nhóm chính:
- Tắc ruột cơ năng hay còn gọi là liệt ruột (adynamic ileus) là khi có thương tổn thần kinh cơ dẫn đến giảm đáng kể hay mất nhu động ruột mặc dù lòng ruột vẫn còn thông suốt.
- Tắc ruột cơ học (mechanical obstruction) hàm ý có yếu tố cản trở cơ học từ trong lòng ruột, trên thành ruột, hay từ ngoài tác động lên thành ruột làm cản trở sự lưu thông các chất trong lòng ruột. Sự không thông suốt này nếu hoàn toàn thì gây nên tắc ruột, còn nếu chỉ một phần thì gây nên bán tắc ruột. Dựa trên đặc điểm thương tổn gây tắc ruột và thương tổn mạch máu mạc treo nuôi ruột khi tắc xảy ra mà tắc ruột cơ học được phân thành 3 nhóm nhỏ:
+ Tắc ruột đơn thuần (simple obstruction): khi thương tổn đơn giản chỉ là một sự bít tắc lòng ruột, mạch máu mạc treo đến nuôi ruột không bị hư hại, các chất ứ trong lòng ruột có thể dâng lên phía trên, điều này làm quá trình hư hại thành ruột diễn ra chậm hơn, ví dụ như tắc ruột do một khối u ở thành ruột có kích thước lớn làm lấp lòng ruột, tắc ruột do u bã thức ăn, tắc ruột do dính làm ruột gập góc…
+ Tắc ruột thắt nghẹt (strangulation obstruction): khi thương tổn không chỉ là sự bít tắc lòng ruột, mà mạch máu mạc treo đến nuôi đoạn ruột đó cũng bị hư hại do thắt nghẹt, dẫn đến hoại tử thành ruột một cách nhanh chóng, ví dụ như tắc ruột do xoắn ruột, tắc ruột do lồng ruột, tắc ruột do thoát vị bẹn nghẹt …
+ Tắc ruột quai kín (closed loop obstruction): khi lòng ruột bị bít tắc ít nhất ở 2 vị trí. Ví dụ như tắc ruột do u đại tràng, khi đó một ví trí tắc ở phía dưới là chỗ khối u, ví trí tắc ở phía trên là do van hồi manh tràng ở trạng thái còn bảo tồn chức năng (mở ra để tống hơi và dịch vào manh tràng, sau đó đóng lại không cho dịch phân và hơi trong đại tràng dâng lên ruột non), điều này làm tăng nhanh áp lực trong lòng ruột, vi khuẩn trong lòng ruột phát triển nhanh, thành ruột nhanh chóng bị thiếu dưỡng, nhiễm trùng và hoại tử mặc dù mạch máu mạc treo đến nuôi ruột vẫn được bảo tồn. Ví trí vỡ thường gặp nhất là ở manh tràng (định luật Laplace), khi đường kính của manh tràng gia tăng cấp tính đến 10-12cm thì nguy cơ vỡ là rất lớn. Tắc ruột quai kín có thể kết hợp với tắc ruột thắt nghẹt làm cho quá trình hoại tử ruột càng nhanh hơn, ví dụ thư tắc ruột do xoắn ruột.
Dựa theo vị trí tắc trên chiều dài của ruột, phân làm 2 nhóm:
- Tắc ruột cao: vị trí tắc ở ruột non, trong nhóm này còn phân ra tắc ruột non đoạn gần, tắc ruột non đoạn giữa và xa, với các đặc điểm triệu chứng học khác nhau.
- Tắc ruột thấp: vị trí tắc từ manh tràng đến ống hậu môn, chiếm 15% các tắc ruột cơ học ở người lớn.
Hội chứng giả tắc (pseudo-obstruction) đại tràng hay còn được gọi là hội chứng Ogilvie, với sự phình to của đại tràng và các biểu hiện của tắc đại tràng, nhiễm trùng, nhưng hoàn toàn không có sự hiện diện của yếu tố tắc nghẽn cơ học. Hội chứng giả tắc đại tràng diễn ra cấp tính và phức tạp nhưng đến nay nguyên nhân chính xác vẫn chưa được rõ.
-
NGUYÊN NHÂN
- NGUYÊN NHÂN TẮC RUỘT CƠ HỌC
2.1.1 Nguyên nhân từ bên ngoài thành ruột
– Do dính: Tắc ruột do dính là tình huống tắc ruột thường gặp nhất ở ruột non, hiếm khi xảy ra ở ruột già. Hầu hết các trường hợp tắc ruột do dính xảy ra sau phẫu thuật bụng hay do viêm ở người lớn, một số ít tắc ruột do dính bẩm sinh ở trẻ nhỏ. Dây dính thường gây tắc ruột đơn thuần nhưng cũng có thể gây nên xoắn ruột (tắc ruột thắt nghẹt).
– Thoát vị: Thoát vị nghẹt gây tắc ruột thắt nghẹt hay gặp ở các vị trí như thoát vị bẹn, thoát vị đùi, thoát vị rốn, thoát vị qua chỗ hở cân cơ thành bụng do vết mổ cũ, thoát vị bịt. Thoát vị nội nghẹt ít gặp hơn, các lỗ thoát vị nội thường hình thành trong ổ bụng sau phẫu thuật, hiếm khi là các khe tự nhiên sẳn có.
– Xoắn ruột: Xoắn ruột gây tắc ruột thắt nghẹt, có thể xảy ra ở ruột non, manh tràng hay đại tràng chậu hông…
– Các khối u chèn ép từ bên ngoài: Các khối u lành hoặc ác tính, ổ áp-xe hoặc khối máu tụ trong xoang bụng gây chèn ép ruột từ bên ngoài tạo nên tắc ruột đơn thuần.
2.1.2. Nguyên nhân ở trên thành ruột
– Các khối u lành tính hay ác tính ở ngay trên thành ruột có thể làm bít tắc lòng ruột gây nên tắc ruột đơn thuần, u ác tính đại tràng là nguyên nhân gây tắc đại tràng thường gặp nhất. Cũng có khi khối u này đóng vai trò như một điểm khởi đầu của lồng ruột, khi đó gây nên tắc ruột thắt nghẹt.
– Lồng ruột: thường gặp nhất ở trẻ nhỏ, do bất thường trong nhu động ruột mà không kèm theo thương tổn thực thể nào, làm quai ruột này lồng vào quai ruột kế cận và gây nên tắc ruột thắt nghẹt. Lồng ruột hiếm khi gặp ở người lớn, nhưng nếu xảy ra thì thường có thương tổn thực thể đi kèm như polyp hay khối u ở ruột.
– Bệnh ruột viêm: thương tổn viêm nhiễm mãn tính từng vùng (regional enteritis) ở thành ruột và phản ứng xơ hoá làm hẹp lòng ruột gây nên tắc ruột đơn thuần, ví dụ như lao ruột, bệnh Crohn, bệnh viêm ruột tăng bạch cầu ái toan, viêm túi thừa đại tràng tạo thương tổn giả u gây tắc, bệnh xơ nang ở đoạn cuối hồi tràng và đại tràng phải …
– Chít hẹp thành ruột do thiếu máu, chiếu xạ, hẹp miệng nối sau mổ, bất sản thành ruột bẩm sinh ở trẻ sơ sinh… gây nên tắc ruột đơn thuần.
– Khối máu tụ tự hình thành trong thành ruột ở những bệnh nhân dùng thuốc kháng đông, gây nên tắc ruột đơn thuần.
2.1.3. Nguyên nhân nằm trong lòng ruột
– Các nguyên nhân nằm trong lòng ruột gây tắc ruột đơn thuần như phân su ở trẻ sơ sinh, búi giun đủa ở trẻ lớn, khối phân cứng ở người lớn tuổi hay người nằm một chỗ gây tắc đại tràng, thuốc cản quang barium đóng cục, bã thức ăn ở người mất khả năng nhai hay đã cắt dạ dày…
– Dị vật đường tiêu hóa thường di chuyển đến gây tắc ruột ở cuối hồi tràng, vì ở đây khẩu kính ruột nhỏ nhất.
– Sỏi mật: một viên sỏi lớn túi mật có thể đi vào ruột qua lỗ rò túi mật – tá tràng để gây nên tắc ruột đơn thuần ở ruột non.
2.2. NGUYÊN NHÂN TẮC RUỘT CƠ NĂNG
Tắc ruột cơ năng hay còn gọi là liệt ruột chiếm khoảng 5 – 10 % các trường hợp tắc ruột, có rất nhiều nguyên nhân khác nhau:
- Tất cả các nguyên nhân gây viêm phúc mạc như thủng dạ dày, viêm ruột thừa vỡ, viêm tuỵ cấp, viêm phúc mạc mật…
- Liệt ruột phản xạ có thể gặp trong chấn thương cột sống, cơn đau quặn thận, chấn thương hệ niệu, vỡ xương chậu, tụ máu sau phúc mạc.
- Thiếu máu cấp và huyết khối mạch máu mạc treo cũng làm liệt ruột.
- Rối loạn chuyển hoá nội tiết: giảm kali máu, tăng canxi máu, toan chuyển hoá, tiểu đường, thiểu năng tuyến giáp.
- Một số thuốc gây liệt ruột: dẫn chất của thuốc phiện, kháng cholinergic…
- Liệt ruột trong một số bệnh toàn thân: rối loạn chuyển hóa porfirin, xơ cứng bì.
- Tổn thương các hạch thần kinh ở thành đại tràng trong bệnh phình đại tràng bẩm sinh trẻ em (Hirschsprung).
- Các tổn thương thần kinh cơ lan toả có thể gây ra các rối loạn vận động của ruột được gọi chung là giả tắc ruột không rõ nguyên nhân. Trong đó hội chứng Ogilvie là một thể đặc biệt, đặc trưng sự bởi giãn đại tràng cấp không do tắc nghẽn cơ học.
-
SINH LÝ BỆNH
- Đoạn ruột trên chỗ tắc giãn to, chứa dịch và hơi, tăng nhu động. Giai đoạn sớm, hơi chủ yếu là do nuốt vào, trong đó có khí ni-tơ hấp thu rất kém qua niêm mạc. Giai đoạn sau đó, khi vi khuẩn trong quai ruột ứ đọng phát triển mạnh mẽ, hiện tượng lên men xảy ra, nhiều loại khí khác được sinh ra. Tất cả làm bụng BN ngày càng chướng. Bụng chướng đẩy cơ hoành lên cao làm hạn chế hô hấp, gây suy hô hấp.
- Trong tắc ruột, một khối lượng lớn dịch từ khoang ngoại bào thoát vào trong lòng ruột và từ thanh mạc ruột đi vào khoang phúc mạc. Dịch đổ đầy lòng các quai ruột trên chỗ tắc do sự hấp thu muối và nước ở ruột bị đình trệ, ngược lại có sự tăng bài tiết dịch vào lòng ruột. Cùng với ói, tất cả làm tăng sự mất nước và điện giải cho BN. Giảm thể tích tuần hoàn dẫn đến suy đa cơ quan, và là nguyên nhân gây tử vong dù BN chỉ với tắc ruột đơn thuần.
- Các hoạt chất trung gian (như endotoxin, prostaglandins) được sinh ra từ quá trình sinh sôi nẩy nở của vi khuẩn trong dịch ứ đọng ở các quai ruột bị tắc gây nên các tác hại trong cơ chế bệnh sinh.
- Các cơn nhu động ruột có thể nghe được là biểu hiện quai ruột trên chỗ tắc cố gắng đẩy các chất ứ đọng qua chỗ tắc. Khi bệnh tiến triển, các chất nôn ói trở nên bẩn hơn và gần giống như phân, nhất là với tắc ruột đoạn xa.
- Sự sinh sôi nẩy nở của vi khuẩn trong lòng ruột cùng với sự tổn hại hàng rào bảo vệ ở niêm mạc ruột dẫn đến hiện tượng chuyển vị vi khuẩn từ lòng ruột vào các hạch bạch huyết mạc treo và vào máu dẫn đến biểu hiện nhiễm trùng toàn thân. Điều này không chỉ xảy ra nhanh với tắc ruột thắt nghẹt mà còn xảy ra với cả tắc ruột đơn thuần.
- Nhồi máu ruột là một mối đe dọa rất sớm trong tắc ruột thắt nghẹt và tắc ruột quai kín, và cũng cần chú ý trong tất cả các tắc ruột cơ học hoàn toàn nào. Thoát vị bẹn nghẹt và xoắn ruột là các ví dụ điển hình cho cơ chế thắt nghẹt mạch máu mạc treo đến nuôi ruột và bít tắc lòng ruột. Khi mạc treo bị thắt nghẹt, dòng chảy trong tĩnh mạch bị ảnh hưởng trước động mạch. Thành ruột bị nhồi máu sẽ thoát máu vào lòng ruột và khoang phúc mạc, và có thể dẫn đến thủng ruột. Các chất chứa trong lòng ruột là các sản phẩm của vi khuẩn và độc tố của nó, mô hoại tử và máu. Một số chất dịch này có thể đi vào vòng tuần hoàn qua con đường bạch mạch của ruột hay hay hấp thu từ khoang phúc mạc. Sốc nhiễm trùng nhiễm độc có thể xảy ra.
- Nhồi máu ruột rất hiếm xảy ra với tắc ruột cơ năng, nếu có nó phải đi chung với hiện tượng tăng áp lực ổ bụng đáng kể hay nhiễm trùng trong các quai ruột. Trong tắc ruột cơ năng, khả năng hấp thu ở niêm mạc ruột và tưới máu cho thành ruột được bảo tồn rất lâu.
- Nếu tắc ruột diễn tiến kéo dài, thường là liệt ruột cơ năng, ví dụ như trong viêm tụy cấp, hay bán tắc ruột cơ học, biến chứng suy ruột có thể xảy ra và kéo theo tình trạng suy dinh dưỡng.
-
TRIỆU CHỨNG VÀ CHẨN ĐOÁN TẮC RUỘT CƠ HỌC
Các triệu chứng chung thường gặp trong tắc ruột là: đau bụng từng cơn, nôn ói, bí trung đại tiện, chướng bụng, gõ vang, âm ruột tăng, dấu rắn bò và quai ruột nổi, dấu mất nước điện giải, nhiễm trùng nhiễm độc, X-quang bụng đứng có các mức hơi nước hay chuổi tràng hạt, CTscan có điểm chuyển tiếp. Tuy nhiên, tùy từng vị trí tắc, cơ chế tắc ruột và giai đoạn của bệnh mà các triệu chứng có biểu hiện chi tiết khác nhau.
-
- Tắc ruột đơn thuần
4.1.1. Tắc ruột non đoạn gần
- Nôn ói xuất hiện sớm và thường xuyên, nôn ra thức ăn và dịch mật, hiếm khi nôn ra dịch bẩn ngay cả khi tắc ruột vào giai đoạn muộn.
- Khó chịu ở vùng bụng trên hơn là đau bụng cơn.
- Bí trung đại tiện xuất hiện rất muộn, thường chẩn đoán được xác định trước khi có dấu hiệu này.
- Chướng bụng hầu như không có. Tìm kiếm dấu vết mổ cũ nếu có.
- Dấu hiệu sinh tồn có thể bình thường trong giai đoạn sớm, nhưng sau đó dấu mất nước và điện giải tăng dần, nhiệt độ bình thường hay tăng nhẹ.
- X-quang bụng đứng: dấu ruột non giãn và mức hơi – nước rất hạn chế hay không xuất hiện.
- X-quang ruột non cản quang: khung tá tràng và đoạn đầu hỗng tràng trên chỗ tắc giãn rộng, thuốc cản quang ứ đọng và không qua được chỗ tắc hay lèn qua một khe nhỏ gián tiếp gợi ý nguyên nhân gây tắc.
- CTscan bụng: khung tá tràng và đoạn đầu hỗng tràng trên chỗ tắc giãn rộng, dưới chỗ tắc ruột xẹp, lộ ra điểm chuyển tiếp và có thể thấy được nguyên nhân gây tắc.
- Xét nghiệm máu giai đoạn sớm thường bình thường, giai đoạn sau có hiện tượng cô đặc máu, tăng bạch cầu, rối loạn điện giải, amylase máu tăng nhẹ.
4.1.2. Tắc ruột non đoạn giữa và xa
- Đau bụng từng cơn quanh rốn hay khu trú. Các cơn đau theo kiểu co thắt tăng lên từng hồi rồi giảm xuống, kéo dài từ vài giây đến vài phút, và lặp lại sau vài phút. Giữa các cơn đau BN hết đau hoàn toàn.
- Nôn ói xuất hiện sau cơn đau một khoảng thời gian thay đổi tùy vị trí tắc. Nếu tắc càng xa, nôn có thể xuất hiện sau rất nhiều giờ và chất nôn càng bẩn giống phân.
- Bí trung đại tiện cuối cùng rồi cũng xảy ra mặc dù trước đó BN có trung đại tiện được sau mỗi cơn đau.
- Chướng bụng xuất hiện rõ khi tắc ở đoạn xa. Tìm xem có vết mổ cũ không ? Tắc ruột do dính là nguyên nhân phổ biến nhất của tắc ruột non.
- Dấu quai ruột nổi, dấu rắn bò của các quai ruột trên chỗ tắc có thể nhìn thấy được ở những BN gầy có thành bụng mỏng.
- Nghe thấy tần suất nhu động ruột tăng, cường độ tăng, âm sắc cao. Dấu hiệu này đi kèm với những cơn co thắt ruột. Dấu hiệu này giảm và mất khi tắc ruột cơ học vào giai đoạn trễ hay trong tắc ruột cơ năng.
- Ấn bụng mềm và đau vừa phải. Thăm trực tràng không phát hiện gì.
- Gõ bụng thường vang, do các quai ruột phía trên chỗ tắc chứa nhiều hơi.
- Dấu hiệu sinh tồn có thể bình thường trong giai đoạn sớm, nhưng sau đó dấu mất nước và điện giải tăng dần, nhiệt độ bình thường hay tăng nhẹ.
- Xét nghiệm máu giai đoạn sớm thường bình thường, giai đoạn sau có hiện tượng cô đặc máu, tăng bạch cầu, rối loạn điện giải, amylase máu tăng nhẹ, suy thận.
- X-quang bụng đứng: ruột non giãn, có các mức hơi – nước chân rộng, nếp niêm mạc ngang qua khẩu kính ruột khi chưa quá muộn, xếp chồng lên nhau từ hố chậu phải lên hạ sườn trái. Khi nhu động ruột còn mạnh, ta thấy 2 chân của một quai ruột chênh nhau, khi nhu động giảm hay liệt ruột thì 2 chân nằm ngang bằng nhau. Trong giai đoạn sớm hay tắc ruột quai kín, hay khi các quai ruột chứa đầy dịch và ít hơi, các dấu này còn mơ hồ hay chưa xuất hiện. Lúc này có thể thấy dấu chuổi tràng hạt. Không còn hơi trong đại tràng ngoại trừ trường hợp BN vừa mới thụt tháo, nội soi đại tràng hay bán tắc ruột.
- CTscan bụng: nhiều quai ruột non trên chỗ tắc giãn rộng và có mức hơi nước, dưới chỗ tắc ruột xẹp, lộ ra điểm chuyển tiếp và có thể thấy được nguyên nhân gây tắc.
- Siêu âm ít có giá trị trong chẩn đoán tắc ruột. Trong tắc ruột non có thể thấy các quai ruột giãn nằm kề quai ruột xẹp, các quai ruột giãn tăng nhu động. Siêu âm có thể phát hiện nguyên nhân tắc ruột như khối u hay lồng ruột.
4.1.3. Tắc đại trực tràng
- Thường diễn tiến từ từ, từ bán tắc đến tắc.
- Đau bụng co thắt vùng dưới rốn, có thể trội cơn nhưng cường độ vừa phải. Nếu đau ở hố chậu trái thì bắt nguồn từ đại tràng sigmoid.
- Buồn nôn hay nôn xuất hiện muộn, không thường xuyên nếu van hồi manh tràng còn bảo tồn. Nếu van này mất chức năng, BN có triệu chứng giống tắc ruột non đoạn xa, ói ra dịch phân sau đó.
- Bí trung đại tiện xuất hiện sớm và là dấu hiệu đặc trưng trong tắc đại trực tràng, trước đó BN có thể có dấu rối loạn đại tiện, táo bón hay đại tiện nhiều lần với phân có đàm nhầy hay máu.
- Chướng bụng tăng dần, dấu rắn bò hay quai ruột nổi có thể nhìn thấy nếu thành bụng mỏng.
- Nghe được nhu động ruột tăng, cường độ và âm sắc cao, và có thể cùng đồng thời với co thắt ruột.
- Khám bụng mềm, căng, ấn đau tức khi chưa muộn, có thể sờ được u đại tràng.
- Gõ bụng thường vang, do các quai ruột phía trên chỗ tắc chứa nhiều hơi.
- Thăm trực tràng rỗng, có khi sờ được u trực tràng hậu môn gây tắc ruột, có khi có máu dính găng. Trong tắc ruột do u phân, sờ được các khối phân cứng lấp đầy bóng trực tràng.
- Toàn thân biểu hiện dấu mất nước, nhiễm trùng nhiễm độc, suy thận nếu đến muộn.
- X-quang bụng đứng: Nếu van hồi manh tràng còn bảo tồn chức năng, chỉ thấy giãn to khung đại tràng trên chỗ tắc theo viền ngoài của khoang phúc mạc, với các mức hơi – nước đại tràng, nếp niêm mạc nhạt và không băng qua hết lòng đại tràng, lúc này BN bị tắc ruột quai kín. Nếu van hồi manh mất chức năng có thể thấy các mức hơi nước của ruột non đoạn xa và cả các mức hơi nước của phần ruột già trên chỗ tắc.
- Chụp đại tràng cản quang có hình ảnh cắt cụt đại tràng ở vị trí tắc.
- CTscan: thấy các mức hơi nước của ruột non và ruột già, ruột già trên chỗ tắc giãn to ứ hơi và dịch, dưới chỗ tắc xẹp, vùng chuyển tiếp thường là do khối u với thành ruột dày. Chụp CT có bơm thuốc cản quang qua đường hậu môn có độ chính xác càng cao hơn.
- Nội soi ống mềm đại trực tràng không chỉ giúp chẩn đoán xác định mà còn phát hiện được nguyên nhân, và kèm sinh thiết chẩn đoán khi phát hiện khối u.
- Tắc ruột thắt nghẹt
- Đau bụng thường khởi phát đột ngột, lúc đầu từng cơn, sau đó đau liên tục dữ dội một cách trầm trọng.
- Nôn ói nhiều, chất nôn có thể có máu đại thể hay vi thể.
- Bí trung đại tiện hay đại tiện ra máu.
- Chứng bụng xuất hiện muộn so với tiến trình của bệnh, vì bệnh tiến triển thành nặng nhanh hơn so với tắc ruột đơn thuần, chướng bụng có thể không đều trong xoắn ruột. Hình ảnh một quai ruột rất to nằm im lìm trên thành bụng là bằng chứng của xoắn ruột.
- Ấn bụng đau nhiều, có khi phát hiện được vùng đau khu trú. Nếu có cảm ứng phúc mạc hay đề kháng thành bụng khu trú hay lan tỏa hãy nghĩ đến thành ruột đã hoại tử hay đã thủng gây viêm phúc mạc. Sờ được vùng đau khu trú hay sờ được một khối căng đau gợi ý tắc ruột quai kín. Khám thực thể không được bỏ sót các khối thoát vị thành bụng ở ngay vết mổ cũ hay cạnh vết mổ cũ, khối thoát vị bẹn nghẹt hay thoát vị đùi nghẹt nếu có.
- Tìm dấu hiệu Howship-Romberg để phát hiện thoát vị bịt nghẹt cùng bên. Thoát vị bịt tuy thuộc nhóm tắc ruột thắt nghẹt nhưng lâm sàng gần giống tắc ruột non đơn thuần vì chỉ có một đoạn rất ngắn thành ruột non kẹt trong lỗ bịt, mạch máu mạc treo gần như được bảo tồn. Bệnh có đặc điểm thường chỉ xuất hiện ở BN rất lớn tuổi, giới nữ và rất gầy. Chẩn đoán bắt đầu bằng sự nghi ngờ và được xác định bằng CTscan bụng.
- Thăm trực tràng có khi có máu dính găng trong trường hợp xoắn ruột hay lồng ruột.
- Dấu hiệu toàn thân xuất hiện sớm, mạch nhanh, có thể sốt xuất hiện. Nếu không phẫu thuật kịp thời BN sớm rơi vào sốc nhiễm trùng nhiễm độc.
- Bạch cầu tăng cao mà không phải đơn thuần là do sự cô đặc máu trên BN tắc ruột nên nghi ngờ tắc ruột thắt nghẹt, cũng như tình trạng nhiễm toan lactic không giải quyết được sau khi đã bồi hoàn thể tích.
- X-quang bụng đứng: giữa các quai ruột giãn rộng ứ hơi – dịch nằm kề nhau là các khoảng mờ tăng lên do xuất hiện dịch trong khoang phúc mạc. Điều này cũng ghi nhận trong tắc ruột đơn thuần, nhưng trong tắc ruột thắt nghẹt nó xuất hiện sớm hơn. Các dấu mất nếp niêm mạc, bóng khí trong thành ruột hay trong các nhánh tĩnh mạch cửa trong gan có thể nhìn thấy trong tắc ruột thắt nghẹt. Bóng khí bất thường ngoài ruột cho thấy đã thủng ruột. Phim bụng không sửa soạn có vai trò giới hạn trong chẩn đoán xoắn ruột non nhưng rất có giá trị trong chẩn đoán xoắn đại tràng. Trong xoắn manh tràng giai đoạn sớm có bóng khí đơn độc rất to hình trứng hay hạt cà phê mất nếp niêm mạc ở thượng vị hay hạ sườn trái. Trong xoắn đại tràng sigmoid có dấu bóng khí đơn độc rất to mất nếp niêm mạc hình chữ U lộn ngược hay hình hạt cà phê ở giữa bụng.
- X-quang đại tràng cản quang có thể thấy bóng hơi to của đại tràng sigmoid kèm dấu mỏ chim của thuốc cản quang trong xoắn sigmoid. Xoắn đại tràng sigmoid hầu hết xảy ra ở người lớn tuổi.
- CTscan: tất cả các dấu thấy trên X-quang đều thấy trên CTscan một cách dễ dàng và chính xác hơn. CTscan có độ chính xác cao (trên 90%) trong chẩn đoán xác định tắc ruột. Nó còn xác định được nguyên nhân gây tắc ruột, mức độ thương tổn ruột và biến chứng. CTscan phát hiện được dấu xoắn (whirling pattern) các mạch máu trong mạc treo ruột khi có xoắn ruột, có thể đánh giá được khả năng nhồi máu và hoại tử ruột dựa vào việc đánh giá độ dày và phù nề của thành ruột, độ bắt thuốc cản quang và các bọt khí trong thành ruột.
-
CHẨN ĐOÁN GIÁN BIỆT
5.1.Tắc ruột cơ năng (liệt ruột)
- Đau bụng không trầm trọng, thường là vừa phải, có khi chỉ là căng tức, nhưng đau liên tục và lan tỏa, không có cơn co thắt.
- Nôn không nhiều.
- Bí trung đại tiện luôn nổi bật.
- Âm ruột giảm đáng kể hay mất. Không bao giờ có dấu rắn bò hay quai ruột nổi.
- Bụng chướng nhiều, chướng đều, mềm, ấn đau đau tức nhẹ. Nếu liệt ruột do viêm phúc mạc thì khám bụng sẽ nổi bật các dấu viêm phúc mạc.
- X-quang bụng đứng thấy có nhiều hơi ở cả ruột non và đại tràng. Nếu có mức hơi nước thì 2 chân của một quai ruột luôn ngang nhau. Trong liệt ruột sau mổ, hơi chủ yếu ở đại tràng. Hơi tập trung nhiều ở ruột non gợi nguyên nhân viêm phúc mạc.
- CTscan rất có giá trị trong phân biệt giữa tắc ruột cơ học và cơ năng. Trong liệt ruột không có điểm chuyển tiếp trên hình ảnh CTscan. CTscan còn có thể phát hiện được các nguyên nhân gây liệt ruột như viêm tụy cấp, viêm phúc mạc do viêm ruột thừa vỡ hay thủng tạng rỗng…
- Các dấu hiệu cùa bệnh nền gây nên liệt ruột.
5.2. Giả tắc ruột non
- Là một nhóm các thương tổn gây nên các triệu chứng giống tắc ruột non nhưng không có bằng chứng của một tác nhân gây tắc ruột.
- Giả tắc nghẽn ở ruột non thường vô căn, biểu hiện mạn tính hay tái phát, có hay không có liên quan đến ruột già. Một số trường hợp nhận thấy giả tắc ruột non có liên quan đến một bệnh hệ thống, xơ cứng bì, phù niêm, lupus ban đỏ.., lạm dụng thuốc, viêm ruột sau xạ trị, bệnh cơ trơn gia đình…
- Các đợt tái phát với dấu hiệu nôn ói, đau quặn bụng, chướng bụng. Có thể kèm theo rối loạn vận động của thực quản, dạ dày, ruột non, ruột già và bàng quang.
- Xử trí nhắm vào điều trị bệnh nền nếu có, điều trị hỗ trợ triệu chứng một cách tích cực và toàn diện.
5.3. Giả tắc đại tràng cấp tính (hội chứng Ogilvie)
- Khung đại tràng giãn to mà không có tác nhân tắc nghẽn cơ học, là một dạng liệt ruột nặng biểu hiện ở đại tràng.
- Thường xuất hiện ở những BN nằm liệt giường vì những bệnh ngoài đường tiêu hóa như bệnh tim, phổi, thận, hay bị chấn thương nặng. Sự nuốt nhiều hơi và suy yếu vận động đại tràng do thuốc là các yếu tố tham gia gây bệnh.
- Đầu tiên xuất hiện chướng bụng nhưng không đau hay cảm ứng phúc mạc.
- Sau đó biểu hiện các triệu chứng giống tắc ruột thật.
- X-quang bụng thấy chướng hơi to trong khung đại tràng, nhưng tập trung chủ yếu ở đại tràng phải với dấu cắt cụt ở đại tràng góc gan hay góc lách. Chụp đại tràng cản quang không thấy tác nhân gây tắc cơ học.
- Điều trị nội khoa với đặt sonde mũi – dạ dày, thụt tháo. Neostigmine có hiệu quả nhưng chống chỉ định ở BN nhịp tim chậm, co thắt phế quản, suy thận, manh tràng giãn quá to ≥ 12cm.
- Nội soi đại tràng hút dịch hơi giảm áp thành công đến 90%, tái phát ≥ 25%. Nên kết hợp đặt sonde vào đoạn đầu đại tràng để duy trì giảm áp.
- Có thể đặt sonde manh tràng giảm áp dưới hướng dẫn chiếu X-quang hay phẫu thuật mở manh tràng ra da giảm áp.
- Phẫu thuật đưa đại tràng ra da khi các biện pháp tối thiểu thất bại. Khi có biến chứng hoại tử ruột hay thủng gây viêm phúc mạc, phẫu thuật cắt đại tràng và đưa hồi tràng ra da.
5.4. Bán tắc ruột non (cơ học)
- Biểu hiện bằng hội chứng Koenig: đau bụng quặn cơn, tăng nhu động ruột, âm ruột gia tăng, sau đó trung tiện được thì hết đau. Lâm sàng thể hiện giống một tình trạng tắc ruột non thoáng qua, sau đó lưu thông ruột tự tái lập lại.
- Chẩn đoán xác định với chụp X-quang ruột non cản quang phát hiện vị trí hẹp và thuốc cản quang qua ruột non chậm, thường hơi trong ruột già vẫn còn. Việc chụp được thực hiện sau khi điều trị nội khoa và lưu thông ruột đã tái lập.
5.5. Bán tắc ruột già (cơ học)
- Biểu hiện bằng dấu hiệu Duval: đau bụng từng cơn, đôi lúc kéo dài 2-3 ngày, bí đại tiện, sau đó đại tiện được thì hết đau. Lâm sàng thể hiện giống một tình trạng tắc ruột già thoáng qua, sau đó lưu thông ruột tự tái lập lại.
5.6. Một số bệnh thường gặp có biểu hiện giống tắc ruột cơ học
- Viêm dạ dày ruột cấp.
- Viêm ruột thừa đến muộn.
- Viêm tụy cấp.
- Thủng dạ dày mà không có liềm hơi dưới hoành.
- Nhồi máu mạc treo.
-
BIẾN CHỨNG
- Suy hô hấp, suy tuần hoàn, suy thận, suy đa cơ quan.
- Nhiễm trùng huyết.
- Sốc giảm thể tích, nhiễm trùng nhiễm độc.
- Hoại tử ruột, thủng ruột gây viêm phúc mạc.
- Hội chứng ruột ngắn sau khi cắt đoạn dài ruột non do xoắn ruột.
-
ĐIỀU TRỊ
Tắc ruột cơ học hoàn toàn được điều trị bằng phẫu thuật sau khi có sự chuẩn bị chu đáo. Lý do bắt buộc phải phẫu thuật cấp cứu là khi tắc ruột thắt nghẹt hay tắc ruột quai kín không chắc chắn được loại trừ, sự hoại tử ruột sẽ dẫn đến nguy cơ cao các biến chứng và tử vong. Phẫu thuật viên cần tránh cảm giác bị đánh lừa rằng bệnh có cải thiện, điều mà thường xảy ra sau khi BN được hồi sức tích cực.
Có những trường hợp ngoại lệ mà chỉ định phẫu thuật cần hết sức cân nhắc. Đó là bán tắc ruột, tắc ruột ở hậu phẫu, tiền sử đã mổ tắc ruột do dính, sau xạ trị, bệnh ruột viêm, ung thư phúc mạc lan tỏa thứ phát. Điều trị không phẫu thuật có thể được cân nhắc, cần đặt sonde dạ dày mà tốt nhất là qua tá tràng vào ruột non để giảm áp và theo dõi thêm.
Bán tắc ruột non được điều trị nội khoa bảo tồn với đặt sonde mũi dạ dày và chờ đợi sự lưu thông của phân và hơi qua ruột được tái lập. Phẫu thuật được chỉ định khi sự tắc nghẽn kéo dài nhiều ngày, kể cả tắc không hoàn toàn. Bán tắc ruột non tái diễn nhiều lần được chỉ định phẫu thuật khi điều trị nội khoa trở nên khó khăn.
Tắc ruột cơ năng hay còn gọi là liệt ruột không có chỉ định phẫu thuật, tập trung điều trị triệu chứng, tìm kiếm nguyên nhân gây liệt ruột và điều trị bệnh lý nguyên nhân này. Rất hiếm khi liệt ruột như trong hội chứng Ogilvie mà điều trị nội khoa thất bại, lúc đó mới cân nhắc phẫu thuật đưa đại tràng ra da giải áp, hay cắt đại tràng khi đại tràng có biến chứng hoại tử gây thủng.
-
- Điều trị trước mổ
Thời điểm phẫu thuật tốt nhất phải dựa trên yêu cầu của từng BN. Cần cân nhắc giữa nguy cơ nhồi máu ruột với độ trầm trọng của mất nước – điện giải và sự cần thiết của việc đánh giá và điều chỉnh các bệnh kết hợp.
Đặt sonde mũi – dạ dày ngay khi BN vừa nhập viện, hút cách quảng để giảm ói, tránh viêm phổi hít, giảm lượng khí BN nuốt vào và giảm chướng bụng.
Bù nước và điện giải dựa vào vị trí tắc và thời gian kéo dài tắc ruột. Sự thiếu hụt của nước và điện giải là từ vừa phải đến nặng. Sự cô đặc máu do tắc ruột kéo dài, dịch bị mất là đẵng trương, do đó dung dịch lựa chọn đầu tiên để truyền là dung dịch muối đẵng trương (NaCL 0,9%). Mất dịch tiêu hóa kéo theo rối loạn toan kiềm mà các cơ chế thần kinh nội tiết của BN không tự điều chỉnh được. Nồng độ các điện giải trong máu và phân tích khí máu động mạch là cơ sở cho liệu pháp bù dịch và điều chỉnh toan kiềm. Kali máu thường giảm mặc dù nó được giữ lại rất tốt khi chức năng thận chưa suy, phải bù đủ kali trước khi phẫu thuật. Thể tích dịch truyền và các thành phần điện giải của nó cần được tính toán trên mỗi bệnh nhân và dựa theo đáp ứng lâm sàng cũng như kết hợp với việc khống chế các bệnh đi kèm.
Có thể cần bù máu và huyết tương ở một số BN, nhất là các trường hợp tắc ruột thắt nghẹt có thoát máu và huyết tương vào lòng ruột hay vào ổ bụng.
Kháng sinh hướng đến các vi khuẩn gram âm hay kỵ khí của đường ruột ngay khi có nghi ngờ tắc ruột theo cơ chế thắt nghẹt, tắc ruột quai kín hay tắc đại tràng.
-
- Điều trị ngoại khoa
Mục tiêu chính của phẫu thuật là giải áp đoạn ruột bị tắc và tìm cách phục hồi lưu thông tiêu hóa theo hướng tốt nhất có thể, loại bỏ thương tổn gây tắc ruột, cắt bỏ đoạn ruột nếu nó đã hoại tử, kết hợp phục hồi khiếm khuyết thành bụng trong trường hợp tắc ruột do thoát vị nghẹt.
Phẫu thuật có thể được thực hiện khi đã bù đủ dịch và ổn định chức năng của các cơ quan quan trọng. Đôi khi, nguy cơ nhiễm độc từ tắc ruột thắt nghẹt và tắc ruột quai kín thúc giục cần can thiệp phẫu thuật sớm hơn.
Chỉ định mổ hở hay mổ nội soi là tùy từng trường hợp. Mổ nội soi có thể được ưu tiên chọn lựa khi tình trạng bụng BN không quá chướng để còn có khoảng trống thao tác và phẫu thuật viên có kinh nghiệm. Phẫu thuật nội soi gỡ dính ruột nếu thực hiện được sẽ giảm nguy cơ dính ruột tái phát. Nếu lựa chọn mổ hở, đường mổ tùy thuộc vào thương tổn dự kiến, và thay đổi phần nào tùy vào vị trí vết mồ cũ lần trước. Đối với thoát vị bẹn hay thoát vị đùi nghẹt thì đường mổ hở ở trên nếp bẹn.
Nội dung chi tiết của phẫu thuật thay đổi tùy thuộc vào nguyên nhân gây tắc ruột. Các dây dính gây tắc ruột cần được cắt bỏ, các vị trí dính cần được gỡ dính. Cắt dây chằng và tháo xoắn ruột non nếu ruột chưa hoại tử. Các khối u gây tắc ruột non cần được cắt bỏ theo nguyên tắc ung bướu, lưu thông tiêu hóa hầu hết được tái lập ngay trong mổ. Tắc ruột do dị vật trong lòng ruột cần mở ruột lấy dị vật, rồi đóng lại chỗ mở ruột nếu như không thể bóp nhỏ dị vật qua thành ruột và đẩy nó qua van hồi manh tràng được.
Đối với xoắn manh tràng, nội soi đại tràng tháo xoắn giảm áp càng sớm càng tốt, sau đó phẫu thuật chương trình cố định manh tràng hay cắt ½ đại tràng phải nối tận – tận. Khi manh tràng bị hoại tử, phẫu thuật cắt ½ đại tràng phải cấp cứu là bắt buộc rồi nối tận – tận. Phương pháp cắt nối tốt hơn là cố định manh tràng ngay cả khi manh tràng chưa hoại tử vì nó cho tỷ lệ tái phát thấp hơn.
Đối với xoắn đại tràng sigmoid, tháo xoắn và giảm áp có thể được thực hiện bằng cách đẩy nhẹ ống soi mềm đại tràng vào, hay đặt một ống sonde vào đại tràng sigmoid qua nội soi sigmoid bằng ống mềm hay ống cứng. Kỹ thuật này bị chống chỉ định khi đại tràng hoại tử. Sau tháo xoắn, BN nên sớm được lên chương trình mổ cắt đoạn đại tràng sigmoid nối tận – tận. Phẫu thuật cấp cứu được thực hiện khi đại tràng bị hoại tử hay thủng, hay nội soi tháo xoắn thất bại, cắt đoạn đại tràng sigmoid rồi đưa 2 đầu ruột ra da hay nối ngay nếu điều kiện cho phép.
Các khối u đại trực tràng gây tắc ruột tùy từng tình huống mà làm hậu môn nhân tạo trên dòng, nối tắt, cắt đoạn đại trực tràng chứa u và làm hậu môn nhân tạo hay nối ngay trong mổ cấp cứu. Ví dụ như đối với tắc ruột do u đại tràng phải, có thể cắt ½ đại tràng phải và nối hồi tràng với đại tràng ngang nếu điều kiện cho phép, hoặc đưa 2 đầu ra ngoài nếu không đủ điều kiện để nối. Nếu khối u không thể cắt được thì nối tắc hồi tràng – đại tràng ngang hay đưa hồi tràng ra da. Đối với tắc ruột do u ở đại tràng trái, sau khi cắt đoạn đại tràng chứa u cần đưa 2 đầu ra ngoài, nếu nối ngay cần phải rửa ruột trên bàn mổ.
Đoạn ruột hoại tử thường do tắc ruột thắt nghẹt cần được cắt bỏ và nối lại tận – tận nếu điều kiện cho phép. Tuy nhiên cần đánh giá chính xác là đoạn ruột này đã chết hay còn sống trước khi quyết định cắt bỏ, bằng cách đắp nước muối ấm một lúc rồi đánh giá tỉ mỉ về màu sắc, mạch đập của mạch máu mạc treo và nhu động ruột. Cũng có thể đánh giá quai ruột bị nhồi máu này bằng siêu âm doppler hay test thử fluorescein.
Nếu việc cắt bỏ thương tổn gây tắc là không thực hiện được như trường hợp ung thư giai đoạn muộn, dính quá phức tạp, thương tổn do xạ trị…, một miệng nối bên – bên giữa quai ruột trên chỗ tắc với quai ruột dưới chỗ tắc được thực hiện (gọi là nối tắt: bypass) để tái lập lưu thông tiêu hóa. Nếu thương tổn quá dính đến mức không nối tắt được thì dẫn lưu hay đưa quai ruột trên chỗ tắc ra da. Đối với K trực tràng giai đoạn quá muộn không còn chỉ định cắt bỏ mà gây tắc ruột thì có chỉ định đưa đại tràng sigmoid ra làm hậu môn nhân tạo vĩnh viễn.
Có thể áp dụng nong chỗ hẹp rồi đặt stent đại tràng qua nội soi hay dưới hướng dẫn của chiếu X- quang để giảm áp trong tắc đại tràng chưa có biến chứng. Kỹ thuật này giúp BN qua cơn nguy kịch tắc ruột để chuẩn bị cho cuộc phẫu thuật chương trình tiếp theo, hay để vĩnh viễn cho các BN tiên lượng đời sống còn lại quá ngắn (< 6 tháng)
Cắt đốt bằng laser để mở rộng lòng khối u gây tắc nghẽn ở hậu môn trực tràng giúp giải áp tắc ruột tạm thời, chuẩn bị cho cuộc phẫu thuật chương trình tiếp theo. Kỹ thuật này có thể được áp dụng thay cho mở hậu môn nhân tạo giảm áp tạm thời.
Giảm áp các quai ruột non giãn quá to giúp thuận tiện cho việc đóng bụng, và có thể rút ngắn thời gian phục hồi chức năng của ruôt ở hậu phẫu. Việc giảm áp thực hiện bằng cách luồn sonde dạ dày xuống tá tràng, và tốt nhất là qua góc Treitz, hay chọc hút xuyên qua thành ruột non.
Đã có nhiều phương pháp được đề xuất để hạn chế tắc ruột tái phát trong trường hợp tắc ruột do dính sau mổ, tuy nhiên cho đến nay vẫn chưa có phương pháp nào tỏ ra hiệu quả. Một phương pháp đã tỏ ra có chút ít hiệu quả là dùng hợp chất sinh học hấp thụ nước tự phân hủy (hyaluronic acid methylcellulose) đổ vào khoang phúc mạc trước khi đóng bụng làm màng ngăn cách giữa các quai ruột để hạn chế dính ruột tái phát.
- TIÊN LƯỢNG
Tiên lượng tùy thuộc vào tuổi, tổng trạng, các bệnh phối hợp trên mỗi BN, thời gian kéo dài sự thiếu máu nuôi của ruột, đã có biến chứng thủng ruột hay chưa, nguyên nhân gây tắc ruột, sự sẵn sàng và kịp thời của can thiệp ngoại khoa.
Tắc ruột non đơn thuần có tỷ lệ tử vong thấp chỉ khoảng 2%, hầu hết trong số này là do BN lớn tuổi, nhiều bệnh kèm và đến muộn. Ngược lại, tắc ruột non thắt nghẹt có tỷ lệ tử vong cao, vào khoảng 8% nếu phẫu thuật được thực hiện trong vòng 36 giờ kể từ lúc khởi phát bệnh, và tăng lên đến 25% nếu phẫu thuật chậm trễ sau 36 giờ. Tỷ lệ tắc ruột do dính tái phát tuy không nhiều lắm nhưng vẫn còn là vấn đề khó khăn trong phòng tránh.
Tắc ruột do nguyên nhân u đại tràng có tiên lượng xấu hơn. Tỷ lệ tử vong chung khoảng 20%. Nếu có thủng manh tràng thì tỷ lệ này tăng lên có khi đến 40%. Ung thư đại tràng gây tắc ruột có tiên lượng xấu hơn ung thư đại tràng chưa gây tắc ruột, vì khi đã có tắc ruột thì tỷ lệ xâm lấn tại chỗ, di căn hạch hay di căn xa tăng lên.
Xoắn đại tràng chủ yếu xảy ra ở người lớn tuổi, tỷ lệ tử vong sau mổ là từ 5-12% nếu đại tràng chưa hoại tử, và tỷ lệ này tăng lên 35-50% nếu đại tràng đã hoại tử thủng. Xoắn manh tràng tái phát rất hiếm sau khi phẫu thuật cố định manh tràng hay cắt ½ đại tràng phải. Ngược lại, phương pháp phẫu thuật không cắt bỏ đại tràng sigmoid là không hiệu quả trong ngăn ngừa xoắn đại tràng sigmoid tái phát.
-
-
ĐIỀU TRỊ VIÊM TỤY CẤP – Bộ môn Nội Tổng Quát – Đại học Y Khoa Phạm Ngọc Thạch
ĐIỀU TRỊ VIÊM TỤY CẤP
Bộ môn Nội Tổng Quát – Đại học Y Khoa Phạm Ngọc Thạch
ĐỐI TƯỢNG: Y6 – YLT4
THỜI LƯỢNG: 2 tiết
MỤC TIÊU:
- Trình bày được tiêu chuẩn chẩn đoán viêm tụy cấp
- Trình bày được các tiêu chuẩn tiên lượng và phân độ viêm tụy cấp
- Trình bày được nguyên tắc điều trị viêm tụy cấp
- Trình bày được cách bù dịch, giảm đau trong viêm tụy cấp
- Trình bày được các chỉ định và lựa chọn kháng sinh trong viêm tụy cấp
- Trình bày được cách điều trị tăng triglyceride trong viêm tụy cấp
- Trình bày được các chỉ định can thiệp ngoại khoa trong viêm tụy cấp
NỘI DUNG BÀI GIẢNG
- ĐỊNH NGHĨA:
Viêm tụy cấp là quá trình viêm cấp tính của tụy có ảnh hưởng nhiều mức độ khác nhau đến mô xung quanh hoặc hệ thống tạng ở xa.
- CHẨN ĐOÁN:
Chẩn đoán viêm tụy cấp cần ít nhất 2 trong 3 tiêu chuẩn:
- Đau bụng điển hình viêm tụy cấp (khởi phát cơn đau cấp nặng, kéo dài ở thượng vị, thường lan sau lưng)
- Tăng lipase hoặc amylase máu ≥ 3 lần giới hạn trên bình thường
- Hình ảnh của viêm tụy cấp trên CT-scan có cản quang hoặc MRI hoặc siêu âm bụng.
*Trong đó, nếu đau bụng điển hình viêm tụy cấp mà amylase và/hoặc lipase máu < 3 lần giới hạn trên bình thường thì cần chẩn đoán hình ảnh để xác định chẩn đoán.
*Chỉ định chụp CT bụng có cản quang:
- Chẩn đoán xác định khi lâm sàng và men tụy không đủ chẩn đoán
- Xác định mức độ nặng, các biến chứng tại tụy và quanh tụy (khi còn đau bụng hoặc lâm sàng xấu đi sau 48 – 72 giờ)
- Hướng dẫn can thiệp qua da (như catheter dẫn lưu ổ dịch)
- TIÊN LƯỢNG:
- Tiêu chuẩn Ranson: nặng khi ≥ 3 điểm:
Do sỏi Không do sỏi Lúc nhập viện Tuổi > 55 > 70 Bạch cầu máu > 16.000/mm3 > 18.000/mm3 Glucose máu > 200 mg/dL > 220 mg/dL LDH máu > 350 UI/L > 400 UI/L AST máu > 250 UI/L > 250 UI/L Trong 48 giờ đầu nhập viện Giảm Hct > 10 % > 10 % Tăng BUN > 5 mg/dL > 2 mg/dL Can xi máu < 8 mg/dL < 8 mg/dL PaO2 < 60 mmHg – Mất kiềm > 4 mEq/L > 5 mEq/L Mất dịch > 6 L > 4 L - Tiêu chuẩn Glasgow: nặng khi ≥ 3 điểm trong vòng 48 giờ:
Tuổi > 55
BC > 15000/mm3
LDH > 600 UI/l
Glucose > 180 mg/dl
Albumin < 3.2 g/l
Canxi < 8 mg/dl
PaO2 < 60 mmHg
Urea > 45 mg/dl
- Hct > 44% lúc NV và không thể giảm sau 24h
- CRP > 150mg/l sau khởi phát 48h
- SIRS lúc NV + kéo dài sau 48h: ≥ 2/4 tiêu chuẩn
- to > 38oC hoặc < 36oC
- Nhịp tim > 90 l/p
- Nhịp thở > 20 l/p hoặc PaCO2 < 32 mmHg
- BC > 12000 hoặc < 4000/mm3
- Thang điểm BISAP (Bedside Index of Severe Acute Pancreatitis): Viêm tụy cấp nặng khi có ≥ 3 tiêu chuẩn sau:
- (B): BUN > 25 mg/dL
- (I): Rối loạn tri giác, điểm Glasgow < 15
- (S): Hội chứng đáp ứng viêm toàn thân
- (A): Tuổi > 60
- (P): Tràn dịch màng phổi
- Chỉ số nặng trên cắt lớp điện toán (CTSI)
Mức độ viêm Biểu hiện Điểm A Tụy bình thường 0 B Tụy to khu trú hay lan tỏa 1 C Viêm quang tụy kèm bất thường nội tại của tụy 2 D Tụ dịch trong hoặc ngoài tụy 3 E ≥ 2 ổ tụ dịch lớn hoặc có khí trong tụy hoặc sau phúc mạc 4
Điểm hoại tử% mô tụy hoại tử trên CT-scan có cản quang 0 0 < 33% 2 33 – 50% 4 > 50% 6 CTSI = Điểm mức độ viêm + Điểm hoại tử
Viêm tụy cấp nặng khi có ≥ 6 điểm
- MỨC ĐỘ VIÊM TỤY CẤP: Theo tiêu chuẩn Atlanta hiệu chỉnh năm 2012:
Pha bệnh Mức độ Nhẹ Trung bình Nặng Sớm (7 ngày đầu)
Không suy tạng Suy tạng thoáng qua (hồi phục trong vòng 48 giờ)(*) Suy tạng kéo dài (>48 giờ): • Suy một tạng
• Suy đa tạng
Muộn (sau 7 ngày)
Không suy tạng, và Không biến chứng tại chỗ
Suy tạng thoáng qua (hồi phục trong vòng 48 giờ)(*), hoặc Biến chứng tại chỗ, hoặc
Biến chứng toàn thân không suy tạng
(*) Khi có suy tạng, thái độ điều trị trong 48 giờ đầu như viêm tụy cấp nặng (xem bên dưới).
- Biến chứng tại chỗ:
- Tụ dịch quanh tụy cấp
- Hoại tử cấp ± nhiễm trùng
- Hoại tử tạo vách ± nhiễm trùng
- Nang giả tụy
- Rối loạn tống xuất dạ dày, huyết khối TM cửa và hoại tử đại tràng
- Biến chứng toàn thân: khởi phát đợt kịch phát các bệnh lý nội khoa mạn tính (bệnh mạch vành, bệnh phổi mạn …)
- Suy tạng: ≥ 2 điểm của 1 trong 3 cơ quan theo hệ thống Marshall hiệu chỉnh.
Cơ quan Điểm 0 1 2 3 4 Hô hấp (PaO2/FiO2) > 400 301 – 400 201 – 300 101 – 200 < 101 Thận: Creatinin máu (µmol/l)
Creatinin máu (mg/dl)
< 134
< 1.4
134 – 169
1.4 – 1.8
170 – 310
1.9 – 3.6
311 – 439
3.6 – 4.9
> 439
> 4.9
Tim mạch (HATT, mmHg), không vận mạch > 90 < 90, đáp ứng dịch < 90, không đáp ứng dịch < 90, pH < 7.3
< 90, pH < 7.2
- ĐIỀU TRỊ:
- Nguyên tắc
- Theo dõi:
- Sinh hiệu, nước tiểu, SpO2 mỗi 4 giờ trong 24 giờ đầu,
- Hct thời điểm lúc nhập viện, sau12 giờ, 24 giờ,
- BUN lúc nhập viện, sau 24 giờ, 48 giờ,
- CRP lúc 48 giờ sau khởi phát
- Giảm đau
- Bù dịch – cân bằng điện giải
- Đảm bảo dinh dưỡng
- Giảm tiết tụy trong VTC nặng
- Sử dụng kháng sinh hợp lý
- Giải quyết biến chứng
- Điều trị nguyên nhân
- Điều trị cụ thể:
- Viêm tụy cấp nhẹ – trung bình:
- Sonde mũi – dạ dày: chỉ đặt khi có liệt dạ dày – ruột, buồn nôn, nôn dai dẳng
- Thở oxy: nên cung cấp oxy trong 24 – 48 giờ đầu, duy trì SpO2 ≥ 95%, nhất là khi còn dùng dẫn xuất morphine để giảm đau.
- Bù dịch, điện giải:
Bù dịch đường TM bằng dung dịch tinh thể
Mục tiêu: giảm Hct (35 – 44%), giảm BUN, duy trì nước tiểu ≥ 0.5 – 1 ml/kg/giờ.
Loại dịch: Lactate Ringer được ưu tiên chọn lựa so với nước muối sinh lý do làm giảm SIRS tốt hơn, trừ trường hợp VTC do tăng canxi máu (LR chứa canxi nồng độ 3 mEq/L).
Lượng dịch truyền: khởi đầu 5 – 10 ml/kg/h, tổng lượng truyền 2500 – 4000 ml trong 24 giờ đầu.
Bù Kali theo ion đồ.
- Dinh dưỡng:
Không chỉ định nhịn ăn đường miệng thường quy.
Cho ăn đường miệng càng sớm càng tốt (trong vòng 24 giờ nhập viện) nếu bệnh nhân dung nạp được.
Nếu bệnh nhân không dung nạp dinh dưỡng đường miệng (do đau bụng, liệt ruột, ói), nuôi ăn qua sonde mũi – dạ dày hoặc mũi – hỗng tràng. Khuyến khích dinh dưỡng đường ruột (qua sonde mũi – hỗng tràng) vì giúp duy trì sự toàn vẹn hàng rào niêm mạc ruột do đó ngăn được sự di chuyển của vi khuẩn, ít tốn kém, ít biến chứng hơn dinh dưỡng tĩnh mạch.
Ăn theo thứ tự: cháo đường – cơm nhão – cơm thường. Không cần thiết thử cho ăn lại từ nước lọc.
- Giảm đau: Meperidine 50mg /6-8 giờ TB/TM.
- Viêm tụy cấp nặng:
- Nhập ICU
- Thở oxy duy trì SpO2 ≥ 95%
- Truyền dịch: Khởi đầu: 20 ml/kg trong 60 – 90 phút đầu
Sau đó: 250 – 300 ml/giờ trong 48 giờ, tùy tình trạng tim mạch
- Dinh dưỡng:
Trong 72 giờ đầu: tương tự như VTC nhẹ
Sau 72 giờ: hội chẩn chuyên khoa dinh dưỡng. Nguyên tắc: chế độ giàu đạm.
- Giảm đau: Meperidine
- Giảm tiết tụy: Octreotide 0.1mg 1 ống x 3 (tiêm dưới da) trong ≥ 7 ngày
- Xem xét CRRT để loại bớt độc chất
- Kháng sinh phòng ngừa:
- Sử dụng sớm trong vòng 72 giờ sau khi khởi phát bệnh giúp giảm nguy cơ tử vong và biến chứng nhiễm trùng.
- Loại kháng sinh: Imipenem 500 mg/8 giờ trong không quá 14 ngày.
- Chỉ dịnh:
- Viêm tụy cấp nặng
- Viêm tụy cấp hoại tử
- Điều trị biến chứng nhiễm trùng:
- Chỉ định chọc hút qua da dưới hướng dẫn CT: BN còn sốt, tăng BC, dấu hiệu nhiễm độc sau 7 ngày của bệnh.
- Dấu hiệu nhiễm trùng: Có hình ảnh khí sau phúc mạc trên CT
Chọc hút qua da phát hiện vi trùng
- Chọn KS tĩnh mạch:
Gram (-): Carbapenem
hoặc Fluoroquinolone/Cephalosporin thế hệ 3 + Metronidazole
Gram (+): Vancomycin đến khi có kháng sinh đồ
- Liều kháng sinh
Gram (-) Gram (+) Imipenem: 0.5g/6 giờ hoặc 1g/8 giờ Ciprofloxacin: 0.4g/12 giờ
Ceftazidim: 1-2g/8 giờ
Ceftriaxone: 2g/24 giờ
Cefotaxime: 1-2g/8 giờ
Cefoperazone/Sulbactam: 2g/12 giờ
Metronidazole:
• Liều nạp 15mg/kg trong 1 giờ
• Duy trì: 7.5mg/kg/6 giờ
• Tối đa: 1g/liều, 4g/ngày
Vancomycin: 0.5g/6 giờ hoặc 1g/12 giờ - Thời gian dùng kháng sinh: 3 tuần
- Viêm tụy cấp do sỏi:
ERCP lấy sỏi không khuyến cáo làm khẩn trong viêm tụy cấp do sỏi ống mật chủ nếu không kèm viêm đường mật.
ERCP sớm, trong 24 – 48 giờ nếu kèm viêm đường mật.
Cắt túi mật trong viêm tụy cấp do sỏi túi mật hoặc sỏi bùn túi mật, giúp giảm nguy cơ VTC tái phát. Thực hiện phẫu thuật sớm trong lần nhập viện đầu tiên tốt hơn là sau khi xuất viện giúp giảm tử vong, giảm các biến chứng liên quan sỏi mật, giảm viêm tụy cấp tái phát và các biến chứng mật tụy.
- Viêm tụy cấp do tăng triglyceride:
- Lọc huyết tương: Ưu tiên chọn lựa nếu không có CCĐ, đặc biệt khi VTC do tăng triglyceride kèm dấu hiệu hạ calci máu, nhiễm toan acid lactic, dấu hiệu viêm nặng lên hoặc có suy cơ quan.
Mục tiêu: triglyceride < 500 mg/dl. Ngưng khi đạt mục tiêu.
- Insulin: Nếu không có phương tiện lọc huyết tương, bệnh nhân không dung nạp hoặc nếu đường huyết > 500 mg/dl,
Mục tiêu: Đưa Triglyceride < 500 mg/dl trong 3 – 4 ngày
Pha Regular Insulin trong chai Glucose 5% truyền 0.1 – 0.3 đơn vị/kg/giờ
Duy trì đường huyết 150 – 200 mg/dl
Theo dõi ĐH mao mạch/4 giờ, Triglyceride máu/12 – 24 giờ
Ngưng insulin khi TG < 500 mg/dl
- Fibrate khi bệnh nhân uống lại được:
Fenofibrate 160mg/ngày hoặc Gemfibrozil 600 mg x 2 lần/ngày
- Xét chỉ định can thiệp ngoại khoa khi:
- Nang giả tụy
- Nang giả tụy nhiễm trùng
- Vỡ nang giả tụy
- Xuất huyết trong nang giả tụy
- Nang giả tụy gây chèn ép cơ quan lân cận hoặc gây đau
- Hoại tử tụy
- Hoại tử tụy nhiễm trùng
- Áp xe tụy
TÀI LIỆU THAM KHẢO
- Norton J.G. and Phillip P.T. (2012). Harrison’s Principles of Internal Medicine, 18th The McGraw-Hill Companies. Chapter 313.
- Bradley 3rd E.L. 1993. A clinically based classification system for acute pancreatitis. Arch Surg. 128(5). pp.586-590.
- Banks P.A., Bollen T.L., Dervenis C. et al. Classification of acute pancreatitis—2012: revision of the Atlanta classification and definitions by international consensus.Gut 2012;0:1–10. doi:10.1136/gutjnl-2012-302779.
- Bharwani N.,Patel S., Prabhudesai S. et al. Acute pancreatitis: the role of imaging in diagnosis and management. Clinical Radiology 66 (2011) 164 -175.
- Topazian M., Pandol S.J. Textbook of Gastroenterology 5th 2009. Chapter 68. pp:1761-1810
- Balthazar E.J., Robinson D.L., Megibow A.J., et al. 1990. “Acute pancreatitis: value of CT in establishing prognosis”. Radiology. 174, pp.331-336
- Banks P.A., Freeman M.L. 2006. “Practice guidelines in acute pancreatitis”. Am J Gastroenterol. 101, pp.2379-2400.
- Feldman M. , Friedman L.S. and Brandt L.J. Sleisenger and Fordtran’s Gastrointestinal and Liver Disease, 9th edition. Elsevier Inc. Chapter 58.
- UK guidelines for the management of acute pancreatitis.Gut 2005;54(Suppl III):iii1–iii9. doi: 10.1136/gut.2004.057026
- Phạm Thị Hảo, Huỳnh Thị Kiểu. “Điều Trị Học Nội Khoa”. 2012. Bộ môn Nội, Đại học Y Dược TPHCM. Điều Trị Viêm Tụy Cấp. tr:225-238.
- Vege S. “Treatment of acute pancreatitis”. Up-to-date 2013. This topic last updated: thg 4 10, 2013.
- Gelrud A. and Whitcomb D.C. “Hypertriglyceridemia-induced acute pancreatitis”. Up-to-date 2013. This topic last updated: thg 4 23, 2013.
- Tenner S., Baillie J., DeWitt J. et al. 2013. “American College of Gastroenterology Guideline: Management of Acute Pancreatitis”. Am J Gastroenterol. doi:10.1038/ajg.2013.218
CÂU HỎI TRẮC NGHIỆM THAO KHẢO
- Nguyên tắc điều trị viêm tụy cấp:
- Phải ăn uống đầy đủ
- Bù dịch bằng dung dịch muối đẳng trương
- Dùng kháng sinh ngay khi chẩn đoán
- Đặt sonde dạ dày
- Nguyên tắc điều trị viêm tụy cấp:
- Phải ăn uống đầy đủ
- Bù dịch bằng dung dịch cao phân tử
- Dùng kháng sinh đúng chỉ định
- Hội chẩn ngoại khoa chuẩn bị mổ khẩn
- Nguyên tắc bù dịch trong viêm tụy cấp:
- Bù dịch tích cực và tốc độ tùy mức độ
- Bệnh nhân càng lớn tuổi càng nguy cơ trụy tim mạch nên càng bù dịch nhiều
- Bù dịch bằng Glucose 5%
- Triệu chứng đau bụng giảm chứng tỏ bù dịch đủ
- Thuốc giảm đau ưu tiên trong viêm tụy cấp:
- Acetaminophen
- Aspirin
- Meperidin
- Morphine
- Các biện pháp sau áp dụng cho mọi bệnh nhân viêm tụy cấp, TRỪ MỘT:
- Nhịn ăn uống những ngày đầu
- Bù dịch đủ
- Điều chỉnh rối loạn điện giải
- PPI
ĐÁP ÁN 1.B 2.C 3.A 4.C 5.D