Giảng viên hướng dẫn: TS.BS Lê Thượng Vũ
Nhóm 1
BỆNH ÁN NỘI HÔ HẤP
HÀNH CHÍNH:
Họ tên: Nguyễn Xuân U. Tuổi: 32 Giới: Nữ
Nghề nghiệp: Nhân viên kho lưu trữ hồ sơ
Địa chỉ: khu phố 8, phường Phú Trung, TP Phan Thiết, Tỉnh Bình Thuận.
Ngày giờ nhập viện: 1h30 ngày 26/9/2018.
Giường: 23 Phòng 4 Khoa hô hấp BV Chợ Rẫy
LÍ DO NHẬP VIỆN: khó thở
BỆNH SỬ: bệnh nhân, mang thai 31 tuần khai bệnh
Cách NV 14 ngày, BN bắt đầu sổ mũi, nước mũi trong, loãng kèm hắt hơi, ho khan khi cơ quan dọn dẹp kho hồ sơ. Tình trạng sổ mũi nặng dần, nước mũi đặc, nhiều, không kèm khó thở, nặng ngực, sốt.
Viêm mũi dị ứng: nước mũi chảy 2 bên, nc mũi trong, không đặc, chảy mũi nước, kèm ngứa mũi. Nếu viêm kết mạc thì kèm ngứa mắt, nếu viêm họng kèm ngứa họng -> thường nhanh đến nhanh hết.
Nếu bị đi bị lại, nước mũi đặc, xanh vàng,sốt nhẹ, nhức đầu, đau họng -> coi chừng nhiễm siêu vi hô hấp trên chứ k phải dị ứng. Nếu có sốt thì phải hỏi có nhức mình, sổ mũi, đau họng k? có tiếp xúc với ai có triệu chứng giống v không? Tình trạng nhiễm siêu vi, dịch tễ cúm.
Nhiễm siêu vi hô hấp trên thì dẫn tới viêm phổi, viêm mũi dị ứng dẫn tới hen.
Viêm PQ 10 ng thì 9 ng không có ran rít ran ngáy-> khò khè là biểu hiện hiếm gặp của VPQ.
Cách NV 10 ngày, BN cảm thấy khó thở thì thở ra, vẫn nói được thành câu, không tím tái, kèm khó khè, nặng ngực, ho khạc đàm trắng trong lượng ít, sau khạc đàm BN dễ thở hơn (khạc đàm dễ thở, khò khè nghe giống bệnh lý của đường thở)-> người nhà đưa BN đến phòng khám BS sản, được chẩn đoán viêm phế quản, không điều trị và được khuyên nhập viện => nhập viện BV Bình Thuận, được chẩn đoán viêm phổi/ hen phế quản – thai 31 tuần. ( viêm phổi ngoài nghe ran nổ thì xquang rất quan trọng -> phải hỏi có xquang không
Tình trạng nhập viện Bình Thuận:
Khám
- BN tỉnh, nằm yên
- Thở co kéo ít
- Tim đều
- Ran rít, nổ 2 bên ( ran rít là hen nhưng nghe dc ran nổ thì hơi kì do hen k có ran nổ) Viêm tiểu PQ có ran nổ, tiếng wheezing: giống tiếng ran tít nhưng cuối thì hít vào, thời điểm nghe ran nổ.
CLS:
- BC: 11,37 x 109/l ( BC tăng có thể do thai/ cơn hen cấp) %NEU: 77,7%
- Hb: 12,2 g/dl ( Thai kỳ thì Hb bị pha loãng)
- Siêu âm: thai sống trong tử cung #30 tuần
Điều trị: thở O2, kháng sinh ( nghĩ là cho viêm phổi), kháng viêm ( nghĩ là corticoid), dãn phế quản (không rõ chi tiết) => bỏ sót cái gì mà BN đang khỏe mà trở nặng? => BN có thai câu đầu tiên phải hỏi có thuyên tắc phổi k? nhiễm trùng kiểm soát tốt chưa? Cắt cơn thì cho DPQ tác dụng ngắn nhưng chuẩn bị ra viện thì phải cho tập hít, cho dãn phế quản tác dụng dài, liều, kiểm soát dc chưa? Có bị dị ứng gì nữa k?
Trong 10 ngày điều trị, BN hết khó thở, khò khè sau 3 ngày, giảm sổ mũi, ho đàm trắng trong chuyển màu xanh sau 5 ngày điều trị, đàm đặc, lượng ít. BN ăn uống được.
Cách NV 1 ngày, trong lúc nằm nghỉ chờ giấy xuất viện, BN đột ngột lên cơn khó thở, nặng ngực, không đáp ứng với phun khí dung, kèm tím tái, lừ đừ => chẩn đoán suy hô hấp, đặt nội khí quản, chuyển BV Chợ Rẫy. Trong quá trình chuyển bệnh, BN tỉnh lại, giảm khó thở => rút ống nội khí quản.( lời khuyên: phải tới cổng bv mới dc rút NKQ)
Tình trạng lúc NV Chợ Rẫy:
BN tỉnh, tiếp xúc được
Khó thở phải ngồi
Niêm hồng, phù nhẹ 2 chân. ( phù đối xứng 2 bên)
Sinh hiệu: M: 140l/ph ( mạch quá nhanh so với ng hen bình thường -> tại sao nhanh? -> có phải mới PKD không mà nếu mới PKD thì phổi k nhiều ran rít như v. Mạch nhanh: do thuyên tắc, tim mạch kèm theo, thuốc, sốt, viêm phổi, hen) HA: 140/80 mmHg NT: 28l/ph (NT nhanh không phải do sốt nên phải xin spO2). To: 37oC
Tim đều.
Phổi: ran rít 2/3 – ran ẩm ½ – 2 bên phế trường
Trong quá trình bệnh, BN không khó thở kịch phát về đêm, không sốt, không đau ngực, không hồi hộp, đánh trống ngực, tiêu phân vàng đóng khuôn, tiểu 1l/ ngày.
Diễn Tiến Sau Nhập Viện:
N1-6: BN tỉnh, thở oxy qua canuala 3l/phút, SpO2 95%, bớt khó thở, ho đàm trắng đục, thai máy, không ra huyết âm đạo bất thường.
N7-9: BN tỉnh, tiếp xúc tốt, thở oxy qua canuala 1l/phút, SpO2 96%, hết khó thở, ho khan.
TIỀN CĂN:
Bản thân:
Nội khoa:
Chưa ghi nhận tiền căn hen, COPD.
Chưa ghi nhận tiền căn khò khè, khó thở trước đây cũng như trong thai kì
Chưa ghi nhận tiền căn THA, ĐTĐ, bệnh mạch vành.
Ngoại khoa:
Chưa ghi nhận tiền căn chấn thương ngực, vết thương ngực, tràn khí màng phổi.
Sản khoa:
PARA: 0000
Thai 31 tuần, khám thai định kì 1 tháng/lần, chưa ghi nhận bất thường trong thai kì
Thói quen, dị ứng:
Dị ứng cá ngừ, thuốc (không rõ loại) (Hen dị ứng vs thức ăn thì nặng hơn các loại hen khác)
BN thường có những đợt viêm mũi dị ứng khi thời tiết lạnh. ( Phải hỏi Ngoài thời tiết lạnh thì tiếp xúc với khói gì thì hắt hơi nhảy mũi ?)
Chưa ghi nhận tiền căn viêm da tiếp xúc, viêm kết mạc dị ứng
Chưa ghi nhận tiền căn khó thở khi tiếp xúc khói bụi.
Không hút thuốc lá, không uống rượu bia. Chưa ghi nhận tiền căn ho khạc đàm mạn
Gia đình:
Chú ruột, em trai được chẩn đoán hen từ nhỏ. (Hỏi xem Ba BN có bị bệnh dị ứng? Như viêm mũi dị ứng/ mề đay/ chàm ngứa)
Gia đình có ng hen thì tốt, ta có thể hỏi có bao giờ có TC giống như em trai k ( hắt hơi nhảy mũi, khò khè dùng thuốc xịt).
Cơ thể tiếp xúc với MTrường qua 3 đường chính: hít thở ( viêm mũi dị ứng, hen suyễn), da ( chàm/ viêm da tiếp xúc), tiêu hóa ( ăn ói tiêu chảy) => không phải chỉ nổi mề đay mới là dị ứng.
Thuốc ngoài chuyện uống thì còn chích -> không tiêp xúc bằng đường thông thường mà đi thẳng vào cơ thể. ( kết mạc: ngứa mắt).
Thai kỳ: 1/3 hen nặng hơn, 1/3 hen không đổi, 1/3 hen nhẹ hơn. => BN này hồi đó k có hen,bây giờ nặng lên.
Viêm mũi dị ứng nên mang khẩu trang -> dị ứng nấm, mạt -> hắt hơi, ho khan
LƯỢC QUA CÁC CƠ QUAN: 7h ngày 5/10/2018
Không khó thở, ho khan ít, không đau ngực, không hồi hộp đánh trống ngực
Ăn uống kém, không đau bụng, không nôn ói, tiêu phân vàng đóng khuôn 1l/ngày
Tiểu dễ, nước tiểu vàng trong, khoảng 1l/ngày
Không chóng mặt, không đau đầu
KHÁM LÂM SÀNG :
Tổng trạng:
Bệnh nhân tỉnh, tiếp xúc tốt
Sinh hiệu:
Mạch: 84 lần/phút Huyết áp: 120/80 mmHg
Nhiệt độ: 37oC Nhịp thở: 20 lần/phút
SpO2: 96%/O2 1l/phút
Cân nặng hiện tại 73kg, chiều cao 1m5 phải hỏi BN tăng bao nhiêu kg ( BN này bt 60kg) -> con so lên 12kg -> béo phì làm BN có nhiều triệu chứng hơn. Béo phì có thai mà bị cúm thì nguy cơ tử vong cao hơn.
Phù mu bàn chân, mắt cá hai bên
Nằm đầu ngang, thở không co kéo
Da niêm hồng, kết mạc mắt không vàng
Chi ấm, mạch tứ chi đều rõ
Hạch ngoại biên không sờ chạm
Đầu mặt cổ:
Cân đối, không biến dạng.
Khí quản không lệch, không co kéo cơ hô hấp phụ.
Không tĩnh mạch cổ nổi
Tuyến giáp không to, không âm thổi
Lồng ngực:
Cân đối, không biến dạng, di động đều theo nhịp thở, không sẹo, không dấu sao mạch
Khám tim:
Mỏm tim khoang liên sườn V, đường trung đòn (T), nảy nhẹ, diện đập 1x1cm
Dấu nảy trước ngực (-)
Không ổ đập bất thường
T1, T2 đều rõ, tần số 84 lần/phút
Không âm thổi
Khám phổi:
Rì rào phế nang êm dịu hai phế trường
Rung thanh đều 2 phế trường.
Gõ trong
Bụng:
Bụng tham gia thở tốt, không u, không sẹo, THBH (-), không dấu xuất huyết
Nhu động ruột 4 lần/phút, không âm thổi
Tứ chi:
Không đau nhức khớp, không giới hạn vận động, sức cơ 5/5, không biến dạng
Thần kinh
Cổ mềm, không dấu màng não, không dấu thần kinh định vị
TÓM TẮT BỆNH ÁN:
Bệnh nhân nữ, 32 tuổi, thai 31 tuần, nhập viện vì khó thở, bệnh 14 ngày, qua hỏi bệnh và thăm khám ghi nhận
Triệu chứng cơ năng:
Sổ mũi, ho đàm xanh, khò khè, nặng ngực
Khó thở thì thở ra, đáp ứng thuốc dãn phế quản lúc đầu, sau không đáp ứng
Tím tái, lừ đừ
Triệu chứng thực thể:
Phổi ran rít, ran nổ hai phế trường
Tiền căn:
Viêm mũi dị ứng khi thời tiết lạnh
Chú, em ruột hen từ nhỏ
ĐẶT VẤN ĐỀ:
Suy hô hấp cấp
Hội chứng tắc nghẽn hô hấp dưới
Ran nổ + ho đàm xanh
Thai 31 tuần
Tiền căn:
Viêm mũi dị ứng,
Chú, em ruột hen từ nhỏ
CHẨN ĐOÁN SƠ BỘ: Cơn hen cấp mức độ nặng, biến chứng suy hô hấp độ 3, yếu tố thúc đẩy nhiễm trùng hô hấp dưới, có nguy cơ tương lai vào đợt cấp, nguy cơ tắc nghẽn luồng khí cố định/ Thai 31 tuần
CHẨN ĐOÁN PHÂN BIỆT:
Thuyên tắc phổi-Viêm phổi bệnh viện mức độ nặng biến chứng suy hô hấp độ 3/ Thai 31 tuần.
Đợt mất bù cấp suy tim do bệnh cơ tim chu sinh, yếu tố thúc đẩy nhiễm trùng hô hấp dưới biến chứng suy hô hấp độ 3/ Thai 31 tuần
BIỆN LUẬN:
Suy hô hấp cấp:
BN đột ngột khó thở kèm tím tái, lừ đừ ngày nhập viện, được đặt nội khó quản, lúc nhập viện mạch 140l/ph, nhịp thở 28l/phút, khó thở phải ngồi -> suy hô hấp cấp -> khí máu động mạch.
Trong cơn, bệnh nhân tím tái, li bì, được đặt nội khí quản-> suy hô hấp độ 3
Nguyên nhân:
Tim: bệnh nhân nữ đang mang thai 31 tuần, trong thai kì chưa ghi nhận tiền sản giật, tăng huyết áp, khó thở tiến triển, khám tim chưa ghi nhận dấu hiệu suy tim như mỏm tim lệch, gallop T3 nhưng chưa loại trừ được bệnh cơ tim chu sinh gây suy tim mất bù -> siêu âm tim
Phổi
- Dị vật đường thở: Không nghĩ do BN không hít sặc hay nuốt phải vật gì, lâm sàng không ghi nhận hội chứng xâm nhập
- Thuyên tắc phổi: không ghi nhận tiền căn huyết khối, suy van tĩnh mạch hay bất động thời gian gần đây, lâm sàng bệnh nhân không đau ngực, ho ra máu, tuy nhiên không loại trừ được trên cơ địa mang thai -> XQ ngực thẳng, D-Dimer, siêu âm tim (xquang ngực giúp tầm soát- ưu tiên xạ hình thông khí tưới máu > CT scan để chẩn đoán xác định. ng mang thai ưu tiên xài CLS không ăn tia trc: SA tĩnh mạch 2 chi dưới [ nếu có huyết khối là coi như xong + triệu chứng ở phổi]-> SA tim [ giá trị SA tim ở thành ngực kém, không mang lai KQ ngay lập tức – nếu không có triệu chúng thì SA tim thường âm tính, SA tim chỉ có GT TRONG ST P + tụt HA]. D- dimer thai kì tăng nên có nhiều nghiên cứu chọn mức 600/ 1000).
- TKMP: không nghĩ do khám không ghi nhận hội chứng tràn khí màng phổi (gõ vang bất đối xứng, rung thanh giảm, rì rào phế nang giảm), lồng ngực không căng phồng (lúc hết đàm xanh, khò khè mà ngta cho về là sai hay đúng? -> VD: BN dc chích 3-4 ống corticoid mà hôm sau tươi như bông thì bảo do Bình Thuận xài k đủ liều cor. Còn chích 3-4 ống cor không bớt, chích ks 2-3 ngày sau mới bớt thì bảo do VP c2-3 ngày sau mới dc kiểm soát
- Viêm phổi: ít nghĩ do bệnh nhân không có biểu hiện nhiễm trùng rõ (sốt, môi khô, lưỡi dơ), BN đang được điều trị kháng sinh, lâm sàng ổn -> CTM, CRP, XQ ngực thẳng, cấy đàm- kháng sinh đồ
- Co thắt phế quản: nghĩ nhiều do khám thấy có hội chứng tắc nghẽn hô hấp dưới.
Hội chứng tắc nghẽn hô hấp dưới:
BN có khó thở chủ yếu thì thở ra, nghe phổi có ran rít khắp 2 phế trường -> HC tắc nghẽn hô hấp dưới
Nguyên nhân:
Dãn phế quản thể tắc nghẽn: không nghĩ do bệnh nhân không hút thuốc lá, không có tiền căn lao hay ho ra máu, ho khạc đàm mạn.
COPD: không nghĩ do chưa ghi nhận tiền căn khó thở kéo dài, liên tục hay ho khạc đàm mạn, BN không hút thuốc lá và không tìm thấy yếu tố thúc đẩy như tiếp xúc khói bụi
Cơn hen phế quản: nghĩ nhiều bệnh nhân có hen do tiền căn viêm mũi dị ứng khi thời tiết lạnh, gia đình có chú, em ruột hen từ nhỏ, đợt khó thở này trên cơ địa bệnh nhân đang mang thai được ghi nhận khi tiếp xúc khói bụi nhiều, tiền triệu có sổ mũi, hắt hơi, ho khan (triệu chứng nhiễm siêu vi), khó thở ban đầu đáp ứng thuốc dãn phế quản -> đo hô hấp kí, test dãn phế quản sau khi sinh, khi bệnh nhân ổn định. Cơn khó thở đột ngột sau đó không đáp ứng dãn phế quản ở BV Bình Thuận -> cơn hen cấp
- Cơn hen cấp có suy hô hấp -> mức độ nặng
- Yếu tố thúc đẩy:
- Trong thời gian ở BV Bình Thuận, BN được phun khí dung mỗi ngày -> ít nghĩ do không tuân thủ điều trị
- Nhiễm trùng hô hấp: nghĩ nhiều trong trường hợp này do BN không có tiếp xúc yếu tố thúc đẩy rõ ràng nào khác => có thể BT bỏ xót ng nhân hiếm như thuyên tắc phổi.
- Nguy cơ kết cục xấu:
- Nguy cơ đợt cấp: bệnh nhân có 1 cơn hen cấp phải đặt nội khí quản, đang mang thai 31 tuần -> BN có nguy cơ đợt cấp
- Nguy cơ tắc nghẽn luồng khí cố định: BN không dùng ICS -> có nguy cơ tắc nghẽn luồng khí cố định
- Nguy cơ tác dụng phụ của thuốc: chưa có
- Biến chứng:
- Cấp: suy hô hấp cấp (đã biện luận), TKMP (không nghĩ, đã biện luận)
- Mạn: không nghĩ do chưa ghi nhận tiền căn hen hay khó thở trước đây.
Ran nổ hai đáy phổi + ho đàm xanh:
Lâm sàng không ghi nhận biểu hiện nhiễm trùng rõ (sốt, môi khô, lưỡi dơ, vẻ mặt nhiễm trùng) ( khám N9 không ghi nhận d trc đó đã xài ks, xem ở cấp cứu có vẻ mặt nhiễm trùng không), tình trạng ho khạc đàm đổi màu từ trắng đục sang xanh có thể do tăng eosinophil trong đàm trong bệnh cảnh hen, tuy nhiên không loại trừ nhiễm trùng hô hấp dưới do bệnh nhân đang được điều trị với kháng sinh, corticoid, khám phổi có ran nổ hai phế trường, bạch cầu ở BV Bình Thuận ≈ 11 x 109/l, ưu thế Neu -> XQ ngực thẳng, CTM, CRP, cấy đàm-kháng sinh đồ
Nguyên nhân: nghĩ nhiều viêm phổi do không ghi nhận tiền căn lao phổi, dãn phế quản trước đây.
Viêm phổi: nghĩ nhiều viêm phổi bệnh viện do bệnh nhân ho khạc đàm đổi màu xanh sau 5 ngày nhập viện.
Trên bệnh nhân này, viêm phổi có thể là yếu tố khởi phát cơn hen hoặc yếu tố thúc đẩy suy tim tiến triển, tuy nhiên cũng có thể là nguyên nhân khiến bệnh nhân khó thở suy hô hấp cấp
Viêm phổi có biến chứng suy hô hấp cấp nên nghĩ viêm phổi mức độ nặng.
Thai 31 tuần:
Bệnh nhân mang thai 31 tuần có tình trạng suy hô hấp cấp -> cần đánh giá tình trạng thai => hội chẩn sản khoa
=> CÓ 2 CÁCH BL:
BIỆN LUẬN PHÂN TÍCH: chọn hc nào dễ và đến đích nhanh nhất -> họn Tắc nghẽn hh dưới: khò khè đối xứng 2 bên, không pải copd, không phải hen tim thì nó là hen -> phổi hợp vs tiền căn thì nói là hen. YTKP ( tại sao trc k có hen mà h lên hen: tại BT ta có thể nghĩ do bụi nhưng tại CR phải đặt NKQ thì phải nghĩ do viêm phổi/ thuyên tắc phổi/ co thắt PQ do cái nọ cái kia như phun ventolin bị dị ứng).
Cách 2: BL TỔNG HỢP: 1 ng SHH + tím tái + khò khè + ran rít ran ngáy -> hen. BL TỔNG HỢP chỉ tốt cho 1 case mới vào viện, 1 bệnh.
ĐỀ NGHỊ CLS:
CLS chẩn đoán:
CTM, CRP
Cấy đàm- kháng sinh đồ
XQ ngực thẳng
ECG
Siêu âm tim
D-Dimer
CLS thường quy: BUN, Creatinin, AST, ALT, ion đồ
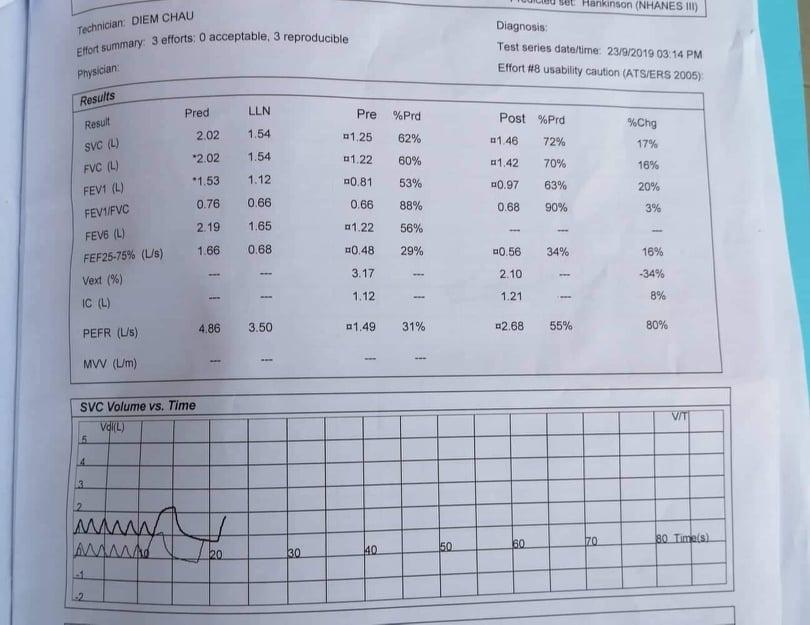
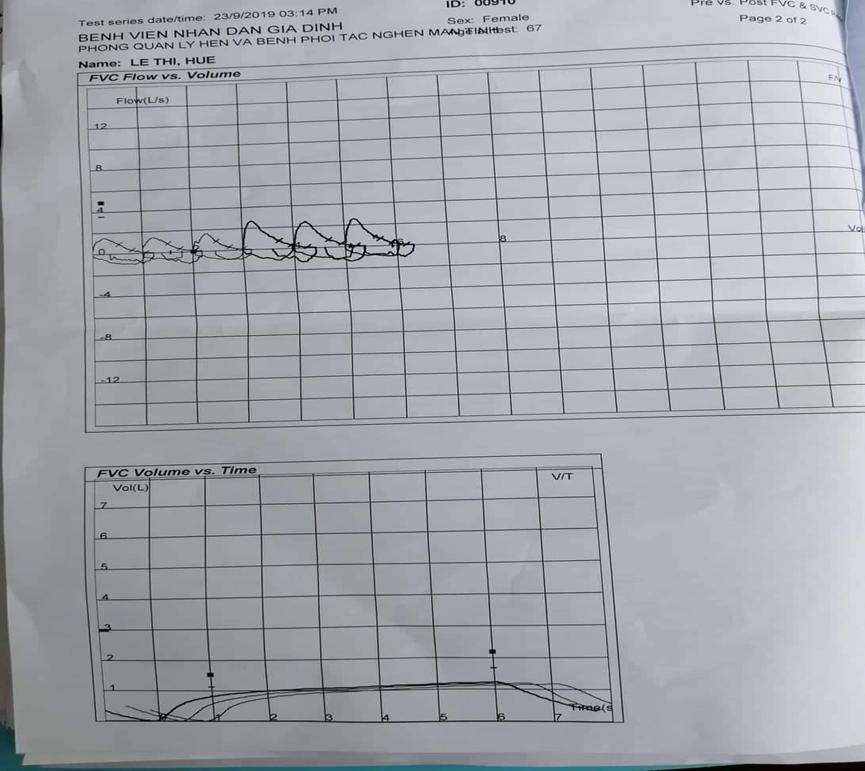
KẾT QUẢ CẬN LÂM SÀNG:
Công thức máu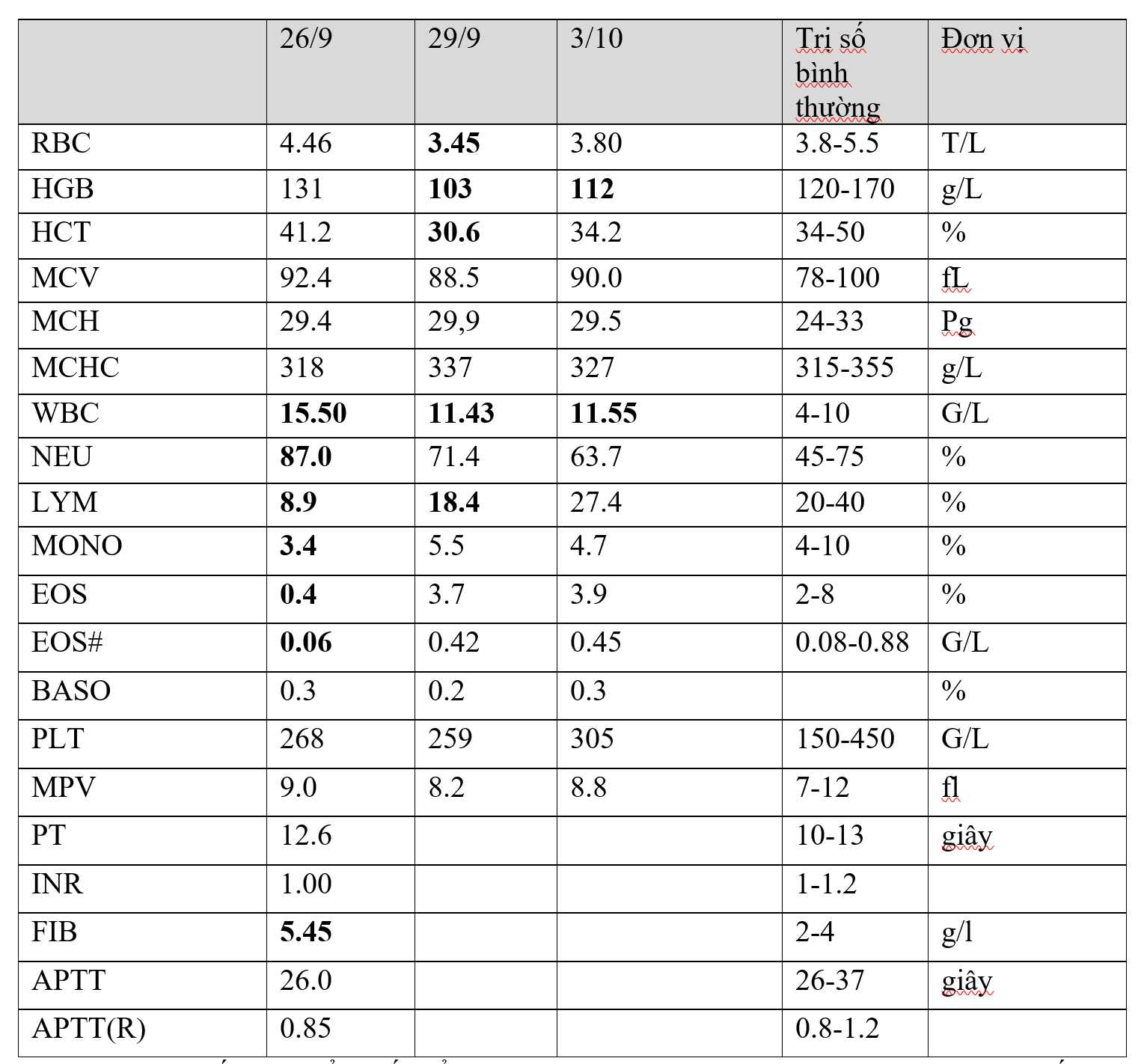
BN đang mang thai, Hb > 10g/L -> không có thiếu máu
Bạch cầu tăng, ưu thế Neutrophil chứng tỏ đang có tình trạng nhiễm trùng 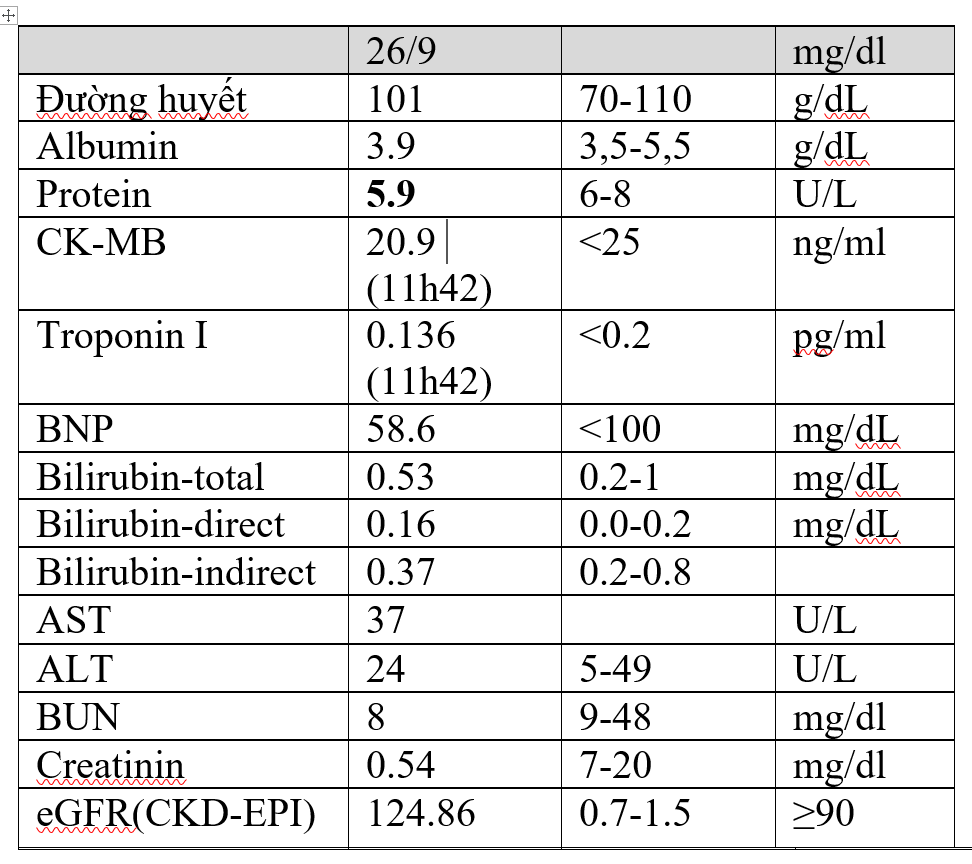
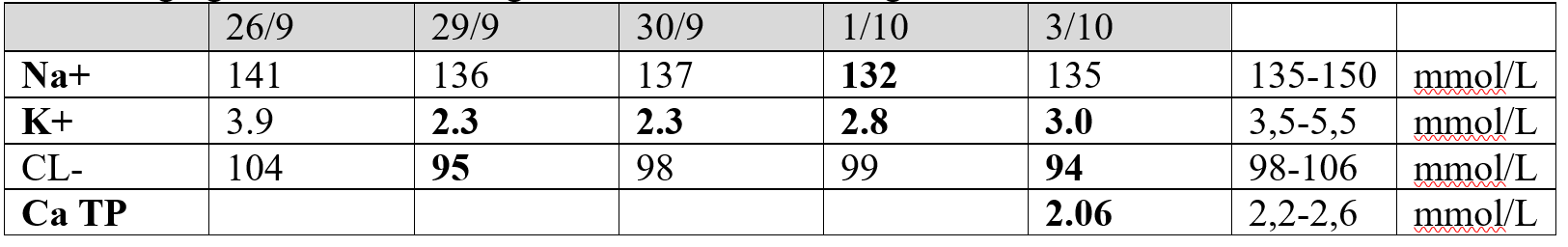
Giảm nhẹ Na và Cl
Ngày 29-30/9 BN bị hạ K mức độ nặng ( <2.5 mmol/L), nghĩ nhiều do sử dụng Cordicoid và dãn phế quản đồng vận β2 ( hạ K+ nghĩ do PKD). LỢI TIỂU LÀ CCĐ trên thai.
Nếu nghĩ tới bệnh tim: làm CKMB, troponin + D-dimer
TPTNT 10 thông số:(26/9/2018)
BN có đạm niệu (+++) tuy nhiên không ghi nhận tình trạng THA ở bệnh nhân nên không nghĩ đến bệnh cảnh tiền sản giật ( đạm niệu nhiều nghĩ có tiền sản giật k) => thử lại: (+) thì chia 2 TH: thai kì trên BN có bệnh thận từ trc/ bài tiết Pr niệu trong thai kì.
BN nữ mang thai có hồng cầu, protein niệu, tuy nhiên lâm sàng không ghi nhận HC niệu đạo cấp, Nitrite, bạch cầu nước tiểu (-) -> không nghĩ nhiễm trùng tiểu không triệu chứng ( máu ở đâu nếu BN chưa vỡ ối)
Trường hợp này nghĩ nhiều do sự tăng bài tiết protein niệu trong thai kì
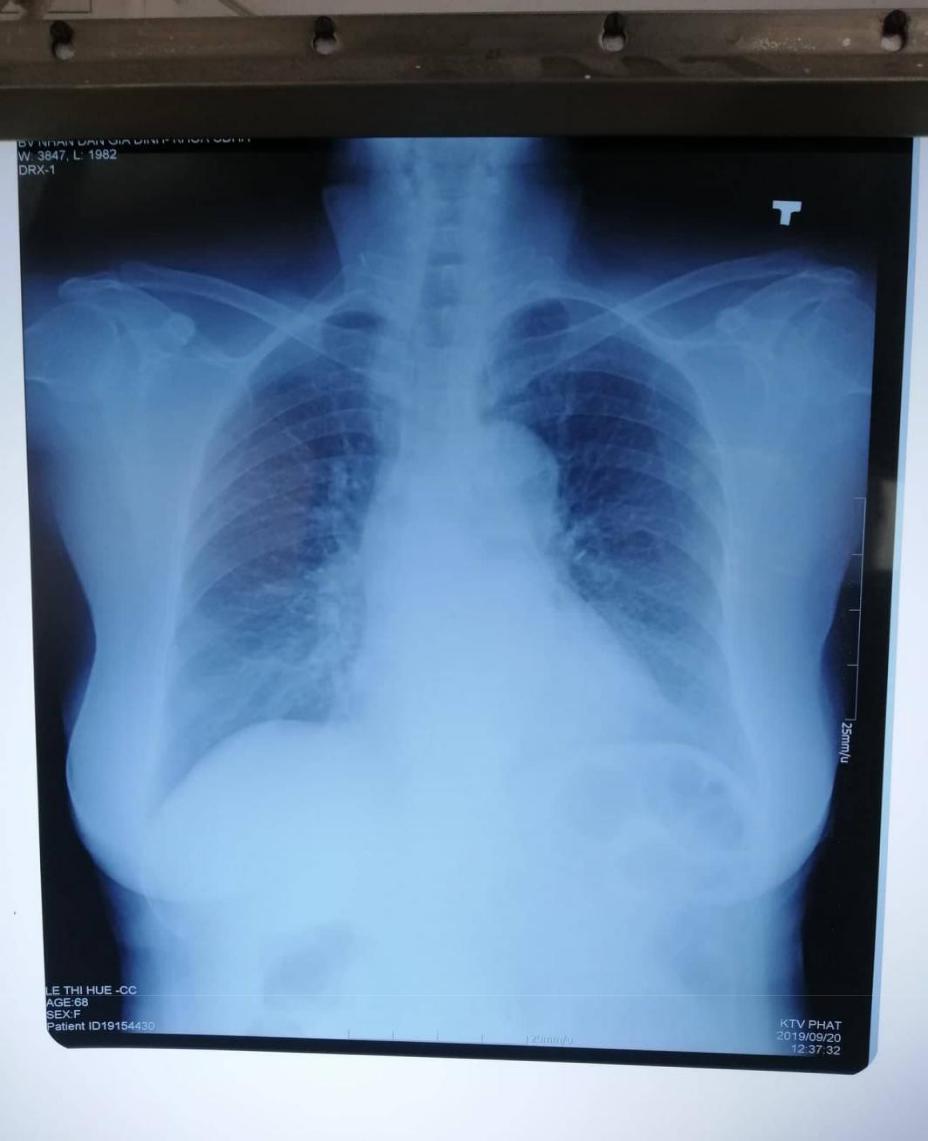
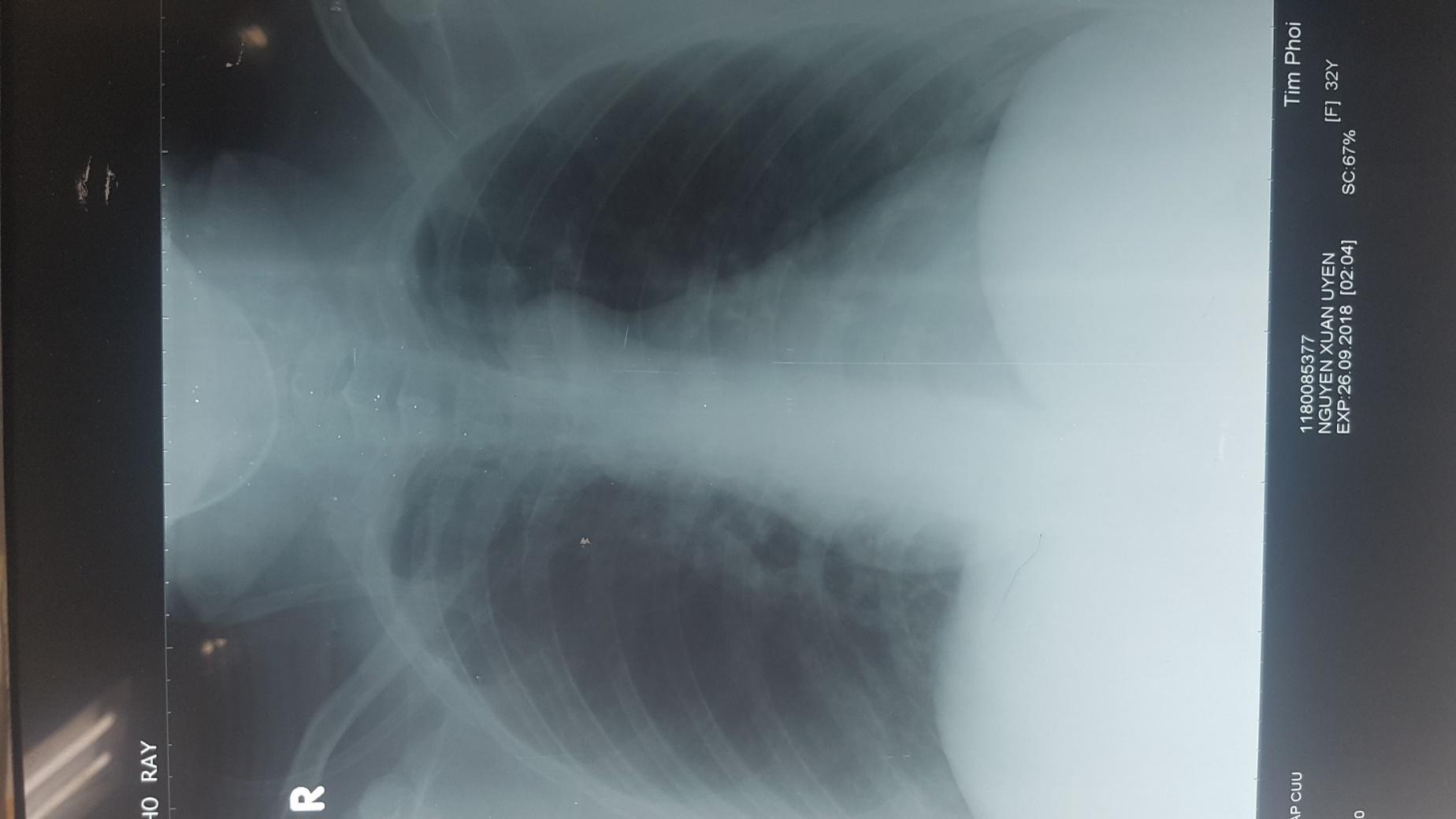
XQ ngực thẳng:(26/9/2018)
Đám mờ không đồng nhất hai đáy phổi -> viêm phổi
Không ghi nhận dấu hiệu thuyên tắc phổi (tam giác gù Hampton, xẹp phổi, hình mờ ở phổi)
Bóng tim không to
( Nếu BN không có thai sẽ đề nghị chụp CT san xem có viêm phổi mô kẽ không).
Siêu Âm Bụng:
Tử cung: có 1 thai, BPD#77mm, FL#61, thai 166 lần/phút , nhau+ối bình thường
Kết luận:
Tử cung có 1 thai sống khoảng 30-31 tuần
Các cơ quan khác chưa phát hiện bất thường
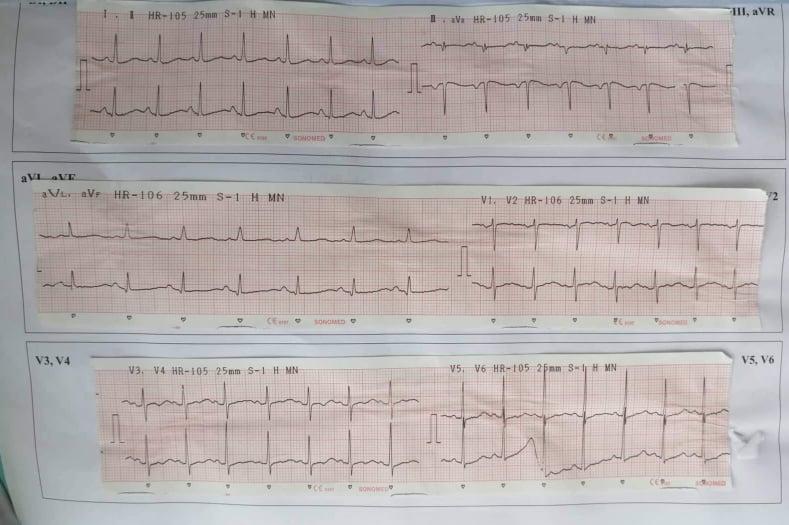
ECG:(26/9/2018) 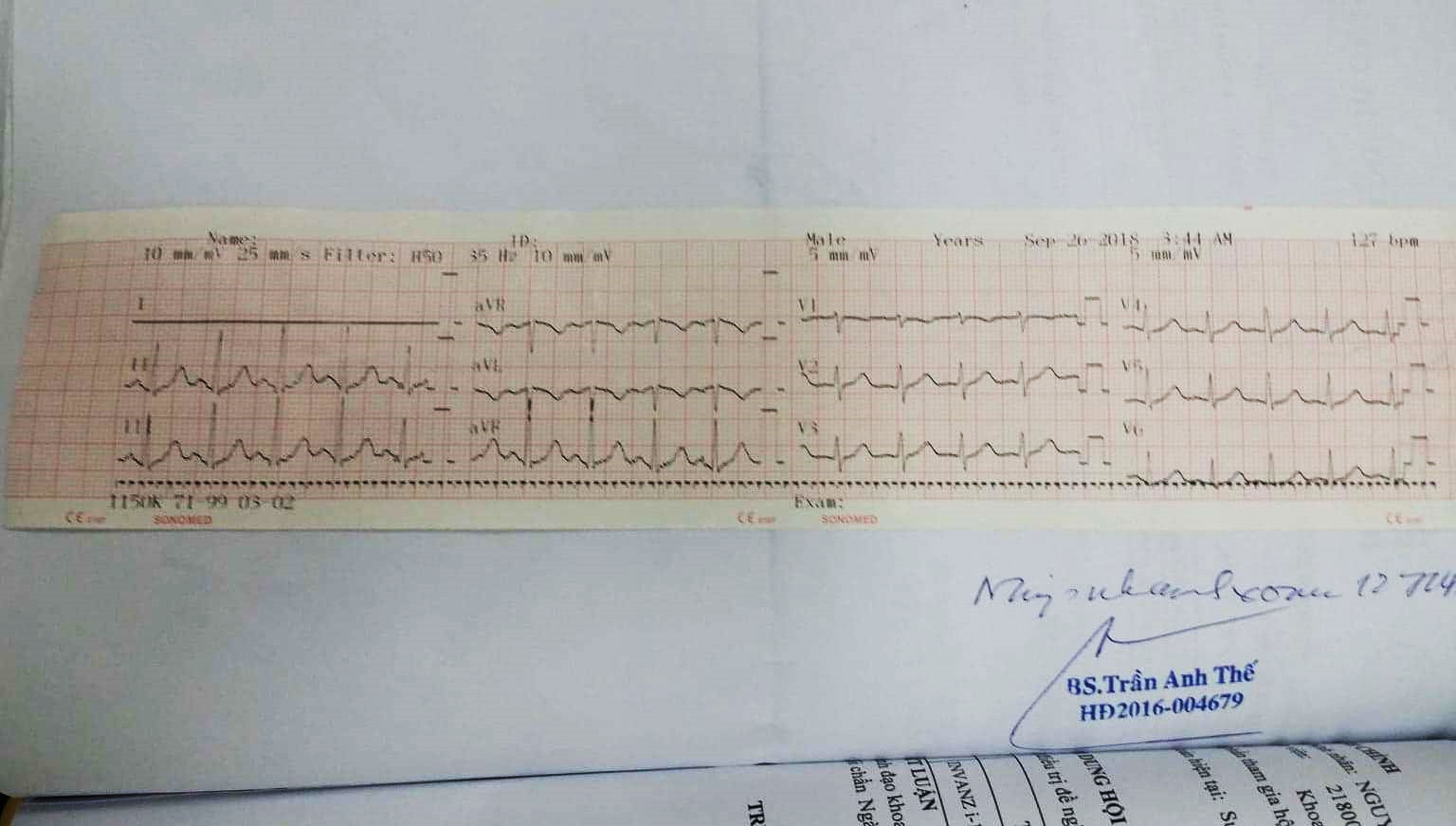
Nhịp nhanh xoang tần số 127 l/ph
Siêu Âm Tim (26/9/2018)
Các buồng tim không dày dãn
Không rối loạn vận động vùng
Chức năng co bóp tâm thu thất trái, EF=60%
Không thấy tràn dịch màng ngoài tim
Vách liên thất, vách liên nhĩ nguyên vẹn
Van tim mềm mại, di động tốt
Không hẹp hở van tim
Không tăng áp động mạch phổi
Kết luận: Chức năng co bóp tâm thu thất trái trong giới hạn bình thường.
Khí Máu Động Mạch: 26/9/2018
pH 7.376 ( FiO2?)
pCO2 38.5 mmHg
pO2 171 mmHg O2 dư nhiều
HCO3– 22.6 mmol/L
TCO2 24 mmol/L
BEecf -3 mmol/l
SO2 100%
Khí máu động mạch chưa ghi nhận bất thường, không đánh giá được tình trạng suy hô hấp do bệnh nhân đang được thở O2
CHẨN ĐOÁN XÁC ĐỊNH:
Cơn hen cấp mức độ nặng biến chứng suy hô hấp độ 3, yếu tố thúc đẩy nhiễm trùng hô hấp dưới, có nguy cơ tương lai vào đợt cấp, nguy cơ tắc nghẽn luồng khí cố định/ Thai 31 tuần (hen không kiểm soát: BN mới có cơn đầu tiên mà phải nhập viện đặt NKQ ICS + LABA khi về nhà -> mục tiêu duy trì ICS suốt đời)
Cơn hen cấp mức độ nặng, biến chứng SHH độ 3, thai 31 tuần, NCTL, NCtắc nghẽn luồng khí cố định. Bềnh hen nền.
BPTN mãn tình, mức độ nặng, do thuốc lá có biến chứng tâm phế mạn, vào đợt cấp mức độ nặng/ nhẹ/ trung bình có biến chúng/ nguyên nhân gì, YTTĐ
ĐIỀU TRỊ:
Nguyên tắc:
Giảm triệu chứng đợt cấp
Kiểm soát nhiễm trùng
Đảm bảo thai kì ổn định ( điều trị BN có thai phải hỏi thuốc này là A/B/C/D).
Ngăn ngừa tái phát
Điều trị cụ thể: Hen k kiểm soát nên bậc hen điều trị 3-4.
Cơn hen cấp:
Nằm đầu cao 300, thở Oxy canula 3l/ph (mục tiêu SaO2 93-95%)
Berodual 0.5mg PKD mỗi 20 phút ( berodual là hỗn hợp của fenoterol + ipratropium => berodual 40 giọt/ ph ~ 20ml + NaCl 0,9% 2-3ml PKD/ xài combivent.
Solumedrol 40 mg 1 lọ TMC
MgSO4 1,5 ống 1,5g + 100 mlNaCl 0,9% xả nhanh 100 giọt/ph -> dùng 1 lần.
Viêm phổi:
Sulperazone 1g x 2 TTM (Bình thuận thì xài ceftazidim dc còn vào CR sợ kháng thuốc thì xài carba hoặc là betalactam/ betlactamase)
Azithromycin 0.5g 1 lọ TTM ( thường hay dùng macrolide + beta lactam)
Tình trạng đi kèm
Bổ sung kali: do hạ K+ mức độ nặng nên bù đường tĩnh mạch
KCl 10% 10ml 2A pha NaCl 0.9% 500ml TTM ( ngoài bù Kali đường tĩnh mạch thì kèm theo đường uống -> không bao h bù TM mà đủ. Bù tối đa đường TM là 78mEq)
Sau đợt cấp:
Pulmicort 200 mcg 1 nhát x 2, S-C ( pulmicort là an toàn nhất cho thai nhưng BN đợt cấp mới xém chết nên cho symbicort
Combivent 2 nhát khi khó thở, tối đa 12 nhát/24h
TIÊN LƯỢNG:
Cơn hen cấp được điều trị, hiện bệnh nhân tỉnh táo, sinh hiệu ổn, tuy nhiên cơn hen cấp mức độ nặng có biến chứng suy hô hấp trên cơ địa đang mang thai -> tiên lượng trung bình