Thẻ: suy tim
-
SUY TIM Ở TRẺ EM
- Định nghĩa:
- Suy tim là một hội chứng lâm sàng do cơ tim không có khả năng đáp ứng được cung lượng máu để duy trì chuyển hóa theo nhu cầu hoạt động của cơ thể.
- Theo tổ chức tim mạch châu Âu (1995) tiêu chuẩn xác định suy tim khi có triệu chứng cơ năng suy tim (khi tim hay nghỉ gắng sức) và bằng chứng khách quan của rối loạn chức năng cơ tim (khi nghỉ) và đáp ứng với điều trị suy tim (trong trường hợp nghi ngờ chẩn đoán).
- Nguyên nhân của suy tim:
- Dị tật tim bẩm sinh:
- Thông liên thất, còn ống động mạch.
- Thông sàn nhĩ – thất, chuyển gốc động mạch, thân chung động mạch…
- Hẹp van, eo động mạch chủ.
- Tĩnh mạch phổi đổ về bất thường.
- Các bệnh cơ tim (mắc phải hoặc bẩm sinh):
- Bệnh cơ tim do chuyển hóa: bệnh cơ tim giãn, bệnh cơ tim phì đại, bệnh cơ tim hạn chế…
- Viêm cơ tim do nhiễm trùng: thương hàn, virus…
- Bệnh tim mắc phải:
- Bệnh van tim do thấp:
- Bệnh van 2 lá: hở van 2 lá, hẹp van 2 lá, hở hẹp van 2 lá.
- Bệnh van động mạch chủ: hở van động mạch chủ.
- Viêm màng ngoài tim co thắt, tràn dịch màng ngoài tim.
- Viêm nội tâm mạc nhiễm khuẩn.
- Rối loạn dẫn truyền:
- Cơn nhịp nhanh thất, trên thất.
- Rung nhĩ.
- Bloc nhĩ thất cấp 3; đặc biệt khi nhịp tim < 50 lần/phút.
- Do các bệnh khác:
- Các bệnh thận gây tăng huyết áp.
- Bệnh nội tiết: cường giáp, tăng huyết áp do u tủy thượng thận, tiểu đường.
- Thiếu máu.
- Thiếu dinh dưỡng: thiếu vitamin B1, thiếu Carnitin, selenium…
- U trung thất chèn ép.
- Giải phẫu và sinh lý bệnh:
- Trong suy tim:
- Lúc đầu tâm thất giãn, sau đó thành cơ thất dày lan tỏa. Điều này làm tăng nhu cầu sử dụng oxy cơ tim, do đó góp phần rối loạn thêm chức năng cơ tim.
- Khi cơ tim phì đại, kết hợp giãn buồng thất sẽ làm xuất hiện ngựa phi giữa tâm trương. Đồng thời giãn buồng tim sẽ gây nên hở van 2 lá và 3 lá do giãn vòng van.
- Tâm nhĩ: lúc đầu cũng giãn, sau đó phì đại do tăng áp lực buồng nhĩ hay cản trở dòng máu từ nhĩ xuống thất. Lúc này trên lâm sàng xuất hiện ngựa phi tiền tâm thu.
- Tĩnh mạch phổi:
- Mạch máu giãn căng, tăng lượng dịch gian bào 🡪 tăng áp lực mao mạch phổi, kết hợp nhu cầu oxy của cơ thể tăng gây xuất hiện khó thở, trẻ phải gắng sức, ran ở phổi.
- Dịch ứ đọng khoảng gian bào nhiều, áp lực mao mạch phổi tăng quá cao 🡪 phù phổi.
- Tĩnh mạch hệ thống:
- Áp lực nhĩ phải tăng, tăng thể tích máu ứ đọng ở tĩnh mạch hệ thống 🡪 gan to, tăng áp lực tĩnh mạch cổ.
- Vì mạch máu trẻ em đàn hồi tốt nên một số trường hợp thấy gan to mà không tăng áp lực tĩnh mạch.
- Chức năng huyết động của tim thể hiện bằng chỉ số tim: lưu lượng tim tính bằng l/phút/m2. chức năng này phụ thuộc:
- Tiền gánh: phụ thuộc khối lượng máu trở về thất, thể hiện bằng áp lực và thể tích máu cuối tâm trương.
- Hậu gánh: phụ thuộc vào sức cản khi tâm thất thu, đặc biệt sức cản ngoại vi.
- Sức co bóp của cơ tim.
- Tần số tim.
- Suy tim làm giảm khả năng nhận máu về tim và/hoặc giảm khả năng tống máu khỏi buồng tim. Phần lớn các trường hợp suy tim đều có biểu hiện suy cả chức năng tâm thu và tâm trương. Khi có suy tim cơ thể bù trừ bằng cách:
- Tăng hoạt hệ thần kinh giao cảm: tăng tiết Catecholamin do đó nhịp tim tăng, sức co bóp của cơ tim tăng.
- Kích hoạt hệ thống Renin – Angiotensin – Aldosteron ở thận 🡪 co động mạch thận (tăng hậu gánh), giữ muối và nước (tăng tiền gánh và hậu gánh).
- Kích thích bài tiết Arginine Vasopressin (ADH) 🡪 giữ nước và co mạch mạnh.
- Tăng nồng độ yếu tố lợi tiểu từ nhĩ (Atrial natriuretic peptides) trong máu 🡪 ↑ bài tiết Na+
- Triệu chứng lâm sàng:
- Biểu hiện lâm sàng của suy tim phụ thuộc vào tuổi của bệnh nhân, nguyên nhân gây suy tim và suy tim cấp hay từ từ và suy tim trái, phải hay suy tim toàn bộ.
- Ở trẻ em suy tim trái có thể đơn thuần suy tim toàn bộ, ít gặp suy tim phải đơn thuần. Nếu suy tim trái đơn thuần sẽ không có biểu hiện ứ máu mạch hệ thống.
- Triệu chứng chung:
Suy tim nói chung gây nên 2 nhóm triệu chứng chính: cung lượng tim thấp và ứ huyết.
- Triệu chứng của cung lượng tim thấp:
- Mệt mỏi, chậm chạp, ăn uống kém. Nếu suy tim kéo dài trẻ chậm lớn, còi cọc. Trẻ cảm thấy yếu không hoạt động được.
- Biểu hiện của giảm tưới máu ngoại vi: tay chân lạnh, ẩm, có thể tím.
- Số lượng nước tiểu giảm do giảm lượng máu đến thận.
- Nếu suy tim nặng: chậm chạp, lẫn lộn do giảm tưới máu não.
- Cuối cùng có thể sốc.
- Triệu chứng ứ huyết:
- Ứ huyết phổi:
- Thở nhanh, thở rít, phổi có ran.
- Khó thở ít hay nhiều mức độ tùy thuộc mức độ suy tim.
- Ho, khạc ra máu.
- Có thể biểu hiện cơn hen tim hoặc phù phổi cấp nếu suy tim cấp hoặc suy tim nặng đột ngột trên bệnh nhân đang suy tim.
- Ứ huyết mạch hệ thống (đại tuần hoàn):
- Phù nơi thấp.
- Gan to, ấn tức, tĩnh mạch cổ nổi, phản hồi gan – tĩnh mạch cổ (+).
- Tràn dịch màng phổi, màng tim.
- Các triệu chứng khác:
- Nhịp tim nhanh, ngựa phi. Khi suy tim nặng, kéo dài nhịp có thể chậm, loạn nhịp.
- Mạch yếu, độ nẩy không đều, mạch nghịch thường.
- Tim to, diện tim đập rộng.
- Huyết áp tâm thu giảm, huyết ấp tâm trương tăng nhẹ 🡪 suy tim nặng, huyết áp kẹt.
- Triệu chứng suy tim cấp:
Xảy ra đột ngột, thường sau các nguyên nhân: thiếu vitamin B, cơn nhịp nhanh trên thất ở trẻ bú mẹ, viêm cơ tim do nhiễm khuẩn, cao huyết áp do các bệnh về thận, nội tiết…
- Toàn trạng nặng nề: mệt, da tái, lờ đờ, hoặc vật vã, chi lạnh và ẩm.
- Suy hô hấp: khó thở nhanh, thở rên, rút lõm lồng ngực ở trẻ nhỏ, tím…
- Tim: tim to, nhịp nhanh, ngựa phi, tiếng tim mờ…
- Gan to, ấn tức, tĩnh mạch cổ nổi rõ.
- Đái ít hoặc vô niệu. Phù rõ hoặc kín đáo.
- Triệu chứng suy tim ở trẻ nhỏ và sơ sinh:
- Biểu hiện lâm sàng của suy tim ở trẻ nhỏ và sơ sinh khác với trẻ lớn.
- Trẻ thường kích thích quấy khóc hoặc lờ đờ.
- Trẻ không chịu bú, thở nhanh, ra nhiều mồ hôi.
- Trẻ nhỏ thường bị phù mặt nhiều hơn là phù chân.
- Trẻ hay có kèm nhiễm trùng phổi, không lên cân hoặc lên cân quá chậm.
- Suy tim trái:
- Cơ năng và toàn thể:
- Khó thở khi gắng sức:
- Đây là dấu hiệu sớm nhất.
- Lúc đầu chỉ xuất hiện khi gắng sức, về sau khó thở cả khi nghỉ ngơi.
- Thể hiện bằng nhịp thở nhanh, phải hô hấp gắng sức.
- Khó thở thường xuyên.
- Cơn nghẹt thở:
- Mang tính chất của một cơn hen tim hay phù phổi.
- Thường xuất hiện ban đêm, trong những giờ đầu sau khi đi ngủ, hoặc không có tiền triệu, hoặc là ho, bóng đèn.
- Hen tim.
- Phù phổi: do áp lực trong mao quản tăng lên, xuất tiết huyết tương vào phế nang khi mà thẩm thấu bình thường bị phá hủy.
- Xảy ra ban đêm.
- Bệnh nhân có cảm giác lợm giọng, ngứa cổ, khó thở, tim đập nhanh, hốt hoảng.
- Nghe phổi: ran ẩm từ dưới lên.
- Xquang: rốn phổi đậm, hai đáy phổi đậm, góc sườn hoành có nước.
- Thở kiểu Cheyne – Stokes.
- Ho từng cơn.
- Khạc máu.
- Tím: khi khó thở thành cơn và kéo dài.
- Các dấu hiệu tim mạch:
- Lâm sàng:
- Huyết áp: HATT hơi thấp, HATTr tăng kín đáo 🡪 HA hơi kẹt.
- Phì đại: mỏm tim xoay và hạ thấp ở liên sườn V, VI, mỏm tim đập nhô lên và KLS rộng ra.
- Nghe tim:
- Nhịp tim nhanh: Nhịp nhanh đều hay nhịp nhanh loạn nhịp.
- T2 mạnh: T2 ở ổ van động mạch phổi mạnh 🡪 tăng áp lực động mạch phổi.
- Tiếng thổi tâm thu ở mỏm: thường gặp do hở hai lá cơ năng.
- Tiếng ngựa phi:
- Nghe ở vùng mỏm và vùng giữa tim, trừ trường trường hợp suy tim trái trong HHL.
- Tiếng ngựa phi tiền tâm thu, cần phân biệt với T1 tách đôi.
- Tiếng ngựa phi đầu tâm trương: là một dấu hiệu chắc chắn của suy tim. Cần phân biệt với tiếng T3.
- CLS:
- Xquang: thường thể tích buồng nhĩ trái và thất trái to lên.
- ĐTĐ: dày nhĩ trái và thất trái. Các dấu hiệu rối loạn dẫn truyền và rối loạn nhịp.
- Siêu âm tim:
- Kích thước buồng tim trái giãn to.
- Đánh giá sự co bóp của các vách tim, chức năng thất trái.
- Xác định 1 số nguyên nhân gây suy tim trái: tổn thương van động mạch chủ, bệnh cơ tim…
- Dấu hiệu về huyết động:
- Áp lực động mạch phổi tăng song song với áp lực mao mạch.
- Chức năng huyết động của tim (chỉ số tim) giảm dưới 2,5 l/phút/m2.
- Độ bão hòa oxy ở máu động mạch ngoại vi thường bình thường, chỉ giảm ở giai đoạn muộn sau các cơn khó thở.
- Suy tim phải:
- Dấu hiệu cơ năng và toàn thể:
- Đau vùng gan:
- Tiền triệu: khó thở, tim đập nhanh, bụng hơi trướng, có khi nôn do bao Glisson căng ra do gan to ra nhanh đột ngột khi gắng sức.
- Bệnh nhân có cảm giác nặng, đau căng hoặc co thắt.
- Thường đau vùng thượng vị, lan xuống bụng hoặc lên xương ức, ra sau lưng, lên vai.
- Đau tăng lên khi gắng sức, nghỉ ngơi đỡ đau.
- Đau xảy ra tự nhiên, sau bữa ăn quá no, sau cơn nhịp nhanh.
- Tím: xuất hiện chậm, tím môi, niêm mạc, đầu chi.
- Khó thở: Một số bệnh tim làm giảm lưu lượng tuần hoàn nhiều như hẹp động mạch phổi, u nhĩ phải… gây thiếu máu trung tâm hô hấp và giảm vận chuyển oxy gây khó thở đột ngột, từng cơn.
- Dấu hiệu tim mạch: ngoài dấu hiệu của bệnh chính, một số dấu hiệu khác:
- Lâm sàng:
- Nhịp tim nhanh đều.
- Dấu hiệu Harzer: đập nhanh vùng thượng vị do phì đại và giãn nhiều thất phải. Dấu hiệu này có thể sớm ở giai đoạn đầu của tâm phế mạn.
- Tiếng ngựa phi: tiền tâm thu hoặc đầu tâm trương thường nghe ở vùng hạ vị, có khi chỉ nghe khi bệnh nhân gắng sức.
- Thổi tâm thu: ở vùng mũi ức do hở van 3 lá cơ năng.
- Cận lâm sàng:
- XQ:
- Giãn và phì đại nhĩ phải, thất phải.
- Động mạch phổi giãn.
- ĐTĐ:
- Phì đại nhĩ và thất phải, trục phải.
- Thường dấu hiệu ĐTĐ của bệnh chính: bệnh tim phổi mạn tính, bệnh tim bẩm sinh.
- Siêu âm tim:
- Thất phải giãn to.
- Tăng áp lực động mạch phổi.
- Thông tim:
- Áp lực cuối tâm trương thất phải > 12 mmHg.
- Áp lực động mạch phổi tăng.
- Dấu hiệu ngoại biên:
- Gan to và đau, đái ít, phù.
- Tĩnh mạch cổ nổi lúc bệnh nhân nửa nằm và tĩnh mạch đấp nếu có HoBL.
- Phản hồi gan – tĩnh mạch cổ: dương tính.
- Phù ngoại vi:
- Phù có tính chất cân đối ở chân, ở mông nếu bệnh nhân nằm nhiều.
- Phù trắng, mềm, ấn lõm, lâu ngày thành phù đỏ cứng do tổ chức liên kết ở da phát triển và có thể đau vì kèm theo bội nhiễm, viêm tắc tĩnh mạch.
- Nếu áp lực tĩnh mạch cửa tăng nhiều 🡪 cổ trướng, phù các phủ tạng.
- Chức năng gan bị rối loạn, nhưng nhẹ và liên tục:
- Tăng bilirubin máu.
- Giảm tỉ lệ Prothrombin.
- Rối loạn chức năng thận – đái ít: albumin ít, tỉ trọng nước tiểu tăng.
- Phân độ suy tim:
- Phân độ suy tim theo NYHA:
- Độ 1:
- Có bệnh tim nhưng không bị hạn chế trong vận động.
- Hoạt động thể lực thông thường không gây mệt, hồi hộp, khó thở.
- Độ 2:
- Có giới hạn vận động nhẹ.
- Hoạt động thể lực thông thường có triệu chứng mệt, khó thở nhưng hoàn toàn hết khi bệnh nhân được nghỉ ngơi.
- Độ 3:
- Vận động thể lực nhẹ cũng gây nên mệt, khó thở.
- Khi nghỉ ngơi bệnh nhân khỏe.
- Độ 4:
- Triệu chứng cơ năng của tim xảy ra ngay cả khi nghỉ.
- Vận động dù nhẹ các triệu chứng này gia tăng.
- Phân độ suy tim dựa vào các triệu chứng thực thể:
- Độ 1:
- Có bệnh tim, không khó thở hoặc khó thở khi gắng sức nhiều.
- Gan không to.
- Số lượng nước tiểu bình thường.
- Độ 2:
- Khó thở khi gắng sức vừa, hết khi nghỉ.
- Gan mấp mé bờ sườn hoặc to < 2 cm dưới bờ sườn, ấn tức.
- Số lượng nước tiểu chưa bị ảnh hưởng nhiều.
- Độ 3:
- Khó thở khi hoạt động, nghỉ có giảm.
- Gan to dưới bờ sườn 2 đến 4 cm.
- Số lượng nước tiểu giảm.
- Đáp ứng với điều trị suy tim.
- Độ 4:
- Khó thở liên tục.
- Gan to, chắc, ít thay đổi sau khi điều trị.
- Tiểu ít.
- Cận lâm sàng:
- Xquang:
- Bóng tim to, tỷ lệ tim/ngực > 50% với trẻ trên 2 tuổi và > 55% đối với trẻ dưới 2 tuổi. Khi chiếu: tim đập yếu.
- Thay đổi hình dáng các cung tim tùy thuộc vào bệnh tim.
- Phổi ứ huyết.
- Điện tâm đồ:
- Không có giá trị chẩn đoán suy tim nhưng giúp chẩn đoán nguyên nhân, cơ chế suy tim.
- Siêu âm tim:
- Rối loạn chức năng tâm thu của tim: ↓ phân suất tống máu, co ngắn sợi cơ, ↓ chỉ số tim…
- Rối loạn chức năng tâm trương.
- Áp lực động mạch phổi tăng.
- Xác định bệnh tim, tìm nguyên nhân gây suy tim.
- Khí máu:
- Thay đổi trong suy tim nặng: độ bão hòa oxy máu động mạch ↓, toan chuyển hóa.
- ĐIỀU TRỊ: Suy tim là tình trạng bệnh lý nặng, đòi hỏi điều trị cấp cứu.
- Nguyên tắc điều trị:
- Điều trị triệu chứng suy tim.
- Điều trị nguyên nhân.
- Loại bỏ các yếu tố làm nặng suy tim.
- Điều trị suy tim:
- Cải thiện chức năng co bóp của tim:
- Điều trị suy tim:
- Digitalis: tăng sức co bóp của tim thông qua ức chế enzym Na+ – K+ ATPase ở tế bào. Digitalis có hiệu quả khi suy tim loạn nhịp nhĩ (rung nhĩ, cuồng nhĩ) hoặc suy chức năng tâm thu có kèm giãn buồng tim trái.
- Liều Digoxin:
- Cách 1:
- Tấn công:
- Trẻ < 2 tuổi: 0,06 – 0,08 mg/kg/24h.
- Trẻ > 2 tuổi: 0,04 – 0,06 mg/kg/24h.
- Lần 1: ½ liều, lần 2 và lần 3: mỗi lần ¼ liều. Các liều cách nhau 8h. Liều tiêm bằng 2/3 liều uống.
- Duy trì: bằng 1/5 – ¼ liều tấn công. Liều duy trì đầu tiên dùng sau liều tấn công 12h.
- Cách 2:
- Liều cố định: trẻ < 2 tuổi: 0,015 – 0,020 mg/kg/24h.
- Trẻ > 2 tuổi: 0,010 – 0,015 mg/kg/24h
- Các thuốc tăng co bóp khác:
- Thuốc có hoạt tính giống giao cảm:
- Thường dùng khi suy tim nặng, có hiệu quả trong điều trị suy tim cấp hơn là suy tim mãn. Hoạt tính do kích thích thụ thể β cơ tim.
- Thuốc: Dopamin, Dobutamin, Levodopa.
- Ức chế enzym phosphodiesterase:
- Tăng co bóp tim và giãn mạch nhờ tăng nồng độ enzym AMP vòng nội bào.
- Thuốc: Amrione (hiệu quả huyết động tương tự Dobutamine), Milrinone, Enoximone.
- Đặt máy tạo nhịp trong trường hợp có rối loạn dẫn truyền.
-
- Giảm hậu gánh và tiền gánh:
-
- Thuốc giãn mạch:
Khi suy tim cơ thể bù trừ lại hiện tượng ↓ cung lượng tim bằng cách co động mạch (↑ hậu gánh) và co tĩnh mạch (↑ tiền gánh). Hiện tượng này cùng với sức co bóp của tim ↓ lại càng làm ↓ cung lượng tim. Do đó cần sử dụng thuốc giãn mạch trong điều trị suy tim.
- Nitroglycerin: giãn tĩnh mạch nhiều hơn giãn động mạch.
- Sodium Nitroprusside: giãn động mạch nhiều hơn.
- Ức chế men chuyển:
- Giãn động mạch tương đương tĩnh mạch.
- Là thuốc hàng đầu trong điều trị suy tim.
- Các thuốc này làm giảm áp lực đổ đầy thất và sức cản ngoại vi do đó làm gia tăng cung lượng tim mà không làm thay đổi huyết áp hoặc tần số tim, lưu ý tác dụng phụ làm giảm bạch cầu, tăng K+ máu.
- Thuốc: Captopril: 0,5 – 5 mg/kg/ngày chia 3 – 4 lần hoặc Enalapril 2 lần/ngày.
- Hydralazine: giãn động mạch.
- Lợi tiểu:
- Lasix:
- Thuốc lợi tiểu vòng, tác động lên quai Henle.
- Tác dụng lợi tiểu mạnh, gây hạ kali.
- Liều 1 – 2 mg/kg. Uống hoặc tiêm tĩnh mạch.
- Thiazides (hypothiazide):
- Lợi tiểu vừa, tác động lên ống lượn xa.
- Gây hạ K+, tăng Ca++.
- Liều: 2 – 4 mg/kg/ngày.
- Spironolactone:
- Lợi tiểu nhẹ, tác động lên ống lượn xa, và ống góp.
- Giữ K+, hay dùng phối hợp với nhóm khác trong điều trị suy tim lâu dài lảm giảm tác dụng hạ K+.
- Liều 2 – 3 mg/kg/ngày chia 2 – 3 lần.
- Chế độ ăn ít muối, hạn chế nước trong trường hợp suy tim nặng.
-
- Điều trị hỗ trợ khác:
-
- Đảm bảo thông khí: nằm đầu cao, thở oxy khi khó thở nặng. Nếu cần thiết hô hấp hỗ trợ.
- Nghỉ ngơi yên tĩnh.
- Chế độ ăn đủ dinh dưỡng, loãng, giàu Kali.
- Tránh bị lạnh, lo lắng, sợ hãi làm tăng nhu cầu sử dụng oxy.
- Chống nhiễm khuẩn bồi phụ.
- Điều trị nguyên nhân:
- Điều trị ngoại khoa các bệnh tim bẩm sinh, các bệnh van tim do thấp…
- Điều trị nội khoa: vitamin B1, viêm nội tâm mạc nhiễm khuẩn, cường giáp, thiếu máu…
- Loại trừ các yếu tố làm nặng suy tim:
- Nhiễm trùng.
- Thuốc ức chế β, kháng viêm không steroid, ức chế calci, một số thuốc chống ung thư…
- Điều trị suy tim cấp:
- Tìm và điều trị nguyên nhân gây suy tim cấp có vai trò rất quan trọng trong điều trị suy tim cấp: bổ sung vitamin B1, thuốc chống cường giáp…
- Oxy, hô hấp hỗ trợ.
- Thuốc:
- Thuốc tăng cường co bóp cơ tim: sử dụng các amine vận mạch hoặc Digoxin tiêm tĩnh mạch liều tấn cống và sau đó duy trì.
- Thuốc giãn mạch tác dụng nhanh: nitroprussid natri, hydralazine.
- Thuốc lợi tiểu mạnh: Lasix.
- An thần nếu cần thiết.
- Chăm sóc:
- Đảm bảo dinh dưỡng cần thiết, nếu trẻ không ăn được: ăn sonde.
- Chống rối loạn điện giải.
-
BỆNH ÁN NỘI KHOA: PHÙ TOÀN THÂN – ĐH Y DƯỢC TP.HCM
BỆNH ÁN

I. HÀNH CHÁNH
Họ và tên: Thái K. T.
Giới: Nữ
Tuổi: 79 (sinh năm 1940)
Nghề nghiệp: Buôn bán, đã nghỉ 20 năm do tuổi già
Địa chỉ: Bà Rịa – Vũng Tàu
Ngày giờ nhập viện: 9h30 ngày 12-09-2019
Số nhập viện: 53…
Phòng 311 – Khoa Nội thận – BV Nhân dân Gia Định
- LÝ DO VÀO VIỆN Phù toàn thân
III. BỆNH SỬ
Bệnh nhân là người khai bệnh. Bệnh 10 ngày với các triệu chứng khó thở, ho, tiểu bọt và phù toàn thân. Cụ thể như sau
- Cách nhập viện 10 ngày
- Bệnh nhân khó thở: Khó thở 2 thì, khi gắng sức. Cụ thể là đi bộ tầm 20m thì phải dừng để nghỉ. Khi nghỉ giảm khó thở. Khó thở tăng khi nằm ngửa giảm khi ngồi hoặc nằm nghiêng 1 bên.
-
- Kèm khó thở bệnh nhân ho: Ho ngày vài lần thường vào ban đêm, mỗi lần chỉ ho 1, 2 cái rồi thôi. Ho khan không đàm không máu. Tăng khi nằm giảm khi ngồi.
- Cách nhập viện 7 ngày
- Bệnh nhân phù: Bắt đầu từ 2 mu bàn chân, sau đó lan nhanh lên đầu gối, 2 bàn tay và mi mắt. Phù nặng hơn khi đi lại. Rõ hơn vào buổi chiều. Đỡ vào buổi sáng sau khi ngủ dậy. Bn tăng từ 56 lên 60kg trong thời gian này.
- Kèm phù có tiểu bọt lâu tan: Tiểu bọt lâu tan với lượng nước tiểu ít hơn, khoảng 800ml / ngày dù lượng nước nhập vẫn như thường ngày, khoảng 1800ml /ngày. Tiểu không gắt buốt, nước tiểu vàng trong.
- Đi khám: Vì tình trạng phù không giảm nên đi khám ngoại trú tại BV Đại
học Y Dược TpHCM và được chuyển nhập Nội Thận Gia Định với chẩn đoán: Bệnh thận mạn giai đoạn cuối (eGFR=11ml/ph/1.73m2 da) – Tăng huyết áp – Bệnh tim thiếu máu cục bộ mạn tính – ĐTĐ type 2 – Thiếu máu mạn do thiếu sắt.
- Trong quá trình bệnh
- BN không đau ngực, không hồi hộp, không đánh trống ngực, không nôn, buồn nôn, không đau bụng tiêu phân vàng đóng khuôn ngày 1 lần.
- Tình trạng lúc nhập viện
- Sinh hiệu
- Mạch: 92l/phút
- Nhiệt độ: 370C
- Huyết áp: 140/80mmHg
- Nhịp thở: 20l/phút
- Nặng 60kg Cao 1m47 BMI 27 kg/m2
- Phù toàn thân
- Sinh hiệu
- Diễn tiễn sau NV 1 ngày:
- BN thấy giảm khó thở, giảm ho và giảm phù.
- Điều trị với
- Furosemide 20mg 2 ống x 2 (TMC) C,T
- Kavasdine 5mg 1v x 2 (u) S,C
- Imidu 60mg 1v (u) trưa
- Agidopa 250mg 1v (u) T
- Clopidogrel 75mg 1v (u) sau ăn trưa
- Natri bicarbonat 2.5g 1 gói x 2 (u) Trưa, C
- Chăm sóc cấp 2. Cơm bệnh viện TN07
IV. TIỀN SỬ
- Bản thân a) Nội khoa
BN có tiền căn ĐTĐ, THA, xơ gan, STM, thường xuyên khó thở và phù chân. Hiện đang khám và điều trị thường xuyên tại Bệnh viện Đại học Y Dược TpHCM. Cụ thể như sau
- ĐTĐ type II 30 năm: Trước đây uống thuốc sau chuyển chích insulin khoảnh 10 năm nay. Đường huyết đói hằng ngày thường <150 mg/dL. Được ghi nhận biến chứng tim và thận, cụ thể là bệnh mạch vành mạn và suy thận mạn. Mắt nhìn mờ trong
3 năm trở lại đây. Chưa từng có loét khó lành.
- THA nguyên phát 20 năm: HA cao nhất 170/90 mmHg. HA thường ngày sau dùng thuốc là 120/80 mmHg.
- Xơ gan 10 năm: Do nhiễm VGC, chỉ theo dõi bệnh không điều trị tiệt căn.
- Suy thận mạn 3 năm: Creatinin nền 4.02 mg/dL (coi trong hồ sơ cũ), chưa chạy
thận Chưa ghi nhận biến chứng.
Bình luận:
- Ghi chưa chạy thận chứ không được ghi chưa có chỉ định chạy thận vì làm sao bệnh nhân biết được có chỉ định hay chưa.
- Có bạn hỏi tại sao bệnh nhân biết suy thận từ ngày đầu ? Cô nói ca này khám bên phòng tim đại học YD, xét nghiệm ra creatinin cao rồi chuyển thận. Đó là thời điểm đầu tiên phát hiện suy thận.
14/3/19 23/5/19 25/7/19 12/9/19 Tổng trạng Ổn Ổn Ổn Nhập viện M 61 M 70 M 70 M73 HA 130/60 HA 140/70 HA 120/65 HA 160/90 BUN 97.07 98.27 113.25 104.26 Creatinin 3.84 3.61 4.02 5.24 eGFR 11 12 11 8 TPTNT (Pro) 1.0 3.0 3.0 3.0 - Khó thở: BN cũng thường xuyên khó thở khi gắng sức như đợt này. Trước đây 10 năm đi 50m thì khó thở. 5 năm gần đây đi 30m là khó thở. Đợt này đi 20m là khó thở. Đêm nằm 1 gối để ngủ. Chưa ghi nhận khó thở kịch phát về đêm.
Bình luận: Khó thở 10 năm trước diễn tiến liên tục hay chỉ khi bệnh nhân nhập viện mới khó thở ? Nếu liên tục thì mới nghĩ khó thở với ngưỡng gắng sức giảm dần.
- Phù chân: BN đã từng phù chân nhiều lần như đợt này. Thường khởi phát sau khi ăn mặn, giảm ngay sau khi ngừng ăn mặn 1-2 ngày.
- Thuốc đang uống: Bình luận: Mục này đi thi chỉ cần ghi tên những thuốc bệnh nhân đang sử dụng. Không cần liệt kê chi tiết như vậy. Cô nói ca này bệnh nhân được điều trị với 3 loại thuốc huyết áp từ 09/05/2019.
14/03/19 23/05019 25/07 12/09 M 61 HA 130/60 M 70 HA 140/70 M 70 HA 120/65 M73 HA 160/90 Cho 4 tuần thuốc, Cho 4 tuần thuốc, Cho 4 tuần thuốc, Cho thuốc 1 tuần mua thêm 4 tuần, tái mua thêm 4 tuần, tái mua thêm 4 tuần, đề nghị nhập viện khám sau 8 tuần vào khám sau 8 tuần vào tái khám sau 8 09/05 18/07 tuần vào 19/09 ĐTĐ 1) Insulin (Humalog 1) Insulin (Humalog 1) Insulin mix 75/25 Kwipen mix 75/25 Kwipen (Humalog mix 100U/ml 3ml) 1 bút, 100U/ml 3ml) 1 bút, 75/25 Kwipen tiêm dưới da 10 đơn tiêm dưới da 10 đơn 100U/ml 3ml) 1 vị trước ăn sáng 5 vị trước ăn sáng 5 bút, tiêm dưới da phút phút 10 đơn vị trước 2) Linagliptin 2) Linagliptin ăn sáng 5 phút (Trajenta 5mg) 28v, (Trajenta 5mg) 28v, 2) Linagliptin 1v (u) sau ăn sáng. 1v (u) sau ăn sáng. (Trajenta 5mg) 28v, 1v (u) sau ăn sáng. THA 1) Furosemide 1) Furosemide 40mg 1) Nebivolol 1) Furosemide 40mg MKP 14v, MKP 14v, 1/2v (u) (Mibelet 5mg) 40mg MKP 14v, 1/2v (u) sau ăn sau ăn sáng. 28v, 1v (u) sau ăn 1v x 2 (u) sau ăn sáng. sáng. sáng chiều 2) S-amlodipin (Safeesem 5mg) 1v x 2 (u) sau ăn sáng chiều 3) Methyldopa (Dopegyt 250mg) 28v, 1v (u) sau ăn chiều BMV 1) Atorvastatin (Lipidstad 20mg) 28v, 1v (u) sau ăn chiều 2) Clopidogrel (Sagason 75mg) 28v, 1v (u) sau ăn sáng STM 1) Mpg – Epoetin 1) Mpg – Epoetin 1) Ketosteril 14v, Beta (Miccera Beta (Miccera 1v x 2 (u) sau ăn 50mcg) Tiêm thuốc 50mcg) Tiêm thuốc sáng chiều dưới da tại phòng dưới da tại phòng tiểu Người bệnh còn tiểu phẫu 1 ống phẫu 1 ống (Không thuốc nên không (Không mua thêm) mua thêm) mua 2) Ketosteril 56v, 2) Ketosteril 56v, 1v 1v x 2 (u) sau ăn x 2 (u) sau ăn sáng sáng chiều chiều 3) HemoQ mom 3) HemoQ mom 56v, 56v, 1v x2 (u) sau 1v x2 (u) sau ăn sáng ăn sáng chiều chiều Khác 1) Vitamin C MKP 1) Scanneuron 1v 28v, 1v (u) sau ăn x 2(u) sau ăn sáng sáng chiều - Sản ngoại khoa
- PARA : 7007, tất cả đều sanh thường. Mãn kinh năm 40 tuổi.
- Mổ mắt trái vào 10 năm trước vì đục thủy tinh thể.
Bình luận thêm: Bệnh nhân có đục thủy tinh thể khó soi đáy mắt để phân biệt nguyên nhân suy thận mạn là do đái tháo đường hay tăng huyết áp.
- Thói quen
- Không hút thuốc lá, sử dụng rượu bia
- Ăn mặn: Thích ăn đồ kho mặn, đặc biệt là thịt kho. Thường hay phù sau ăn mặn
như đã mô tả ở trên.
- Dị ứng
- Chưa ghi nhận tiền căn dị ứng thuốc, thức ăn.
- Gia đình
- Chưa ghi nhận tiền căn bệnh tim mạch sớm, tăng huyết áp, đtđ, đột quỵ, bệnh lý thận niệu và ung thư.
V. LƯỢC QUA CÁC CƠ QUAN
13h ngày 13/9/2019 – 1 ngày sau nhập viện.
Ngoài khó thở ho và phù với tính chất mô tả trong bệnh sử, bệnh nhân không có than phiền gì thêm. Cụ thể là:
- Tim mạch: Khó thở khi đi 20m, không đau ngực, không hồi hộp đánh trống ngực.
- Hô hấp: Không khò khè, ho có nhày nhớt.
- Tiêu hoá: Không buồn nôn, không nôn, không tiêu chảy, tiêu ngày 1 lần phân màu vàng đóng khuôn.
- Tiết niệu: Không tiểu gắt buốt, nước tiểu vàng 1l/ngày, nước nhập từ uống và ăn khoảng 1l/ngày. Phù toàn thân.
- Thần kinh, cơ xương khớp: Không nhức đầu, không chóng mặt, không mờ mắt, không đau khớp, không giới hạn vận động, không yếu liệt chân tay.
VI. KHÁM
13h ngày 13/9/2019 – 1 ngày sau nhập viện.
- Tổng trạng
- Bệnh nhân tỉnh, tiếp xúc tốt, nằm đầu cao 1 gối, không khó thở
- Nặng 58 kg Cao 1m47 BMI 26.84 kg/m2. Trước phù nặng 56 kg BMI 25.91 (Béo phì độ 1 theo chuẩn Châu Á)
- Sinh hiệu: Mạch 90 l/ph HA 120/80 mmHg Nhịp thở 20l/ph Nhiệt độ 37 độ C
- Da niêm nhạt, kết mạc mắt không vàng.
- Móng sọc mất bóng.
- Môi không khô, lưỡi không dơ.
- Phù chân độ 3. Phù đều đối xứng 2 bên, không đỏ, không đau, không thay đổi phân bố lông.
- Hạch ngoại biên không sờ chạm.
B. Khám vùng
- Đầu mặt cổ
- Cân đối, không biến dạng, không vết thương, không sẹo
- Tuyến giáp không to, khí quản không lệch.
- Không có bệnh lý răng miệng, vùng hầu họng không thấy bất thường.
- Tĩnh mạch cổ không nổi tư thế 45 độ.
- Ngực
Lồng ngực:
- Cân đối, di động đều theo nhịp thở, không sao mạch, không xuất huyết dưới da, không tuần hoàn bàng hệ, không co kéo các cơ hô hấp phụ, không có khoảng liên sườn dãn rộng.
Tim:
- Sờ mỏm tim đập ở liên sườn 5 trên đường trung đòn trái. Mỏm tim nảy mạnh, diện đập 2x2cm2.
- Dấu nảy trước ngực (-), Hardzer(-).
- Sờ không thấy ổ đập bất thường trên thành ngực.
- T1, T2 nghe rõ, tần số 90l/ph, không có âm thổi tiếng tim bệnh lý.
Phổi:
- Thở êm, đều, không có kéo cơ hô hấp phụ.
- Nhịp thở : 20l/ ph.
- Di động lồng ngực đều hai bên.
- Rung thanh đều, gõ trong, rì rào phế nang êm dịu khắp hai phế trường
- Rale nổ đáy phổi hai bên.
- Bụng
- Bụng cân đối, di động đều theo nhịp thở, không tuần hoàn bàng hệ, không xuất huyết.
- Nhiều vết rạn da vùng hạ vị và quanh thắt lưng hai bên
- Có vết bấm máu cạnh rốn bên phải (vị trí bệnh nhân thường chích insulin)
- Nhu động ruột: nghe đều khắp bụng, 5l/ph.
- Không nghe âm thổi bất thường.
- Gõ trong khắp bụng.
- Sờ bụng mềm, không đau.
- Gan, lách không sờ chạm.
- Phản hồi bụng tĩnh mạch cổ âm tính.
- Điểm đau niệu quản (-), chạm thận (-), rung thận (-)
- Tứ chi- Cơ xương khớp
- Các khớp không sưng nóng đỏ đau, không biến dạng, không cử động bất thường. Không dấu giật dây chuông, không dấu se điếu, không dấu xanhthoma.
- Thần kinh
- Cổ mềm, không dấu thần kinh định vị.
VII. TÓM TẮT BỆNH ÁN
Bệnh nhân nữ 76 tuổi, nhập viện ngày 12/9/2019 vì phù toàn thân, bệnh 10 ngày. Qua hỏi bệnh và thăm khám ghi nhận:
- TCCN
- Khó thở 2 thì khi gắng sức, cụ thể là đi bộ 20m. Khi nghỉ giảm khó thở. Khó thở tăng khi nằm ngửa giảm khi ngồi hoặc nằm nghiêng 1 bên.
- Ho ngày vài lần thường vào ban đêm, mỗi lần chỉ ho 1, 2 cái rồi thôi. Ho khan không đàm không máu. Tăng khi nằm giảm khi ngồi.
- Tiểu bọt lâu tan với lượng nước tiểu ít hơn, khoảng 800ml / ngày dù lượng nước nhập vẫn như thường ngày, khoảng 1500ml /ngày. Tiểu không gắt buốt, nước tiểu vàng trong.
- Phù toàn thân bắt đầu từ 2 mu bàn chân, sau đó lan nhanh lên đầu gối, 2 bàn tay và mi mắt. Phù nặng hơn khi đi lại. Rõ hơn vào buổi chiều. Đỡ vào buổi sáng sau khi ngủ dậy.
- TCTT
- Bệnh tỉnh, tiếp xúc tốt
- Nặng 58 kg Cao 1m47 BMI 26.84 kg/m2. Trước phù nặng 56 kg BMI 25.91 (Béo phì độ 1 theo chuẩn Châu Á)
- Sinh hiệu: Mạch 90 l/ph HA 140/80 mmHg Nhịp thở 20l/ph Nhiệt độ 37 độ C
- Da niêm nhạt, móng sọc mất bóng.
- Phù chân độ 3. Phù đều đối xứng 2 bên, không đỏ, không đau, không thay đổi phân bố lông.
- Mỏm tim nảy mạnh, diện đập 2x2cm2.
- Rale nổ đáy phổi hai bên.
- Nhiều vết rạn da vùng hạ vị và quanh thắt lưng hai bên
- Có vết bấm máu cạnh rốn bên phải (vị trí bệnh nhân thường chích insulin)
- TC
- ĐTĐ type II 30 năm, biến chứng bệnh mạch vành và suy thận mạn.
- THA nguyên phát 20 năm
- Xơ gan 10 năm, nhiễm VGC chỉ theo dõi không điều trị
- Suy thận mạn 3 năm, chưa chạy thận, cre nền 4.02 mg/dL
- Khó thở với mức gắng sức giảm dần trong 10 năm từ 50m xuống 20m
- Phù chân nhiều lần như đợt này. Thường khởi phát sau khi ăn mặn, giảm ngay sau khi ngừng ăn mặn 1-2 ngày.
- Ăn mặn: Thích ăn đồ kho mặn. Thường hay phù sau ăn mặn
VIII. ĐẶT VẤN ĐỀ:
Hiện tại bệnh nhân có các vấn đề sau:
- Khó thở cấp
- Phù toàn thân
- HC thiếu máu
- Tiền căn: ĐTĐ típ 2 – THA – Xơ gan – Bệnh thận mạn giai đoạn 5 – Thích ăn mặn
IX. CHẨN ĐOÁN
- Chẩn đoán sơ bộ
- Đợt mất bù cấp suy tim mạn, yếu tố thúc đẩy nhiễm trùng hô hấp dưới, ăn mặn / Suy tim trái NYHA III – Bệnh thận mạn giai đoạn cuối – Tăng huyết áp nguyên phát – Đái tháo đường type 2 – Xơ gan.
- Chẩn đoán phân biệt
- Bệnh thận mạn giai đoạn 5 tiến triển, yếu tố thúc đẩy nhiễm trùng hô hấp dưới, ăn mặn, biến chứng thiếu máu mạn THA khó kiểm soát / Suy tim trái NYHA III – Tăng huyết áp nguyên phát – Đái tháo đường type 2 – Xơ gan.
X. BIỆN LUẬN
1. Khó thở cấp
Trên bệnh nhân này, những nguyên nhân có thể gây khó thở cấp là
- Nguyên nhân tim mạch
- Suy tim: Nghĩ nhiều vì
- BN có khó thở 2 thì khi gắng sức với mức gắng sức giảm dần trong 10 năm nay, từ đi bộ 50m còn 30m, đợt bệnh này là 20m. Khó thở thay đổi theo tư thế tăng khi nằm ngửa giảm khi nằm nghiêng hoặc ngồi.
- Khó thở kèm phù toàn thân bắt đầu từ 2 mu bàn chân, sau đó lan nhanh lên đầu
- Suy tim: Nghĩ nhiều vì
gối, 2 bàn tay và mi mắt. Phù nặng hơn khi đi lại. Rõ hơn vào buổi chiều. Đỡ vào buổi sáng sau khi ngủ dậy.
-
-
- Tiền căn có nhiều yếu tố nguy cơ tim mạch (Nữ 76t, ĐTĐ, THA, BMV, STM),
- Khám có mỏm tim nảy mạnh, diện đập 2x2cm2 nhưng không thấy tĩnh mạch cổ nổi, mỏm tim kls 5 đường trung đòn trái, Hardzer (-) , Dấu nảy trước ngực (-)
-
→ Đề nghị ECG, siêu âm tim, BNP, Xquang ngực thẳng
-
- Hội chứng vành cấp: Ít nghĩ
- BN có khó thở diễn tiến nặng hơn thường ngày trong 10 ngày nay, không đau ngực nhưng không loại trừ vì đây là BN lớn tuổi, ĐTĐ nhiều năm, tiền căn bệnh mạch vành mạn, có nhiều yếu tố nguy cơ tim mạch.
- Hội chứng vành cấp: Ít nghĩ
→ Đề nghị ECG, CK – MB, troponin T, siêu âm tim.
-
- Tràn dịch màng ngoài tim: Ít nghĩ
- Không ghi nhận tiếng tim mờ, HA tụt nhưng không loại trừ tràn dịch lượng ít Đề nghị siêu âm tim
- Viêm màng ngoài tim: Không nghĩ
- BN không có đau ngực, không sốt, huyết áp không tụt, tĩnh mạch cổ không nổi, nghe tim không thấy tiếng cọ màng ngoài tim, không có tiếng tim mờ nên không nghĩ.
- Tràn dịch màng ngoài tim: Ít nghĩ
- Biện luận suy tim
- Nguyên nhân suy tim: THA, BMV
- Tăng huyết áp: Nghĩ nhiều vì BN có tiền căn THA 20 năm, khám thấy mỏm tim nẩy mạnh,
diện đập 2*2 cm2.
-
- Bệnh mạch vành: Nghĩ nhiều vì tiền căn ghi nhận BN có bệnh tim TMCB nhiều năm.
- RLN: khám thấy nhịp tim đều, tiền căn chưa ghi nhận rối loạn nhịp trước đây nên ít nghĩ
- Bệnh van tim: Khám không nghe âm thổi bất thường, tiền căn chưa ghi nhận nên ít nghĩ → Đề nghị Siêu âm tim
- Các yếu tố thúc đẩy suy tim trên BN này là: BMV, nhiễm trùng hô hấp dưới, ăn mặn
- Bệnh mạch vành: Đã biện luận ở trên
- Nhiễm trùng: BN không sốt, ho khan, không đau ngực nhưng không loại trừ nhiễm trùng hô hấp dưới do khám phổi thấy ran nổ 2 đáy phổi, BN lớn tuổi, ĐTĐ nhiều năm. Chưa phát hiện các ổ nhiễm trùng khác (không đau đầu, không mụn nhọt, loét da, không đau bụng, buồn nôn, không hội chứng niệu đạo cấp,…) → Đề nghị CTM, CRP, XQ ngực thẳng
- Cơn tăng huyết áp: ít nghĩ vì ngày nhập viện BN có HA 120/80 mmHg
- Rối loạn nhịp: ít nghĩ vì BN có nhịp tim đều, 90 l/ph
- Ăn mặn: BN có thói quen ăn mặn nên không loại trừ
-
- Không tuân thủ điều trị: BN vẫn uống thuốc đều theo toa, chưa ghi nhận tiền căn uống thuốc ngoài toa hay bỏ trị nên không nghĩ.
- Phân độ suy tim: NYHA III
- BN khó thở khi đi bộ 30 m trong giai đoạn ổn định trước đợt nhập viện → NYHA III
- Nguyên nhân do phổi
- Viêm phổi: Bn không sốt, không đau ngực nhưng có ho khan, nghe ran nổ 2 đáy phổi. BN
lớn tuổi, ĐTĐ nhiều năm nên không loại trừ → Đề nghị CTM, CRP, XQ ngực thẳng
- Tràn dịch màng phổi: BN khó thở 2 thì, khó thở tăng dần so với thường ngày. Khám không thấy hội chứng 3 giảm nhưng có phù toàn thân nên không loại trừ Đề nghị X quang ngực thẳng.
- Tràn khí màng phổi: BN khó thở từ từ tăng dần, không có đau ngực, khám không thấy dấu lép bép dưới da, chưa ghi nhận tiền căn chấn thương trước đó nên không nghĩ
- Thuyên tắc phổi: BN không đau ngực, không ho ra máu, khám không có mạch nhanh HA
tụt, không tiền căn bất động > 3 ngày, phẫu thuật trong 4 tháng, huyết khối tĩnh mạch sâu chi dưới nên không nghĩ.
- Dị vật đường thở: BN không hít sặc, không hôn mê, khống sốt, ho không đàm. Khám không ghi nhận hội chứng xâm nhập nên không nghĩ.
- Hen: BN khó thở khi gắng sức, khởi phát trên 40 tuổi, không khò khè, không nặng ngực. Khám không thấy ran rít ran ngáy. Chưa ghi nhận tiền căn hen, chưa ghi nhận tiền căn dị ứng nên không nghĩ.
- COPD : BN khó thở khi gắng sức nhưng không ho khạc đàm mạn. Khám phổi không thấy lồng ngực hình thùng khoang gian sườn dãn rộng, không gõ vang, nghe phối không thấy ran rít ran ngáy. Tiền căn không hút thuốc lá hay tiếp xúc khói bụi, môi trường lao động
độc hại nên không nghĩ.
Bình luận phần biện luận
- Khó thở cấp có do tim, do phổi, do những nguyên nhân khác
- Do tim có màng tim, cơ tim, mạch máu tim.
- Do phổi có thần kinh cơ xương khớp, màng phổi, nhu mô phổi, đường dẫn khí, mạch máu phổi
- Do nguyên nhân khác có gerd, hysteria …
Bình luận tiếp cận theo từng bước
- Bệnh nhân vô cấp cứu có khó thở thì làm gì ?
- Bước 1: Tính chất khó thở gợi ý nhóm nguyên nhân gì ?
-
-
- Khó thở khi gắng sức, phù hợp thay đổi theo tư thế … gợi ý nguyên nhân tim mạch, nghĩ nhiều nhất suy tim
- Có ho khan mấy ngày nay, chưa thấy sốt nhưng bn lớn tuổi đái tháo đường nên không loại viêm phổi. Không phải viêm phổi thì có thể là nhiễm siêu vi thông thường
- Bước 2: Khám mong thấy cái gì ?
- Suy tim thì thấy dấu suy tim trái, ở bn này có mỏm rộng nảy mạn, nghe có rale nổ đáy phổi gợi ý sung huyết.
- Viêm phổi thì nghe có rale hay đáy phổi, cũng phù hợp.
- Bước 3: Cần thêm CLS gì
- Suy tim thì đề nghị X quang ngực thẳng, ECG, BNP
- Viêm phổi thì đề nghị X quang ngực thẳng.
- Bước 4: Đọc kết quả CLS
- Suy tim có không ? Viêm phổi có không ?
- Nếu không có viêm phổi thì có thể là nhiễm siêu vi đường hô hấp.
- Cô nói thêm về thuyên tắc phổi
- Bệnh nhân đột phổi khó thở, nghe phổi không ran, đau ngực kiểu màng phổi, khó thở dữ dội, ho ra máu …
- Đề nghị Xquang phổi, D-dimer, siêu âm tim, ECG. Xquang thấy dấu tam giác ngược vô mạch (mạch máu tắc không dẫn máu tiếp ra ngoại biên được nên trên Xquang thấy vùng vô mạch), siêu âm tim dãn nhĩ phải tăng áp phổi.
- Nếu nghi quá và tình trạng nguy kịch mới dùng tới CT cản quang, do bệnh nhân suy thận dùng cản quang vào là nặng lên và phải chạy thận thải cản quang sau đó.
- Tóm lại khó thở này còn lại
- Suy tim
- Viêm phổi
- Nhiễm siêu vi hô hấp
-
- Phù toàn thân
a) Biện luận phù
Bệnh nhân phù từ 2 mu bàn chân, sau đó lan lên đầu gối, 2 bàn tay và mi mắt. Phù mềm, đối xứng 2 bên, không nóng đỏ đau, không thay đổi phân bố lông nên nghĩ là phù toàn thân, các nguyên nhân gây phù trên bệnh nhân này là:
- Suy tim: nghĩ nhiều đã biện luận ở trên.
- Bệnh thận: B. Các nguyên nhân gây phù do bệnh thận trên BN có thể là
- HCTH: BN tiểu bọt, tính chất phù phù hợp Đề nghị TPTNT, đạm niệu 24h, albumin máu, bilan lipid
-
- Suy thận cấp: BN phù toàn thân diễn tiến nhanh, tiểu ít hơn thường ngày Đề nghị Creatinin
- Bệnh thận mạn diễn tiến: BN đã có tiền căn suy thậm mạn giai đoạn cuối được chẩn đoán 3 năm trước, eGFR tại phòng khám giảm từ 12ml/ph/1.73 m2 da tới 8 ml/phút/1.73m2 da trong 3 tháng gần đây, kèm khám thấy da niêm nhạt, móng sọc mất bóng nên nghĩ nhiều.
- Viêm cầu thận cấp: BN nhập viện với HA 140/80 mmHg, kèm đi tiểu thấy bọt, nhưng không tiểu máu, lượng nước tiểu khoảng 700ml, không phát ban không có tiền căn viêm họng, viêm da, bệnh tự miễn trước đó nên ít nghĩ.
- Xơ gan mất bù: BN có tiền căn xơ gan do siêu vi C không điều trị. Tuy nhiên đợt bệnh này,
BN không vàng da, vàng mắt, khám chỉ thấy vết bầm da vùng chích insulin cạnh rốn bên phải, còn lại chưa ghi nhận có hội chứng suy tế bào gan như lòng bàn tay son, sao mạch hay các dấu hiệu của tăng áp tĩnh mạch cửa như lách to, xuất huyết tiêu hóa, trĩ, tuần hoàn hệ
nên không nghĩ Đề nghị SA Bụng, men gan.
-
-
- Suy dinh dưỡng: Bn không ăn uống kém, không có tiền căn cắt dạ dày hay hội chứng kém hấp thu, BMI trước phù 25.91 nên không nghĩ.
-
- Biện luận suy thận mạn
- Nguyên nhân có thể gây suy thận mạn: Bệnh thận ĐTĐ, bệnh mạch máu thận
-
- Bệnh thận ghép: không nghĩ do BN không ghép thận
- Bệnh thận do ĐTĐ: Do BN có tiền căn ĐTĐ 30 năm, ghi nhận mắt mờ 3 năm, ghi
-
- Nguyên nhân có thể gây suy thận mạn: Bệnh thận ĐTĐ, bệnh mạch máu thận
nhận biến chứng tim thận là bệnh vành mạn và bệnh thận mạn nên nghĩ nhiều.
- Bệnh thận không do ĐTĐ
- Bệnh mạch máu thận: Khám không nghe thấy âm thổi vùng bụng nhưng không loại trừ, đề nghị siêu âm bụng xác định.
- Bệnh cầu thận: ít nghĩ đã biện luận ở trên
- Bệnh ống thận mô kẽ: BN không tiểu gắt buốt, đau hông lưng, không có
phản ứng dị ứng thuốc thức ăn. Không sử dụng thuốc gì ngoài thuốc đang điều trị nên không nghĩ.
-
-
- Bệnh nang thận: ít nghĩ vì khám không sờ chạm thận, đề nghị siêu âm bụng kiểm tra.
-
- Nguyên nhân làm nặng tình trạng suy thận mạn: Nhiễm trùng, THA
- Nhiễm trùng: Không loại trừ, đã biện luận ở trên.
- Tăng huyết áp: BN nhập viện với HA 140/80mmHg (kiểm soát không tốt dù đã điều trị với 3 loại thuốc), kèm thói quen ăn mặn nên nghĩ nhiều.
- Mất dịch: BN không khát nước, véo da (-), không ghi nhận TC nôn ói, tiểu chảy, tiểu nhiều, xuất huyết nên không nghĩ
- Dùng thuốc, độc chất: Không nghĩ, đã biện luận ở trên
-
- Tắc nghẽn đường tiểu: BN không đau quặn thận, không tiểu ít, không bí tiểu, chạm thận (-), cầu bàng quang (-).
- Biến chứng suy thận mạn: THA khó kiểm soát, thiếu máu mạn
- Tăng huyết áp khó kiểm soát: Nghĩ nhiều do BN điều trị thường xuyên nhưng HA không đạt mục tiêu, HA lúc NV 140/80mmg.
- Thiếu máu mạn: Nghĩ nhiều do khám da niêm nhợt nhạt, móng sọc, mất bóng. Đề nghị CTM.
- Suy dinh dưỡng: Không ghi nhận TC teo cơ, sụt cân nên không nghĩ.
- Rối loạn chuyển hóa Calci và phospho: Không nghĩ vì BN không đau mỏi xương
khớp, không giới hạn vận động. Đề nghị: ion đồ -calci phosphate.
-
- Thần kinh: Không nghĩ vì BN không hay đau đầu, không tê chân tay, vận động bình thường, khám không dấu thần kinh định vị.
- HC thiếu máu
Hội chứng thiếu máu: trên BN này khám có niêm nhạt nên nghĩ nhiều BN có hội chứng thiếu máu. Các nguyên nhân có thể gặp là:
- Suy thận mạn: nghĩ nhiều do bệnh nhân đã được chẩn đoán bệnh thận mạn.
- Dinh dưỡng kém: Không loại trừ do bệnh nhân hạn chế đạm.
- Xuất huyết: ít nghĩ do không ghi nhận tiền căn chảy máu, không nôn ra máu, không tiêu phân đen, không tiểu máu.
- Tán huyết: không nghĩ do BN không vàng da, nước tiểu không sậm màu, gan lách không to, tiền căn không ghi nhận bệnh lý huyết học.
XI. CẬN LÂM SÀNG
- CLS chẩn đoán
- TPTNT, đạm niệu 24h, albumin máu, bilan lipid
- BUN, Creatinin huyết thanh, siêu âm bụng
- Siêu âm tim, BNP, ECG, CK – MB, troponin T,
- CTM, CRP, XQ ngực thẳng
- Đường huyết, HBA1c
- Bình luận: Đi thi đề nghị cls đưa những cls quan trọng cho chẩn đoán lên trên cùng. Ca này nghĩ nhiều suy tim, phân biệt viêm phổi thì đưa Xquang, ECG, siêu âm lên trên cùng. + Xác định suy tim / viêm phổi: Xquang, ECG, Siêu âm tim
+ Xác định suy thận mạn và biến chứng: TPTNT, sinh hóa ion đồ, siêu âm bụng, CTM
- CLS thường qui
- AST, ALT
XII. KẾT QUẢ CẬN LÂM SÀNG
1. Xquang phổi
- Kết quả
- Bóng tim to
- Xơ 1/3 dưới phổi
- Phân tích
- Bóng tim to phù hợp bệnh cảnh suy tim.
- Xơ 1/3 dưới phổi: Loại viêm phổi
Bình luận: Lần sau trình cần xuống phòng Xquang hoặc nhờ Bác sĩ tại khoa mở phần mềm ra cho chụp lại cái film do bây giờ film được lưu trên máy chứ không in ra.
2. Siêu âm tim
- Kết quả
- Dãn nhĩ trái, không huyết khối
- Tràn dịch màng ngoài tim lượng ít
- Dày đồng tâm thất trái
- Không rối loạn vận động vùng
- Áp lực ĐMP không tăng
- Chức năng tâm thu thất trái bảo tồn EF 68 %
Bình luận: EF68% có nghĩa là chức năng tống máu chưa giảm. Đợt này phù do quá tải tuần hoàn.
- Phân tích
- BN có dãn nhĩ trái, dày đồng tâm thất trái, kèm bóng tim to trên Xquang ngực thẳng, khám thấy mỏm tim nảy mạnh 2*2 cm2 kèm các triệu chứng khó thở đợt này nên phù hợp với bệnh cảnh lâm sàng suy tim Chờ kết quả BNP của BN
- Tương tự TDMP lượng ít, BN có thêm TD màng ngoài tim lượng ít nên nghĩ nhiều do suy thận mạn giai đoạn cuối tiến triển, biến chứng tràn dịch đa màng.
- ECG
- Bình luận: Chưa thấy ECG đợt này. Đi tìm lại. ECG cũ thì nhịp xoang không ghi nhận phì đại thất.
- TPTNT
Kết quả 14/03 23/05 25/07 12/09 Khoảng tham khảo Color Màu vàng Màu vàng Màu vàng Màu vàng Vàng nhạt CLARITY Trong trong trong Trong Trong GLU Âm tính Âm tính Âm tính Âm tính <1.7mmol/l BIL Âm tính Âm tính Âm tính Âm tính <3.4umol/l KET Âm tính Âm tính Âm tính Âm tính <0.5mmol/l SG 1.006 1.008 1.008 1.008 1.01-1.025 pH 7.5 6.5 6.5 6.5 4.8-7.5 Alb/Cre(bán 33.9 33.9 33.9 33.9 <3.4mg/mmol định lượng) PRO 1.0 3.0 3.0 3.0 <0.1g/l URO 3.2 3.2 3.2 3.2 <17umol/l NIT Âm tính Âm tính Âm tính Âm tính Âm tính LEU 70 125 15 70 <10/uL BLOOD vết vết 25 25 <5Ery/uL Pro/Cre 170 170 170 170 Mg/mmol - Ery =25 Ery/ul: BN có tiểu máu Đề nghị soi cặn lắng để xem nguồn gốc tiểu máu.
- Protein =3 g/l: BN có tiểu đạm Làm đạm niệu 24h hoặc PCR. PCR vào 12/9 = 170 mg/mmoL Tiểu đạm thoáng qua có thể do nguyên nhân như suy tim, nhiễm trùng, .. -Bệnh nhân có ACR=33.9 và PCR=170 Bệnh thận mạn được phân loại là giai đoạn A2 theo albumin niệu.
Bình luận:
+ Điều thứ 1, ACR này theo đơn vị mg/mmol. Còn phân độ A1 A2 A3 là theo đơn vị mg/g. Ở bệnh nhân này ACR là 33.9, tính nhanh thì nhân 10 lên 339 mg/g Bệnh nhân này phân độ A3 chứ không phải A2.
+ Điều thứ 2, TPTNT cho ra kết quả ACR bán định lượng dựa trên sự đổi màu que thử chứ không phải định lượng chính xác ACR.
+ Theo sinh lý bệnh, đái tháo đường có tiểu micro albumin sau chuyển tiểu albumin trung bình rồi nhiều. Khi tiểu albumin nhiều thì chức năng lọc thận mới giảm. Suy thận mạn giai đoạn cuối do đái tháo đường thì thường tiểu đạm nhiều chứ sao A2 được. Nhìn vô biết sai rồi do tiểu protein trên suy thận mạn ĐTĐ tương quan với mức độ suy thận. Sai chỗ đơn vị mg/mmol nên phân độ sai đó.
-
- Tỉ trọng 1.008 giảm hơn so với bình thường, phù hợp do BN đang dùng thuốc lợi tiểu.
- Leukocyte: 70 nhưng nitrite âm tính, tuy nhiên không loại trừ được NTT ở BN lớn tuổi,
ĐTĐ Đề nghị cấy nước tiểu
Bình luận: Bạch cầu tăng nhưng không có dấu hiệu nhiễm trùng tiểu trên, CTM cũng không có bạch cầu tăng nên cùng lắm là nhiễm trùng tiểu dưới.
- Sinh hóa
Kết quả 14/03 23/05 25/07 12/09 14/9 Khoảng tham chiếu Tình trạng Ổn Ổn Ổn Nhập viện Nhập viện Glucose 7.7 7.3 6.4 3.3 6.5 3.9-6.4mmol/L 139 132 115 59 117 70-115mg/dL Ure 97.07 98.27 113.25 104.26 49.02 10.2-49.7mg/dL Creatinin 3.84 3.61 4.03 5.24 5.31 Nữ:0.66-1.09mg/dL eGFR 11 12 11 8 8.4 >=60ml/phút/1.73m2 (MDRD) Natri 135 135 135 130 136-146mmol/L Kali 4.49 4.45 4.22 3.58 3.4-5.1mmol/L Clo 104 106 105 99 98-109mmol/L Calci 2.25 2.22 2.19 2.14 2.10-2.55mmol/L - STM: eGFR <15, phù hợp với suy thận mạn giai đoạn cuối (giai đoạn 5)
- Không nghĩ STC / Mạn do
- Cre tăng 0.07 < 0.3 trong vòng 48 giờ
- Cre không tăng 1.5 lần so với cre nền trong 7 ngày
- V nước tiểu 800ml > 168ml (0.5ml/kg/h trong 6h x 56 kg)
- STM tiến triển nhanh:Trong 3 tháng eGFR giảm 4ml/ph/1,72m2 da từ 12 xuống 8, kèm Creatinin tăng dần nên STM này kiểm soát không tốt, tiến triển nhanh
Đề nghị theo dõi BUN, CRE các ngày kế tiếp. Bình luận:
+ Ca này không nghĩ đợt cấp.
+ Thực ra cũng không dùng có khái niệm suy thận cấp / suy thận mạn giai đoạn cuối vì khi này chức năng thận tồi tệ lắm rồi, cre tăng thêm 0.3 cũng chẳng ý nghĩa gì lắm. 1 lên 1.3 thì nhiều chứ 10 lên 10.3 thì không thay đổi GFR nhiều.
+ Trong 10 ngày gần đây, creatinin tăng lên nghĩ do suy tim và quá tải dịch do ăn mặn. Nếu điều trị tốt thì cre sẽ về lại mức 3.84-4.02. Không kết luận suy thận mạn tiến triển nhanh được vì 8 đợt này cấp tính, chứ đều đều mấy tháng này là 11, điều trị nó sẽ về. Về nếu điều trị không tốt, không về 11 được thì phải chạy thận do thường chạy thận khi eGFR<10
+ Còn suy thận mạn tiến triển nhanh là 5ml/năm và điều trị chẳng quay về.
-
- Đường huyết bệnh nhân lúc nhập viện giảm. Sau đó tăng lại sấp xỉ mức bình thường.
- Ion đồ trong giới hạn bình thường
- Siêu âm bụng
- Kết quả
- Gan không to, bờ đều, nhu mô đồng nhất
- Thận phải : 75*37mm, không sỏi, không ứ nước, phân biệt vỏ tủy không rõ
- Thận trái: 94*50 mm, không sỏi, không ứ nước
- Dịch tự do ổ bụng lượng ít
- Tràn dịch màng phổi hai bên lượng ít
- Các cấu trúc và phần phụ khác chưa ghi nhận bất thường.
- Phân tích
- Phù hợp với tiêu chuẩn STM : Thận không teo, phân biệt võ tủy không rõ phù hợp với bệnh thận mạn do ĐTĐ. Có sự chênh lệch kích thước giữa hai thận (2cm), có thể có hẹp ĐMT bẩm sinh Đề nghị Siêu âm Doppler mạch máu thận.
Bình luận: 2 thận lệch kích thước nhau > 2cm nên có thể có nguyên nhân mạch máu. Ca này thận trái không teo Chị nói không phải ĐTĐ nào thận cũng phải teo, cũng có ca không teo.
-
- TDMP hai bên lượng ít, dịch tự do ổ bụng lượng ít, trên lâm sàng chưa ghi nhận gì khác, phù hợp với bệnh cảnh phù toàn thân do suy thận mạn giai đoạn cuối tiến triển, biến chứng tràn dịch đa màng.
7. Công thức máu
Kết quả 14/03 23/05 25/07 12/09 14/09 Khoảng tham khảo WBC 9.82 9.30 7.80 9.30 7.68 4-10G/L NEU% 45.2 43.4 42.1 59.6 54.7 45-75%N NEU# 4.44 4.03 3.29 5.54 29.9 1.8-7.5N LYM% 40.7 43.4 41.7 31.3 9.2 20-35%L LYM# 4.00 4.04 3.25 2.91 5.6 0.8-3.5L MONO% 8.4 5.4 8.5 7.5 0.5 4-10%M MONO# 0.82 0.50 0.66 0.70 4.19 0.16-1.0M EOS% 5.3 5.8 7.3 1.3 2.3 1-8%E EOS# 0.52 0.54 0.57 0.12 0.71 0.01-0.8E Nguồn https://www.facebook.com/vuongyds
BASO% 0.4 0.3 0.4 0.3 0.43 0-2%B BASO# 0.04 0.03 0.03 0.03 0.04 0-0.2B LUC% LUC# IG% 0.2 0.1 0.3 0.16-0.61% RBC 3,21 3.39 3.20 3.03 2.75 3.8-5.5T/L HGB 96 97 95 91 82 120-175g/L HCT 0.290 0.305 0.299 0.275 0.242 0.35-0.53L/L MCV 90.3 90.2 93.4 90.8 88 78-100fL MCH 29.9 28.6 29.7 30.0 29 26.7-30.7pG MCHC 331 317 318 331 339 320-350g/L RDW 12.1 12.5 12.6 12.7 13 12-20% NRBC% 0 0 0 0 0.0-0.2% NRBC# 0 0 0 0 0.0-0.2G/L PLT 203 177 198 210 199 150-450G/L MPV 10.9 9.4 10.8 10.8 11 7-12fL PDW 52.7 - BC không tăng, Neu không tăng, lâm sàng ít nghĩ BN có nhiễm trùng, tuy nhiên BN có cơ địa ĐTĐ nên không loại trừ Đề nghị CRP do BN này
- BN có thiếu máu đẳng sắc đẳng bào mạn, hai dòng tb còn lại bình thường. Lâm sàng không chảy máu, không xuất huyết, khám lách không to nên nghĩ thiếu máu là biến chứng của suy thận mạn Đề nghị Ferritin, transferrin, độ bão hòa transferrin. Bình luận: Xét nghiệm trên máy Hb 88, Ferritin 214
XIII. CHẨN ĐOÁN XÁC ĐỊNH
Bệnh thận mạn giai đoạn 5 phân loại A2 đang tiến triển nhanh, biến chứng tràn dịch đa màng, thiếu máu mạn / Suy tim trái NYHA III EF bảo tồn – Tăng huyết áp nguyên phát – Đái tháo đường type 2 – Xơ gan – Xơ phổi cũ.
Bình luận chẩn đoán của chị: Đợt mất bù cấp của suy tim mạn, yếu tố thúc đẩy nhiễm siêu vi đường hô hấp ăn mặn – Suy thận mạn giai đoạn 5 phân loại A3 do đái tháo đường tăng huyết áp, biến chứng tràn dịch đa màng, thiếu máu mạn – Suy tim trái NYHA III EF bảo tồn – Tăng huyết áp nguyên phát – Đái tháo đường type 2 – Xơ phổi cũ.
XIV. ĐIỀU TRỊ
- Nguyên tắc điều trị:
- Bệnh căn nguyên: BN này eGFR = 11ml/ph/1.73m2 không có chỉ định tìm nguyên nhân.
- Ngăn ngừa các yếu tố thúc đẩy suy thận trên BN này:
- Cần kiểm soát tốt HA bệnh nhân này.
- Giáo dục BN theo chế độ dinh dưỡng phù hợp
- Làm chậm diễn tiến bệnh thận mạn: BN đã vào suy thận mạn giai đoạn cuối nên xem xét chạy thận nhân tạo và phòng ngừa biến chứng.
- Điều trị biến chứng trên BN này: cần điều trị thiếu máu trên BN này.
- Điều trị chạy thận cấp cứu: BN chưa có chỉ định chạy thận cấp cứu.
- Mục tiêu điều trị:
- HA > 140/80
- HbA1c < 8%
- Hb 11-12g/dl
- LDL < 70mg%
- Đạm niệu < 0.5g /24h
- Điều trị suy tim.
- Thay đổi lối sống:
- Chế độ ăn: Na < 6g/ngày
- Giảm mỡ bão hòa, cholesterol
- Giảm đạm, giảm Kali.
- Điều trị cụ thể:
- Furosemide 20mg 2 ống x 2 (TMC) chiều, tối
- Kavasdine 5mg 1v x 2 (u) sáng, chiều
- Imidu 60mg 1v (u) trưa
- Linagliptin 5mg 1v (u) sau ăn sáng
- Agidopa 250mg 1v (u) tối
- Clopidogrel 75mg 1v (u) sau ăn trưa
- Natri bicarbonat 2.5g 1 gói x 2 (u) trưa, chiều
- Clopheniramin 4mg 1v (u) tối
- Acetylcystein 0.2g 1 gói x 3 (u) sáng trưa chiều
- Chăm sóc cấp 2. Cơm bệnh viện TN07
Bình luận phân tích điều trị. Trên bệnh nhân cần điều trị
- Đợt cấp suy tim mạn
- Suy thận mạn và biến chứng + Tăng huyết áp
+ Đái tháo đường + Mỡ máu
- Tư vấn chuẩn bị chạy thận
1) Đợt cấp suy tim mạn
- Lợi tiểu
- Furosemide do bệnh nhân suy thận mạn giai đoạn cuối (GFR < 30) nên không dùng được lợi tiểu thiazide và lợi tiểu giữ kali
- Liều sử dụng dựa vào:
- Mức đáp ứng của bệnh nhân, nguyên tắc dùng liều thấp tăng dần. Suy thận mạn giai đoạn cuối đáp ứng ít với lợi tiểu nên thường dùng >1 ống (20mg).
- Liều lợi tiểu bệnh nhân đã dùng và đáp ứng trước đó: Trước đó bệnh nhân dùng 40mg uống (tương đương 1 ống 20mg chích) vẫn phù nên giờ phải dùng 40mg chích (2 ống 20mg)
+ Mục tiêu giảm 0.5-1kg / ngày
+ Nếu lợi tiểu quá tay là chức năng thận xấu đi do đó trong quá trình điều trị
cần theo dõi cân nặng và bilan nước của bệnh nhân mỗi ngày để cân chỉnh liều lợi tiểu cho phù hợp.
- Giãn mạch
- Có cần dùng nitroglycerine đường chích tĩnh mạch? Ca này như phân tích ở trên, phù do cơ chế chính là quá tải dịch nên dùng lợi tiểu đường tĩnh mạch còn giãn mạch đường uống được rồi.
- Digoxin ?
- Ca này suy thận mạn giai đoạn cuối, sợ ngộ độc, Trong khi digoxin không giúp cải thiện tử vong nên không dùng
- Suy thận mạn
- Mục tiêu điều trị: Như bạn đề cập
- Chế độ ăn: Như bạn đề cập
- THA
- Ca này vô HA 140/80 là đạt mục tiêu nên tiếp tục giữ thuốc bệnh nhân đang sử dụng
- Ca này suy thận mạn giai đoạn cuối nên chỉ còn vài thuốc dùng được, không có chống chỉ định.
- Lợi tiểu có khả năng hạ áp không nhiều, lại làm giảm tuần hoàn hiệu quả Giảm phù là chính chứ không phải hạ áp là chính
- Methyldopa: Tác dụng phụ là gây đau đầu buồn ngủ, nhưng bệnh nhân này dung nạp thuốc tốt, không ghi nhận mấy cái tác dụng phụ trên nên dùng được
- Ức chế calci dạng DHP không phải là chống chỉ định tuyệt đối trong đợt cấp suy tim nên cũng dùng được. Amlo tác dụng chậm dùng được trên bệnh nhân suy thận, nife thì hơi mạnh hơn.
- Không dùng tới Hydralazine vì nó phải dùng kèm Isosorbid 5 mononitrat mới có hiệu quả và phải dùng ngày 4 lần, quá phức tạp để bệnh nhân sử dụng. Dùng cái gì đơn giản thôi: tối giảm liều điều trị, giảm số lần uống thuốc trong ngày, không cần uống chung với thuốc khác.
- ĐTĐ
- Bệnh thận mạn, thận giảm thải Insulin nên bệnh nhân có nguy cơ cao vô hạ đường huyết. Mục tiêu HbA1c 8% chứ không phải <7%. Đường huyết đói <190, đường huyết sau ăn <180.
- Bằng chứng lúc vô Bn có hạ đường huyết, HbA1c chỉ 6.6
- Bn lớn tuổi có suy tim cấp suy thận mạn gđ cuối nhập viện nên đợt này chỉ dùng thuốc uống chưa cần chích
- Thiếu máu
- Mục tiêu đạt 11-12 g/dl. Bệnh nhân này chưa đạt mục tiêu
- Ca này trước đó đã được dùng thuốc tạo máu. Dùng vậy đủ liều chưa ?
- Cần làm lại xn bilan sắt để tiến hành bù EPO. Coi lại coi mục tiêu Ferritin bao nhiêu.
- Liều trong sách là liều của EPO tác dụng ngắn, hiện mình dùng EPO tác
dụng dài nên coi lại coi liều gì.
- Thường chị khởi đầu 100mg/kg. Bệnh nhân này 56kg nên khoảng 6000 đơn vị trên tuần chia 2-3 lần.
- Thuốc có ống 2000, ống 4000 đơn vị. Bệnh nặng nên dùng liều thấp để coi
chứng biến chứng như THA do tăng quá nhiều HB và HC trong thời gian ngắn.
-
- Dùng ống 2000 đơn vị thì tiêm dưới da thứ 2-4-6. Đánh giá lại sau 2-4 tuần điều trị.
- Mỡ máu
- Theo khuyến cáo trên bn stm giai đoạn cuối, nếu trước đó chưa dùng statin thì không cần dùng nữa. Còn nếu dùng rồi thì tiếp tục dùng
- Ca này trước đã dùng atorvastatin rồi và có thêm chỉ định dùng statin để
giảm lipid máu và dùng trong bệnh mạch vành với mục đích ổn định mảng xơ vữa.
-
- Mục tiêu LDL < 70 mg/dl, HDL > 40 mg/dl
- Biến chứng rối loạn điện giải không có. Chị nói thêm về tăng kali
- Calci glucanate không thải kali ra ngoài mà giúp ổn định dẫn truyền tim duy trì mạng sống. Đây là bước điều trị đầu tiên trong tăng kali máu
- Dùng khi Kali >6 hoặc có biến đổi trên ECG
- Phải pha loãng, chích chậm, không được chích ra ngoài vì nếu nó ra ngoài sẽ gây hoại tử mô xung quanh.
- Biến chứng rối loạn toan kiềm:
- Chị nói chị sẽ về xem lại mức dự trữ kiềm RA là bao nhiêu thì bù Natri bicarbonate, chưa có khuyến cáo rõ ràng
- Chuẩn bị thay thế thận
- Có thể thẩm phân phúc mạc hoặc đặt FAV thông nối động tĩnh mạch
- Bệnh nhân có tiền căn gan nên thẩm phân cũng khó
- Thông nối cũng khó do làm nặng thêm tình trạng THA và suy tim.
- Do đó ca này cố gắng điều trị bảo tổn. Nhưng vẫn phải tư vấn người nhà chuẩn bị trước tinh thần đến khi cần chạy thận thì dễ cho mình hơn.
XV. TIÊN LƯỢNG
- Dè dặt
- Tuy Bệnh nhân có phù toàn thân đáp ứng điều trị
- Nhưng bệnh nhân lớn tuổi, suy thận mạn giai đoạn cuối với tiền căn nhiều bệnh lý nội khoa mạn tính gồm ĐTĐ 30 năm, THA BMV 20 năm, Xơ gan 10 năm.
XVI. TƯ VẤN BỆNH NHÂN
- Chế độ ăn phù hợp: Hạn chế ăn mặn, hạn chế ăn trái cây nhiều kali (cam, ổi, bưởi …)
- Tư vấn chuẩn bị chạy thận
Thành phố Hồ Chí Minh 21/09/19
Tổng hợp và hoàn thành ghi chú
Nguyễn Đức Vượng Y2014

-
BỆNH ÁN NỘI KHOA – ĐỢT CẤP COPD – ĐH Y DƯỢC TP HCM
BA đợt cấp COPD Suy-tim Bs Hương


ventolin
Ko đau ngực
Ko đau ngực
không phù
Bệnh nhân này không phù ->
phải ghi nhận có phù hay ko
trong bệnh sử quá trình
bệnh
khó thở mà nhịp thở chậm -> mệt
cơ hô hấp ??
4 năm nay bệnh nhân đã khó thở,
từ đây có thể bệnh nhân có suy
tim, copd -> đưa bệnh sử 4 năm
lên bệnh sử
-> những triệu chứng âm tính đáng giá phải đưa lên trên đây.
Vd khi ghi bệnh nhân ho, có sốt +/-??
Vd khó thở, có đau ngực +/-
Yếu tố thúc đẩy suy tim
- bệnh lý ngoài tim:
- nhiễm trùng (hô hấp, tiểu (bệnh nhân nam lớn tuổi, có thể có sỏi, ttl-> phải khai thác tiêu dùng gắt buốt ? Tiền căn có sỏi? Phì đại tlt tiêu hoá: đau bụng, nôn ói, ợ hơi ợ chua, tiêu phân như thế nào? lần ngày)
- Thuyên tắc phổi: đau ngực (đưa lên trên chứ ko để trong quá trìn bệnh
- Bệnh lý tại tim
- Tăng huyết áp: bệnh nhân khó thở có đi kèm nhức đầu ?
- Bệnh thiếu máu cơ tim cục bộ: Bệnh nhân ko đau ngực nhưng Bện nhân này lớn tuổi , có hút thuốc lá, bệnh phổi tắc nghẽn mãn tính oxy máu -> mất quân bình cung cầu)
- Hcvc
- Rối loạn nhịp : nghĩ là yếu tố thúc đẩy nếu có rl nhịp trước đây (vd nhĩ đáp ứng thất nhanh/ cơn nhịp nhanh kịch phát trên thất/ bloc thất hoàn toàn)
- Những yếu tố liên quan đến dùng thuốc( dùng thuốc ko đủ, bỏ thuốc, dù thêm thuốc khác), sinh hoạt, stress
Vd bệnh nhân suy tim nếu dùng
-
- kích thích beta -> tim đập nhanh -> suy tim nặng lên
- ức chế beta liều quá nhiều cũng giảm co bóp -> suy tim nặng hơn
- ức chế canxi non DHP (hen phế quản tránh dùng ức chế beta -> ứ canxi non DHP)-> cũng suy tim nặng hơn -> quá trình dùng như th nào?? Tăng giảm liều
- corticoid, NSAID(thuốc giảm đau, nhiều bệnh nhân có nsaid thườn xuyên, trong khi đó corticoid bệnh nhân thường ít sử dụng thườn thủ đơn bác sĩ )-> ứ muối ứ nước, co thắt đm vào thận -> bệnh nh
đau khớp ??
chụp mạch vanh-> bệnh nhân khai -> chưa đủ tin cậy. Vd xơ vữa dưới <50%
Bệnh lý mạch vành ko đồng nghĩa thiếu máu cục bộ. Thường hẹp trên 50% -> mất cân bằng cung cầu.
-> nếu có sang thương mạch vành, chưa đủ 50% lúc bình thường chưa bị , nhưng nếu bệnh nhân có co thắt thêm, tăng gánh oxy -> mất quân bình Case này : mạch 156 -> tim phải nhanh hơn, do nhiều trg hợp tim bơm ra ko đủ để tạo áp lực có thể sờ mạch đc
Trường hợp mạch ko nảy-> bệnh lý tim (lưu lượng máu ra ít -> Nhát bóp rỗng: tim bóp, mạch ko nảy-> mạch hụt vd ngoại tâm thu, rung nhĩ (nhát bóp của rung nhĩ cũng do nhanh nên tâm trương rút ngắn -> lưu lượng ít )
Phải đưa đơn thuốc vào bệnh sử ->
bệnh nhân có uống đúng thuốc, đủ
thuốc hay ko ?? Liệu thuốc có liên
quan đến đợt bệnh lần này hay ko
- Seretide 25/250mcg
- Ventolin 100mcg
- Bệnh khớp, bệnh tiền liệt tuyến ??phải hỏi Đi tiểu dòng có nhỏ, có ngắt quãng -> gợi ý phì đại tlt
- Bệnh thận-> Tiểu máu hay ko??
-> câu này phải đưa lên bệnh sử , lần gần nhất nhập viện cách bao lâu ? Tình trạng 3 tháng nay như thế nào, có ổn ko (khó thở: bệnh nhân đi được bao nhiêu m? Đêm nằm ngủ được hay ko)
Ko đưa lên cứ tưởng bệnh nhân bị bệnh 2 năm nay -> 3 ngày nay mới khó thở nhiều
 Uống rượu bia ít. Ko uống: là ko uống tí
Uống rượu bia ít. Ko uống: là ko uống tínào

Harzer (-) nhưng tm cổ nổi (+) -> ko
đồng nhất -> phải khám kĩ lại, nếu
mơ hồ thì ghi mơ hồ
Ko biến dạng

Gia đình (cha mẹ, anh chị em) chưa ghi nhận các bệnh lý:
- THA
- ĐTĐ
- Rllm
- Lao phổi
Nam , lớn tuổi, hút thuốc lá
Xơ vữa mm: xe điếu ?? Dấu dật dây chuông ??
Bệnh lý mm ngoại biên ??
Ko đau ngực vẫn ko loại đc bệnh mạch vành -> thiếu máu cơ tim yên lặng. Nghĩ đến khi bệnh nhân có yếu tố nguy cơ (lớn tuổi, đái tháo đường, thận mạn, tâm thần, lú lẫn của người già, tai biến mm não, các bl trí nhớ, ý thức khác… )
Cô khám: Hôm nay nghe rale nổ ẩm 2 bên
Cô khám
- Bụng gõ hơi đục
- Gan 2 cm dưới bờ sườn

, bệnh cơ tim giãn nỡ
VIÊM PHỔI

Nhịp nhanh (mạch hụt, loạn nhịp hoàn toàn là nền) (M156l/ph)
-> KO LOẠI TRỪ -> ĐƯA LÊN PHÂN
BIỆT

Bệnh nhân khai rung nhĩ -> mới có
Nếu bệnh nhân ko khai -> ko để vào -> chỉ để “loạn nhịp hoàn toàn”
Đợt cấp COPD- VPQ-Bệnh cơ tim giãn nở- suy tim- loạn nhịp hoàn toàn
-
- Viêm phổi
- Suy tim mất bù cấp
- Bệnh tim thiếu máu cục bộ phải có
- Đưa đợt cấp suy tim lên đầu.
Cơn hen tim có thể có triệu chứng khò khè giống đợt cấp copd, hen?? Có rale nổ là doạ OAP
(suy tim cấp của tha dễ ra, suy tim cấp doạ phù
phổi do nmct khó ra)
OAP: do
- Tăng tính thấm thành mạch: viêm phổi, ngộ độc khí
- Tăng áp lực thuỷ tĩnh
Trên bệnh nhân này dễ vào phù phổi
- Đợt cấp COPD
- viêm phổi
Suy tim cấp vốn nguy cấp hơn , khó xử trí hơn – > nên đưa vào đầu tiên
YTTĐ
nhiễm trùng
Rl nhịp nhanh

Có thể có hc vành cấp





-> Khám tĩnh mạch chi dưới (cô khám có nổi vein) -> cũng là người già -> làm siêu âm doppler ko thừa i

Tâm phế mạn đơn độc: dày nhiều
Tâm phế mạn + bệnh cơ tim giãn nỡ -> suy tim P
Trc đó chụp mạch vành (-)trong 2 năm bmv có thể tiến
triển -> suy tim
Rln có thể là nguyên nhân có thể là hậu
quả -> chỉ nghĩ rln là nguyên nhân khi ko
có nguyên nhân nào khác + kéo dài. Case
này nghĩ rln là biến chứng
Vd bệnh nhân có suy nút xoang bẩm sinh
-> suy tim
-> case này nghĩ nguyên nhân hàng đầu
là bệnh cơ tim giãn nơ, thứ hai là mạch
vàn


-> làm dự trữ kiềm
-> làm lại đường huyết đói, hbA1c
-> làm lại mẫu 2
->phải làm TPTNT/ siêu âm bụng

rối loạn dung nạp đường phân biệt Rối loạn đường huyết đói??
-> suy thận 3B
Nguyên nhân có thể nghĩ: suy tim -> giảm tưới máu kéo dài-> suy thận cấp ko hồi phục – > suy thận mạn. Ngoài ra có thể nghi ngờ bệnh thận trc đây-> điều tra thêm (tiểu máu, sỏi)
R v6 bình thường phải lớn hơn Rv5 ->nghi tim to nên điện cực sai
V5-6 -> mỏm tim trung đòn
Case này mỏm tim đường trung đòn -> V7 (đường nách sau)-V8 (xương bả vai)
-> sokolow lyon tính R cao nhất (có thể ở V7-V8)
- Rung nhĩ đáp ứng thất nhanh
- NTT thất nhanh
- LBBB
ST thay đổi ở v5,6 là thứ phát sau LBBB
ST chênh xuống ở DII, DIII, avF-> có nghi ngờ
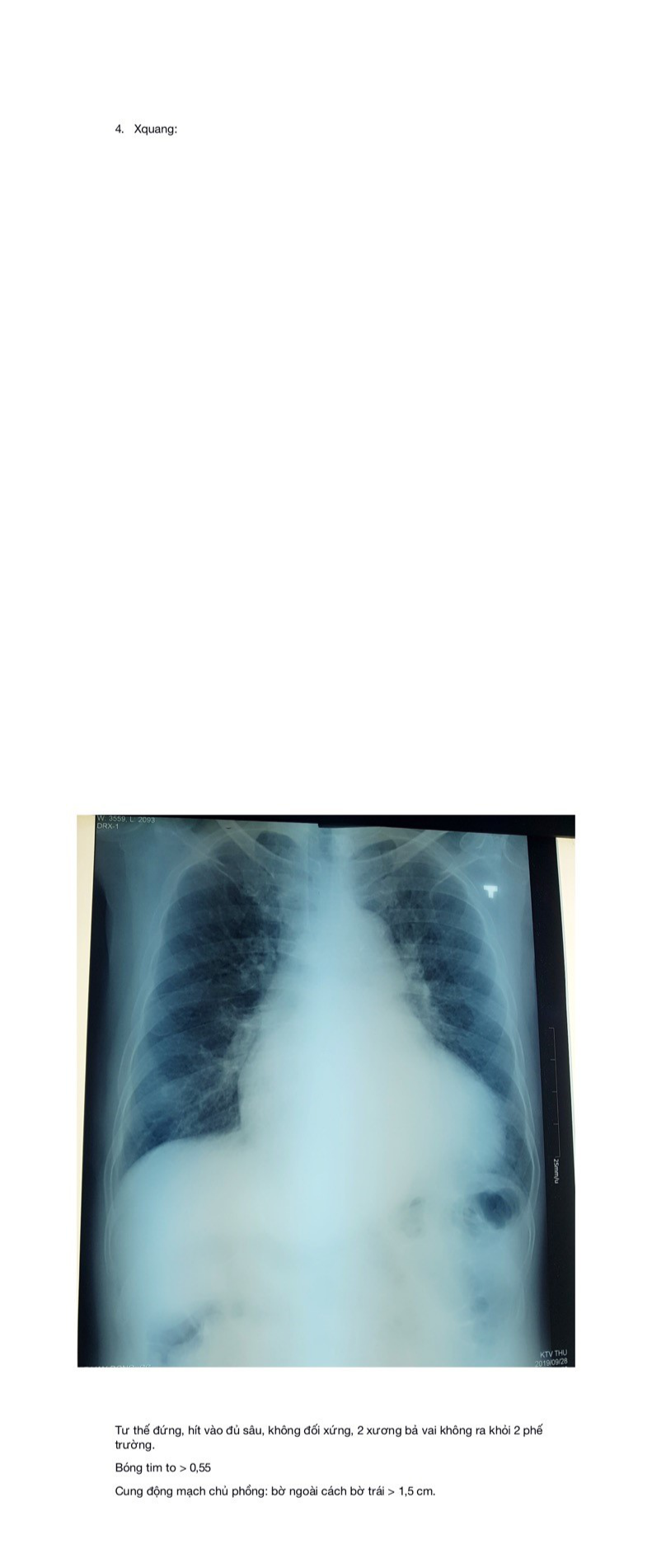
Góc tâm hoành ko còn nhọn ->coi chừng dịch màng ngoài tim-> siêu am

Men tim: case này ko làm
• Nnt-proBNP -> suy tim cấp nếu
giới hạn pro BNP quá cao
(75t:1800), dưới 300 ko có ý
nghĩa, ở giữa là vùng xám
Suy thận cũng làm tăng pro BNP –
> phải tính cao hơn, cỡ 2000
• Tropinin
EF :3 tháng trước 25% Ca này nặng-> có khi ko pb đợt cấp copd/ đợt cấp suy tim Bệnh cơ tim giãn nỡ: ko thuốc điều
trị
-> tiêm TM 20mg 1 ống tĩnh mạch -> uống khi hết phù nhanh

Ko cho ức chế beta trong giai đoạn này suy tim cấp, cho
khi suy tim đc kiểm soát (bệnh nhân ko còn ứ dịch(ko xài
furrosemide), ko khó thở khi nằm,… . Khi ổn định cho
1/4 v-> sau đó nửa viên 1.25 -> chỉnh lại
Bc 13K -> nên chích, tăng liều
1g (liều 625mg : 500mg
amoxcillin + 125 clavunic)
Nếu bệnh nhân có rung nhĩ đáp ứng thất nhanh -> kiểm
soát nhịp tim : digonxin -> chích -> sang uống
Đánh liều cao r chỉnh xuống thấp
Nguy cơ Suy thận lưu ý digoxin: dùng liều trung bình, bệnh nhân thiểu niệu-> BUN, crea, có thể do nồng độ digoxin trong máu, chỉnh liều dần dần
Ca này ko loại thiếu máu cơ tim-> cho nitrate /
artivastatin
Đợt mất bù cấp suy tim -Đợt cấp COPD mức độ nặng nhóm D – VPQ – Cơ ti nỡ- Suy tim Nyha 3 giai đoạn C – bệnh tim thiếu máu cục bộ -rung nhĩ- BTM
ức chế men chuyển – thụ thể tương đương. Tuy nhiên bệnh nhân này ho nhiều-> ức chế thụ thể cho chắc
FDA : Valsartan , ECS: có thêm Lorsartan,
candersartan
Chú ý độ lọc cầu thận -> đánh giá lại cre, bun

- bệnh lý ngoài tim: