Nhóm 4 – Tổ 23
Giảng viên hướng dẫn: PGS.TS.BS Trần Văn Ngọc
Chữ đỏ nghiêng: lời bình
Chữ in đậm: chi tiết cần chú ý
BỆNH ÁN NỘI KHOA
- Hành chính
Họ tên: Nguyễn Thị R. Năm sinh: 1952(66 tuổi) Giới tính: Nữ
Địa chỉ: Cao Lãnh – Đồng Tháp
Nghề nghiệp: Làm nông(đã nghỉ)
Ngày nhập viện: 14h28p 13/10/2018
- Lý do nhập viện: Khó thở
- Bệnh sử:
- Cách NV 14 ngày, BN sốt nhẹ khoảng 1 cơn/ngày vào buổi sáng, không rõ nhiệt độ, kèm lạnh run, không vã mồ hôi. Kèm với sốt BN ho đàm trắng đục, thỉnh thoảng ho đàm vàng, kèm đau nhói ngực khoảng KLS V-VI (T) khi ho, khi hít thở sâu. BN nghĩ cảm nhẹ thông thường, không đi khám hay điều trị gì.
- Cách NV 7 ngày, tình trạng sốt, ho, đau ngực kéo dài với tính chất như trên nên BN đi khám BS tư, được cho thuốc uống không rõ loại -> điều trị 3 ngày sốt ho không giảm, được chụp XQ, chẩn đoán viêm phổi, tiếp tục cho thuốc uống 2 ngày (không rõ loại) thì BN vẫn sốt với tính chất như cũ nhưng ho nhiều hơn, và cảm thấy khó thở nhẹ 2 thì, liên tục, không liên quan tư thế -> NV BV CR.
- Trong quá trình bệnh, BN thấy chán ăn, mệt mỏi, sụt 2 kg/2 tuần, không đau bụng, không hoa mắt, không chóng mặt, không hồi hộp đánh trống ngực. BN tiêu phân vàng đóng khuôn 1lần /4ngày, tiểu vàng trong không gắt buốt lượng # 1L/ngày.
- Tình trạng lúc nhập viện
- BN tỉnh, tiếp xúc tốt
- Sinh hiệu
- Mạch: 80 l/phút
- HA: 110/70 mmHg
- Nhịp thở: 20 l/phút. Sp02= 91 % khí trời
- Nhiệt độ: 370 C
- T1 T2 đều rõ, phổi ran nổ ½ dưới phổi (P)
- Diễn tiến lâm sàng sau NV:
Ngày 1-2: BN sốt cao hơn,nhiệt độ cao nhất 390C, liên tục trong ngày, ho tăng,Khó thở nhẹ, ăn uống kém
Ngày 3-4: BN sốt cao 390C, ho tăng, khó thở tăng nhiều -> thở oxy cannula 6/p
N5-7: BN hết sốt, hết đau ngực, ho đàm giảm, giảm khó thở còn 2/10, thở cannula 3L/p, ăn uống ngon miệng hơn
- Tiền căn
- Bản thân
- Nội khoa:
- Cách NV 20 năm được BV Đồng Tháp chẩn đoán viêm gan B mạn, sau đó thỉnh thoảng uống thuốc Bắc
- Cách NV 3 năm, BN nhức đầu -> BV huyện chẩn đoán tăng huyết áp,HA cao nhất 150/? mmHg, HA ổn định 120-130mmHg, uống amlodipine đều.
- Chưa ghi nhận tiền căn đau ngực, khó thở, đột quỵ
- Chưa ghi nhận tiền căn lao phổi, ĐTĐ
- Chưa ghi nhận sử dụng thuốc giảm đau gần đây
- Ngoại khoa: chưa ghi nhận.
- Thói quen- dị ứng:
- Chưa ghi nhận tiền căn dị ứng thuốc, thức ăn
- Không hút thuốc lá
- Không uống rượu bia
- Gia đình: Chưa ghi nhận tiền căn THA
chú ý hoàn cảnh gia đình, dinh dưỡng, sống với ai, kinh tế ntn - Lược qua các cơ quan : 19h 19/10/2018
- Khó thở nhẹ, ho đàm vàng, không đau ngực, không hồi hộp, đánh trống ngực.
- Không đau bụng, không nôn, không buồn nôn, không ợ
- Không tiểu gắt buốt, nước tiểu vàng trong, lượng khoảng 1500ml/ngày
- Không yếu liệt
- Không phù, không sốt
VI. Khám : 19h 19/10/2018
- Tổng quát
- Bệnh nhân tỉnh tiếp xúc tốt
- Niêm hồng
- Môi khô, lưỡi dơ
- Sinh hiệu
- HA: 120/70 mmHg
- Mạch: 79 l/phút
- Nhịp thở: 20 l/phút, Sp02 96% cannula 3L/ph
- Nhiệt độ: 370C
- CC: 1m55 CN: 50kg BMI: 20.8kg/m2 -> Thể trạng trung bình
- Mạch tứ chi đều rõ, đối xứng.
- Không phù
- Hạch ngoại biên không sờ chạm
- Khám từng vùng
- Đầu mặt cổ:
- Cân đối.
- Tuyến giáp, tuyến mang tai không to.
- Khí quản không lệch
- Tĩnh mạch cảnh không nổi
- Ngực
- Cân đối, di động theo nhịp thở, không co kéo cơ hô hấp phụ, KLS không hẹp, không dãn rộng, Không u, không sẹo, không xuất huyết da
+ Tim:
- Mỏm tim ở KLS V, đường trung đòn (T), diện đập 1x2cm2, không nẩy mạnh kéo dài.
- Dấu nẩy trước ngực (-), Hardzer (-), không ổ đập bất thường
- Nhip tim: 79 lần/phút, đều, T1 T2 đều rõ, không âm thổi
+ Phổi:
- Ran nổ cuối thì hít vào, khắp 2 phổi
- Rung thanh đều, gõ trong
- Bụng:
- Bụng mềm, cân đối, rốn lõm,di động theo nhịp thở, không u, không THBH, không xuất huyết da
- Nhu động ruột 6 lần/phút
- Bụng mềm, ấn không đau.
- Gõ trong
- Gan: bờ trên ở khoảng liên sườn V đường trung đòn phải, bờ dưới không sờ chạm
- Dấu chạm thận(-), rung thận(-), cầu bàng quang (-).
- Thần kinh- cơ xương khớp:
- Cổ mềm
- Không dấu thần kinh định vị
- Các khớp không sưng nóng đỏ đau.
- Tóm tắt bệnh án
BN nữ 66 tuổi, nhập viện vì khó thở, bệnh 14 ngày, qua hỏi bệnh và thăm khám ghi nhận
- TCCN:
- Sốt nhẹ 1 cơn/ngày-> sốt cao 390C liên tục trong ngày
- Ho đàm trắng đục, đàm vàng
- Khó thở nhẹ tăng dần
- Chán ăn, mệt mỏi, sụt 2kg
- Đau ngực kiểu màng phổi
- TCTT:
- Môi khô lưỡi dơ
- Ran nổ cuối thì hít vào, khắp 2 phổi, không nhất thiết có trong hội chứng nhiễm trùng hô hấp dưới
- Tiền căn:
- Viêm gan B mạn, tăng huyết áp
VI.Đặt vấn đề
- Hội chứng nhiễm trùng hô hấp dưới
- Tiền căn Viêm gan B mạn, THA
Viêm gan B mạn là tiền căn, không phải vấn đề lần này, không cần đặt vào vấn đề, giả sử bn này khám thấy gan to => đặt vấn đề ra, không có thì thôi. Thế nên các vấn đề của BN này là :
-
-
-
- Hội chứng nhiễm trùng hô hấp dưới
- Ran nổ cuối thì hít vào, khắp 2 phổi
- Đau ngực kiểu màng phổi
- THA đang điều trị
-
-
Hội chứng nhiễm trùng hô hấp chia lm HCNT hô hấp trên, HCNT hô hấp dưới, BN có NT HH dưới xác định xem đã viêm tới phổi chưa hay mới chỉ khu trú ở phế quản. BN khám có ran nổ => nghĩ nhiều NT nằm ở phế nang => viêm phổi.
HCNTHH dưới gồm: sốt, ho khạc đàm, khó thở, thở nhanh, khò khè, đau ngực hoặc nặng ngực,…. (lung.templehealth.org)
VII. Chẩn đoán sơ bộ:
Viêm phổi cộng đồng mức độ trung bình nguyên nhân do Streptococcus pneumonia chưa biến chứng– Viêm gan siêu vi B mạn – Tăng huyết áp
- Chẩn đoán pb
Lao phổi – Viêm gan siêu vi B mạn – Tăng huyết áp
U phổi bội nhiễm – Viêm gan siêu vi B mạn – Tăng huyết áp
- Biện luận:
- Hội chứng nhiễm trùng hô hấp dưới:
BN có sốt, ho đàm đục, đàm vàng, ran nổ rải rác 2 phế trường nên nghĩ có hội chứng nhiễm trùng hô hấp dưới.
Các nguyên nhân gây hội chứng nhiễm trùng hô hấp dưới trên BN:
- Viêm phế quản cấp: ít nghĩ vì BN sốt kèm ho khạc đàm đục, đàm vàng,
không kèm các triệu chứng nhiễm trùng hô hấp trên: đau họng, hắt hơi, sổ mũi, chảy nước mũi.có hay không các triệu chứng nhiễm siêu vi đường hô hấp trên không quan trọng, thường thì VPQC khởi phát sau NSVHH trên thôi, ở đây loại trừ VPQC vì không giải thích được ran nổ và đau ngực kiểu màng phổi. - Áp xe phổi: không nghĩ do BN không có tiền căn NT răng miệng, tuy BN sốt kéo dài nhưng không sốt cao lạnh run, không ho khạc đàm mủ hôi thối, không ộc mủ, sau khi ho khạc đàm ra, tình trạng sốt không cải thiện. (ngoài lề: thầy Vũ không cho loại apxe phổi, apxe phổi có 2 bệnh cảnh, 1 là bệnh cảnh cấp tính giống y chang viêm phổi, chỉ phát hiện trên lâm sang nếu bn có ho ọc mủ, 1 bệnh cảnh khác là bệnh cảnh diễn tiến dai dẳng, có các yếu tố nguy cơ như NT rang miệng, ĐTĐ,… )
- Lao phổi: ít nghĩ vì BN không có hội chứng nhiễm lao chung: mệt mỏi, chán ăn, sốt nhẹ về chiều, đổ mồ hôi trộm. Tuy nhiên VN là vùng dịch tễ lao nên không loại trừ. Đề nghị X-Quang ngực thẳng, soi AFB/đàm, cấy đàm tìm BK.(không phải ai cũng có hội chứng lao chung, không thể dung lí luận này loại lao được, trường hợp này, tại thời điểm khám, đáp ứng ks phổ rộng rồi nên không nghĩ lao ), thuốc kháng lao trên bn lao đáp ứng điều trị sau tối thiểu 2 tuần
- Ung thư phổi bội nhiễm: ít nghĩ. BN lớn tuổi không tiền căn hút thuốc lá, hạch ngoại vi không sờ chạm nhưng BN có mệt mỏi, chán ăn, sụt 2kg/2 tuần nên không loại trừ. Đề nghị X-Quang phổi.(thầy dựa vào diễn tiến lâm sang để loại trừ, triệu chứng ls có vài ngày, sụt có 2kg và không có gợi ý K phổi), các BHLS có thể nghĩ tới K phổi: 1 ho đàm vướng máu; 2 sụt cân rõ rệt, vd trường hợp này sụt 5 -7kg/2 tuần; 3 phổi có ran rít, ran ngáy khu trú; 4 sờ hạch thượng đòn bất thường.
- Viêm phổi: nghĩ nhiều: bệnh khởi phát cấp tính, BN có sốt kèm ho khạc đàm đục, đàm vàng, mệt mỏi chán ăn, ran nổ cuối thì hít vào rải rác hai phế trường.HCNTHH dưới, ran nổ, đáp ứng điều trị => nghĩ nhiều
- Phân loại viêm phổi: trong vòng 3 tháng gần đây BN không nhập viện, không sống trong nhà dưỡng lão, không chăm sóc vết thương tại nhà, không tiếp xúc với vi khuẩn đa kháng thuốc → nghĩ nhiều BN viêm phổi cộng đồng.
- Tác nhân nhân gây viêm phổi trên BN này: các bệnh mạn tính như THA, VGB mạn không ảnh hưởng đến việc thay đổi tác nhân vi khuẩn
- Streptococcus pneumoniae: nghĩ nhiều vì đây là tác nhân gây VPCĐ thường gặp.
- Hemophillus influenzae: ít nghĩ do BN không kèm viêm tai, không có COPD kèm theo nhưng là 1 trong những tác nhân gây VPCĐ thường gặp.
- Phế cầu kháng thuốc: ít nghĩ, không nghiện rượu, không tiếp xúc với trẻ em trong trung tâm chăm sóc ban ngày nhưng BN >65 tuổi, có tiền căn VGB mạn 20 năm.
- VK Gram âm: ít nghĩ vì BN không sống trong nhà điều dưỡng, không có tiền căn bệnh phổi nhưng BN có tiền căn VGB mạn 20 năm.
Bn chưa từng phát hiện đái tháo đường, ở tại thời điểm làm bệnh án, có xđ bn ĐTĐ rồi thì đem lên đây biện luận luôn tác nhân cho thầy!
Viêm phổi/ĐTĐ=> nghĩ đến Klebsiela (gram âm) và Staphylococcus aureus (gr dương)
- Tiêu chuẩn nhập viện: BN 66 tuổi (> 65 tuổi) → đủ tiêu chuẩn nhập viện
- Đánh giá mức độ viêm phổi:
Nghe ran nổ 2 bên phổi => tổn thương nhiều hơn 1 thuỳ => trên LS không thấy nặng nhưng cần đánh giá them, nghĩ nhiều VP nặng
- Theo CURB-65: BN 66 tuổi → 1 điểm, đề nghị thêm BUN.
- Theo IDSA-ATS: BN không có tiền căn xơ gan, cắt lách, nghiện rượu, sinh hiệu hiệu ổn. Đề nghị CTM, ion đồ, đường huyết để đánh giá thêm.
- Biến chứng:
- Tại phổi:
- Suy hô hấp cấp: không nghĩ vì lúc nhập viện BN thở 20 lần/phút, SpO2 91% với khí trời.
- Áp xe phổi: đã biện luận ở trên.
- Tràn mủ màng phổi: không nghĩ vì khám không có hội chứng 3 giảm.
- Tràn khí màng phổi: không nghĩ và khám không có hội chứng 2 giảm + 1 tăng.
- Hệ thống:
- VNTMNT: không nghĩ vì BN chưa có tiền căn bệnh van tim trước đó.
- Viêm màng não mủ: không nghĩ vì khám không thấy dấu thần kinh định vị.
- Suy thận cấp: không nghĩ vì BN đi tiểu # 1.5 l/ngày
- Viêm khớp tự miễn: không nghĩ vì BN không thấy yếu hay đau khớp.
- Nhiễm trùng huyết: không nghĩ vì lúc nhập viện BN mạch không nhanh, không sốt.
- Đề nghị cận lâm sàng:
- CLS chẩn đoán:
- CTM
- CRP, pro-calcitonin
- Cấy máu
- X-quang ngực thẳng.
- AFB/đàm.
- Cấy tìm BK/đàm
- HbsAg, antiHBs, IgM antiHBc, antiHCV
CLS đọc rõ từng nhóm, chẩn đoán, nguyên nhân, mức độ, biến chứng, tránh đọc dài lê thê,
- CLS thường quy: ECG, AST, ALT, Creatinin, ion đồ, đường huyết, TPTNT.
- Kết quả cận lâm sàng:
- XQ:
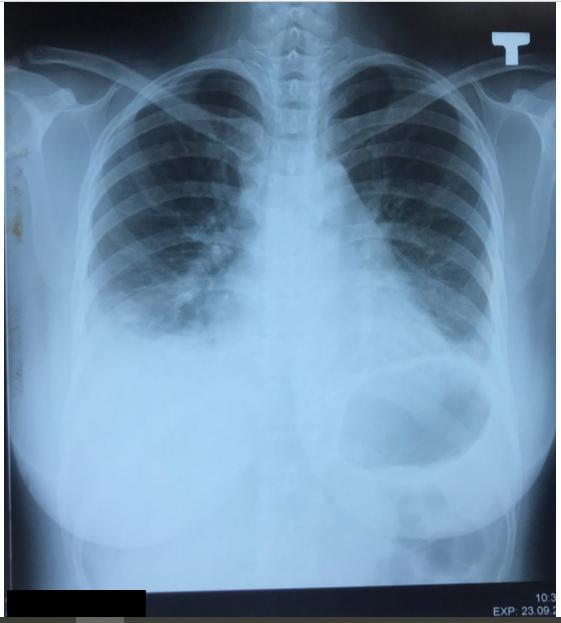
- Ngày 13/10:
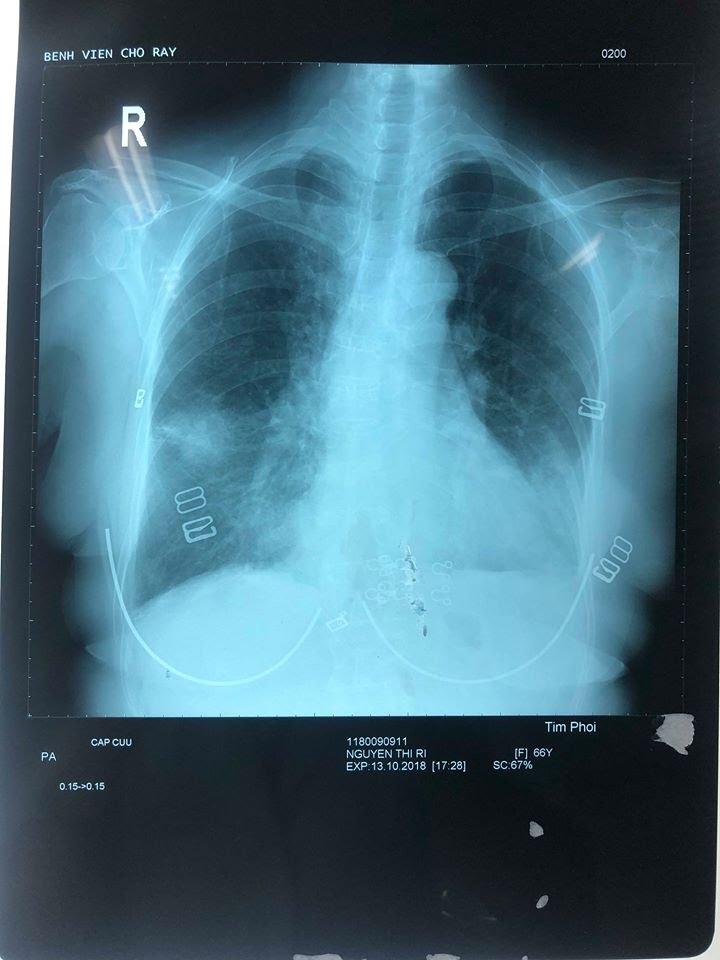
- Thâm nhiễm phế nang 1/3 dưới 2 bên phế trường, TDMP(T) lượng ít → phù hợp với chẩn đoán viêm phổi.
- Đám mờ đồng nhất giới hạn rõ ở 1/3 giữa phổi P. → nghĩ nhiều là u. Đề nghị CT ngực có cản quang.
Tiêu chuẩn vàng của viêm phổi là xquang, trường hợp này đọc kq x quang đầu tiên, hình ảnh nghĩ nhiều là u thì kệ nó đi, chữa cho ổn viêm phổi, chụp xq lại, nếu tổn thương còn tồn tại => chụp CT => gợi ý u => nội soi phế quản hoặc sinh thiết qua thành bụng, không nghĩ u ngay tại thời điểm này
- Ngày 18/10(1 ngày sau triệu chứng LS đã cải thiện)
Tổn thương phế nang: hình ảnh đốm mờ, đám mờ không đồng nhất rải rác 2 bên phổi-> tổn thương lan rộng hơn dù LS, WBC cải thiện -> nghĩ nhiều còn có NN khác ngoài VP như u phổi,..
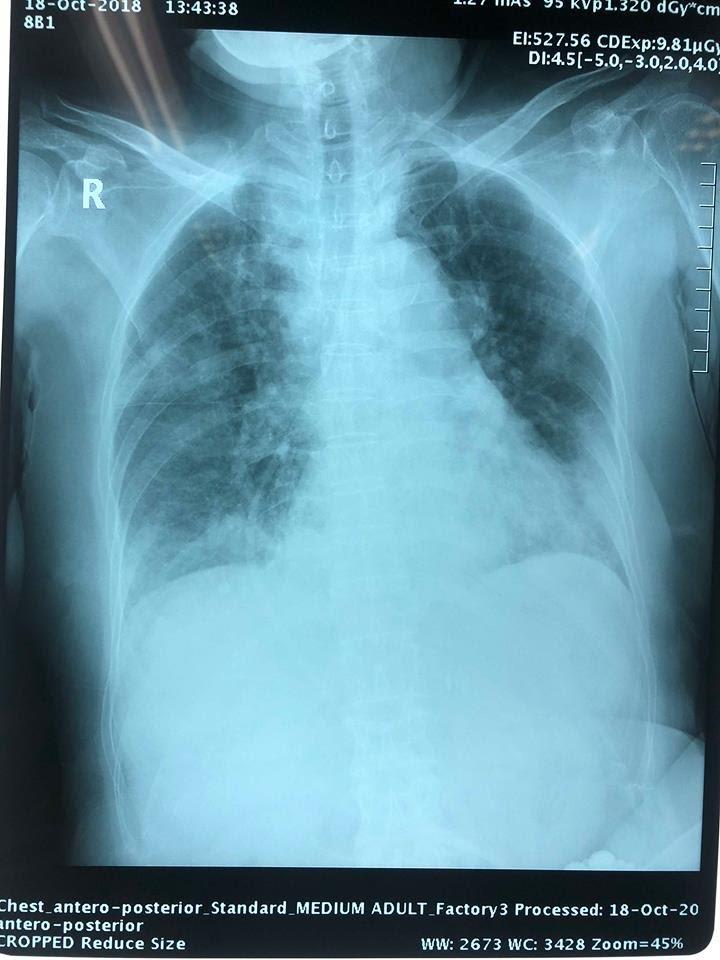
trường hợp này XQ chụp sau khi LS cải thiện 1 ngày mà có vẻ xấu hơn: lí giải, BS đã chỉ định XQ lúc LS xấu đi, rồi sau đó đổi ks, do bệnh viện quá đông nên không thể chụp XQ lúc đó, film này có thể chụp sau khi LS cải thiện, nhưung XQ chưa kịp cải thiện
với bệnh cảnh rầm rộ như bn này => nghĩ tới MRSA đầu tiên, sau đó là Gram âm
- CTscan:14/10/2018
- Tổn thương đông đặc rải rác 2 phổi, khả năng viêm phổi chưa loại trừ u
- Tràn dịch màng phổi 2 bên lượng ít
- Nhân giáp thùy P.
-
-
- Phù hợp BN có viêm phổi, tuy nhiên kết hợp XQ, CTscan, LS -> đề nghị nội soi PQ sinh thiết khi VP ổn
-
-
- Công thức máu:
| 13/10 | 16/10 | Đơn vị | Trị số bình thường | |
| RBC | 4,.26 | 3.92 | T/L | 3.8 – 5.5 |
| HGB | 12.9 | 11.7 | g/dL | 12 – 17 |
| HCT | 38.4 | 34.5 | % | 34 – 50 |
| MCV | 90.1 | 88.0 | fL | 78 – 100 |
| MCHC | 30.3 | 29.9 | pg | 24 – 33 |
| CHCM | 336 | 347 | g/L | 315 – 355 |
| WBC | 25.50 | 18.9 | G/L | 4 – 11 |
| %NEU | 90.9 | 88.7 | % | 45 – 75 |
| NEU | 23.18 | 16.8 | ||
| %LYM | 3.4 | 3.5 | % | 20 – 40 |
| LYM | 0.87 | 0.7 | ||
| %MONO | 4.9 | 6.4 | % | 4 – 10 |
| MONO | 1.25 | 1.2 | ||
| %EOS | 0.6 | 0.2 | % | 2 – 8 |
| EOS | 0.15 | 0 | ||
| %BASO | 0.2 | 0.1 | % | 0 – 2 |
| BASO | 0.05 | 0 | ||
| PLT | 360 | 271 | g/L | 200-400 |
| MPV | 8.3 | 7.0 | fl | 7-12 |
- WBC tăng ưu thế Neu, phù hợp với chẩn đoán viêm phổi. Tuy nhiên sau 3 ngày WBC vẫn còn cao, LS BN lúc này sốt cao liên tục, ho tăng, khó thở tăng xuất hiện suy hô hấp phải thở oxy cannula 6L/p -> Quyết định đổi KS
- Procalcitonin 15/10: 0.28 ng/ml (<0.5)
- Cấy đàm: (-) → Cấy lại lần 2
- AFB đàm âm tính.
- KMĐM 16/10:
| pH | 7.694 | |
| HCO3- | 35.3 | Mmol/L |
| pCO2 | 28.7 | mmHg |
| pO2 | 66.9 | mmHg |
| SO2% | 96.5 | |
| Hct | 35 | % |
| Hb | 11.5 | g/dL |
| Na+ | 125.6 | Mmol/L |
| K+ | 2.14 | Mmol/L |
| Ca++ | 0.53 | Mmol/L |
Kiềm HH phối hợp với kiềm CH. → phù hợp với bệnh cảnh viêm phổi, hạ K máu
- Chức năng đông máu: bình thường
- Sinh hóa máu:
- Đường huyết mao mạch tại giường:
| 13/10 | 14/10 | 15/10(đã sd insulin) | 16/10 | 17/10 | 18/10 | 19/10 | |
| 298 | |||||||
| 5h | 121 | 122 | 117 | 132 | |||
| 15h | 224 | 157 | 138 | 132 | 109 |
- HbA1C 16/10: HbA1c: 7.5%
- BN Đái tháo đường type 2.
| 13/10 | 16/10 | 18/10 | |||
| ALT | 28 | U/L | 5-49 | ||
| AST | 24 | U/L | 9-48 | ||
| BUN | 12 | 5 | 6 | mg/dL | 7-20 |
| Creatinin | 0.69 | 0.47 | 0.36 | mg/dL | 0.7-1.5 |
| eGFR | 90.71 | 102.93 | 112.36 | mL/min/1.73m2 | |
| CK-MB | 25.4 | U/L | <25 | ||
| Troponin I | <0.006 | ng/mL | <0.2 | ||
| Albumin máu | 2.4 | Mg/dL |
- CN gan thận trong giới hạn bình thường
- Albumin máu giảm nhẹ nghĩ nhiều do ăn uống kém
Albumin thấp với BMI 20.9, khai thác hoàn cảnh gia đình, có khi nào HCTH do ĐTĐ không, hay xơ gan rồi, ăn uống kém thì phải nhiều năm
- Ion đồ
| 13/10 | 17/10(sau bù Kali) | 18/10 | |||
| Na+ | 134 | 124 | 129 | mmol/L | 135 – 150 |
| K+ | 2.7 | 5.8 | 2.9 | mmol/L | 3.5 – 5.5 |
| Cl– | 99 | 92 | 94 | mmol/L | 98– 106 |
- Hạ Natri máu, K máu nghĩ do ăn uống kém
Hạ Natri máu là triệu chứng của Nhiễm trùng( trong tc FINE đó các em), hoặc là do hội chứng tang tiết ADH không thích hợp, hạ Natri máu nặng gây phù não
Kali thì đổ cho ăn uống được
- Chẩn đoán xác định
Viêm phổi cộng đồng mức độ nặng biến chứng suy hô hấp – Hạ Natri máu, Hạ Kali máu – ĐTĐ típ 2 – Viêm gan siêu vi B mạn – Tăng huyết áp – Theo dõi U phổi
- Điều trị
- Nguyên tắc xử trí
– Nghỉ ngơi
– Lập đường truyền tĩnh mạch, giữ vein bằng NaCl 0.9%
– Điều trị triệu chứng: giảm ho, giảm đau, hạ sốt
– Kháng sinh: khởi đầu càng sớm càng tốt trong 4 giờ đầu, KS diệt khuẩn, đủ liều, không thay đổi KS trong 72 giờ đầu trừ khi tình trạng lâm sang xấu đi.
– Theo dõi sinh hiệu, SpO2 mỗi 12h, XQ ngực thẳng sau 48 -72 giờ dung kháng sinh
- Xử trí cụ thể
1. Xử trí lúc nhập BV CR
– Giảm ho: Bromhexine 8mg 1v x 3 u ( sáng chiều tối)
– NaCl 0.9% 500ml 1 chai TTM XXg/ph
– Lựa chọn KS: BN lớn tuổi, bệnh kèm theo viêm gan mạn => có nguy cơ nhiễm phế cầu kháng thuốc, vi khuẩn gram âm => lựa chọn nhóm cephalosporin thế hệ 3 phối hợp với Flouroquinolone theo hướng dẫn của hội lao và bệnh phổi Vn 2013:
Ceftazidim 1g, 2 lọ x 2 TMC /ngày
Levofloxacin 750mg/100ml 1 lọ TTM XX g/ph /ngày
2. Tại thời điểm khám
BN sau NV 4 ngày sốt cao liên tục, ho tăng, khó thở tăng, xuất hiện suy hô hấp, WBC tăng => viêm phổi không đáp ứng với điều trị ban đầu, có thể là do chản đoán sai tác nhân hoặc bội nhiễm thêm vi khuẩn đa kháng từ trong môi trường bệnh viện Chợ Rẫy, cơ địa ĐTĐ mới phát hiện -> KS phủ các tác nhân như Pseudomonas Aeruginosa, AB, MRSA
- Điều trị cụ thể
– Thở oxy ẩm qua cannula 3L/ph
– Panadol 0,5g 1v u (khi sốt cao) tối đa 4l/ngày
– NaCl 0,9% 500ml 1 chai TTM XX g/ph
– Kháng sinh:
Levofloxacin 750mg/100ml 1 lọ TTM XX g/ph /ngày
(Imipenem 0.5g 1 lọ + NaCl 0.9% 100ml )x 4 TTM XXg/ph /ngày
(Vancomycin 1g1 lọ + NaCl 0.9% 100ml ) x 2 TTM XXg/ph /ngày
– Insullin Mixtard 8 IU TDD sáng; 4 IU TDD chiều
– Kaleorid 0,5g 2v x 2 u (sáng chiều)
- Tiên lượng
Tại thời điểm nhập viện
Tiên lượng gần: CURB 65 1 điểm => tử vong 1.5%, nhóm III theo tiêu chuẩn FINE => tử vong 0.9 – 2.8 %
Tiên lượng xa: tuỳ thuộc vào tình trạng đáp ứng kháng sinh của bệnh nhân. Cần làm rõ vấn đề u phổi để tư vấn và điều trị thích hợp cho BN sau đợt bệnh này. => tiên lượng trung bình –xấu
Bàn luận về điều trị
Người trẻ bị viêm phổi thuỳ => phế cầu => PNC, Ampicillin liều cao, và không cần (-)betalactamase
Người già, ĐTĐ, COPD,nghiện rượu, xơ gan bị viêm phổi thuỳ => Gram âm mạnh( klebsiella, Pseudomonas..)
Viêm phổi/ĐTĐ:
1. Phải CM được chắc chắn ko nhiễm tụ cầu => ko Rx tụ cầu
2. LS, hình ảnh học không loại:
a. VP nặng => rx tụ cầu
b. không nặng => KS phổ hẹp trước, theo dõi đáp ứng
Viêm 2 phổi lần đầu, dù không có bệnh phổi mãn => RX tụ cầu luôn
Đối với viêm phổ nặng, phải sài kháng sinh phổ rộng, phủ hết tránh lọt khe cứu mạng BN: GR -, Gr +,kháng thuốc, không điển hình => sau khi có bằng chứng vi sinh và ls đáp ứng => xem xét xuống thang
Dtr tụ cầu khang thuốc, dung 1 loại, vancomycin, linezolid, teicoplamin, sau khi ổn => chuyển đường uống, vd linezolid đường uống có độ khả dụng sinh học rất tốt (gần 100%)
VPBV không dung các thang điểm đánh giá, VPLQCSYT có thể dung CURB, PORT, quan trọng vẫn là xác định tác nhân
Klebsiella không sinh ESBL => dung Cepha III, IV, còn Klebsiella tiết ESBL => carbapenem (ertapenem)
Nếu không loại được Pseudomonas => dung Carbapenem nhóm II hoặc piper/tazo+Flouroquinolon