ĐẠI HỌC Y DƯỢC THÀNH PHỐ HỒ CHÍ MINH Giảng viên hướng dẫn Bác sĩ PGS. TS. Quách Trọng Đức Thực hiện bệnh án Lương Tuấn Trí Y2014. Ghi chú bình luận Nguyễn Đức Vượng Y2014.
BỆNH ÁN

Bệnh án cũng như phần ghi chú bình luận được thực hiện bởi các bạn sinh viên nên không tránh khỏi sai sót. Mong người đọc tự đánh giá nội dung. Mục bình luận được ghi bằng chữ đỏ, gạch chân.
I. Hành chính
Họ tên bệnh nhân: LÊ VĂN H.
Giới tính: Nam
Năm sinh: 1952
Tuổi: 67
Địa chỉ: phường 4, quận 3, TP HCM
Nghề nghiệp: nghỉ hưu
Ngày giờ nhập viện: 5 giờ 26 phút, 18-9-2019 Giường 9, khoa Nội tiêu hóa, BV ND GĐ Số nhập viện: 19.054214
II. Lý do nhập viện:
Nôn ra máu
III. Bệnh sử:
Bệnh nhân khai
- Cách nhập viện 1 tháng, bệnh nhân được chẩn đoán vỡ giãn tĩnh mạch phình vị – xơ gan HCV, xử trí chích keo + sandostatin tại BV ND GĐ.
- Cách nhập viện 3 ngày, bệnh nhân tiêu phân đen sệt, 1-2 lần/ngày, lượng không rõ, không đau bụng, sinh hoạt bình thường, không điều trị.
- Cách nhập viện 1 ngày, bệnh nhân sau ăn tối thì đau âm ỉ vùng thượng vị, không lan, liên tục không đổi, mức độ ít, không liên quan tư thế. Đến 4 giờ sáng ngày nhập viện, bệnh nhân nôn nao khó chịu, tỉnh dậy đột ngột nôn ra máu tươi
- lần, không lẫn thức ăn, lượng nhiều, ngồi dậy thấy choáng váng => nhập cấp cứu bệnh viện Nhân dân Gia Định.
– Trong quá trình bệnh, bệnh nhân ăn uống được, tiểu vàng trong không gắt
buốt, lượng nước tiểu hôm trước # 1l/ngày, không ghi nhận phù chân hay bụng to ra trước đó, không đau ngực, không ho, không khó thở hay kèm theo triệu chứng khác.
– Tình trạng lúc nhập viện:
-
- Tỉnh, niêm nhợt
- Mạch 120 lần/phút Huyết áp: 120/60mmHg Thở 21 lần/phút Nhiệt độ: 37oC
- Tim đều, phổi trong, bụng mềm. Phù (-)
- Từ lúc nhập viện – lúc khám
- N0-1: hết ói máu, đi tiêu phân lỏng đen, lượng nhiều, 5-6 lần/ngày -> choáng váng xây xẩm khi ngồi dậy. Còn đau âm ỉ vùng thượng vị mức độ
ít. Bụng to + phù chân.
-
- N2: đi tiêu phân đen, lẫn máu đỏ tươi 3 lần. Hết đau bụng. Bụng to + phù chân tăng.
- N3: còn đi phân đen sệt lượng ít hơn, 3 lần/ngày. Hết choáng váng.
- N4-8: đi phân vàng sệt, 2-3 lần/ngày. Tiểu #1.2l/ngày. Bụng to + phù chân giảm dần. N5: Sốt 39oC 1 cơn, kèm ho khan. N6-8: ho khạc đàm trắng đục lượng ít.
IV. Tiền căn
- Bản thân
- Cách nhập viện 8 năm, Trĩ độ II phát hiện tại BV Bình Dân, chưa điều trị. Gần đây không cảm giác khối trĩ to lên, không rỉ máu sau phân.
- Trong 1 năm nay, bệnh nhân thỉnh thoảng đau vùng thượng vị âm ỉ, mức độ ít, thường xuất hiện sau ăn <1 giờ, kéo dài nhiều giờ, đáp ứng với phospholugel, không kèm buồn nôn, không kèm đi tiêu phân đen.
- Cách nhập viện 1 tháng, BN nôn ra máu lượng nhiều với tính chất tương tự như trên, được chẩn đoán vỡ giãn tĩnh mạch phình vị – xơ gan HCV, xử trí chích keo + sandostatin tại BV ND GĐ. Sau xuất viện tiêu phân vàng sệt. Toa thuốc (4/9):
- Furosemide 40mg *1 v; Aldactone 25mg *4v; Sau xuất viện bệnh nhân được sử dụng lợi tiểu kép, gợi ý nhiều là khi xuất viện còn phù chứ không có bình thường đâu.
-
-
- Dorocardyl (propranolol) 40mg ½ v*2;
- Duphalac 1gói*1; Vitamin E 1v*2.
- Chưa ghi nhận tiền căn chẩn đoán viêm loét dạ dày – tá tràng, rối loạn đông máu, bệnh lý gan mật, thận, tim mạch, tăng huyết áp hay ngoại khoa khác.
- Gia đình:
- Chưa ghi nhận người nhà mắc viêm gan B, C hay các bệnh lý đáng chú ý khác.
- Thói quen:
- Không hút thuốc, không uống rượu
- Thích ăn mặn. 1 tháng qua ghi nhận bụng to và phù chân tăng khi ăn mặn nhiều
- Dị ứng:
- Không ghi nhận dị ứng thuốc, thức ăn
V. Lược qua các cơ quan
9h, ngày 27-9-2019
- Không đau bụng. Tiêu phân sệt lỏng 3 lần/ngày. Chán ăn.
- Bụng to + phù chân giảm. Nước uống + canh < 500ml/ngày + 400ml NaCl dịch truyền, tiểu 1.2 l/ngày.
- Ho còn ít, đàm trắng đục ít. Không sốt
- Hiện không có than phiền nào khác.
VI. Khám
- Tổng trạng
- Bệnh nhân tỉnh, tiếp xúc tốt.
- Niêm mạc mắt nhạt. Kết mạc mắt không vàng.
- Mạch: 68 lần/phút Huyết áp: 120/70mmHg Thở: 20 lần/phút Nhiệt độ: 37oC
- Chỉ số shock = 1.
- Cao 1.7m. Nặng (nv) 73 kg.
- Phù mềm, ấn lõm, không đau, không đỏ 2 mu chân và 1/3 dưới cẳng chân, 2+.
- Da chùng nhão, teo cơ nhẹ tứ chi.
- Lòng bàn tay son (+). Không có dấu móng trắng, không sao mạch, không dấu rung vẫy.
- Mạch tứ chi đều rõ. Hạch ngoại biên không sờ chạm.
- Không sờ chạm hạch
- Đầu – mặt – cổ
- Cân xứng, không phù
- Họng sạch
- Ngực
- Lồng ngực cân xứng, di động theo nhịp thở. Không sẹo u hay bất thường khác.
- Tim: Mỏm tim LS V * TĐ (T), diện đập 1*1cm, đều rõ. Không ổ đập bất thường. T1, T2 đều rõ, 68 lần/phút, không âm thổi bệnh lý.
- Phổi: Rale nổ giữa-cuối thì hít vào rải rác 2 đáy phổi
- Bụng
- Bụng cân xứng, tham gia thở tốt. Không tuần hoàn bàng hệ, không quai ruột nổi hay bất thường khác.
- Nhu động ruột: 8 lần/phút.
- Bụng mềm, không điểm đau khu trú.
- Gõ đục vùng thấp (+), vùng đục di chuyển (+)
- Gan: bờ dưới dưới bờ sườn 1cm, bờ nhọn, mật độ chắc, chiều cao gan (gõ) # 12-13 cm trên đường TĐ (P). Rung gan (-). Lách: không sờ chạm.
- Thận-niệu:
- Chạm thận (-). Bập bềnh thận (-). Không ấn đau điểm đau niệu quản.
- Thần kinh – cơ xương khớp:
- Cổ mềm, không dấu thần kinh khu trú.
- Không sưng nóng đỏ hay giới hạn vận động khớp.
VII. Tóm tắt bệnh án (nv)
Thi tiêu hóa được thống nhất là chẩn đoán lúc nhập viện nhưng điều trị là ở hiện tại
Bệnh nhân nam, 67 tuổi, nhập viện vì nôn ra máu, bệnh 3 ngày, ghi nhận:
TCCN:
- đi tiêu phân đen 3 ngày
- nôn ra máu đỏ tươi
- đau âm ỉ thượng vị
- choáng váng khi thay đổi tư thế
TCTT:
- Mạch 120 lần/phút. Huyết áp 120/60mmHg
- niêm nhạt
- lòng bàn tay son (+)
- da chùng nhão, teo cơ nhẹ tứ chi
- gan 1 cm dưới bờ sườn (P). Chiều cao 12-13 cm
TC:
- Vỡ dãn tm phình vị đã chích xơ – xơ gan HCV – Trĩ độ II
VIII. Đặt vấn đề (nv)
- Xuất huyết tiêu hóa trên
- Đau thượng vị
- Bệnh kèm: Xơ gan HCV – Trĩ độ II
IX. Chẩn đoán (nv)
Sơ bộ:
- Xuất huyết tiêu hóa trên nghĩ do viêm loét dạ dày – tá tràng, mức độ nặng,
đang diễn tiến – Xơ gan mất bù do HCV, biến chứng vỡ dãn tm phình vị (đã chích xơ) – Trĩ độ II
Phân biệt
-
- 1. Xuất huyết tiêu hóa trên nghĩ vỡ dãn tĩnh mạch thực quản – tâm – phình vị, mức độ nặng, đang diễn tiến – Xơ gan mất bù do HCV, biến chứng vỡ dãn tm phình vị (đã chích xơ)- Trĩ độ II
- 2. Xuất huyết tiêu hóa trên nghĩ bệnh dạ dày do tăng áp cửa, mức độ nặng,
đang diễn tiến – Xơ gan mất bù do HCV, biến chứng vỡ dãn tm phình vị (đã chích xơ)- Trĩ độ II
-
- 3. Xuất huyết tiêu hóa trên nghĩ viêm trợt dạ dày xuất huyết, mức độ nặng,
đang diễn tiến – Xơ gan mất bù do HCV, biến chứng vỡ dãn tm phình vị (đã chích xơ) – Trĩ độ II
- Biện luận
- Xuất huyết tiêu hóa trên
- Có nôn máu đỏ => nghĩ xuất huyết tiêu hóa trên.
- Ca này có tiêu phân đen, liệu có XHTH dưới chồng lên nền XHTH trên không ? Cũng có thể nhưng hiếm, thường thì BN chỉ có 1 ổ xuất huyết chứ nếu có 2 ổ xuất huyết cả trên cả dưới hoặc nhiều ổ hơn thì phải nghĩ tới rối loạn đông máu toàn thân.
- BN choáng váng khi thay đổi tư thế + mạch 120 lần/phút/propanolol => nghĩ mức độ nặng => Công thức máu (HCT)
- Phân độ nặng chỉ dựa một mình vào mạch 120 lần / phút là chưa chắc chắn. Ca này mạch nhanh 120 nhưng HA đâu có giảm.
- Nhập viện 2 giờ sau nôn máu, sau nhập viện còn tiêu phân đen nhiều lần => đang diễn tiến.
- Các nguyên nhân thường gặp/Bệnh nhân này:
- Viêm loét dạ dày tá tràng: phù hợp nhất do bệnh nhân có đau âm ỉ thượng vị sau ăn, kèm đi tiêu phân đen, lượng không nhiều (không ảnh hưởng sinh hiệu) trước khi nôn máu đỏ. Máu không lẫn thức ăn có thể do dạ dày trống.
- Bn mới xuất viện vì xuất huyết tiêu hóa giờ lại vô lại vì xuất huyết tiêu hóa nên phải hỏi
- Có phải tái vỡ dãn tm thực quản ?
- Có gì liên quan tới thủ thuật cũ ?
- Có phải vỡ vị trí mới như vỡ dãn phình vị hayviêm loét dạ dày ?
- Chỗ này có 1 điểm không phù hợp 1 tháng trước bệnh nhân nhập viện vì xuất huyết, được chích xơ. Vậy sao không thấy viêm loét ?
- Chích keo mới 1 tháng, nếu chích 2-3 tháng trước thì có khả năng vùng chích xơ teo lại rồi bong ra, gây chảy máu tiếp.
- Vỡ giãn tm thực quản – tâm – phình vị: phù hợp do nôn đột ngột ra máu đỏ tươi không lẫn thức ăn, tiền căn xuất huyết tương tự do vỡ giãn tm phình vị, song ít nghĩ do không lý giải được đau bụng trước đó, ít phù hợp với tiêu phân đen nhiều ngày trước.
- Bệnh dạ dày do tăng áp cửa: phù hợp do các lý do kể trên kèm trên
bệnh nền xơ gan có dấu hiệu tăng áp cửa rõ (giãn tm thực quản – phình vị + báng bụng).
-
- Viêm trợt dạ dày xuất huyết: phù hợp với tính chất đau bụng + đi tiêu phân đen, hiện ít nghĩ do bệnh nhân không dùng NSAIDS, corticoid hay stress tâm thể, thực thể.
- K dạ dày: không nghĩ do nôn máu đỏ ồ ạt, nội soi lần trước không phát hiện. CLS tìm nguyên nhân: nội soi đường tiêu hóa trên. Test Hp bằng huyết thanh nếu nội soi có loét.
- Đau thượng vị
Đau thượng vị sau bữa ăn trên BN này có các trường hợp thường gặp:
-
- (1) Viêm loét dạ dày – tá tràng + (2) Viêm trợt dạ dày: phù hợp
- (3) Viêm tụy cấp + (4) Cơn đau mật: rất ít nghĩ do không lý giải được tình trạng xuất huyết tiêu hóa đi kèm. -> siêu âm bụng để loại trừ
- (5) Nhiễm trùng dịch báng: hiện không nghĩ do lúc nhập viện không ghi nhận báng bụng, không có dấu hiệu suy gan nặng thêm hay đáp ứng viêm.
- Các nguyên nhân ngoại khoa gồm (6) Thủng dạ dày + (7) Nhồi máu mạc treo + (8) viêm ruột thừa: không nghĩ do tiêu phân đen nhiều ngày trước đau bụng, không kèm triệu chứng nhiễm trùng nhiễm độc.
- Bệnh kèm
- Xơ gan HCV
- BN có hội chứng tăng áp cửa rõ (vỡ giãn tĩnh mạch bàng hệ + báng bụng trước đây) + triệu chứng suy tế bào gan mạn (lòng bàn tay son, teo cơ), tạm phù hợp với chẩn đoán xơ gan.
- Ca này hội chứng suy tế bào gan chưa rõ
- Nhưng đôi khi chưa suy tế bào gan đã vỡ dãn rồi
- Báng bụng + xh tiêu hóa do vỡ giãn tm bàng hệ => xơ gan mất bù
- Đánh giá: AST, ALT, albumin máu, protein máu, đông máu toàn bộ, bilirubin máu TT + GT, siêu âm bụng, siêu âm gan đàn hồi.
- Nguyên nhân: đã chẩn đoán anti HCV (+), chưa làm HCV RNA => đề nghị
HCV RNA
-
- Biến chứng:
- (1) Vỡ dãn tĩnh mạch thực quản – phình vị: nghĩ nhiều
- (2) Não gan: hiện không nghĩ do bệnh nhân tỉnh, tiếp xúc tốt, run vẫy (-
)
-
-
- (3) Phổi gan: không nghĩ do không khó thở khi ngồi hay đứng.
- (4) Gan thận: đề nghị theo dõi creatinine nv + sau 48 giờ.
- (5) Hạ Na+ máu: ion đồ máu
- (6) Viêm phúc mạc nhiễm khuẩn nguyên phát: hiện không nghĩ
- (7) HCC: siêu âm bụng
- Trĩ độ II:
- Không nghĩ là triệu chứng của Tăng áp cửa do xuất hiện quá sớm so với dãn – vỡ tĩnh mạch bàng hệ, đồng thời không diễn tiến song song cùng chiều với tăng áp cửa.
XI. Đề nghị cận lâm sàng (nv)
- Chẩn đoán
- Nội soi đường tiêu hóa trên.
- Công thức máu, albumin máu, protein máu, đông máu toàn bộ, bilirubin máu TT + GT, AST, ALT, creatinine máu, ion đồ máu. Hp huyết thanh (nếu thấy loét/NS), RNA HCV
- Xơ gan đã được chẩn đoán, mỗi lần nhập viện có báng bụng là có chỉ
định chọc dò dịch báng vì nhiều trường hợp VPMNK nguyên phát không gây triệu chứng nhiễm trùng rõ ràng mà chỉ gây lâm sàng xơ gan xấu hơn
-
-
- Việc chọc dịch này phục vụ cả chẩn đoán và điều trị.
- Siêu âm bụng, siêu âm gan đàn hồi
- Thường quy:
- X quang ngực thẳng, ECG, tổng phân tích nước tiểu
- Theo dõi – điều trị:
- Công thức máu, nhóm máu ABO-Rh, ion đồ máu, creatinine máu.
XII. Kết quả cận lâm sàng
1. Công thức máu
|
18-9 |
18-9 |
19-9 |
19-9 |
20-9 |
20-9 |
|
|
(5:30) |
(13:30) |
(6:00) |
(21:00) |
(5:00) |
(11:00) |
|
|
|
|
|
|
|
|
|
| WBC |
14.85 |
9.57 |
7.2 |
7.89 |
5.93 |
5.1 |
K/uL |
| %Neu |
45.5 |
68 |
59.6 |
72.1 |
73.1 |
65.6 |
% |
| %Lym |
44 |
20.9 |
29 |
14.3 |
14.5 |
18.2 |
% |
| %Mono |
9 |
10.2 |
9 |
9.9 |
10.3 |
14.5 |
% |
| %Eos |
0.7 |
0.2 |
1.3 |
1.5 |
0.3 |
1.0 |
% |
| %Baso |
0.3 |
0.1 |
0.4 |
0.4 |
0.3 |
0.7 |
% |
| RBC |
2.48 |
2.46 |
2.5 |
3.22 |
2.81 |
2.97 |
T/L |
| HGB |
55 |
58 |
61 |
82 |
72 |
78 |
g/l |
| HCT |
0.206 |
0.199 |
0.199 |
0.26 |
0.223 |
0.241 |
L/l |
| MCV |
83.1 |
80.9 |
79.6 |
80.7 |
79.4 |
81.3 |
fL |
| MCH |
22.2 |
23.6 |
24.4 |
25.5 |
25.6 |
26.2 |
pg |
| MCHC |
267 |
291 |
307 |
315 |
323 |
322 |
g/L |
| RDW |
18.6 |
19.4 |
17.6 |
17.2 |
17.2 |
20 |
%CV |
| PLT |
363 |
184 |
177 |
145 |
120 |
109 |
Giga/L |
- WBC cao tại thời điểm nhập viện: nghĩ nhiều do cô đặc máu do xuất huyết (WBC, HCT, PLT đều cao hơn thời điểm 13:30), không sốt hay triệu chứng gợi ý nhiễm
trùng.
- Dòng bạch cầu, tiểu cầu giảm dần những ngày tiếp theo: nghĩ do pha loãng và truyền HCL.
- RDW tăng: nghĩ do truyền máu và tăng sản xuất của tủy để bù đắp lượng máu mất.
- Tiểu cầu: khó đánh giá có phù hợp xơ gan hay không, do lúc đầu máu cô đặc, về sau lại bị pha loãng. -> công thức máu khi bệnh nhân ổn định.
- Nội soi đường tiêu hóa trên [18-9]
- Thực quản: DÃN TĨNH MẠCH ĐỘ III, 1 CỘT, CÓ VÀI DẤU SON + ĐỘ 1,
2 CỘT. Dạ dày: ĐỌNG ÍT MÁU ĐỎ BẦM
-
- Phình vị: DÃN LỚN TĨNH MẠCH PHÌNH VỊ CÓ ĐỌNG CỤC MÁU
ĐÔNG Hang vị: NIÊM MẠC RẢI RÁC SANG THƯƠNG LOÉT TRỢT
-
- Kết luận: Xác định xuất huyết tiêu hóa do vỡ giãn tĩnh mạch phình vị (có cục máu đông). Can thiệp: chích xơ cầm máu + cột thắt dự phòng tĩnh mạch thực quản.
- Nội soi phình vị có loét trợt, đọng cục máu đông nên chấp nhận do vỡ phình vị.
- Men gan + đông máu toàn bộ + chức năng gan
|
{13-8} |
[18-9] |
|
| AST |
34.6 |
22.8 |
<37 U/L |
| ALT |
26.1 |
12.2 |
<41 U/L |
| Albumin |
27.9 |
|
35-50 g/L |
| Protein TP |
49.6 |
|
65-82 g/L |
| Bilirubin TP |
18.4 |
|
<= 17 umol/L |
| Bilirubin TT |
8.7 |
|
<=4.3 umol/L |
| PT |
17.7 |
18 |
11.33-14.87 s |
| PT% |
60 |
59 |
79-125 % |
| INR |
1.42 |
1.45 |
0.86-1.13 |
| aPTT |
36 |
35.1 |
26-37s |
- PT, INR kéo dài phù hợp có suy giảm chức năng tổng hợp của gan. Tuy nhiên, có nhiều điểm ít gợi ý xơ gan:
- Lâm sàng gan không teo, không có nhiều dấu hiệu của suy tế bào gan
- AST/ALT > 1 nhưng cả 2 đều nằm trong giới hạn bình thường
- Bilirubin toàn phần = 1.08 mg/dL nằm trong giới hạn bình thường
- Tỉ lệ A/G = 27.9/21.7 = 1.29 > 1. Albumin giảm kèm protein máu TP giảm => gợi ý có thể có suy dinh dưỡng kèm theo.
- Childpugh dùng albumin cho 3 điểm. Suy dinh dưỡng cũng làm giảm Albumin nên đây là điểm chưa rõ ràng.
-
- Và cũng có thể lý giải được là đôi khi có tăng áp cửa sớm, dù chưa có hội chứng suy tế bào gan.
- Lý giải: có thể do trong bệnh gan mạn HCV, diễn tiến của tăng áp cửa nhanh và nổi bật hơn suy tế bào gan. Xem xét các nguyên nhân khác có thể gây tăng áp cửa kèm theo (?). Thang điểm Child – Pugh: Não gan (1), Báng bụng (2), Albumin (3), INR
(1), bilirubin (1) => 8đ => xơ gan Child B.
4. Siêu âm {13-8} :
- Gan nhiễm mỡ, không ghi nhận bất thường khác
- Không phù hợp với xơ gan. => siêu âm lại đánh giá tính chất + kích thước gan, lách
- Chưa biến chứng HCC
5. Sinh hóa máu + ion đồ [18-9]
| Urea |
6.3 |
1.7-8.3 mmol/L |
| Creatinine |
85.2 |
62-106 umol/L |
| GFR |
82.76 |
|
| Na+ |
138.8 |
135-145 mmol/L |
| K+ |
3.91 |
3.5 – 5.0 mmol/L |
| Cl- |
106.9 |
97 -111 mmol/L |
– Không có biến chứng gan thận hay hạ Na+ máu.
6. ECG:
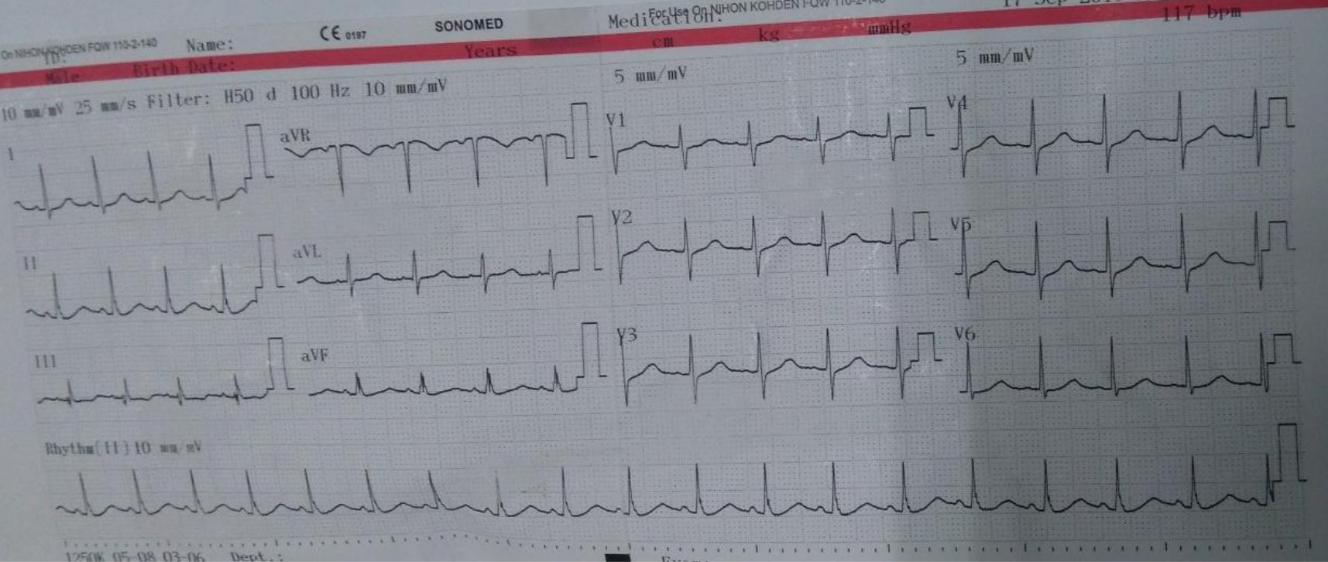
QTc=QT/sqrt(RR) = 10*0.04/sqrt(13.0.04)=0.55 (s) >44s (nam) => có QT kéo dài
XIII. Chẩn đoán hiện tại (k)
Chẩn đoán hiện tại do vẫn còn nhiều điểm chưa rõ ràng
Xuất huyết tiêu hóa trên, mức độ nặng, đã ổn, do vỡ dãn tĩnh mạch phình vị do xơ gan Child B do HCV, biến chứng vỡ giãn tĩnh mạch phình vị (cũ) – viêm trợt hang vị – Trĩ độ II – suy dinh dưỡng – nhiễm trùng hô hấp dưới.
Chẩn đoán này hợp lý: VG mạn do C thì có tăng áp lực cửa sớm.
XIV. Điều trị
Đi thi phải ghi rõ y lệnh: Thuốc gì, liều lượng, đường dùng rõ ràng như bác sĩ ghi trên lâm sàng.
- Xuất huyết tiêu hóa trên a. Cấp cứu – chưa nội soi
- Nằm đầu thấp, nhịn ăn uống
- Bồi hoàn thể tích tuần hoàn. Mức độ nặng => cần >1.5L dịch. Lactate ringer 500ml * 4 chai TTM XXX giọt/ph, duy trìhuyết áp tâm thu ≤120mmHg
- M120 HA 120/80 là không tương xứng với nhau. M120 dự đoán HA phải kẹp hay tụt trừ khi có THA trước đó. HA dễ chịu là 160 nay giảm đi
40 thì vẫn còn 120. Và con số 120 khi này là tụt rồi đó.
-
-
- M120 ngay cả khi dùng propanolol nghĩa là không dùng mạch còn nhanh hơn nữa, đang bù trừ dữ dội, nghĩa là HA sắp tụt rồi đó
- Còn 1 khả năng nữa là bệnh nhân được truyền dịch tại cấp cứu và đưa sinh hiệu về ổn định.
- Nên cần phải bồi hoàn dịch nhiều hơn. Đánh giá lâm sàng nếu cần thì phải xin máu sớm ngay ngày đầu không cần chờ CTM.
- Pantoprazole 40mg * 2 ống TTM. Duy trì Pantoprazole 8mg/h TTM.
- Octreotide 50 mcg * 1 ống TTM. Duy trì50 mcg/giờ TTM.
- Ceftriazone 1g *1 ống TTM/ngày
- Duphalac 10 mg 1 gói /ngày chỉnh liều sao cho BN tiêu 2-3 lần/ngày
- Nội soi chẩn đoán + điều trị trong 12 h: chích xơ cầm máu tĩnh mạch phình vị dãn.
b. Sau nội soi: ngưng PPi tĩnh mạch
-
- Duy trìOctreotide 50 mcg/ giờ TTM tiếp tục đủ 5 ngày.
- Ceftriazone 1g *1 ống TTM/ ngày tiếp tục đủ 7 ngày.
- Hgb<7g/dL, bệnh nhân >65 tuổi (NC cao) => truyền HCL, mục tiêu nâng Hgb
>=9 g/dL. Ước tính cần # 4 đv máu. Hồng cầu lắng 250 ml * 4 đơn vị TTM
- Dự phòng thứ phát:
- Cột thắt tĩnh mạch thực quản dự phòng + Propanolol 40mg*1/2 v*2 tăng liều dần (1/2 v mỗi 2 tuần) sao cho nhịp tim >55 /ph, HA 100-110mmHg, bệnh nhân dung nạp được.
- Khi nào ổn mới thực hiện ? Sau 5 ngày thì XH tái phát ổn. Thực hiện sau khi phân vàng từ 5-7 ngày.
- Điều trị sớm hơn được không ? Để can thiệp. Với TM thực quản thì 10-14 ngày hẹn quay lại can thiệp dự phòng. Chích rồi thì 1 tháng quay lại can thiệp.
(Chỗ này chưa hiểu ý lắm, về coi lại bài)
- Nội soi đường tiêu hóa trên kiểm tra hiệu quả sau 3 tháng, sau đó mỗi 6 -12 tháng.
Nguồn https://www.facebook.com/vuongyds
- Xơ gan Child B do HCV
-Báng bụng + phù chân: Khởi động lợi tiểu khi xuất huyết tiêu hóa ổn, không nhiễm trùng, không suy thận, không rối loạn điện giải.
-
- Furosemide 40 mg* 1 v / ngày
- Spironolactone 25 mg* 4 v / ngày
- Tiết chế muối trong bữa ăn.
- Điều trị tiệt trừ HCV
- Viêm trợt hang vị
- Pantoprazole 40mg 1v*2 (uống) trong 6 tuần.
- Y6 chỉ học điều trị loét dạ dày tá tràng chứ không học điều trị viêm. Viêm thì dùng 1 lần thôi
- Đối với xơ gan mất bù dùng PPI đủ liều và đúng thời gian chứ không dùng lâu vì làm tăng nguy cơ tử vong do nhiễm trùng (PPI làm dạ dày vô toan giảm hàng rào bảo vệ của dạ dày và toàn đường tiêu hóa)
- Chẩn đoán Hp bằng xét nghiệm huyết thanh IgG. Tiệt trừ Hp khi (+) với phác
đồ 14 ngày (tư vấn về phân đen):
+ Omeprazole 20mg 1v*2 /ngày (u) trước ăn 30 phút
+ Bismuth subcitrate 120mg 2v*2/ngày (u) + Tetracycline 500 mg 1v*4//ngày (u)
+ Metronidazole 500 mg 1v*2 / ngày (u)
- Trĩ độ II:
- Mời ngoại tiêu hóa. Độ II thì chưa cần mời ngoại tiêu hóa, đi khám ngoại trú uống thuốc, thắt nút gì đó được rồi.
XV. Tiên lượng:
Bệnh nhân >65 tuổi, vỡ giãn tĩnh mạch bàng hệ tái phát, mức độ nặng, có dấu hiệu suy dinh dưỡng nhưng chưa có dấu hiệu suy tế bào gan rõ, chưa biến chứng HCC, báng bụng đáp ứng điều trị => tiên lượng trung bình – kém. 1 tháng đã xuất huyết lại là có nguy cơ tái xuất huyết gần cao.
Thành phố Hồ Chí Minh 08/10/19
Tổng hợp và hoàn thành ghi chú
Nguyễn Đức Vượng Y2014


